24 червня, 2021
Практичні аспекти медичної психології: обмін досвідом фахівців у галузі психічного здоров’я
У квітні 2021 р. в онлайн-форматі відбулася щорічна науково-практична конференція «Медична психологія 15.0: аспекти практичної діяльності», присвячена ювілею медико-психологічного факультету Національного медичного університету імені О.О. Богомольця (м. Київ). Пропонуємо до вашої уваги огляд доповідей, що прозвучали в межах заходу.
Превенція посттравматичного стресового розладу: міф чи реальність?
Із доповіддю на тему «Превенція посттравматичного стресового розладу: міф чи реальність?» виступила к. мед. н., лікарка-психологиня, асистентка кафедри медичної психології, психосоматичної медицини та психотерапії НМУ ім. О.О. Богомольця Ірина Олександрівна Франкова. За статистикою, 50% жінок і 60% чоловіків принаймні один раз у житті стикалися із травматичною подією. Це можуть бути як техногенні аварії, так і фізичне або сексуальне насилля, катування, раптова звістка про смерть чи серйозне захворювання близької людини, вимушене переміщення, дитячі травми тощо.
Під час такої ситуації людина відчуває гострий стрес, за якого виділяється значна кількість гормонів; головним серед них є кортизол. На вироблення кортизолу передусім впливають мигдалеподібні тіла, або амигдали, що відповідають за сприйняття, емоції та увагу. Завдяки зв’язку із зоровою корою амигдала підсилює значення емоційних стимулів ще до того, як вони будуть усвідомлені, та відповідає за формування травматичної пам’яті.
Спікерка наголосила, що функціональна магнітно-резонансна томографія дозволяє дослідити, як зорова і слухова кора гіперактивуються більшою мірою на емоційно-заряджений стимул, а при ураженні амигдали цього не відбувається. Саме тому такі люди часто наражають себе на небезпеку (LeDoux, 1994).
Амигдала пов’язана з іншими важливими факторами ЦНС, такими як:
- гіпоталамус (серцебиття/гормони стресу);
- дорсальне ядро вагуса (розлади шлунка);
- парабрахіальне ядро (задишка);
- ретикулярне ядро каудального моста (переляк);
- центральна сіра зона (соціальне уникнення/завмирання).
Саме через це люди відчувають симптоми, схожі на панічну атаку, не тільки протягом нападів паніки, страху чи соціальної фобії, але й під час посттравматичного стресового розладу (ПТСР). Це відбувається, коли людина стикається з об’єктом або явищем, що нагадують їй про травматичну подію (Ressler, 2012).
Реакція на стрес залежить від низки факторів, як-от час, індивідуальна мінливість, передбачуваність, керованість. Детермінанти індивідуальної сприйнятливості в різних проявах регулюють перехід реакції на стрес у хронічну форму або одужання (вразливість/резистентність) (рисунок). Таким чином, моніторинг цих чинників має вирішальне значення для правильної інтерпретації наслідків стресу в головному мозку. Тож основним завданням дослідників стає визначення предикторів таких індивідуальних патернів реагування (Sousa, 2016; PMGP, 2017).
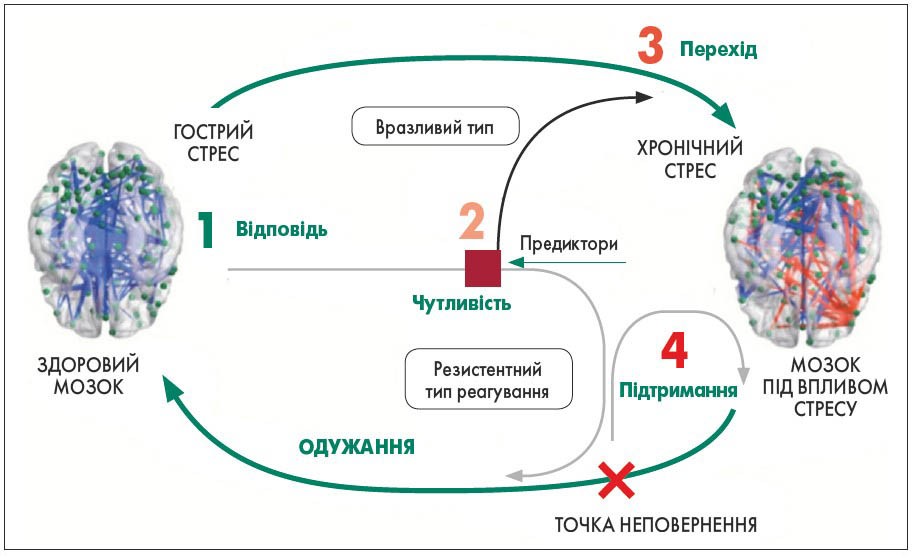 Рисунок. Схема регуляції переходу реакції на стрес у хронічну форму або одужання
Рисунок. Схема регуляції переходу реакції на стрес у хронічну форму або одужання
Емоційний тригер активує амигдалу, а вона – гіпокамп (модифікація поведінки в майбутньому), завдяки чому створюються суб’єктивність спогадів, поведінки та складність у забуванні емоційних подій. Система нейропластичності – це еволюційна здатність мозку, яка формує відповідну поведінку для захисту від небезпеки. Вона відіграє ключову роль у запам’ятовуванні та забуванні травматичних подій, а за її ригідності виникають розлади, пов’язані зі страхом.
Згідно з Міжнародною класифікацією хвороб 11-го перегляду (МКХ‑11), діагностувати ПТСР можна за наявності таких компонентів, якщо вони з’явилися у хворого через ≥1 місяць після травматичної події:
- повторне переживання ситуації;
- поведінка уникнення;
- відчуття загрози;
- порушення функціонування в особистій, сімейній, соціальній, освітній, професійній сферах.
До поширених проявів ПТСР належать: дисфорія, соціальна ізоляція, дисоціативні симптоми, соматичні скарги, суїцидальні думки/поведінка, надмірне вживання алкоголю або психоактивних речовин, гнів, сором, сум, приниження чи провина, тривожність, паніка, обсесії/компульсії у відповідь на спогади тощо.
Траєкторії розвитку ПТСР після дії стресору
У дослідженні за участю японських військовослужбовців – ліквідаторів наслідків земплетрусу 2011 р. (n=53700) – визначали тяжкість впливу травматичної події через 1, 6, 12, 36 та 72 місяці після дії стресору. Дослідники виділили п’ять різних траєкторій розвитку ПТСР. Перша група включала резилієнтних ліквідаторів (55%), на яких травма жодним чином не вплинула. До другої увійшли 25% суб’єктів, які мали симптоми ПТСР, проте через шість місяців їхній стан поліпшився без втручання фахівців. До третьої групи (10%) увійшли особи з повільним одужанням, які проходили реабілітацію протягом 72 місяців. Учасники четвертої (4%) відчували страх значною мірою (хронічний перебіг ПТСР), і цей показник не змінювався протягом усього експерименту. До п’ятої когорти (6%) увійшли ліквідатори з відкладеним початком ПТСР (Nagamine et al., 2020).
Особливості перебігу ПТСР
Перші симптоми ПТСР діагностують протягом трьох місяців після впливу травматичної події. Майже 50% осіб із цим розладом відчувають повне одужання через три місяці від початку симптомів. Затримки у проявах симптоматики ПТСР можуть статися навіть через роки після впливу травматичної події, а симптоми та перебіг розладу – суттєво змінюватися з часом. Повторення симптомів інколи відбувається після впливу нагадувань, додаткових життєвих стресорів або травматичних подій. Деякі особи з діагнозом ПТСР відчувають стійкі симптоми без ремісії протягом місяців або років.
Більшість людей після травматичної події не мають ПТСР завдяки спонтанному процесу зцілення, проте в 10‑20% можуть розвинутися посттравматичні стресові, депресивні або тривожні розлади. Ізраїльські вчені розробили модель «вікно можливостей» (або «golden hours»), в основу якої покладено вторинну превенцію хронічної психопатології для зміни розвитку розладу через вплив на консолідацію пам’яті у перші 6‑24 год після травматичної події (Zohar et al., 2017).
Втручання одразу після травми
Психофармакологічні інтервенції
У перші години та першу добу після травматичної події не слід призначати бензодіазепіни, снодійні Z-класу і вживати алкоголь (Guina, 2015). Це зумовлено низкою причин, як-то:
- Підвищення рівня ПТСР через підсилення ефекту γ-аміномасляної кислоти (ГАМК) і блокада нормальної реакції гіпоталамо-надниркової осі.
- Перешкода нормальному процесу горя (Celpin et al., 1996).
- Алкоголь є непрямим агоністом ГАМК (імітує ГАМК-ефект на головний мозок і діє як бензодіазепіни).
Перевагу слід надати гігієні сну. У період перша доба – перший місяць призначення бензодіазепінів слід обмежити або застосовувати лише за потреби, протягом нетривалого часу.
Психологічні інтервенції
У перший місяць після травми необхідно визначити джерело підтримки та роз’яснити пацієнтові доцільність комунікації з людьми, яким він довіряє (Ozer et al., 2003). Рекомендовано перевірити безпеку та задоволення основних потреб (серед яких їжа, гігієна), надати постраждалому доступ до інформації та порадити повернутися до звичайного розпорядку або продовжити рутинну діяльність (ВООЗ, 2013). Протягом першої години – першої доби не слід проводити сесію психологічного дебрифінгу (зокрема груп «емоційних підсумків») (NICE, 2005; Sijbrandij, 2006).
Наприкінці виступу І.О. Франкова підсумувала: працюючи з пацієнтами, які стали жертвами травматичної події, слід пам’ятати про спонтанний процес зцілення та наявність «вікна можливостей». Важливо впроваджувати знання про психологічну травму в організаційну культуру та політику надання медичної допомоги, інтегрувати фахівців із психічного здоров’я у медичних установах.
Медико-психологічні особливості пацієнтів із судинною деменцією залежно від локалізації вогнища ураження
Результатами власного дослідження медико-психологічних особливостей когнітивних порушень в осіб із судинною деменцією залежно від локалізації вогнища ураження поділився лікар-психіатр Центральної клінічної лікарні ДП «Укрзалізниця» (м. Харків) Олександр Олександрович Злобін. За його словами, судинна деменція, спричинена різними за ґенезом, об’ємом та локалізацією органічними ушкодженнями тканин головного мозку, проявляється широким спектром супутньої нейропсихіатричної симптоматики. Однак, незважаючи на очевидний зв’язок між локалізацією судинних уражень та психопатологічними симптомами, вплив фізичних характеристик мозкових пошкоджень на нейропсихіатричну симптоматику залишається маловивченим.
Під час аналізу були обстежені 157 пацієнтів із діагнозом судинної деменції, яких розподілили на п’ять груп залежно від локалізації патологічного процесу: з ураженням у лобовій (n=22), скроневій (n=18), тім’яній (n=17), потиличній частках (n=15) та із тотальним ураженням головного мозку (n=68). Дослідники використовували такі методи: клінічний (психопатологічний), психодіагностичний (нейропсихіатричний опитувальник [NPI]), клініко-статистичний (критерій Краскела – Уолліса та χ-квадрат). За допомогою клінічного методу та NPI було вивчено психопатологічні особливості когнітивних порушень в осіб із судинною деменцією залежно від локалізації вогнища ураження.
Дослідники дійшли певних висновків щодо нейропсихологічних особливостей хворих з ураженням певних структур, як-то:
- Лобові частки. У пацієнтів даної групи було виявлено відсутність проявів апатії, незважаючи на її значну частоту в інших групах, а також найбільшу інтенсивність та поширеність ейфорії, найнижчу частоту і найменшу виразність тривожності. Також відзначено найвищу частоту галюцинаторних феноменів. Під час підбору тактики лікування таких хворих доцільним є проведення ретельнішого скринінгу на наявність позитивної симптоматики.
- Скроневі частки. У цих пацієнтів спостерігалися найвища поширеність та інтенсивність апатії. Таким хворим слід призначати активувальну психотерапію та/або розгальмовувальні психофармакологічні засоби.
- Тім’яні частки. У даній когорті хворих за низької поширеності тривоги відзначено значну її інтенсивність, хоча така дисоціація не була характерною для інших груп. Цей факт може зумовлювати необхідність ретельнішого обстеження таких пацієнтів із метою вчасного виявлення тривоги для раннього початку лікування.
- Потиличні частки. У таких осіб відзначали найнижчу частоту та виразність порушень сну, а також найінтенсивніші депресивні переживання при їх помірній поширеності. Однак хворі не продемонстрували статистично значущого підвищення частоти чи виразності психопатологічної симптоматики порівняно з іншими групами, а тому не потребують специфічної превентивної тактики щодо можливості виникнення супутніх нейропсихіатричних порушень.
- Тотальне ураження мозку. У цій популяції пацієнтів спостерігалися найнижчі поширеність та інтенсивність маячних переживань, дратівливості та ажитації. Така тенденція маячіння може бути зумовлена значним об’ємом ураження нейронних структур, що не дає можливості розвинутися повноцінним маячним ідеям через сильне пошкодження анатомо-фізіологічного субстрату.
Загалом в осіб із тотальним ураженням головного мозку судинного ґенезу спостерігалися невисокі поширеність та інтенсивність психопатологічної симптоматики порівняно з іншими групами. Звертає на себе увагу висока частота та виразність порушень сну в даної категорії пацієнтів. Однак, зважаючи на наявність статистично значущих відмінностей за цим параметром лише у 4-й та 5-й групах, проведення специфічної діагностики чи лікування не є доцільним.
Серед клінічно значущих проявів у пацієнтів усіх груп були відсутні такі компоненти:
- розгальмованість (компонент Н) – це може бути пояснено інтерпретацією наявних поодиноких елементів розгальмованої поведінки в межах діагностування компоненту I (дратівливість) через схожий зміст запитань у даних субшкалах;
- неадекватна рухова поведінка (компонент J) – пояснюється депривацією внаслідок неврологічного дефіциту, сформованого як результат постінсультних станів / тяжкої дисциркуляторної енцефалопатії;
- порушення харчової поведінки (компонент L) був виявлений тільки в однієї особи з ураженням у тім’яній частці; така низька поширеність може бути зумовлена локалізацією центрів голоду та спраги у стовбурі головного мозку, ураження якого в обстежуваного контингенту не відбувалося.
Підготував Денис Соколовський
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 2 (57) 2021 р.


