25 грудня, 2021
Мультидисциплінарний пацієнт-орієнтований підхід до лікування остеоартриту: новини з ESCEO
 Остеоартрит (ОА) входить до десятки найбільш інвалідизуючих захворювань у розвинених країнах. Очікується, що до 2025 року глобальна поширеність ОА зросте і на це захворювання страждатиме до 350 млн осіб [1]. ОА значно знижує якість життя, а на пізніх стадіях є фактором ризику передчасної смерті. Для запобігання незворотного ураження суглобів при ОА рекомендуються рання діагностика та призначення лікування. Оскільки ОА охоплює десятиліття життя пацієнта, терапія складається з різних нефармакологічних і фармакологічних заходів, які часто комбінуються. Значна увага актуальним аспектам ведення пацієнтів з ОА була приділена на Всесвітньому конгресі з остеопорозу, остеоартриту та кістково‑м’язових захворювань (WCO-IOF-ESCEO), який відбувся 26-28 серпня у віртуальному форматі.
Остеоартрит (ОА) входить до десятки найбільш інвалідизуючих захворювань у розвинених країнах. Очікується, що до 2025 року глобальна поширеність ОА зросте і на це захворювання страждатиме до 350 млн осіб [1]. ОА значно знижує якість життя, а на пізніх стадіях є фактором ризику передчасної смерті. Для запобігання незворотного ураження суглобів при ОА рекомендуються рання діагностика та призначення лікування. Оскільки ОА охоплює десятиліття життя пацієнта, терапія складається з різних нефармакологічних і фармакологічних заходів, які часто комбінуються. Значна увага актуальним аспектам ведення пацієнтів з ОА була приділена на Всесвітньому конгресі з остеопорозу, остеоартриту та кістково‑м’язових захворювань (WCO-IOF-ESCEO), який відбувся 26-28 серпня у віртуальному форматі.
На сателітному симпозіумі фармацевтичної компанії Viatris провідні експерти обговорювали новітні міжнародні настанови з ведення ОА, а також стратегії залучення пацієнтів до менеджменту пацієнтів з ОА для покращення комплаєнсу і довгострокових результатів лікування.
Учасників привітав модератор симпозіуму, президент Європейського товариства клінічних та економічних аспектів остеопорозу, остеоартриту та кістково-м’язових захворювань (ESCEO), директор Центру співпраці з кістково-м’язового здоров’я та старіння Всесвітньої організації охорони здоров’я, професор Льєжського університету (Бельгія) Жан-Ів Режинстер. Він зазначив, що попри віртуальний формат цьогорічний конгрес мав великий успіх, у ньому взяли участь понад 7 тис. учасників.
Він зазначив, що попри віртуальний формат цьогорічний конгрес мав великий успіх, у ньому взяли участь понад 7 тис. учасників.
Професор Сайрус Купер (Велика Британія) зупинився на сучасних рекомендаціях з ведення пацієнтів з ОА..
 Згідно з поточним визначенням, ОА є групою пов’язаних розладів різної етіології, які призводять до подібних біологічних, морфологічних і клінічних наслідків. Хвороба уражає всі тканини суглоба, включно із суглобовим хрящем, субхондральною кісткою, синовією, капсулою та зв’язками. Відбувається дегенерація суглобового хряща з появою тріщин і виразкувань, розростанням субхондральної кісткової тканини і, зрештою, втратою суглобового хряща, значного звуження суглобової щілини та деструкції суглоба [2].
Згідно з поточним визначенням, ОА є групою пов’язаних розладів різної етіології, які призводять до подібних біологічних, морфологічних і клінічних наслідків. Хвороба уражає всі тканини суглоба, включно із суглобовим хрящем, субхондральною кісткою, синовією, капсулою та зв’язками. Відбувається дегенерація суглобового хряща з появою тріщин і виразкувань, розростанням субхондральної кісткової тканини і, зрештою, втратою суглобового хряща, значного звуження суглобової щілини та деструкції суглоба [2].
До патогенезу ОА залучена низка системних факторів, які визначають індивідуальну схильність до розвитку захворювання: стать, вік, етнічна приналежність, генетичні фактори, щільність кісткової тканини, естрогеновий статус у жінок тощо. Місцеві біомеханічні фактори, як-от травмування та деформації суглобів, професійні ризики і м’язова слабкість, визначають локалізацію й тяжкість захворювання. Ожиріння є водночас і системним, і місцевим патогенетичним фактором ОА [3].
Дослідження показників глобального тягаря хвороб показало, що ОА пов’язаний із величезною кількістю років, прожитих у стані непрацездатності, особливо в жінок [4]. Серед пацієнтів з ОА колінного або кульшового суглоба загальна смертність є на 50%, а кардіоваскулярна – на 71% вищою порівняно із загальною популяцію [5].
Протягом останніх 20 років було розроблено кілька міжнародних настанов з ведення пацієнтів з ОА, зокрема рекомендації Європейської антиревматичної ліги (EULAR), Американської академії ортопедичних хірургів (AAOS), Американської колегії ревматології (ACR) та Міжнародного товариства з вивчення ОА (OARSI). Однак ці настанови не містили покрокового підходу до лікування, легкого для застування в реальній клінічній практиці.
У 2019 році ESCEO опублікувало оновлений алгоритм ведення пацієнтів з ОА колінного суглоба, який надав чіткі, практично спрямовані та стандартизовані рекомендації з лікування ОА [6]. Як і в попередніх настановах, комбінація методів терапії, включно з нефармакологічними та фармакологічними втручаннями, залишається ключовою для лікування ОА колінного суглоба. Базові підходи до ведення ОА залишилися ті ж, що й у рекомендаціях NICE: інформування та навчання пацієнтів, зниження надмірної маси тіла, програми аеробних тренувань та вправ на зміцнення м’язів. Проте зрозуміло, що після встановлення діагнозу ОА цих методів зазвичай недостатньо для контролю симптомів і їх необхідно покроково доповнювати іншими втручаннями. Першим кроком лікування в разі збереження симптомів є призначення симптоматичних препаратів повільної дії (SYSADOA), а саме рецептурного глюкозаміну сульфату (ГС) та/або оригінального хондроїтинсульфату (ХС), з можливими короткими курсами парацетамолу, а також із застосуванням топічних нестероїдних препаратів (НПЗП) за потреби.
В алгоритмі ESCEO наголошується на доцільності призначення лише SYSADOA рецептурної якості.
! У численних рандомізованих контрольованих дослідженнях (РКД) було чітко продемонстровано, що рецептурний кристалічний ГС є значно кращим за плацебо з розміром ефекту 0,27 для болю та 0,33 для функції суглоба [7]. Крім того, цей препарат за умови тривалого, протягом 3 років, застосування здатен навіть сповільнювати структурні зміни суглоба, підтверджені радіографічно [8]. Водночас рецептурний кристалічний ГС має високий профіль безпеки: побічні ефекти, як-от диспесія, виникають рідко, зазвичай є легкими і добре переносяться пацієнтами.
! На противагу цьому дослідження не підтвердили ефективності нерецептурних продуктів ГС й глюкозаміну гідрохлориду. На підставі цього робоча група ESCEO рекомендує застосовувати рецептурний кристалічний ГС як базисну терапію ОА і не радить призначати інші препарати глюкозаміну.
Щодо парацетамолу, він має мінімальну дієвість щодо болю (розмір ефекту 0,14) та не чинить суттєвого впливу на скутість і функцію в пацієнтів з ОА колінного суглоба. Профіль безпеки препарату також викликає значні побоювання у зв’язку зі збільшенням числа шлунково-кишкових, серцево-судинних, печінкових і ниркових небажаних явищ. Крім того, виявлено вищий рівень смертності серед пацієнтів, які приймали парацетамол, порівняно з тими, хто його не отримував [31, 32].
Фармакологічні методи другого кроку призначають пацієнтам за недостатньої ефективності лікувальних заходів, а також особам з ОА та помірним/сильним болем. На цьому кроці застосовують НПЗП в інтермітувальному режимі або тривалішими курсами, а якщо симптоми зберігаються – внутрішньосуглобові ін’єкції гіалуронової кислоти й глюкокортикоїдів тривалої дії. Вибір НПЗП має враховувати потреби в знеболенні та супутні захворювання пацієнта. Приміром, селективний інгібітор циклооксигенази‑2 целекоксиб зменшує гастроінтестинальні ризики порівняно з неселективними НПЗП. Результати дослідження PRECISION (24 тис. хворих, середня тривалість спостереження – 20 міс) показали, що в пацієнтів із супутніми кардіоваскулярними захворюваннями або факторами ризику кардіоваскулярна безпека целекоксибу може бути кращою за таку ібупрофену й напроксену в рецептурних дозах (відносний ризик 0,81 та 0,90 порівняно з ібупрофеном і напроксеном відповідно; р<0,001 для принаймні не гіршої безпеки), водночас ризик ниркових подій був значно нижчим для целекоксибу порівняно з ібупрофеном (р=0,004) і суттєво не відрізнявся від такого для напроксену [9].
! У дослідженні D. Gang і співавт. (2019) було доведено, що комбінація ГС та целекоксибу ефективно зменшує запальну імунну відповідь, пошкодження внаслідок окислювального стресу та біль у пацієнтів з ОА колінного суглоба [10].
На третьому кроці останні фармакологічні можливості для пацієнта з вираженою симптоматикою ОА колінного суглоба представлені короткочасним застосуванням слабких опіоїдів, таких як трамадол, або антидепресанта дулоксетину. Зрештою, за неефективності попередніх методів лікування в пацієнтів із вираженою симптоматикою та прогресуванням погіршення якості життя як четвертий крок слід використовувати хірургічні методи, які включають повну або часткову заміну суглоба й остеотомію.
Професор Даніель Пінто (США) розповів про можливості впливу на поведінку пацієнтів з ОА в контексті реабілітації.
 Метод реабілітації є складовою базових рекомендацій з ведення ОА, однак на практиці вони використовуються недостатньо через низьку прихильність пацієнтів; до того ж їхня користь зазвичай зменшується із часом, якщо їх не дотримуватися на постійній основі. Покращити комплаєнс хворих можна за допомогою технік зміни поведінки.
Метод реабілітації є складовою базових рекомендацій з ведення ОА, однак на практиці вони використовуються недостатньо через низьку прихильність пацієнтів; до того ж їхня користь зазвичай зменшується із часом, якщо їх не дотримуватися на постійній основі. Покращити комплаєнс хворих можна за допомогою технік зміни поведінки.
Під час інформування й обговорення програми реабілітації пацієнту слід пояснити патофізіологію захворювання, важливість фізичних вправ для суглобів і здоров’я загалом, розповісти про фактори ризику, які можливо модифікувати, доказово обґрунтовані методи терапії та копінгові стратегії. Обговорення варто проводити в стилі т. зв. мотиваційного інтерв’ю, складовими елементами якого є партнерство (обмін можливостями й досвідом), прийняття (визнання сильних сторін пацієнта, його права на прийняття рішення), співчуття (зосередження на індивідуальних потребах і добробуті пацієнта) та мотивація (виявлення причин, які спонукатимуть пацієнта до змін поведінки).
! Ключовою стратегією мотиваційного інтерв’ю є те, що лікар має ділитися знаннями з дозволу пацієнта [11, 12].
У нещодавній публікації під назвою «Як спеціалісти з лікувальної фізкультури підходять до лікування остеоартриту колінного суглоба?» C. MacKay з колегами встановили, що фізіотерапевтам дуже важко повідомляти пацієнтам про згубний вплив надмірної ваги на колінні суглоби [13]. Своєю чергою, пацієнти можуть відчувати, що лікар їх засуджує чи намагається насильно переконати. «Коли ви запитуєте дозволу пацієнта, ви, так би мовити, відкриваєте двері, які хтось може зачинити й сказати: «Мені це нецікаво», а хтось – прийняти запрошення до подальшого діалогу, і такий пацієнт стає відкритішим для того, щоб почути цю інформацію», – зазначив професор Д. Пінто. Наприклад, пацієнту можна поставити таке запитання: «Чи можу я поділитися з вами інформацією про те, як надмірна вага впливає на суглоби?».
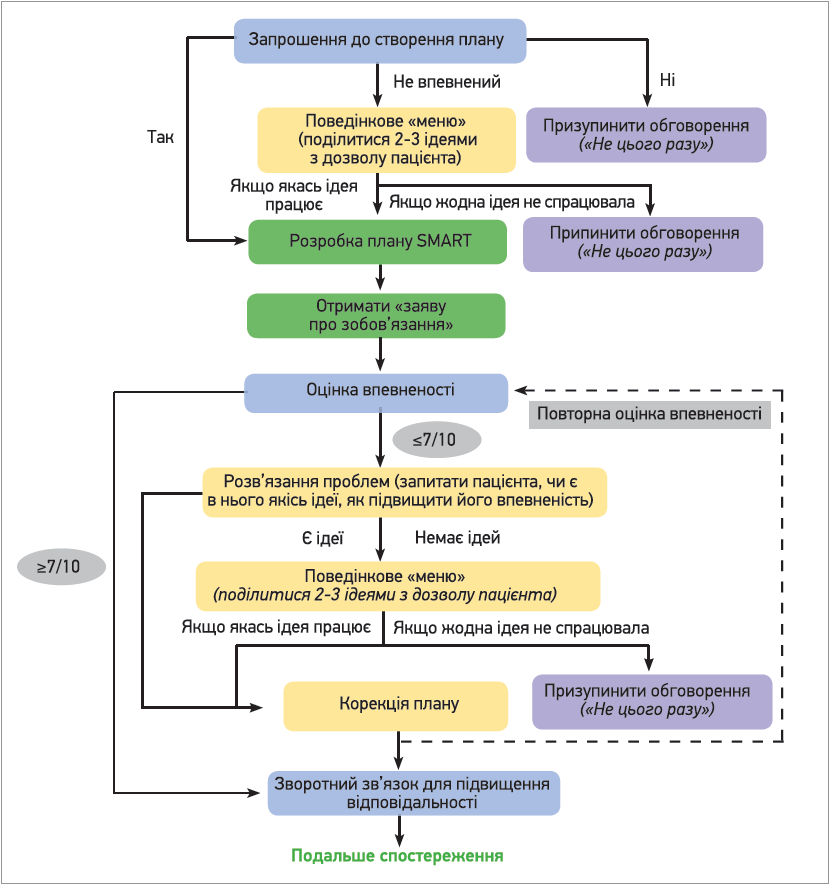
На мотиваційному інтерв’ю як стилю розмови ґрунтується короткий план дій – інструмент самоуправління ОА (рис.) [14, 15].
Рис. Короткий план дії – інструмент для підтримки самоуправління ОА
Запрошення до створення плану дій варто розпочати з відкритого запитання «Чи хотіли ви щось зробити протягом наступного тижня-двох, щоб покращити симптоми артриту?». Якщо в пацієнта немає жодний ідей, йому слід запропонувати поведінкове «меню» – власне, базові підходи до ведення ОА з алгоритму ESCEO.
Модель SMART була розроблена психологами як інструмент, який допомагає ставити цілі та досягати їх [16-19]. Абревіатура SMART (англ. «розумний») розшифровується як:
S – Specific (конкретний). Намагайтеся ставити конкретні цілі;
M – Measureable (вимірюваний). Чітко позначте, як ви зрозумієте, що досягли своєї цілі (наприклад, зменшити масу тіла на 5 кг);
A – Achievable (досяжний). За рахунок чого планується досягти цілі;
R – Realistic (реалістичний). Ставте лише цілі, яких реально досягти;
T – Time-bound (прив’язаний до терміну). Встановлення моменту часу, до якого ціль має бути досягнута.
Після складання плану слід отримати від пацієнта «заяву про зобов’язання», приміром, «Я почну свою програму силових тренувань у понеділок (середу, п’ятницю), о 7 ранку, з 20 хвилин вправ і дотримуватимуся цієї програми надалі».
Наступний крок – запитати пацієнта, наскільки він упевнений в тому, що буде дотримуватися плану, за шкалою від 0 до 10, де 0 – абсолютно невпевнений, 10 – повністю впевнений. За високої впевненості можна переходити до спостереження, зокрема налагодити регулярний зворотний зв’язок із пацієнтом для підвищення його відповідальності. Якщо впевненість не надто висока, варто запитати в пацієнта, як, на його думку, можна підвищити впевненість. Залежно від відповіді можливо змінити план дій (обрати інше з поведінкового «меню»), зробити його простішим, задіяти інші інструменти (наприклад, соціальні мережі) тощо.
Зрештою, переходять до періодичного спостереження, яке формує в пацієнта впевненість, допомагає розв’язувати проблеми та підвищує самоефективність. У міру того як у пацієнта закріплюється здорова поведінка, частоту відвідувань лікаря можна зменшувати.
Пацієнт-орієнтований підхід до ведення ОА обговорив професор Маартен де Віт (Нідерланди). Доповідач наголосив, що ОА – це захворювання, яке піддається лікуванню та вимагає мультидисциплінарної допомоги і пацієнт-орієнтованого підходу. Залучення пацієнта є ключем до втілення наукових доказів у клінічну практику, і за такої умови соціальна підтримка й освіта пацієнтів є вирішальними факторами в сприянні довготривалої прихильності до лікування.
Щоб активно залучити пацієнта до лікування ОА, слід завжди поєднувати дві стратегії: стратегію консультування і стратегію співпраці [21].
Консультування має на меті отримати «докази на основі пацієнтів», а саме інформацію про переживання, сприйняття, потреби або ставлення пацієнта до їхнього лікування та здоров’я. Для створення подібних доказів існує декілька методів, як-от опитування, інтерв’ю, фокус-групи, дослідження за методом інтерактивного прогнозування «Делфі» тощо. Зазвичай вони досить формально регламентовані і часто використовуються протягом тривалого періоду [22, 23].
«На відміну від цього співпраця з пацієнтами як партнерами означає, що ми залучаємо до нашої дослідницької групи рівноправного партнера й очікуємо, що він зробить свій внесок у покращення ведення ОА. Водночас пацієнти отримують реальний вплив на планування та проведення дослідження [24, 25]. Під час співпраці спілкування є двостороннім, у формі діалогу партнерів», – зазначив професор М. де Віт.
Прикладом поєднання цих стратегій є проект JIGSAW-E (Joint Implementation of Guidelines for oSteoSrthritis in Western Europe – Спільне впровадження рекомендацій з остеоартриту в Західній Європі; https://jigsaw-e.com/). Метою проекту є втілення успішних результатів досліджень у реальну клінічну практику для покращення якості первинної медичної допомоги, пропонованої лікарем загальної практики – сімейним лікарем. Підхід JIGSAW-E включає чотири інновації:
- посібник з ОА, написаний пацієнтами та медичними працівниками;
- модель консультації для діагностичних і подальших візитів;
- навчання для медичних працівників, які займаються веденням пацієнтів з ОА;
- інструменти для оцінки якості медичної допомоги.
За період впровадження проекту JIGSAW-E в Нідерландах було продемонстровано важливість визначення цільової аудиторії, щоб встановити, яка інформація є актуальною; цінність вивчення інформаційних потреб пацієнтів від самого початку, персоналізації інформації шляхом коригування тексту, ілюстрацій та дизайну, а також залучення пацієнтів на всіх етапах, зокрема під час перекладу, адаптації та поширення посібника з ОА.
На окремій сесії конгресу колектив учених під керівництвом професора Ніколи Веронезе (Італія) представив доповідь, присвячену ефектам ГС на здоров’я людини. Він зазначив, що SYSADOA є важливою базисною терапію для пацієнтів з ОА, утім, препарати цього класу мають різні фармакологічні профілі й доказову базу [6, 26, 27].
представив доповідь, присвячену ефектам ГС на здоров’я людини. Він зазначив, що SYSADOA є важливою базисною терапію для пацієнтів з ОА, утім, препарати цього класу мають різні фармакологічні профілі й доказову базу [6, 26, 27].
Глюкозамін – природна сполука, яка застосовується в різних формах. Базова молекула глюкозаміну є хімічно нестабільною і може бути ацетильованою, сульфатованою або утворювати солі – сульфат і гідрохлорид.
Глюкозаміну гідрохлорид є доступнішою та дешевшою у виробництві сіллю глюкозаміну, яка присутня в дієтичних добавках і безрецептурних засобах. Її ефективність і безпека в лікуванні ОА не доведені в клінічних дослідженнях [28].
Простий ГС є нестабільною гігроскопічною речовиною, що обмежує його фармакологічне застосування. Для уникнення проблем із чистотою та стабільністю більшість нефармакологічних препаратів (дієтичних добавок), заявлені як ГС, насправді виробляють із суміші глюкозаміну гідрохлориду та натрію сульфату [28].
! На сьогодні з-поміж усіх препаратів глюкозаміну лише рецептурний кристалічний ГС, стабілізований кристалами хлориду натрію за патентованою технологією [29], являє собою стабільну фармацевтичну субстанцію, ефекти якої добре вивчені в ході експериментальних і клінічних досліджень (патентований кристалічний ГС як рецептурний препарат зареєстрований у 60 країнах світу, в тому числі у Європі; в Україні представлений фармацевтичною компанією Viatris під назвою Дона®. – Прим. ред.). Тільки кристалічний ГС створює достатньо високі концентрації в плазмі і синовіальній рідині, які є важливими для протизапального й інших ефектів ГС та, зрештою, клінічної ефективності.
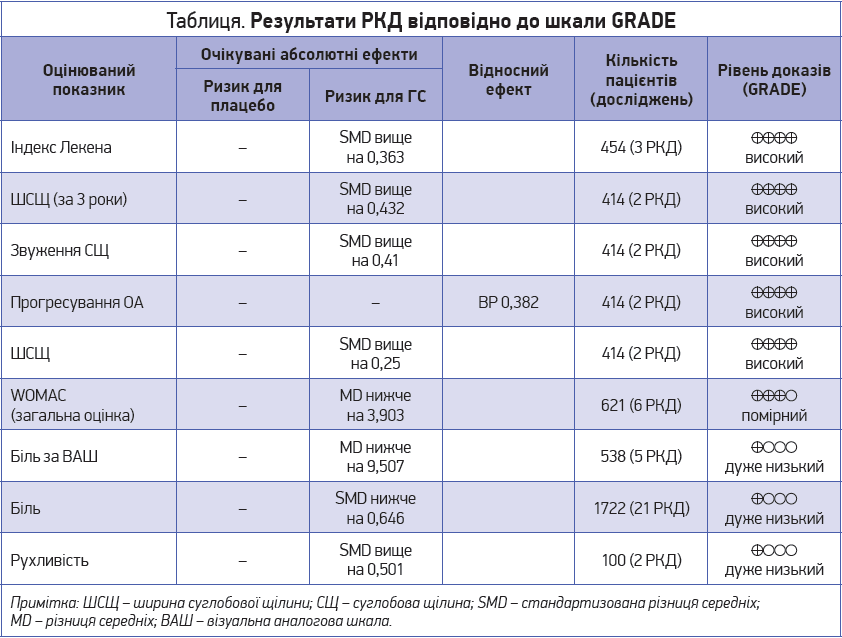
Метою роботи професора Н. Веронезе та співавт. було оцінити силу і надійність доказів, отриманих у систематичних оглядах РКД стосовно впливу ГС на здоров’я людини [30].
Автори переглянули 140 публікацій і відібрали 11 систематичних оглядів (37 РКД, 3949 пацієнтів; практично в усіх дослідженнях використовували дозу ГС 1500 мг/добу), в яких оцінювали 21 показник. Загалом результати свідчать, що в пацієнтів з ОА колінного суглоба рецептурний кристалічний ГС при застосуванні у схваленій дозі 1500 мг/добу є дуже безпечним (частота побічних ефектів не відрізняється від такої для плацебо), позитивно впливає на структуру хряща, зменшує біль і покращує функцію, а також сповільнює прогресування захворювання (табл.) [30]. Крім того, перспективним виглядає позитивний вплив ГС на профіль глюкози порівняно з плацебо.
Отже, ефективність ГС підтримується доказами різного рівня за шкалою GRADE, так само як і в оновленому алгоритмі ESCEO, який рекомендує застосування рецептурного кристалічного ГС як базисної терапії ОА колінного суглоба.
Список літератури знаходиться в редакції.
Підготував Олексій Терещенко
Матеріали віртуального конгресу
WCO-IOF-ESCEO 2021 доступні
на https://virtual.wco-iof-esceo.org