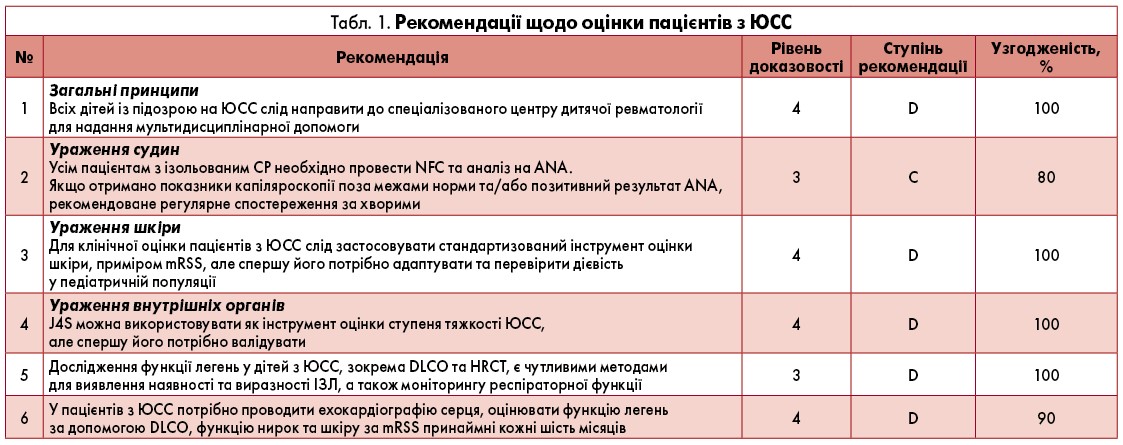
30 липня, 2021
Ведення пацієнтів з ювенільним системним склерозом
Ювенільний системний склероз (ЮСС) – рідкісне мультисистемне захворювання, яке характеризується запаленням, судинними аномаліями та фіброзом шкіри й різних внутрішніх органів. Системний склероз розвивається переважно у дорослих, але в педіатричній популяції має місце приблизно у 10% випадків із середнім початком у вісім років. На жаль, нині не існує чітко визначених рекомендацій щодо оцінки та лікування ЮСС. Тож ініціативна група Єдиного центру й точки доступу з дитячої ревматології в Європі (SHARE) під егідою Британського товариства ревматологів (BSR) 2021 р. розробила консенсусний документ із діагностики й терапії пацієнтів з ЮСС на основі експертної думки та найкращих наявних доказів із метою поліпшення клінічних наслідків для цієї категорії хворих. Увагу було сфокусовано на оцінці як шкірних проявів, так і ранніх ознак ураження внутрішніх органів, належне лікування яких може суттєво вплинути на віддалені результати. Також фахівці вважають, що для структурованого аналізу віддалених наслідків важливими є визначення ступеня тяжкості захворювання та поетапний підхід до терапії, щоб уніфікувати стандарти надання медичної допомоги в Європі для зменшення захворюваності та смертності від ЮСС.
Діагностика
Синдром Рейно (СР) є частим симптомом та однією з найпоширеніших клінічних особливостей ЮСС (Zulian, 2005). Капіляроскопія нігтьового ложа (NFC) являє собою корисний тест для оцінки пацієнтів із СР, результат якого нерідко асоційований із розвитком захворювань сполучної тканини, як-от системний склероз, дерматоміозит, синдром перекриття з ознаками системного склерозу та змішаної патології сполучної тканини (Pain et al., 2016; Pavlov-Dolijanovic et al., 2012).
У когорті 153 пацієнтів з ЮСС першою клінічною ознакою хвороби у 70% випадків був СР (Martini et al., 2006). Наявність антинуклеарних автоантитіл (ANA) із титром понад 1:80 свідчить про позитивний результат аналізу в більш ніж 80% осіб з ЮСС (Stevens et al., 2018). В умовах ізольованого СР вони є чутливими предикторами основного захворювання сполучної тканини (Nigrovic et al., 2003).
На основі наявних доказів та даних клінічної практики експертна група зазначила, що всі особи з ізольованим СР мають пройти NFC та тестування ANA. Якщо показники капіляроскопії знаходяться поза межами норми та/або отримано позитивний результат ANA, рекомендоване регулярне спостереження за пацієнтом для виявлення ознак або симптомів ЮСС.
Ущільнення шкіри – другий за частотою клінічний прояв у пацієнтів з ЮСС. Кількісна оцінка ступеня ураження шкіри є важливою як показник тяжкості захворювання та для моніторингу відповіді на лікування. Для клінічної оцінки хворих на ЮСС слід використовувати стандартизований інструмент аналізу шкіри; однак на даний час поки що не існує затвердженої системи підрахунку балів при ЮСС.
Модифікована оцінка шкіри Роднана (mRSS) – простий і широко використовуваний інструмент для визначення ступеня та товщини пошкодження шкіри, що показує кореляцію з виживаністю пацієнтів (Steen, Medsger, 2001). Проте було виявлено, що середні значення mRSS є вищими у здоровій педіатричній популяції, ніж у дорослих (Foeldvari, Wierk, 2006). Тож для того щоб цей метод був корисним для оцінки ураження шкіри при ЮСС, його потрібно адаптувати та перевірити дієвість у дитячій когорті хворих.
Ураження внутрішніх органів, зокрема легень, серця, шлунково-кишкового тракту, нирок та нервової системи, в осіб з ЮСС пов’язано з гіршим прогнозом, хоча й дещо кращим, ніж у дорослих із системним склерозом (Martini et al., 2009). У 2012 р. було розроблено ефективну та надійну шкалу для оцінки тяжкості ювенільного системного склерозу (J4S) (La Torre et al., 2012). Цей інструмент включає бальну оцінку дев’яти систем органів від 0 до 4 залежно від тяжкості ураження. Експертна група вважає за доцільне застосовувати J4S у щоденній клінічній практиці, хоча й висловлює думку, що потрібно підтвердити її переваги у ширшій популяції пацієнтів.
Як показано, хвороба легень являє собою найчастіше ураження внутрішніх органів у пацієнтів з ЮСС (Martini et al., 2006). Дуже поширеним є прогресувальне інтерстиціальне захворювання легень (ІЗЛ), що супроводжується кашлем, задишкою та дихальною недостатністю. Рентгенологічні ознаки цієї патології можна виявити за допомогою рентгенографії органів грудної клітини лише на пізній стадії, до того ж їх слід кількісно оцінити шляхом проведення комп’ютерної томографії з високою роздільною здатністю (HRCT), яка є сучасним золотим стандартом візуалізації. Дослідження функції легень (PFT) слід застосовувати для виявлення зниження їх форсованої життєвої ємності (FVC) та/або дифузійної здатності легень за моноокисом вуглецю (DLCO) (Panigada et al., 2009).
У хворих на ЮСС необхідно проводити періодичний контроль стану, який включає щонайменше дані mRSS і NFC, оцінку опорно-рухового апарату, легеневої, серцевої та ниркової систем. Часовий інтервал для цих обстежень залежить від ступеня захворювання, але має становити не менш ніж шість місяців.
Порівняно з дорослою формою хвороби ЮСС є менш виразним та рідше уражає внутрішні органи. Однак доступні дані, що підкреслюють наявність підгрупи пацієнтів зі швидко прогресувальною ЮСС, що характеризується ранніми ознаками широкого пошкодження внутрішніх органів. Такий тяжкий перебіг асоційований із гіршими клінічними наслідками та вищим рівнем смертності, що свідчить про необхідність проведення агресивнішого лікування (Martini et al., 2009).
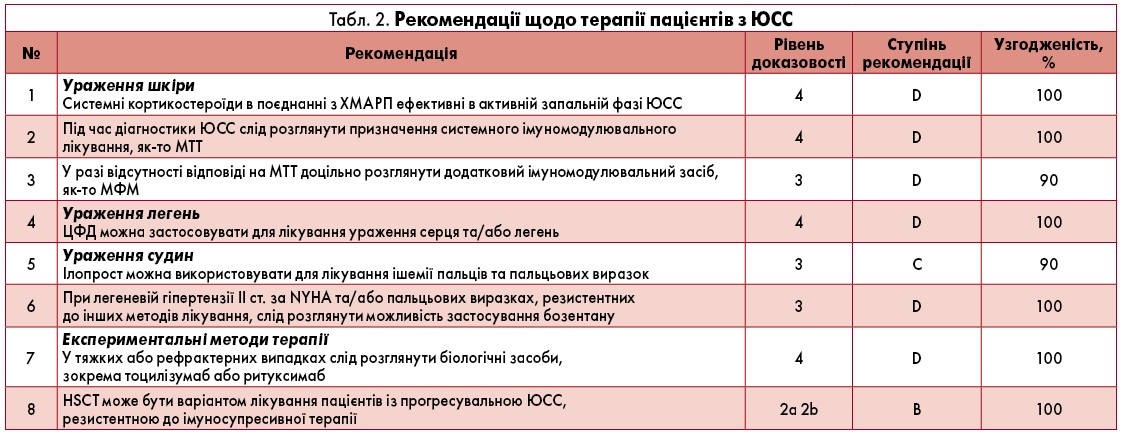
Терапія
Доступні дані щодо лікування системного склерозу в дітей є рідкісними і переважно основані на описах клінічних випадків. Таким чином, терапевтична стратегія часто базується на рекомендаціях для дорослих пацієнтів, тож розробка відповідних положень для хворих на ЮСС є важливою (Kowal-Bielecka et al., 2017).
Лікування кортикостероїдами слід розпочинати під час діагностики ЮСС, щоб якомога швидше зменшити запальний компонент. Незважаючи на те що в літературі бракує доказів стосовно використання кортикостероїдів при ЮСС, існує загальна експертна рекомендація щодо доцільності їх призначення в активній запальній фазі ЮСС, особливо за наявності міозиту або артриту. Однак єдиного консенсусу із приводу дозування та режиму приймання препаратів поки що не досягнуто. Фахівці вважають, що, оскільки склеродермічний нирковий криз у дітей є дуже рідкісним, лікування кортикостероїдами слід розпочинати якомога раніше при ретельному спостереженні за хворим, що має включати контроль артеріального тиску та функції нирок (Martini et al., 2006). Використання метотрексату (МТТ) або альтернативного хворобомодифікувального антиревматичного препарату (ХМАРП) також слід ініціювати під час діагностики ЮСС.
У настанові Європейської протиревматичної ліги (EULAR) для застосування у дорослих пацієнтів рекомендований МТТ при пошкодженнях шкіри, пов’язаних зі склеродермією (Panigada et al., 2009). На жаль, бракує доказів щодо його ефективності при лікуванні уражень шкіри або інших органів на тлі ЮСС. Однак МТТ у низьких дозах (15 мг/м2 на тиждень) широко використовується при ювенільній локалізованій склеродермії та інших захворюваннях сполучної тканини у дітей і має сприятливий профіль безпеки (Hashkes et al., 2014). Отже, досвід експертів свідчить про доцільність раннього призначення МТТ в осіб ЮСС, особливо за наявності ураженням шкіри, суглобів, судин та/або шлунково-кишкового тракту.
У хворих на ЮСС, які резистентні до МТТ, слід розглянути можливість додавання або переходу на мікофенолату мофетил (МФМ). Рекомендації EULAR щодо його застосування у дорослих зі склеродермією не є сприятливими (Kowal-Bielecka et al., 2017). Проте нещодавні дані вказують на позитивні ефекти препарату стосовно зменшення пошкодження шкіри й легень за хорошої переносимості (Mendoza et al., 2012; Tashkin et al., 2016).
Для дітей з ЮСС характерні кращі клінічні результати, що пов’язані з нижчим рівнем смертності порівняно з дорослими. Однак поліорганна недостатність, що спостерігається при ЮСС, є серйозною проблемою (Foeldvari et al., 2019). За нещодавно отриманими даними, у когорті з 64 хворих на ЮСС в 38% було виявлене ураження більш як чотирьох систем органів (Stevens et al., 2018). Також встановлено, що показники гіршої якості життя у пацієнтів асоціювалися із шлунково-кишковими симптомами, артритом та легеневими захворюваннями (Tashkin et al., 2016). Ці висновки підкреслюють важливість цілісного підходу до лікування ураження внутрішніх органів в осіб з ЮСС.
З огляду на відсутність доказів використання імуносупресивної терапії при ЮСС, сучасні рекомендації ґрунтуються на доступних даних для дорослих пацієнтів. У настанові EULAR відзначено позитивний вплив циклофосфаміду (ЦФД) при ІЗЛ у дорослих хворих на системний склероз (Hoyles et al., 2006). Незважаючи на відому токсичність препарату, досвід клінічної практики в європейській педіатричній популяції також підтверджує показання для його застосування при ураженні легень та/або серця. Тому можна розглянути доцільність призначення ЦФД у цій когорті пацієнтів, але за ретельного обмірковування користі та ризиків.
Ураження судин, що нерідко супроводжує системний склероз у дорослих та дітей, переважно проявляється як СР та виразки на пальцях. Також описані випадки легеневої гіпертензії, хоча при ЮСС вони менш поширені (Martini et al., 2006). Судинорозширювальні засоби часто призначають у дорослій популяції хворих, у педіатричній – дещо рідше, зокрема для лікування вазоспастичних реакцій у кінцівках (Kowal-Bielecka et al., 2009). Найбільш широко використовуваними судинорозширювальними ліками є блокатори кальцієвих каналів, зокрема ніфедипін. Як альтернативу призначають інгібітори фосфодіестерази 5-го типу, такі як силденафіл. Експерти припускають, що ілопрост – аналог природного простацикліну, можна застосовувати для лікування тяжкого рефрактерного СР або виразок на пальцях (Zulian et al., 2003; Shouval et al., 2008). В осіб із ЮСС та пальцьовими виразками, резистентними до блокаторів кальцієвих каналів та простаноїдів, або у випадку легеневої гіпертензії II ст. за критеріями Нью-Йоркської асоціації серця (NYHA), слід розглянути можливість застосування бозентану (Garcia de la Pena-Lefebvre et al., 2007).
За наявності швидко прогресувальної або рефрактерної хвороби можна розглянути доцільність лікування окремими біологічними препаратами незважаючи на слабкі докази у педіатричній популяції. Дані стосовно використання ритуксимабу або тоцилізумабу в дорослих пацієнтів із системним склерозом підтверджують їх ефективність та відносну безпеку, особливо при ураженні шкіри та дихальних шляхів (Khanna et al., 2018; Zacay, Levy, 2018). Докази щодо застосування цих ліків у дітей з ЮСС доступні лише на основі опису клінічних випадків (Zulian et al., 2020).
Нові терапевтичні підходи при веденні осіб з ЮСС можуть бути спрямовані на специфічні запальні або профібротичні хемокіни й цитокіни, які надмірно експресуються при розвитку даної хвороби (Fuschiotti, 2018). Останні звіти свідчать про перспективні результати трансплантації гемопоетичних стовбурових клітин (HSCT) при системному склерозі у дорослих та її можливу ефективність у дітей, в яких спостерігається менш виразне ураження органів при розпізнаванні захворювання (Martini et al., 2006).
Варто зауважити, що ретельний відбір пацієнтів для проведення цієї процедури має важливе значення. У літературі наявні дані щодо застосування HSCT у дорослій та педіатричній популяціях хворих на автоімунні патології (Farge et al., 2010; Sullivan et al., 2018). Однак відсутність консенсусу щодо техніки трансплантації, високий ризик пов’язаних із нею захворюваності та смертності свідчать про необхідність проведення подальших досліджень для оцінки ефективності й безпеки HSCT у дітей. Рівні доказовості, ступені рекомендацій та відсоток узгодженості між експертами щодо діагностики й терапії пацієнтів з ЮСС узагальнені у таблицях 1 та 2. Блок-схему лікування пацієнтів з ЮСС наведено на рисунку.
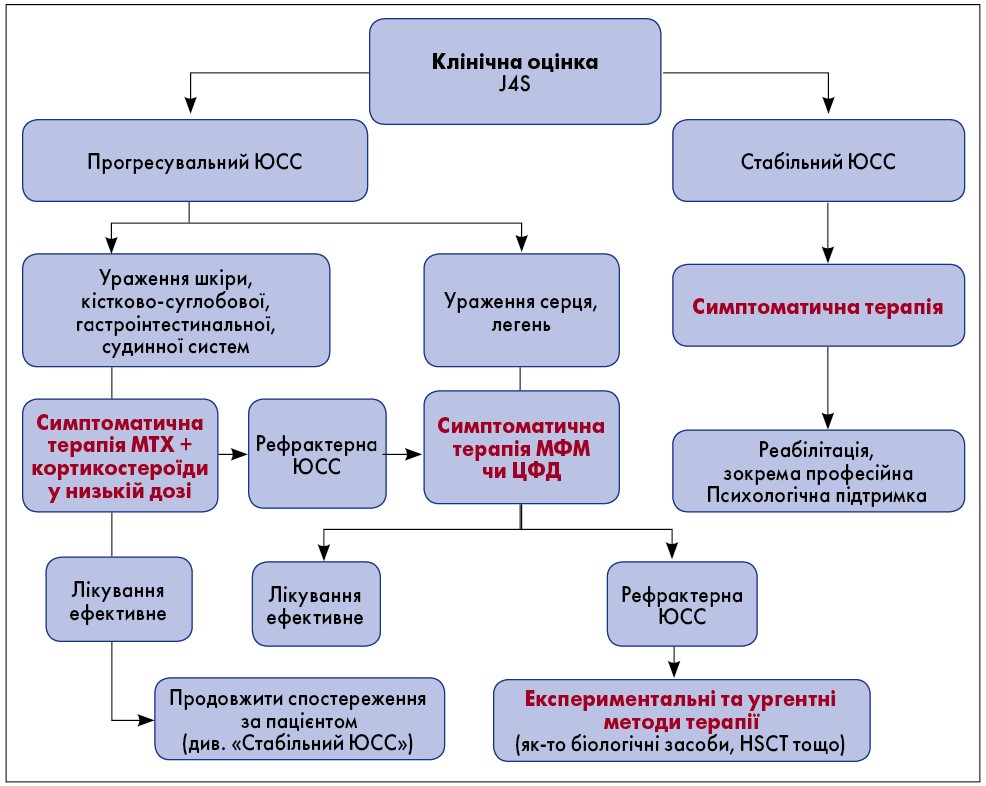 Рисунок. Блок-схема лікування пацієнтів з ЮСС залежно від тяжкості захворювання
Рисунок. Блок-схема лікування пацієнтів з ЮСС залежно від тяжкості захворювання
Висновки
Таким чином, відповідно до консенсусного документа SHARE, пильний моніторинг стану пацієнтів із боку досвідченої мультидисциплінарної команди, яка має досвід у галузі лікування ЮСС, є важливим для досягнення сприятливих клінічних результатів. Наукові співтовариства мають поширювати ці рекомендації, перевіряти їх надійність на міжнародному рівні та оновлювати в міру появи нової інформації. Обмін даними хворих у світовому масштабі забезпечить необхідні докази для покращення стандартів медичної допомоги.
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.academic.oup.com
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (76) 2021 р.