19 січня, 2023
Місце і переваги аналогів інсуліну в лікуванні цукрового діабету
Цукровий діабет (ЦД) – це хронічний стан, що впливає на життя майже пів мільярда людей в усьому світі [1]. За оцінками, здоров’я 150-200 млн світової популяції залежать від інсулінотерапії (ІТ), хоча, імовірно, ця цифра може бути вища [2]. У пацієнтів із ЦД 2 типу інсулін – одна з багатьох доступних терапевтичних опцій, однак для тих, хто має ЦД 1 типу, ІТ є життєво необхідною. Сьогодні більшість осіб із ЦД 1 типу за допомогою ІТ досягають належного глікемічного контролю, і тривалість їхнього життя практично не відрізняється від показників у загальній популяції. Водночас застосування інсуліну при ЦД 2 типу часто розглядають як «терапію порятунку», або терапію резерву. Більшість лікарів і пацієнтів сприймають подібну доступність і широке застосування інсуліну як належне, і мало хто з них замислюється над тим, що всього 100 років тому ситуація була кардинально іншою.
Еволюція інсулінотерапії, створення аналогів інсуліну
До 1920-х рр. прогноз для людей із ЦД, які потребували ІТ, був украй невтішним: обмежені можливості лікування і висока захворюваність і летальність, особливо серед дітей і молодих осіб [3]. Було правилом, що підтвердження діагнозу діабету в «доінсулінову» еру означало можливу кому та подальшу смерть, часто протягом 2 років після встановлення діагнозу.
Відкриття інсуліну стало визначним моментом в історії медицини, за що Фредерік Грант Бантінг і Джон Маклеод 1923 року були нагороджені Нобелівською премією з фізіології та медицини [4, 5]. Доступність інсуліну означала, що люди з інсулінозалежним діабетом нарешті отримали можливість виживати й успішно контролювати свою хворобу.
Перші препарати інсуліну були свинячого і/або бичачого походження. Лише в 1980-х рр. став клінічно доступним напівсинтетичний людський інсулін [6-8]. Уперше успішно синтезувати напівсинтетичний інсулін вдалося Обермаєру і Гейгеру в 1976 р., однак метод виявився досить затратним для широкого використання в клінічній практиці [9]. Широкомасштабне виробництво людського інсуліну стало можливим тільки після ще одного проривного відкриття. Було виявлено, що гідроліз, який зазвичай виникає в присутності протеаз, можна повернути, якщо провести реакцію в суміші води й органічного розчинника, що уможливить утворення пептидних зв’язків [10]. До кінця 1980-х, завдяки впровадженню технології рекомбінантної ДНК, більшість людського інсуліну виробляли біосинтетичним шляхом [11].
Проте минуло ще багато часу, перш ніж ученим вдалося досягнути основної мети екзогенної ІТ – імітації нормальної ендогенної секреції інсуліну, яка адаптується до умов голодування та прийому їжі. Основні віхи розробки модифікованих інсулінів із подовженим часом дії відображені на рисунку.
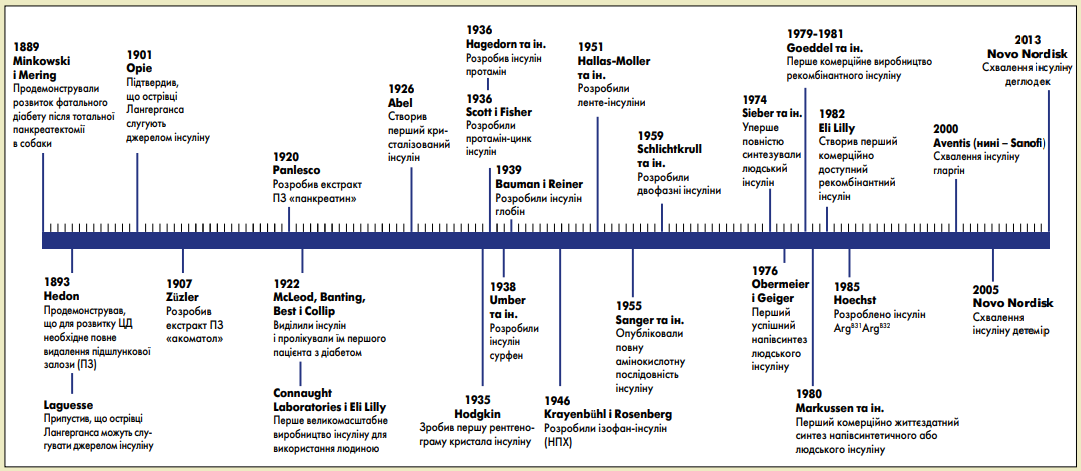 Рис. Хронологія, яка висвітлює основні віхи в розробці модифікованих інсулінів із подовженим часом дії
Рис. Хронологія, яка висвітлює основні віхи в розробці модифікованих інсулінів із подовженим часом дії
Увесь досвід і знання, накопичені за десятиліття експериментальних і клінічних досліджень, уможливили створення аналогів базального інсуліну, які, у порівнянні з людським інсуліном, характеризуються більш тривалим і передбачуваним ефектом, меншою варіабельністю, а також рідше спричиняють гіпоглікемію (особливо нічну), що неодноразово підтверджувалося в масштабних клінічних дослідженнях
Вимоги до цукрознижувальної терапії: ефективність, безпека, простота
Висока ефективність, безпека і доступність аналогів інсуліну змінили підхід до ведення пацієнтів із ЦД і дали можливість розробити сучасні вимоги до цукрознижувальної терапії. Використання засобів, які відповідають основним вимогам, допомагають досягти головної цілі терапії ЦД – контролю глікемії.
Значущість контролю глікемії при лікуванні діабету будь-якого типу важко переоцінити, що підтверджує безліч клінічних досліджень.Так, проспективне рандомізоване контрольоване дослідження контролю й ускладнень діабету (Diabetes Control and Complications Trial – DCCT) оцінювало вплив інтенсивного глікемічного контролю (середній рівень глікованого гемоглобіну (HbA1с) приблизно 7%) проти стандартного (середній рівень HbA1с приблизно 9%) на розвиток і прогресування мікросудинних (ретинопатія, нейропатія та діабетична хвороба нирок) і макросудинних (серцево-судинні події) ускладнень у пацієнтів із ЦД 1 типу. Отримані результати остаточно підтвердили, що кращий глікемічний контроль пов’язаний зі зниженням на 50-76% частоти розвитку і прогресування мікросудинних ускладнень [12]. Позитивна тенденція спостерігалась і стосовно зниження ризику серцево-судинних подій.
Подальше спостереження за когортами DCCT у дослідженні EDIC (Epidemiology of Diabetes Interventions and Complications; Епідеміологія втручань і ускладнень діабету) продемонструвало, що стійкість описаних мікросудинних переваг зберігалася впродовж двох десятиліть, незважаючи на те що різниця рівнів HbA1с між групами лікування зменшилася і зникла під час спостереження [13, 14]. Така сама динаміка спостерігалась і стосовно макросудинних ускладнень.
Під час 9-річного дослідження EDIC в учасників, попередньо рандомізованих до групи інтенсивної терапії в DCCT, відбулося достовірне зниження ризику нефатального інфаркту міокарда (ІМ), інсульту або смерті від серцево-судинних захворювань на 57% порівняно з групою стандартного контролю [15]. Було показано, що переваги інтенсивного контролю глікемії в цій когорті з діабетом 1 типу зберігаються протягом кількох десятиліть і пов’язані з помірним зниженням смертності від усіх причин [16, 17].
Не менш важливим є контроль глікемії в разі ЦД 2 типу. Так, у своєму популяційному ретроспективному когортному дослідженні Brunetti та співавт. оцінювали ризик виникнення серцево-судинних наслідків у пацієнтів із ЦД 2 типу при використанні аналогів інсуліну тривалої дії в порівнянні з нейтральним протаміновим інсуліном Хагедорна (NPH). У дослідження було включено 57 334 пацієнти. Первинними кінцевими точками визначили серйозні серцево-судинні події (Major Adverse Cardiovascular Events – MACE; комбінована кінцева точка ІМ, ішемічного інсульту та серцево-судинної смерті). У результаті було встановлено, що застосування аналогів інсуліну тривалої дії асоціювалося зі зниженим ризиком MACE порівняно з NPH (ВР 0,89; 95% ДІ 0,83-0,96) [18].
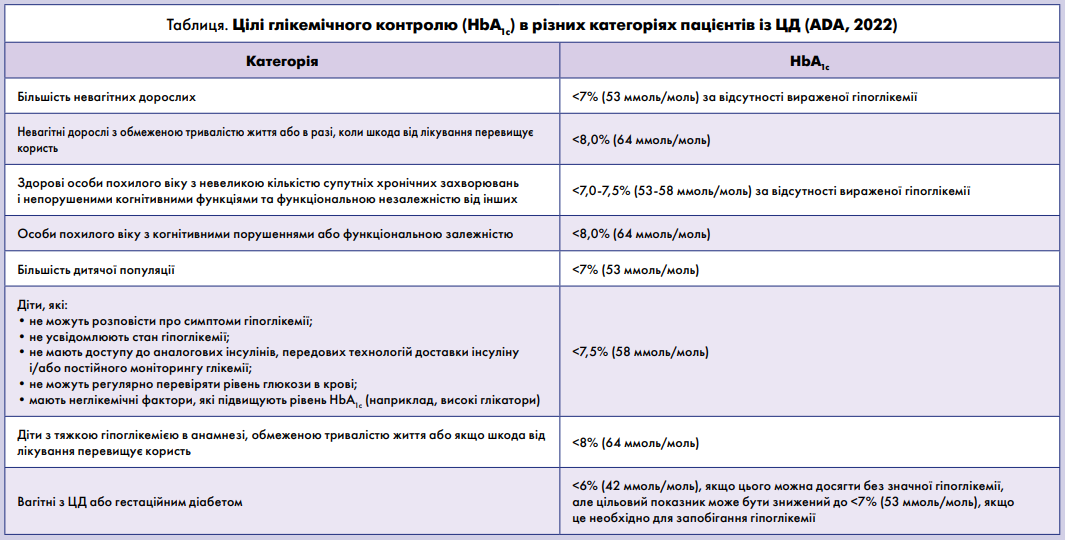
Згідно з останніми рекомендаціями Американської діабетичної асоціації (ADA) 2022 р., глікемічними цілями для досягнення контролю діабету є такі:
- цільовий рівень HbA1с для більшості невагітних дорослих становить <7% (53 ммоль/моль);
- якщо для оцінки глікемії використовують метод безперервного моніторингу рівня глюкози (БМГ), можна вважати валідним цільовий показник часу в діапазоні (TIR) >70%, а часу нижче діапазону <4% і часу в діапазоні <54 мг/дл <1%;
- досягнення рівнів HbA1с, нижчих за цільові (<7%), може бути прийнятним і навіть доцільним за відсутності ризиків для пацієнта або інших несприятливих результатів такого лікування;
- менш жорсткі глікемічні цілі, зокрема <8% (64 ммоль/моль), можуть бути доцільними в пацієнтів з обмеженою тривалістю життя або якщо шкода від лікування більша за користь.
Глікемічні цілі для інших категорій пацієнтів відображені в таблиці.
Гларгін – перший пролонгований аналог інсуліну з тривалістю дії 24 години
Гларгін – перший аналог інсуліну тривалої дії, який широко застосовують у клінічній практиці вже понад 20 років [19]. Цей аналог інсуліну був створений у результаті модифікацій, які забезпечили підтримання низької розчинності при фізіологічному рН для досягнення тривалішої біодоступності [20, 21]. Патент на аналог інсуліну GlyA21ArgB31ArgB32, тобто інсулін гларгін, було подано в 1988 р., а заявку на реєстрацію нового препарату в США та Європі – у квітні 1999 року. Після обширної програми клінічних випробувань інсулін гларгін для підшкірного введення 1 раз на добу для лікування ЦД 1 і 2 типу був схвалений у 2000 р. Управлінням із санітарного нагляду за якістю харчових продуктів та медикаментів (FDA) США і Європейським агентством із лікарських засобів (EMA).
Інсулін гларгін має низку переваг у порівнянні з людським інсуліном. Так, завдяки своїй хімічній структурі інсулін гларгін гірше розчиняється при нейтральному рН і після ін’єкції випадає в осад у підшкірній клітковині, що уповільнює його всмоктування і подовжує тривалість дії [22]. Саме це дає можливість використовувати гларгін 1 раз на добу. Структурні властивості інсуліну гларгін також забезпечують його високу розчинність у кислому середовищі (pH 4), тому, на відміну від людського інсуліну, він не потребує ресуспендування перед ін’єкцією. Саме потреба в ресуспендуванні була основною причиною збільшення варіабельності часу дії інсуліну NPH [23]. Крім того, інсулін гларгін, по суті, виконує функцію «проліків» у підшкірній клітковині, причому більша частина активності здійснюється за рахунок його метаболітів.
Клінічні дослідження показали, що, порівняно з NPH, гларгін має довшу тривалість дії – до 24 год – завдяки повільнішій та сповільненій абсорбції з підшкірної клітковини, зниженій варіабельності та відносно стабільному безпіковому профілю «концентрація-час», що знижує ризик гіпоглікемії [24-27].
Застосування гларгіну при ЦД 1 типу:
систематичний і метааналіз, ефективність і БЕЗПЕКА у порівнянні з іншими базальними інсулінами
Цілі лікування ЦД 1 типу:
- досягнення цільового рівня глікемії, рекомендованого настановою ADA 2022;
- запобігання розвитку діабетичного кетоацидозу;
- профілактика тяжких гіпоглікемій;
- підтримання нормального росту і розвитку дітей і підлітків;
- запобігання довгостроковим діабетичним ускладненням;
- забезпечення належної якості і тривалості життя.
Для оптимізації лікування, покращення комплаєнсу та полегшення досягнення описаних цілей лікування ADA рекомендує перехід на аналоги інсуліну, у тому числі гларгін, усім пацієнтам із ЦД 1 типу.
Ефективність і безпека гларгіну при ЦД 1 типу підтверджена багатьма дослідженнями. Так, Laranjeira та співавт. провели систематичний огляд і метааналіз для порівняння ефективності й безпеки аналогів інсуліну тривалої дії при ЦД 1 типу в порівнянні з інсуліном NPH.
Критеріями оцінки були рівень HbA1с і кількість епізодів гіпоглікемій. Джерела даних – Pubmed, Cochrane Library, EMBASE і ручний пошук. Методологічну якість досліджень незалежно оцінювали два рецензенти за шкалою AMSTAR і Jadad. В огляд було включено 11 придатних систематичних оглядів, які загалом містили 25 відповідних клінічних досліджень. У результаті було встановлено, що окрім надійного контролю глікемії використання аналогів інсуліну тривалої дії, у порівнянні з інсуліном NPH, супроводжувалося зменшенням кількості епізодів нічної гіпоглікемії (ОР 0,66; 95% ДІ 0,57-0,76) і зниженням рівня HbA1с (95% ДІ 0,23-0,12) [28].
Ці дані співвідносяться з результатами обсерваційного багатоцентрового перехресного дослідження, метою якого стала оцінка ефективності інсуліну гларгін (Gla) порівняно з інсуліном деглюдек (IDeg) [29]. Загалом у дослідження було включено 199 пацієнтів із ЦД 1 типу, 104 з яких отримували Gla, а 95 – IDeg. Час перебування в діапазоні (TIR) 70-180 протягом доби був подібним в обох групах і становив 52,4±14,0 проти 49,3±13,9% для Gla і IDeg відповідно. Додаткові глюкометричні параметри тривалого моніторингу глікемії були порівнянними в обох групах. Показник задоволеності пацієнтів лікуванням, оцінений за допомогою опитувальника з оцінки задоволеності лікуванням діабету (DTSQ) для обох інсулінів, був високим і порівнянним у групах. Це дослідження в умовах реальної клінічної практики підтверджує, що інсулін гларгін є не менш ефективним і безпечним, ніж деглюдек.
Застосування гларгіну при ЦД 2 типу:
позитивні ефекти переведення пацієнтів Із NPH-інсуліну на інсулін гларгін; результати дослідження DELIVER
Оптимальною метою лікування ЦД 2 типу є:
- досягнення цільових показників глікемії;
- уникнення гіпоглікемій;
- запобігання розвитку та прогресуванню мікросудинних уражень;
- підтримання належної якості життя;
- зниження ризику серцево-судинних ускладнень.
Спільні рекомендації ADA і Європейської асоціації з вивчення діабету (EASD) наголошують на важливості базальної ІТ для пацієнтів із ЦД 1 типу і для осіб із ЦД 2 типу. Таким пацієнтам рекомендована індивідуалізація лікування та поступова інтенсифікація терапії до досягнення цільових показників глікемії (HbA1с <7,0%) [30].
Проте значна частка пацієнтів із ЦД 2 типу, які отримують інсулін, не досягають цільових значень HbA1с, що, у кінцевому підсумку, підвищує ризик довгострокових мікро- і макросудинних ускладнень. Одним із потенційних варіантів покращення контролю діабету в цих пацієнтів може бути використання нових форм інсуліну, у тому числі аналогів базального інсуліну ІІ покоління, таких як інсулін гларгін. Кілька опублікованих рандомізованих контрольованих досліджень оцінювали клінічну ефективність гларгіну 300 Од/мл (Gla‑300), переважно порівняно з інсуліном гларгін 100 Од/мл (Gla‑100; Лантус©, Sanofi), а також інсуліном деглюдек. Для оцінки ефективності Gla‑300, визначену як відсоток пацієнтів із ЦД 2 типу, в яких спостерігали зниження рівня HbA1c на ≥0,5%, через 6 міс після переходу з інсуліну NPH (первинна кінцева точка), Wolnik та співавт. було проведено дослідження в умовах реальної клінічної практики. Вторинними кінцевими точками були: оцінка безпеки на основі відсотка пацієнтів, в яких спостерігався ≥1 епізод гіпоглікемії; кількість епізодів гіпоглікемії за категоріями: тяжка, симптоматична, симптоматично підтверджена, денна чи нічна; зміна маси тіла і доза інсуліну. Загалом 6-місячний період спостереження завершили 469 учасників. Середній початковий рівень HbA1с становив 9,19%. Відсоток учасників із покращенням рівня HbA1с на ≥0,5% порівняно з початковим рівнем через 6 міс спостереження становив 71,7%. Середній рівень HbA1с знизився через 3 і 6 міс на 0,77% (±0,98) і 1,01% (±1,12) відповідно (p<0,00001 порівняно з вихідним рівнем), тоді як глікемія натще знизилася на 32 мг/дл і 37 мг/дл відповідно (p<0,00001 порівняно з вихідним рівнем). Протягом 6 міс спостереження доза інсуліну помірно збільшилася при використанні як гларгіну, так і інсулінів короткої дії. Відсоток учасників із ≥1 випадком гіпоглікемії протягом попередніх 4 тиж значно зменшився проти початкового рівня на 3-му і 6-му міс спостереження, як і частка пацієнтів із симптоматичною гіпоглікемією вночі (p<0,00001 порівняно з початковим рівнем). Жоден учасник не мав тяжкої гіпоглікемії після переходу на гларгін. Маса тіла, окружність талії та стегон, а також співвідношення талії до стегон істотно не змінилися. Таким чином, це велике проспективне обсерваційне дослідження продемонструвало, що перехід з інсуліну NPH на гларгін призвів до достовірного зниження рівня HbA1c та ризику гіпоглікемії без збільшення маси тіла [31].
Отримані результати повністю співвідносяться з даними, отриманими в програмі DELIVER. Метою цієї групи досліджень в умовах реальної клінічної практики була оцінка клінічних наслідків у пацієнтів із ЦД 2 типу, які отримували гларгін або інші аналоги базального інсуліну. У результаті було встановлено, що гларгін забезпечував антигіперглікемічну ефективність, порівнянну з іншими аналогами базального інсуліну; утім ризик гіпоглікемії при застосуванні гларгіну був достовірно нижчим за такий у разі використання аналогів базального інсуліну І покоління. У тих, хто раніше не отримував інсулін, початок ІТ гларгіном, зокрема Gla‑300 був пов’язаний із достовірно кращою антигіперглікемічною ефективністю і подібним або нижчим ризиком розвитку гіпоглікемії так само як і терапія Gla‑100, яка продемонструвала порівняні результати. Крім того, дослідження DELIVER2 показало, що пацієнти з ЦД 2 типу, які перейшли на гларгін, використовували менше ресурсів охорони здоров’я, із загальною економією 1439 доларів США на людину на рік проти тих, хто перейшов на інший аналог базального інсуліну. Загалом програма реальної клінічної практики DELIVER показала, що контроль глікемії з низьким ризиком гіпоглікемії, який спостерігали в рандомізованих клінічних дослідженнях у разі використання гларгіну, зберігався і в разі використання цього аналогу інсуліну в стандартній клінічній практиці [32].
Висновок
Таким чином, інсулін гларгін демонструє високу ефективність і безпеку при застосуванні в пацієнтів із ЦД 1 і 2 типу як у масштабних клінічних дослідженнях, так і в умовах реальної клінічної практики. Препарат демонструє переваги в порівнянні із людським інсуліном за всіма основними вимогами до цукрознижувальної терапії, зокрема ефективності (краще досягнення цілей глікемії), безпеки (нижча частота гіпоглікемій) та простоти використання (1 раз на добу). Ці переваги сприяють оптимальній компенсації ЦД, покращують якість життя пацієнтів, підвищують їхню прихильність до лікування та запобігають серйозним ускладненням ЦД.
Список літератури – у редакції.
Підготувала Ганна Кирпач
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 4 (60) 2022 р.