17 жовтня, 2019
Американські настанови щодо контролю вмісту холестерину в крові
Атеросклероз є значним фактором розвитку серцево-судинних захворювань, показники смертності від яких в Україні найгірші в Європі. З-поміж важливих шляхів подолання цієї проблеми – впровадження у клінічну практику найновіших підходів до профілактики та лікування атеросклерозу, які суттєво підвищують шанси пацієнтів на виживання. До вашої уваги представлено огляд рекомендацій Американського коледжу кардіології та Американської асоціації серця (ACC/AHA, 2018) щодо контролю вмісту холестерину (ХС) у крові.
Керівництво створене з метою висвітлення питань практичного ведення пацієнтів із високим вмістом ХС у крові та пов’язаних із цим розладів. Настанова 2018 р. являє собою результат повного перегляду рекомендацій ACC/AHA 2013 р. щодо лікування хворих із високим рівнем ХС у крові для зменшення ризику розвитку атеросклеротичного серцево-судинного захворювання (АСССЗ) у дорослих.
Зниження ризику АСССЗ завдяки контролю рівня ХС у крові: 10 ключових положень
1. Для всіх пацієнтів: слід наголошувати на необхідності ведення здорового способу життя.
Здоровий спосіб життя знижує ризик АСССЗ незалежно від віку. У молодих людей він може зменшити вплив факторів ризику і є основою для зниження ймовірності появи АСССЗ. У віці від 20 до 39 років оцінка вірогідності виникнення АСССЗ протягом життя полегшує обговорення цього питання між лікарем і пацієнтом (див. положення 6) та сприяє докладанню значних зусиль щодо підтримання здорового способу життя.
2. Пацієнтам із клінічними проявами АСССЗ необхідно призначати високоінтенсивну терапією статинами (або у максимально допустимих дозах) для зниження рівня ХС ліпопротеїдів низької щільності (ЛПНЩ).
Чим більшого зниження ХС ЛПНЩ дозволяє досягти терапія статинами, тим значнішим є зменшення ризику. Слід використовувати статин у максимально переносимій дозі для зниження рівня ХС ЛПНЩ на ≥50%.
3. Для хворих із дуже високим ризиком АСССЗ слід розглядати можливість додавання нестатинових засобів до терапії статинами для досягнення порогової концентрації ХС ЛПНЩ 1,8 ммоль/л (70 мг/дл).
Дуже високий ризик означає декілька випадків великих АССС-подій або одну велику АССС-подію з кількома умовами високого ризику. Якщо рівень ХС ЛПНЩ залишається ≥1,8 ммоль/л (≥70 мг/дл), хворим із дуже високим ризиком АСССЗ доцільно додавати езетиміб до терапії статинами в максимально допустимих дозах. Якщо у таких пацієнтів при лікуванні статинами в максимально допустимих дозах і езетимібом рівень ХС ЛПНЩ ≥1,8 ммоль/л (≥70 мг/дл), слід додати інгібітор PCSK9, хоча довгострокову безпеку (>3 років) при цьому не визначено, а ефективність витрат (з урахуванням вартості у 2018 р.) низька.
4. У пацієнтів із тяжкою первинною гіперхолестеринемією (рівень ХС ЛПНЩ ≥4,9 ммоль/л, або ≥190 мг/дл) і невідомим 10-річним ризиком АСССЗ слід розпочинати високоінтенсивну терапію статинами без розрахунку 10-річного ризику АСССЗ.
Якщо рівень ХС ЛПНЩ ≥2,6 ммоль/л (≥100 мг/дл), доцільно додати езетиміб. Якщо рівень ХС ЛПНЩ при терапії статинами та езетимібом все ще ≥2,6 ммоль/л (≥100 мг/дл), і у пацієнта наявні численні фактори, що збільшують ризик АСССЗ, можна розглянути призначення інгібітора PCSK9, хоча довгострокову безпеку (>3 років) не визначено, а ефективність витрат (з урахуванням вартості у 2018 р.) низька.
5. В осіб віком 40‑75 років із цукровим діабетом (ЦД) і ХС ЛПНЩ ≥1,8 ммоль/л (≥70 мг/дл) слід розпочинати терапію статинами помірної інтенсивності без розрахунку 10-річного ризику АСССЗ.
У хворих на ЦД, які мають підвищений ризик АСССЗ, особливо за наявності численних чинників ризику, або якщо вік пацієнта від 50 до 75 років, доцільно використовувати високоінтенсивну терапію статинами для зниження рівня ХС ЛПНЩ на ≥50%.
6. Перед початком терапії статинами лікар має обговорювати можливий ризик із пацієнтами віком 40‑75 років, які після оцінки їхнього стану потребують первинної профілактики АСССЗ.
Обговорення має включати інформування про: основні фактори ризику (наприклад, куріння, підвищений артеріальний тиск, рівень ХС ЛПНЩ, вміст глікованого гемоглобіну за показанням, розрахований 10-річний ризик АСССЗ); наявність факторів, що підвищують ризик (див. положення 8); переваги здорового способу життя та терапії статинами; можливі несприятливі ефекти та взаємодію ліків; витрати на лікування; уподобання пацієнтів при спільному прийнятті рішень.
7. У пацієнтів віком 40‑75 років без ЦД із рівнем ХС ЛПНЩ ≥1,8 ммоль/л (≥70 мг/дл) при 10-річному ризику АСССЗ ≥7,5% слід розпочинати терапію статинами помірної інтенсивності без розрахунку 10-річного ризику АСССЗ, якщо це рішення погоджене із хворими.
Наявність факторів, що підвищують ризик, свідчить на користь призначення терапії статинами (див. положення 8). Якщо ризик не визначено, слід розглянути можливість розрахування кальцієвого індексу (КІ) коронарних судин методом сканування (див. положення 9). Якщо показані статини, слід знижувати рівень ХС ЛПНЩ на ≥30%, а якщо 10-річний ризик становить ≥20% – на ≥50%.
8. У пацієнтів віком 40‑75 років без ЦД із 10-річним ризиком від 7,5 до 19,9% наявність факторів, що підвищують ймовірність появи АСССЗ, свідчить на користь початку терапії статинами (див. положення 7).
Фактори, що підвищують ризик: сімейний анамнез ранньої АСССЗ; постійно високий рівень ХС ЛПНЩ ≥ 4,1 ммоль/л (≥160 мг/дл); метаболічний синдром; хронічне захворювання нирок; анамнез прееклампсії або передчасної менопаузи (вік <40 років); хронічні запальні розлади (ревматоїдний артрит, псоріаз або хронічна інфекція ВІЛ); належність до етнічних груп високого ризику (наприклад, народи Південної Азії); стійке підвищення вмісту тригліцеридів ≥1,97 ммоль/л (≥175 мг/дл); рівень аполіпопротеїну B ≥3,4 ммоль/л (≥130 мг/дл), високочутливого С-реактивного білка ≥2,0 мг/л, кісточково-плечовий індекс <0,9 і рівень ліпопротеїну (а) ≥125 нмоль/л (≥ 50 мг/дл), особливо за вищих показників. Ці фактори можуть свідчити на користь терапії статинами у пацієнтів із 10-річним ризиком 5‑7,5%.
9. У пацієнтів віком 40‑75 років без ЦД із рівнем ХС ЛПНЩ ≥1,8‑4,9 ммоль/л (≥70‑189 мг/дл) при 10-річному ризику АСССЗ ≥7,5‑19,9% слід розглядати вимірювання кальцієвого індексу (КІ) коронарних судин, якщо рішення про терапію статинами є невизначеним.
Якщо КІ коронарних судин дорівнює нулю, лікування статинами можна призупинити або відстрочити, за винятком тих пацієнтів, що курять, мають ЦД і серйозний сімейний анамнез ранньої АСССЗ. КІ від 1 до 99 свідчить на користь терапії статинами, особливо у пацієнтів віком від 55 років. Для будь-якого пацієнта з КІ ≥100 за шкалою Агатстона показана терапія статинами, якщо інше не визначено внаслідок обговорення ризику лікарем і пацієнтом.
10. Через 4‑12 тижнів після початку прийому статину (або коригування дози) слід оцінити прихильність пацієнта до лікування, ефективність ліпід-знижувального препарату, зміни способу життя, повторно виміряти вміст ліпідів. За потреби повторювати кожні 3‑12 місяців.
Ефективність статинотерапії (відповідь) та змін способу життя слід визначати як частку зниження вмісту ХС ЛПНЩ порівняно з базовим рівнем. Пацієнтам з АСССЗ із дуже високим ризиком необхідність додавання нестатинового препарату визначають пороговим рівнем вмісту ХС ЛПНЩ ≥1,8 ммоль/л (≥70 мг/дл) на тлі терапії статинами у максимальних дозах (див. положення 3).
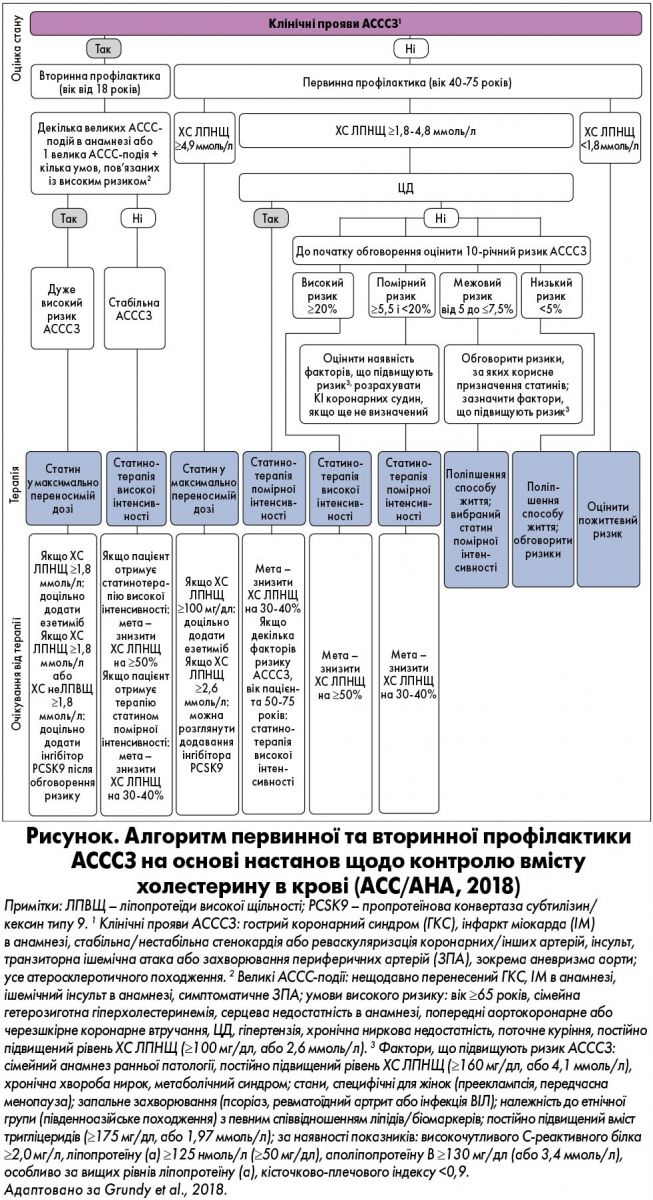
На рисунку зображено алгоритм первинної та вторинної профілактики АСССЗ, створений на основі широкого огляду настанов щодо контролю вмісту ХС у крові (ACC/AHA, 2018).
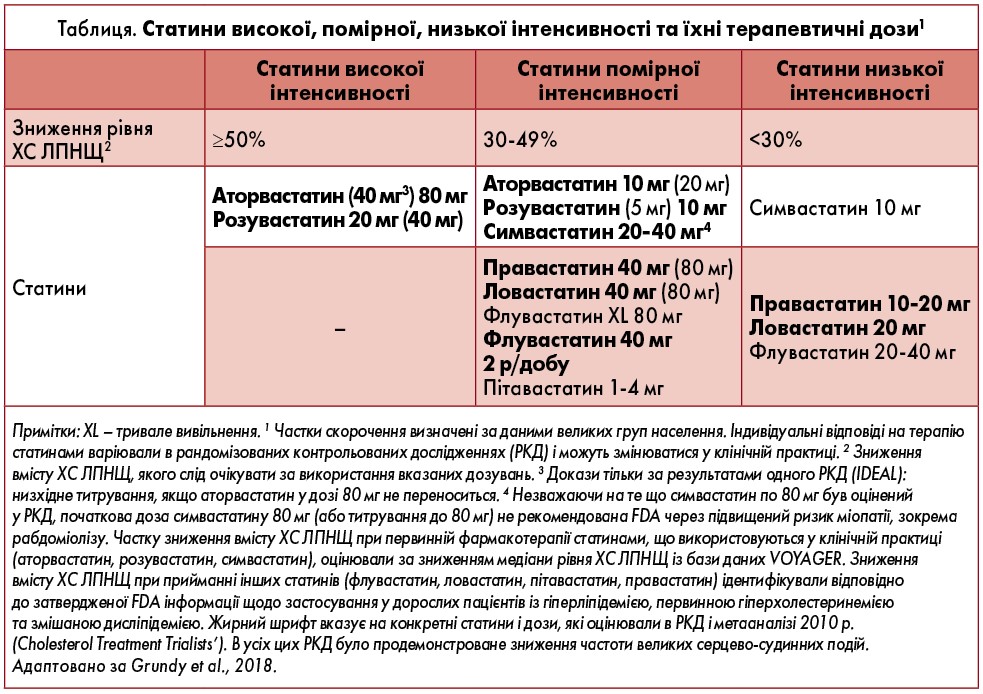
Таблиця містить перелік статинів високої, помірної та низької інтенсивності, а також їхні терапевтичні дози.
Підготувала Наталія Купко
Оригінальний текст документа читайте на сайті www.acc.org
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 4 (65) вересень 2019 р.