23 лютого, 2021
Патофізіологія, діагностика та лікування артеріального й венозного тромбозу при COVID‑19
Тяжкий гострий респіраторний синдром, викликаний вірусом SARS-CoV‑2, асоційований із тромботичними ускладненнями артерій та вен. Тромбоемболічні події включають інфаркт міокарда (ІМ), ішемічний інсульт і венозну тромбоемболію (ВТЕ). Наприкінці минулого року у виданні JAMA Insights Американської медичної асоціації (АМА) було розміщено матеріал G. Piazza та D.A. Morrow щодо патогенезу, діагностики та лікування тромбозу в пацієнтів із коронавірусною хворобою. Пропонуємо до вашої уваги огляд даної статті.
Тромботичні ускладнення COVID‑19
За даними американського реєстру осіб із коронавірусною хворобою за 2019 р., тромботичні ускладнення спостерігалися у 2,6% з 229 госпіталізованих пацієнтів із легкими та помірними формами захворювання, а також у 35,3% зі 170 тих, що відносяться до категорії тяжкохворих (Piazza et al., 2020). Ризик розвитку тромбоемболії у негоспіталізованих пацієнтів, інфікованих коронавірусом, невідомий. Знайдені під час автопсії численні кров’яні згустки в легенях, серці та нирках дозволяють припустити, що тромбоутворення може зумовлювати розвиток дисфункції цих органів при тяжкій формі COVID‑19 (Fox et al., 2020).
Особливості тромбоемболії у хворих на COVID‑19
Незважаючи на те що патофізіологічні особливості перебігу інфекційного процесу вивчені не до кінця, в осіб із коронавірусною хворобою виявлені протромботичні аномалії. Під час аналізу 19 історій хвороби тяжких пацієнтів із COVID‑19 у лікарні Тунцзи в Ухані (Китай) було виявлене підвищення рівня таких маркерів гіперкоагуляції, як D-димер, фактор зсідання крові VIII у 100% осіб та фібриноген – у 74%. Антифосфоліпідні антитіла спостерігалися у 53% хворих, а зниження рівня протеїнів С/S та антитромбіну – у всіх досліджуваних. Порушення зсідання крові асоційовані з інсультом, периферичною артеріальною ішемією та ВТЕ (Zhang et al., 2020).
Дослідження 115 пацієнтів із COVID‑19, серед яких 71 – з легким і 44 – тяжким ступенем перебігу захворювання, документально підтвердило наявність РНК SARS-CoV‑2 у тромбоцитах і високий рівень асоційованих із ними цитокінів. Агрегація тромбоцитів відбувалася при нижчих, ніж очікувалося, концентраціях тромбіну (Zaid, 2020).
Результати гістопатологічних досліджень 38 автопсій хворих, що померли через ускладнення коронавірусної хвороби, продемонстрували мікросудинні тромби, численні нейтрофільні позаклітинні пастки – нетози (запрограмована загибель нейтрофілів, яка характеризується викиданням ниток з їхніх зруйнованих клітин, що складаються переважно з ДНК) і нейтрофільно-тромбоцитарні агрегати. Аналізи in vitro, виконані на зразках периферичної крові у трьох пацієнтів із COVID‑19, документально підтвердили надлишкову активацію тромбоцитів і нейтрофілів, що характеризувалася дегрануляцією, інтегральною активацією глікопротеїну IIb/IIIa та імунофлюоресценцією порівняно зі зразками п’ятьох здорових суб’єктів контрольної групи (Nicolai, 2020).
Також коронавірусна інфекція має низку гістопатологічних відмінностей порівняно з іншими респіраторними вірусами: пряму вірусну інфекцію ендотеліальних клітин із щільною периваскулярною Т-клітинною інфільтрацією, аберантну активацію макрофагів, загибель ендотеліальних і запальних клітин, тромботичну мікроангіопатію та ангіогенез (Ackermann, 2020).
COVID‑19-асоційована тромбоемболія має певні особливості порівняно з обтурацією тромбом іншої етіології:
- є більш тромбоцитозалежною;
- пов’язана з вірусопосередкованим запаленням ендотелію;
- наявна виразна гіперкоагуляція (підвищені концентрації коагуляційних факторів, набутих антифосфоліпідних антитіл, знижені рівні ендогенних антикоагулянтних білків).
Тяжче системне запалення та респіраторні порушення у пацієнтів із COVID‑19 пов’язані з вищою поширеністю тромботичних ускладнень. Серед 388 осіб, госпіталізованих із коронавірусною хворобою (16% у критичному стані), незважаючи на проведення тромбопрофілактики із застосуванням низькомолекулярного гепарину (НМГ) у всіх пацієнтів реанімаційного відділення та у 75% – загальної терапії, симптоматична ВТЕ виникала у 4,4%, ішемічний інсульт – у 2,5%, ІМ – у 1,1% (Lodigiani, 2020).
Проте на сьогодні досі неясно, наскільки вірусна SARS-CoV‑2-асоційована пневмонія підвищує ризик розвитку тромбоемболії.
Ще одне цікаве дослідження було проведене у Великій Британії, в якому аналізували історії хвороб двох груп пацієнтів:
- перша – хворі на COVID‑19 (n=1877);
- друга – особи із патологіями, не пов’язаними з COVID‑19 (n=18 159).
Після аналізу вчені не виявили відмінностей щодо показників госпітальної ВТЕ: 4,8/1000 vs 3,1/1000; відношення шансів (ВШ) – 1,6; 95% довірчий інтервал (ДІ) 0,77‑3,1. Високий рівень ВТЕ при COVID‑19 може бути менш специфічним для вірусу та зумовленим загальною тяжкістю захворювання і його ускладненнями (Roberts, 2020).
Профілактика тромбоемболії у хворих на COVID‑19
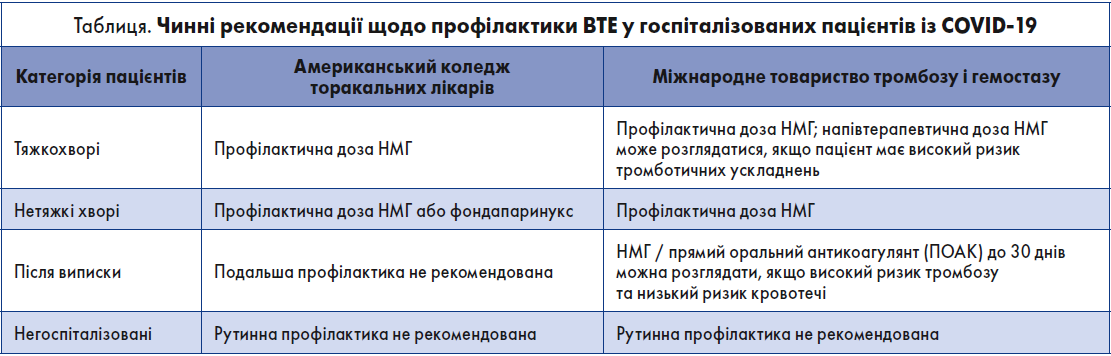
На даний час проводяться багатоетапні випробування заходів із профілактики тромботичних ускладнень, спричинених COVID‑19. Однак поточні клінічні рекомендації базуються на попередніх дослідженнях із профілактики ВТЕ при гострих захворюваннях, не пов’язаних із COVID‑19. До завершення випробувань, що тривають, настанови стосовно COVID‑19 спираються на рекомендації для інших груп (популяцій) хворих (таблиця).
Залишається неясним, чи оптимальні ці рекомендації для тромбозу, пов’язаного із COVID‑19. Відповідно до настанови Американського коледжу торакальних лікарів (ACCP), слід проводити профілактику за допомогою НМГ або фондапаринуксу замість нефракційного гепарину чи ПОАК для всіх госпіталізованих пацієнтів із COVID‑19 за відсутності протипоказань, таких як активна кровотеча (Moores, 2020).
Одноразові ін’єкції НМГ (40 мг) і фондапаринуксу (2,5 мг) є доцільнішими, ніж застосування нефракціонованого гепарину (2‑3 рази на день) через можливу взаємодію препарату із противірусними препаратами. Хоча були запропоновані подвійні або терапевтичні дози НМГ з огляду на високу частоту ВТЕ, ACCP рекомендує використовувати НМГ у стандартному дозуванні в тяжкохворих на COVID‑19 (Moores, 2020).
У настановах Міжнародного товариства із тромбозу і гемостазу (ISTH) зазначено, що напівтерапевтичну дозу НМГ (1 мг/кг на день) можна розглядати для профілактики у пацієнтів із COVID‑19 групи високого ризику. В осіб із ожирінням дозування слід збільшити на 50%. Проте чіткіших рекомендацій щодо оптимальної тромбопрофілактики досі не надано (Spyropoulos, 2020).
У клінічних дослідженнях проводять аналіз ефективності антитромботичних засобів у стандартних терапевтичних дозах у межах профілактики для осіб із COVID‑19 групи високого ризику. Хоча патофізіологія тромбоемболії при коронавірусній хворобі пов’язана з гіперреактивністю тромбоцитів, оцінка антитромбоцитарного лікування для профілактики триває. Ризик розвитку тромбоемболії у госпіталізованих пацієнтів із COVID‑19 групи високого ризику зберігається й після виписки.
Однак слід зауважити, що ACCP не рекомендує проводити тромбопрофілактику після виписки (Moores, 2020). На противагу, ISTH вважає за доцільне виконувати тромбопрофілактику після виписки за допомогою НМГ або ПОАК у всіх стаціонарних пацієнтів зі значною імовірністю розвитку COVID‑19 та низьким ризиком кровотечі.
Фактори високого ризику тромботичних ускладнень в осіб із COVID‑19 (Spyropoulos, 2020):
- вік >65 років;
- супутні, зокрема, онкологічні захворювання;
- попереднє ВТЕ в анамнезі;
- тромбофілія;
- малорухомий спосіб життя;
- підвищений вміст D-димеру (більш ніж удвічі за верхню межу норми).
ISTH пропонує тривалість тромбопрофілактики після виписки від 14 до 30 днів, хоча оптимальна лишається неясною. Профілактику тромбоемболії у хворих, які не потребують госпіталізації, на даний час не рекомендовано. За діагностики таких ускладнень, як тромбоембіолія легеневої артерії та ІМ слід використовувати методи лікування, доцільні для пацієнтів без COVID‑19.
З огляду на відсутність доказів користі, спостереження за допомогою ультразвуку для ВТЕ не рекомендовані (Moores, 2020; Spyropoulos, 2020).
Лікування тромботичних ускладнень у хворих на COVID‑19
Пацієнтів із діагнозом COVID‑19, що мають артеріальний або венозний тромбоз, слід лікувати відповідно до чинних настанов. При цьому необхідно враховувати практичні переваги НМГ у стаціонарних умовах і ПОАК – в амбулаторних (Spyropoulos, 2020).
На сьогодні ані ISTH, ані ACCP не рекомендують вимірювати D-димер для скринінгу на ВТЕ або визначення інтенсивності профілактики чи лікування (Moores, 2020; Spyropoulos, 2020).
Висновки
Артеріальний і венозний тромбоз часто зустрічаються у хворих на коронавірусну інфекцію, особливо у тяжкому стані. Проведення тромбопрофілактики потрібно розглядати для всіх госпіталізованих осіб із COVID‑19 за відсутності протипоказань. Поточні дослідження дозволять визначити оптимальні схеми профілактики тромботичних ускладнень у SARS-CoV‑2-інфікованих хворих у відділенні інтенсивної терапії, при виписці зі стаціонара, а також у негоспіталізованих пацієнтів із підвищеним ризиком розвитку тромбозу.
Підготував Денис Соколовський