12 січня, 2022
Метаболічно асоційована жирова хвороба печінки: фокус на метаболічні порушення та їх корекцію
 Метаболічно асоційована жирова хвороба печінки (МАЖХП), що раніше називалася неалкогольною жировою хворобою печінки (НАЖХП), вражає близько чверті дорослого населення світу та є серйозним тягарем для системи охорони здоров’я й економіки багатьох країн і досі не має схваленої фармакотерапії.
Метаболічно асоційована жирова хвороба печінки (МАЖХП), що раніше називалася неалкогольною жировою хворобою печінки (НАЖХП), вражає близько чверті дорослого населення світу та є серйозним тягарем для системи охорони здоров’я й економіки багатьох країн і досі не має схваленої фармакотерапії.
Глобальна поширеність МАЖХП/НАЖХП серед дорослих становить приблизно 23-25%, але є розбіжності між регіонами й усередині них. Найвищі показники – на Близькому Сході (32%) та у Південній Америці (30%), найнижчий – в Африці (13%). Це зумовлено насамперед епідемією ожиріння, особливо у дитячому та підлітковому віці [1, 4, 9].
МАЖХП є печінковим проявом мультисистемного розладу, неоднорідного за своїми основними причинами, проявами, перебігом і результатами. Враховуючи складну патофізіологію цього захворювання, малоймовірно, що стане доступним єдиний діагностичний тест, тому для визначення МАЖХП потрібно розробити нові діагностичні критерії, як це було у разі метаболічного синдрому, який також має кілька визначень [4, 5].
Запропоновані діагностичні критерії для встановлення діагнозу МАЖХП засновані на гістологічних показниках (біопсія) або показниках біомаркерів крові накопичення жиру в печінці (стеатоз печінки) разом із одним з наступних трьох критеріїв: надмірною масою тіла/ожирінням, наявністю цукрового діабету 2 типу (ЦД2) чи проявами метаболічної дисрегуляції [5, 6, 7].
Для виявлення метаболічної дисрегуляції необхідна наявність принаймні двох факторів порушення обміну речовин:
- окружність талії ≥102 см у білих чоловіків та 88 см у жінок або ≥90 см у азіатських чоловіків та 80 см у жінок;
- переддіабет;
- ознаки запалення при підвищеному рівні сироваткового С-реактивного білка;
- підвищений артеріальний тиск (у тому числі контрольований за допомогою специфічного медикаментозного лікування);
- зниження рівня ліпопротеїнів високої щільності (ЛПВЩ);
- підвищений рівень тригліцеридів у плазмі крові – значення індексу HOMA (Homeostasis Model Assessment of Insulin Resistance) ≥2,5 балів, що свідчить про наявність інсулінорезистентності (рис. 1).
 Рис. 1. МАЖХП – стара «нова» хвороба
Рис. 1. МАЖХП – стара «нова» хвороба
З початку цього століття було внесено кілька пропозицій щодо зміни назви НАЖХП. НАЖХП, асоційована з метаболічним синдромом, відноситься до певного фенотипу, що сформувався в результаті поєднаного впливу складних та різнорідних етіологічних факторів. Це захворювання відрізняється надзвичайною гетерогенністю, у зв’язку з чим виникає питання про необхідність класифікації, яка дозволила б виділяти метаболічно сприятливі та несприятливі підтипи.
Як більш відповідний всеосяжний термін, що інтегрує метаболічні зміни, асоційовані з жировою хворобою печінки, була запропонована нова назва, що більше відповідає знанням про це захворювання, – метаболічно асоційована жирова хвороба печінки [1, 19, 20]. За останні 2 роки міжнародна група експертів із 22 країн досягла консенсусу щодо зміни захворювання (M. Eslam et al., 2020), і запропонована зміна була схвалена регіональними асоціаціями печінки у Південній Америці (N. Mendez-Sanchez et al., 2021) та Азіатсько-Тихоокеанському регіоні, а також експертами з країн Близького Сходу та Північної Африки (G. Shiha et al., 2021).
Новий підхід до проблеми МАЖХП є важливим кроком на шляху до персоналізованої або прецизійної (точної) медицини, нової перспективної концепції, яка набирає обертів у всіх галузях медицини, включаючи гепатологію. Передбачається, що нова номенклатура стане кроком до подальшої характеристики гетерогенності захворювання [1]. Визначення MAЖХП краще ідентифікує групу з ожирінням печінки та значним фіброзом, який оцінюється за допомогою неінвазивних тестів [2, 5, 13]. Міжнародна група експертів висунула такі положення [1, 14, 16] щодо МАЖХП:
- оновити номенклатуру із заміною НАЖХП на МАЖХП;
- діагноз МАЖХП повинен ґрунтуватися на наявності метаболічної дисфункції, а не відсутності інших станів;
- МАЖХП може поєднуватися з іншими захворюваннями печінки;
- посилання на алкоголь не повинно бути включене до акроніму МАЖХП;
- пацієнти як із МАЖХП, так і з «вкладом» алкоголю у розвиток захворювання печінки є великою і важливою групою, що потребує подальшого дослідження та характеристики;
- МАЖХП є гетерогенним захворюванням;
- відповідну стратифікацію пацієнтів необхідно брати до ваги при бальній оцінці фіброзу неінвазивними методами, а також при створенні дизайну клінічних досліджень.
Сьогодні введення нового терміну – МАЖХП – це лише пропозиція, яка активно допрацьовується науковою спільнотою [6, 7].
Оскільки НАЖХП є мультисистемним захворюванням, люди, які живуть з цим, часто потребуватимуть мультидисциплінарної терапевтичної допомоги, особливо ті пацієнти, у яких розвинеться фіброз, цироз та рак печінки. Діагноз МАЖХП повинен ґрунтуватися на наявності метаболічної дисфункції, а не на відсутності інших захворювань. МАЖХП замінить нинішню дихотомічну стратифікацію НАЖХП, яка має певні обмеження, на стеатогепатит та стеатоз. Тому МАЖХП найкраще можна описати ступенем активності та стадіями фіброзу [7, 15].
Нещодавно проведене S. Yamamura та співавт. (2020) дослідження, участь у якому брали 765 японських пацієнтів із ожирінням печінки (середній вік – 54 р.), показало такі результати. МАЖХП та НАЖХП були діагностовані у 79,6 та 70,7% пацієнтів відповідно. Значний фіброз визначали за індексом FIB-4≥1,3 і жорсткості печінки ≥6,6 кПа за допомогою еластографії зсувною хвилею. Помірне вживання алкоголю було визначено як <20 г/день. Чинники, пов’язані зі значним фіброзом, були проаналізовані за допомогою логістичної регресії та аналізу дерева рішень. Отримані результати свідчили, що жорсткість печінки була вищою у пацієнтів із MAЖХП порівняно із НАЖХП (7,7 проти 6,8 кПа, P=0,001). Відповідно до аналізу, MAЖХП, але не НАЖХП чи споживання алкоголю, була початковим класифікатором значного фіброзу. Чутливість його виявлення була вищою для MAЖХП, ніж НАЖХП (93,9 проти 73%). У пацієнтів із МАЖХП навіть помірне вживання алкоголю було пов’язане зі збільшенням поширеності вираженого фіброзу (25 проти 15,5%; P=0,0181).
Автори роблять висновки про те, що визначення МАЖХП краще ідентифікує групу з ожирінням печінки та значним фіброзом, що оцінюється за допомогою неінвазивних тестів. Більше того, у пацієнтів із MAЖХП навіть помірне вживання алкоголю пов’язане з погіршенням показників фіброзу печінки (рис. 2) [15].
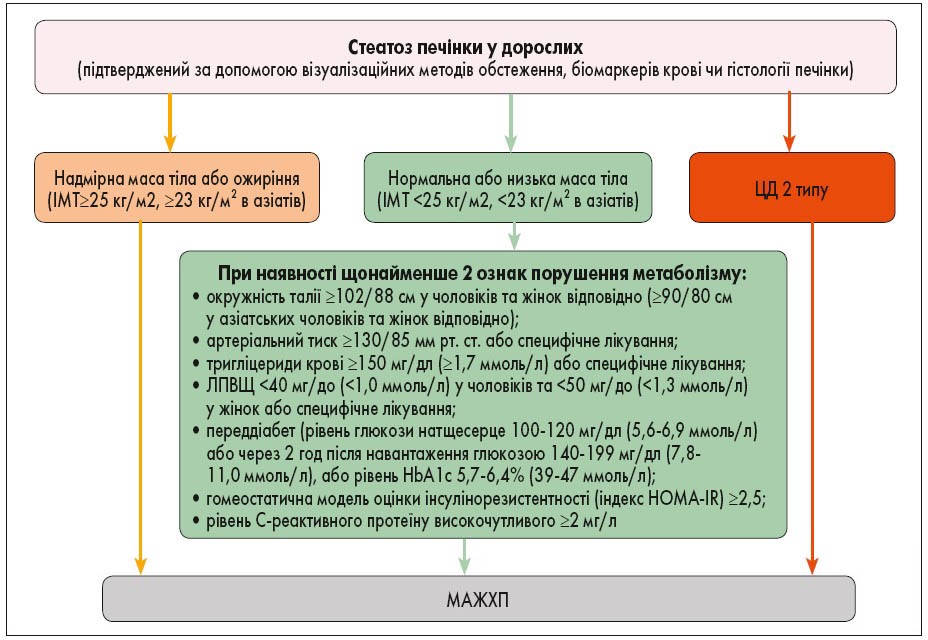
Рис. 2. Схема запропонованих «позитивних» діагностичних критеріїв MAЖХП
Ожиріння можна класифікувати як метаболічно здорове ожиріння (MЗO) та метаболічно нездорове ожиріння. Проведені великомасштабні когортні дослідження не підтвердили припущення про те, що люди з МЗО, як це визначено зараз, захищені від розвитку кардіометаболічних ускладнень [7]. Люди із MЗO та MAЖХП залишаються у групі високого ризику розвитку значного фіброзу печінки [7, 11].
Наявність як надмірної маси тіла, так і метаболічної дисфункції мають незалежний вплив на ризик розвитку MAЖХП та кардіометаболічні наслідки. Оскільки MAЖХП зазвичай зустрічається у клінічній практиці у зв’язку з надмірною масою тіла/ожирінням, цей критерій дозволяє ідентифікувати більшість пацієнтів, які отримують звичайне лікування. Аналогічним чином був продемонстрований тісний зв’язок між МАЖХП та ЦД2: більше 70% пацієнтів із ЦД2 мають МАЖХП [9]. Відповідно, метаболічно нездорові пацієнти із МАЖХП, які не мають ожиріння, мають більший ризик пошкодження печінки та серцево-судинний ризик порівняно з метаболічно здоровими людьми.
Деякі дослідження показують, що накопичення жиру в печінці є дуже чутливим та раннім індикатором метаболічної дисфункції. Таким чином, запропоновані критерії зможуть охопити увесь спектр фенотипу від метаболічно нездорової маси тіла до метаболічно нездорового ожиріння [4, 5].
Слід звернути увагу на той факт, що запропонований загальний термін MAЖХП буде підданий подальшій підкласифікації. Підкласифікація, наприклад, може охоплювати роль генетичних варіантів, таких як пататин-подібний фосфоліпазний домен, що містить білок 3 (PNPLA3), трансмембранне суперсімейство 6 (TM6SF2), мембранозв’язаний O-ацилтрансферазний домен, що містить 7 (MBOA7) та гідроксистероїд 17-бета, дегідрогеназу 13 (HSD17B13) та епігенетичні або інші модифікатори захворювання. Все це вказує на те, що МАЖХП є складним захворюванням, на яке може впливати ряд незалежних модифікаторів, яких окремо може бути недостатньо, щоб викликати захворювання [9, 19].
Лікування пацієнтів із НАЖХП/МАЖХП сильно залежить від стадії захворювання. Втручання, спрямовані на зміну факторів ризику: способу життя, зменшення маси тіла, дієти та фізичної активності, а також лікування супутніх захворювань, повинні бути наріжним каменем лікування всіх пацієнтів. Цей пріоритет підкреслюється у клінічних посібниках із захворювань печінки. Проте через безліч соціальних, психологічних, фізичних, генетичних та епігенетичних причин здатність людей приймати та підтримувати такі зміни є складним завданням і зазвичай не приносить успіху [2, 3, 9].
Дієтичні рекомендації для людей, які живуть із МАЖХП/НАЖХП, здебільшого пропонують скоротити споживання насичених жирів, солодких напоїв, рафінованих вуглеводів, червоного та переробленого м’яса. Середземноморська дієта та дієтичні рекомендації щодо запобігання гіпертонії (DASH) виявилися корисними для деяких пацієнтів із МАЖХП завдяки покращенню функціонального стану печінки, зокрема чутливості до інсуліну та ліпідного профілю [2].
Підходи до зміни поведінки найбільш ефективні, коли вони включені до комплексної довгострокової програми зміни способу життя. Деякі форми фізичної активності – аеробна, силова та високоінтенсивна – добре впливають на спалювання жиру в печінці. Навіть при відсутності втрати маси тіла вправи можуть допомогти знизити рівень внутрішньопечінкових ліпідів на 20-30% [1].
У людей, які страждають через надмірну масу тіла або ожиріння, за наявності МАЖХП зміни способу життя повинні бути спрямовані на втрату маси тіла приблизно на 10% та підтримання її на цьому рівні, тому що це допомагає покращити рівень ферментів печінки та гістологічні дані. Важливо, щоб дієта та програма вправ були адаптовані до потреб та уподобань пацієнта з метою підтримки довгострокового дотримання режиму лікування.
У пацієнтів із супутніми захворюваннями метаболічного кола (ЦД2, гіпертонічною хворобою, серцево-судинними захворюваннями) важливе значення мають усунення компонентів метаболічного синдрому, фармакотерапія, спрямована на покращення метаболічної, синтетичної, детоксикаційної функцій печінки, і лікування ускладнень, викликаних цирозом. Навіть коли будуть доступні ефективні фармакологічні методи лікування МАЖХП, програми, спрямовані на зміну факторів ризику, пов’язаних зі способом життя, повинні залишатися ключовим елементом лікування МАЖХП [1, 4, 12].
Хоча сьогодні не існує фармакологічних препаратів, спеціально схвалених для лікування НАЖХП, у клінічних випробуваннях вивчаються численні лікарські препарати-кандидати, спрямовані на усунення ліпотоксичного ушкодження печінки та інсулінорезистентності, запалення, фіброзу та конкретно діагностованих метаболічних подій у кожному випадку.
Застосування нової номенклатури МАЖХП, об’єднання пацієнтів у групи на підставі загального генотипу із подібними клінічними фенотипами може бути використане у найближчому майбутньому для клінічних випробувань лікарської терапії з таргетною спрямованістю та ймовірністю гарної відповіді на лікування шляхом вибору відповідного препарату.
На українському фармацевтичному ринку з’явився новий препарат компанії «Валартин Фарма» Гепаризин PLC, що має гепатопротекторну дію. До його складу входять гліциризин 50 мг, гліцин 50 мг, DL-метіонін 50 мг, фосфоліпіди 217 мг. Випускається у формі капсул. Приймати треба по 1 капсулі 3 р/день після їди.
Гепаризин PLC є комбінованим комплексним препаратом, складові компоненти якого відомі як самостійні ефективні препарати, патогенетично спрямовані на поліпшення та відновлення ліпотропної, гіпохолестеринемічної, синтетичної, метаболічної функції печінки, мають антифібротичні, антиоксидантні, імуномодулювальні, антиапоптотичні властивості при МАЖХП у поєднанні з ЦД2, гіпертонічною хворобою, ожирінням. Механізм дії основної діючої речовини препарату – гліциризину – проявляється в активації антисупресорних Т-лімфоцитів, стимуляції синтезу IFN-g, активації макрофагів, B- та NK-клітин («природних кілерів»), інгібуванні CD4+ та TNF-α-опосередкованої цитотоксичності, інгібуванні протеїнкінази Р (пригнічується фосфорилювання внутрішньоклітинних білків та кодованих вірусами білків), блокуванні активації серинових протеаз та металопротеаз, зв’язуванні та інактивації cAMF-залежної кінази та казеїнкінази, блокаді фосфорилювання ліпокортину-1 [2].
Патогномонічним для МАЖХП вважається ступінь активності та стадії фіброзу. Препарат Гепаризин PLC – пріоритетний з усіх комбінованих гепатопротекторів із доведеною прямою антифібротичною дією, що позиціонується як засіб патогенетичної терапії при МАЖХП/НАЖХП. Пряма антифібротична дія гліциризину проявляється у зниженні концентрації TNF-α і TGF-β-1 – цитокінів, що призводять до індукції фіброгенезу, придушенні активації зірчастих клітин, пригніченні надлишкового синтезу колагену I і III типу, активації колагенази (ММРs), що призводить до дегрануляції надмірних відкладень колагену в екстрацелюлярному матриксі, інгібування каспази-3, -8, зниження процесів апоптозу гепатоцитів. Супресивна дія препарату Гепаризин на TNF-α та каспазу-3 є одним із механізмів, що пояснюють його протизапальний та гепатопротекторний ефекти.
Згідно з дослідженням Y. Tingting et al. (2018), гліциризин значно послабив експресію мРНК фіброгенетичного гена, включаючи трансформуючий фактор росту β-1, тканинний інгібітор металопротеїназ 1 і 2, колагену 1 і 2 і матриксних металопротеїназ 2 і 9. Ці дані показують, що гліциризин значно зменшує фіброгенез печінки, пов’язаний із неалкогольним стеатогепатитом [17]. Гліциризин має ще одну унікальну здатність – він активує колагеназу, що викликає дегрануляцію вже сформованої надмірної кількості колагену в ендоцитоплазматичному матриксі (ЕЦМ), сприяючи цим зворотному розвитку фіброзу.
Важливим є інгібування CD4+ та TNF-α-опосередкованої цитотоксичності. Доведена здатність гліциризину інгібувати апоптоз та некроз гепатоцитів за допомогою супресії TNF та каспази-3. Цю думку повністю поділяють В. Liang та співавт. (2015), Х. Guo та його колеги (2013): вчені підтвердили наявність у препарату антиапоптотичних властивостей, що дозволяють йому ефективно захищати гепатоцити та перешкоджати розвитку фіброзу [3].
Імуномодулювальна активність: залежно від вихідного стану імунної системи, препарат володіє імуностимулювальною або імуносупресивною дією. С. Tu та співавт. (2012) показали, що гліциризин попереджає розвиток запального процесу в печінці та формування фіброзу: він інгібував інфільтрацію паренхіми печінки Т-хелперами 1 типу, Th2, Th17, а також регулював баланс Th1/Th2 та Treg/Th17. Вчені пояснили виявлені властивості препарату впливом на JNK, ERK та PI3K/AKT-залежні шляхи. М’яка противірусна активність, здатність посилювати деякі імунні функції (продукцію інтерферону, активність NK) та модулювати реакції зростання лімфоцитів шляхом підвищення синтезу інтерлейкіну-2 є додатковими перевагами гліциризину [3].
Гліцин – амінокислота, що входить до складу препарату, – сприяє зниженню рівня окисного стресу, зменшує запалення та пошкодження вільними радикалами гепатоциту за рахунок збільшення виробництва глутатіону, нейтралізує токсичну дію етанолу в організмі, бере участь у детоксикації аміаку, у холатотворенні, має антиастенічну, енергозберігаючу дію.
Метіонін – незамінна амінокислота, попередник глутатіону та адеметіоніну, має антигіпоксичну, антиоксидантну, детоксикаційну, ліпотропну дію [2]. Є незамінною амінокислотою, необхідною для синтезу холіну. Збільшення вмісту холіну сприяє наростанню синтезу ендогенних фосфоліпідів та зменшенню відкладення в печінці нейтрального жиру, що нормалізує ліпідний обмін. У свою чергу, дефіцит метіоніну і внаслідок цього холіну призводив до жирової дегенерації печінки в експериментальних тварин. Метіонін бере участь в обміні сірковмісних амінокислот, синтезі епінефрину, креатиніну та інших біологічно активних сполук, бере участь у реакціях переметилювання, дезамінування, декарбоксилювання. Есенціальні фосфоліпіди та метіонін посилюють дію один одного, що підвищує терапевтичну ефективність препарату Гепаризин PLC. Есенціальні фосфоліпіди, що входять до складу препарату, відновлюють цілісність мембран уражених клітин печінки та активують розташовані у мембрані фосфоліпідозалежні ферменти, посилюючи дезінтоксикаційний та екскреторний потенціал гепатоцитів.
Есенціальні фосфоліпіди також перешкоджають утворенню фіброзу, що зумовлено здатністю дилінолеоїлфосфатидилхоліну (ДЛФГ) активувати колагеназу ліпоцитів; сприяють посиленню синтезу фосфатидилхолінів у печінці; пригнічують трансформацію жиронакопичувальних клітин (ліпоцитів) у фібробласти. При цьому знижується абсорбція холестерину в кишечнику та підвищується його екскреція з жовчю, що призводить до зменшення рівня загального холестерину, тригліцеридів, ліпопротеїдів низької щільності у сироватці крові; підвищується активність ферментів, які каталізують розщеплення жирів, що призводить до зниження акумуляції жиру в печінці; знижується активність ферментів, що потенціюють синтез холестерину, внаслідок чого знижується накопичення холестерину в печінці; зменшуються прояви оксидативного стресу шляхом придушення утворення вільних радикалів через ферментну систему цитохрому CYP2E1 (антиоксидантна дія). Завдяки мембранотропним ефектам препарату покращується функція мітохондрій (які на 30% складаються з фосфоліпідів) та мікросом: відновлюються порушені мембранозалежні ферментні системи (мембранозв’язана цитохромоксидаза) та рецептори.
Препарат Гепаризин PLC сприяє зменшенню вираженості стеатозу, ефектів ліпотоксичності та фіброзу печінки, має метаболічний ефект, сприяючи нормалізації ліпідного спектру, зменшує інсулінорезистентність, що дає підставу вважати його патогенетичним засобом із доведеними антифібротичними властивостями для лікування МАЖХП.
Препарат рекомендований для відновлення функціональної активності печінки при впливі різних несприятливих факторів зовнішнього середовища, ефективної та безпечної терапії хронічних захворювань печінки різної етіології (аліментарної, екологічної, лікарської, алкогольної), при метаболічній печінковій дисфункції.
Висновки
До цього часу для діагностики МАЖХП потрібно було виключення інших хронічних захворювань печінки, включаючи надмірне споживання алкоголю. Оскільки патогенетичний процес, що призводить до МАЖХП, тепер краще вивчений і, як видно, походить з основного стану системної метаболічної дисфункції, МАЖХП сприймається як окреме захворювання, яке потребує позитивного діагнозу, а не як «відсутність хвороби».
Зростаюча поширеність MAЖХП робить цілком можливим її співіснування з іншими хронічними захворюваннями печінки, що ще більше заперечує діагноз, заснований на виключенні супутніх захворювань. МАЖХП необхідно визначати за допомогою власного набору позитивних критеріїв, а не критеріїв виключення.
У лікуванні МАЖХП слід використовувати комбіновані природного походження гепатопротектори, наприклад Гепаризин PLC, що патогенетично впливає на всі механізми розвитку захворювання і в першу чергу – на регресію фіброзу, та спричинює плейотропні ефекти при різних проявах МАЖХП.
Література
- Винницкая Е.В., Сандлер Ю.Г., Бордин Д.С. Новая парадигма неалкогольной жировой болезни печени: фенотипическое многообразие метаболически ассоциированной жировой болезни печени.//Эффективная фармакотерапия. – 2020. Т. 16, № 24. С. 54-63.
- Звягинцева Т.Д., Чернобай А.И. Заболевания печени. Руководство для врачей. 3-е изд. перераб. Харьков, изд. «Мадрид», 2016. – 234 с.
- Харченко Н.В. В поисках идеального антифибротического препарата: как сказать «нет» фиброзу печени?//Здоров’я України. – 2017. № 24 (421). С. 32-34.
...
20. Younossi Z.M. et al. From NAFLD to MAFLD: implications of a premature change in terminology.//Hepatology. – 2021. Vol. 73. – Р. 1194-1198.
Повний список літератури знаходиться в редакції.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 4 (62) 2021 р.



