2 січня, 2022
Актуальні питання урології та гінекології
За матеріалами конференції
 Інфекції сечовивідних шляхів залишаються однією з найбільш актуальних проблем урології. Незважаючи на наявність в арсеналі лікарів великої кількості сучасних антибактеріальних препаратів, питання лікування цієї групи захворювань не можна вважати остаточно вирішеним. Ця проблема та інші питання, зокрема нові підходи до використання протизапальних засобів в урології, знайшли висвітлення під час круглого столу «Актуальні питання урології та гінекології», який відбувся 28 жовтня в Києві.
Інфекції сечовивідних шляхів залишаються однією з найбільш актуальних проблем урології. Незважаючи на наявність в арсеналі лікарів великої кількості сучасних антибактеріальних препаратів, питання лікування цієї групи захворювань не можна вважати остаточно вирішеним. Ця проблема та інші питання, зокрема нові підходи до використання протизапальних засобів в урології, знайшли висвітлення під час круглого столу «Актуальні питання урології та гінекології», який відбувся 28 жовтня в Києві.
Ключові слова: інфекції сечовивідних шляхів, безсимптомна бактеріурія, неускладнений цистит, Пембіна-Блю®, нестероїдні протизапальні препарати, мелоксикам, Аспікам.
Доповідь на тему «Інфекції сечовивідних шляхів» представив доцент кафедри урології Національного університету охорони здоров’я України ім. П.Л. Шупика, член Європейської асоціації урологів (EAU), доктор медичних наук Андрій Ігорович Сагалевич. Він зазначив, що інфекції сечовивідних шляхів (ІСВШ) посідають друге місце після пневмонії у структурі інфекційних захворювань бактеріального генезу. Здебільшого ця патологія має неускладнений перебіг, проте через надокучливу симптоматику значно знижує якість життя пацієнтів. За статистикою, один з епізодів неускладненого запалення сечовивідних шляхів переносить кожна друга жінка. Причому у 30-40% випадків гострий запальний процес набуває хронічного перебігу.
За чинною класифікацією виділяють такі види ІСВШ:
- неускладнена ІСВШ;
- ускладнена ІСВШ (анатомічні та функціональні особливості розвитку сечовивідної системи, епізоди інфекції у вагітних, осіб віком старше 65 років, при проведенні антибіотико- та імуносупресивної терапії, наявність цукрового діабету та ін.);
- рецидивуюча ІСВШ (>3 епізодів інфекції протягом року);
- катетер-асоційована інфекція нижніх сечових шляхів.
Діагностика неускладненого циститу передбачає проведення бактеріального посіву сечі. Такий показник, як бактеріальний титр 103-4 КУО/мл (колонієутворюючих одиниць на мілілітр середовища), за наявності клінічних симптомів запалення є діагностично значущим критерієм для встановлення діагнозу «цистит». Варто також пам’ятати про явище безсимптомної бактеріурії: у цьому випадку навіть вищий титр бактерій у сечі, незалежно від наявності піурії, за відсутності симптомів не є інфекційним запаленням. Натомість цистит проявляється як збільшенням титру бактерій, кількості лейкоцитів в аналізі сечі, так і всіма ознаками запалення й дизуричними розладами.
Спікер окремо виділив пацієнтів, у яких встановлений постійний уретральний, нефростомічний або цистотомічний катетер. У більшості випадків вони стають носіями збудників безсимптомної бактеріурії, щодо якої антибактеріальні препарати виявляються неефективними. З огляду на це не рекомендовано проводити рутинну антибіотикотерапію у пацієнтів із катетер-асоційованою бактеріурією. У таких випадках слід здійснювати часту зміну катетера (уретрального – 1 раз на 10 днів, інтраопераційного стента сечоводу – 1 раз на 1-3 міс).
Згідно з рекомендаціями Європейської асоціації урології (EAU), цистит – це запальний процес з ураженням сечового міхура, що супроводжується збільшенням кількості епізодів сечовипускання, болісними сечовипусканнями з відсутністю вагінальних синдромів, лихоманкою та больовим синдромом у паховій ділянці. Відповідна клінічна картина та наявність збудника в концентрації >103-4 КУО/мл при посіві біологічного матеріалу вважаються діагностично значущими критеріями циститу. Підходи до його лікування включають проведення антибіотикотерапії. Основним патогеном урологічних інфекційних захворювань є Escherichia coli. Ці мікроорганізми найбільш чутливі до цефалоспоринів ІІІ-ІV покоління, карбапенемів, похідних нітрофурану, аміноглікозидів та похідних фосфоміцину. Із 2019 року Європейський центр профілактики і контролю захворювань (The European Centre for Disease Prevention and Control, ECDC) рекомендує обмежити використання фторхінолонів при лікуванні неускладнених запальних ІСВШ.
Згідно з настановами, до першої лінії препаратів відносять похідні фосфоміцину та нітрофурану. Фосфоміцин залишається найбільш ефективним по відношенню до збудника E. coli, який у 70% призводить до розвитку циститу. Спікер зауважив, що виведення фосфоміцину на 92-98% відбувається із сечею, що покращує його антибактеріальні властивості у вогнищі запалення.
У рекомендаціях також зазначено, що початкова терапія неускладненого циститу має включати неантибактеріальні препарати. Якщо через 3-5 днів після початку терапії не відбувається регресу симптомів, рекомендовано розглянути призначення антибіотиків. Це значно покращує діагностику, оскільки до цього часу вже є доступним результат бактеріологічного посіву виділень, що дозволяє найточніше підібрати препарат з урахуванням чутливості виявлених мікроорганізмів. Антибіотикотерапія при гострому неускладненому циститі має тривати не більше 5 днів. Контроль лікування має відбуватися кожні 10 днів.
До неантибактеріальних способів лікування (згідно з рекомендаціями – категорія В) відносяться: препарати журавлини, профілактичний прийом пробіотиків, вітаміну D, гормональна профілактика при станах, пов’язаних із постменопаузою.
В Україні одним із нових препаратів для лікування гострого неускладненого циститу на основі екстракту плодів журавлини та шавлії є Пембіна-Блю® (Silvestrini). Препарат чинить комплексну дію на рівні уротелію, знижує запальний процес та ризик розвитку повторного ураження сечового міхура. Особливість Пембіна-Блю® – висока концентрація витяжки журавлини, що є основою початкової терапії, а місцева дія забезпечує швидкий лікувальний ефект із мінімальним ризиком побічних ефектів. Препарат має антимікробні властивості, чинить сечогінну та профілактичну дію щодо каменеутворення.
Шавлія, за даними ряду досліджень, володіє антибактеріальним ефектом щодо найпоширеніших збудників захворювань сечовивідних шляхів.
Унікальним компонентом лікарського засобу є метилтіонінію хлорид (метиленовий синій), який чинить бактерицидну, фунгіцидну, протизапальну, репаративну та профілактичну дію щодо каменеутворення. Особливістю метилтіонінію хлориду є здатність глибоко проникати в уротелій і видаляти (екстерналізувати) звідти збудника, завдяки чому значно знижується ризик розвитку повторного ураження сечового міхура. На фармацевтичному ринку України Пембіна-Блю® є єдиним препаратом, що містить метилтіонінію хлорид.
Відповідно до результатів дослідження P. Rahul (2018), метиленовий синій пригнічує ріст біоплівок, що було доведено на прикладі Mycobacterium smegmatis та Candida albicans (рис. 1).
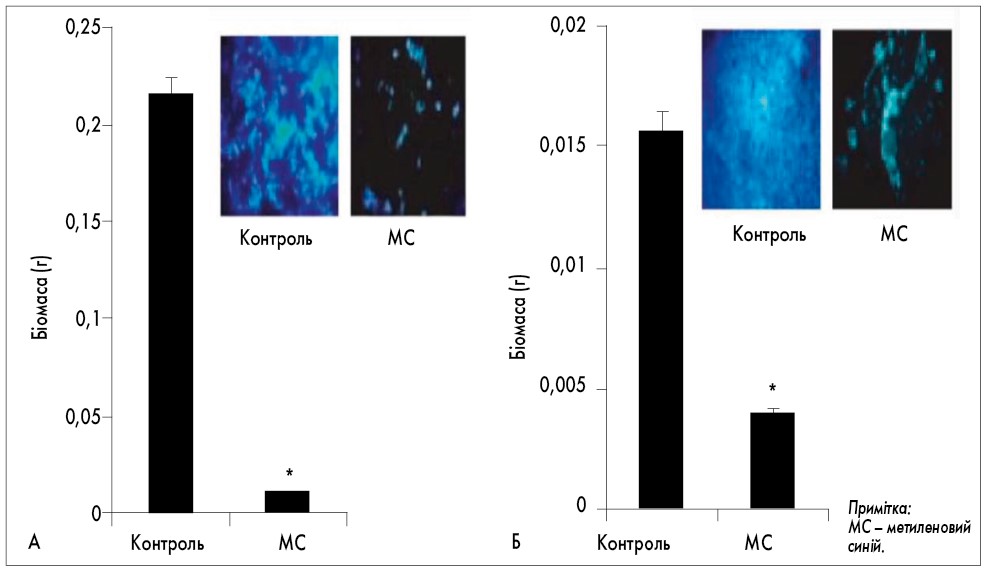 Рис. 1. А. Ефект метиленового синього на розвиток біоплівок C. albicans на силіконових листах. Суха вага біоплівок (г) позначена на осі Y. Б. Ефект метиленового синього на розвиток біоплівок M. smegmatis. На кольорових вставках відображені ефекти пригнічення розвитку біоплівок при флуоресцентній мікроскопії при забарвленні калькофтором білим у присутності метиленового синього
Рис. 1. А. Ефект метиленового синього на розвиток біоплівок C. albicans на силіконових листах. Суха вага біоплівок (г) позначена на осі Y. Б. Ефект метиленового синього на розвиток біоплівок M. smegmatis. На кольорових вставках відображені ефекти пригнічення розвитку біоплівок при флуоресцентній мікроскопії при забарвленні калькофтором білим у присутності метиленового синього
У клінічній практиці ця унікальна властивість метиленового синього є вкрай важливою при лікуванні хворих із ускладненими ІСВШ. Так, призначення Пембіна-Блю® призвело до достовірного зменшення частоти рецидивів циститу через 3 та 6 міс лікування (Geller M et al., 2008; пілотне дослідження URO-BLUE).
Ще одним вкрай важливим різновидом ускладнених ІСВШ є катетер-асоційована інфекція, що важко піддається лікуванню. Так, доведено, що мікроорганізми починають колонізувати катетери вже через 78 год після встановлення стента або нефростоми, навіть незважаючи на те, що пацієнти мали негативні посіви сечі до катетеризації та отримували антибіотикопрофілактику (Walker J.N. et al., 2020).
У пацієнтів із встановленим сечовим J-стентом/нефростомою бактеріальна колонізація відбувається із частотою від 28 до 90% випадків, а розвиток ІСВШ спостерігається у 7-34% хворих саме за рахунок утворення біоплівок (Lifshitz D.A., 1999). Коли час встановлення дренажу становить понад 1,5 міс, швидкість бактеріальної колонізації збільшується в 10 разів (Paick S.H., 2003).
У 2020 році на базі кафедри урології Національного медичного університету ім. О.О. Богомольця під керівництвом професора М.Д. Нікітіна було проведено дослідження стосовно призначення метиленового синього хворим з уретеральними стентами із приводу сечокам’яної хвороби. Термін стентування становив більше 1 міс. Використання Пембіна-Блю® при катетер-асоційованих ІСВШ виявилося ефективним у 86,7% пацієнтів і сприяло значному покращенню клінічних та лабораторних показників (рис. 2).
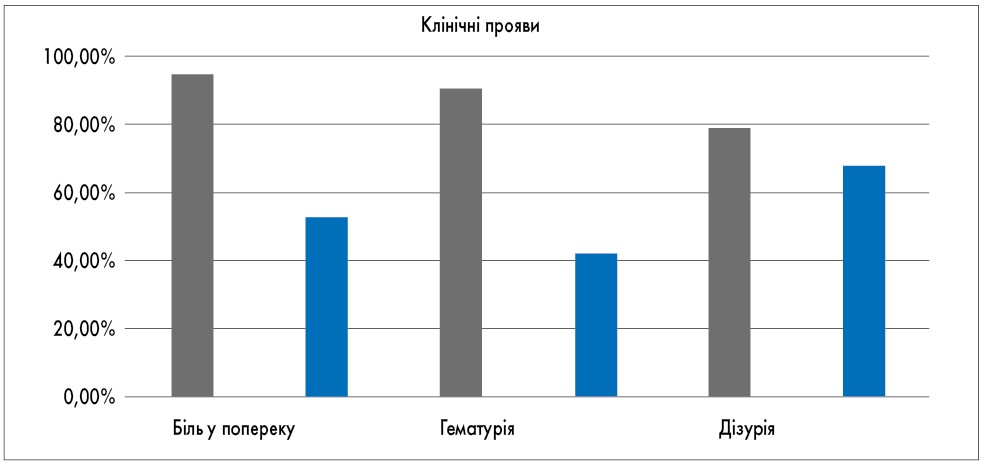 Рис. 2. Динаміка клінічних та лабораторних показників у хворих на катетер-асоційовані ІСВШ на фоні призначення Пембіна-Блю®
Рис. 2. Динаміка клінічних та лабораторних показників у хворих на катетер-асоційовані ІСВШ на фоні призначення Пембіна-Блю®
Метиленовий синій активно застосовується для контрастних досліджень нирок та сечовивідних шляхів. Після проведення лапароскопічних втручань та за наявності післяопераційних дренажів Пембіна-Блю® використовують для аналізу виділень і диференціальної діагностики сечі із вмістом черевної порожнини. Ризик повторного інфекційного ураження нижніх сечових шляхів при застосуванні Пембіна-Блю® знижується втричі. Даний препарат важливий і в оперативному лікуванні захворювань сечовивідних шляхів як засіб, що зменшує ріст бактеріальних плівок на післяопераційних катетерах і сприяє створенню оптимальних умов для функціонування сечовивідної системи.
Підсумовуючи свій виступ, А.І. Сагалевич зазначив, що при гострих ІСВШ необхідно дотримуватися відтермінованого призначення антибіотиків, віддаючи перевагу неантибактеріальним препаратам. При рецидивуючих ІСВШ насамперед слід розглянути заходи профілактики без використання антибіотиків.
Особливостям використання протизапальних засобів у галузі урології та гінекології присвятила свою доповідь «НПЗП у гінекологічній та урологічній практиці» член Європейської асоціації нефрологів, діалізологів і трансплантологів (ERA-EDTA), доктор медичних наук Тетяна Борисівна Бевзенко.
Відомо, що протизапальні препарати часто призначаються лікарями урологами та гінекологами у якості засобів для керування больовим синдромом, що супроводжує низку захворювань, таких як тазовий біль, ниркова колька, абдоміналгія, травматичні ураження органів, дисменорея. Додаткової протизапальної терапії потребують пацієнти при гострому циститі та пієлонефриті, загостренні простатиту, аднекситі, ендометриті. Разом із тим протизапальні препарати спричиняють певні побічні ефекти, що значно обмежує їх призначення. З метою уникнення небажаних наслідків клініцист за необхідності використання нестероїдних протизапальних препаратів (НПЗП) має орієнтуватися на результати лабораторних та клінічних досліджень, що відображають функцію чотирьох основних органів-мішеней, які уражаються протизапальними засобами.
До побічної дії НПЗП відносять:
- гастроентеротоксичність – диспепсія, виразкові ураження слизової оболонки шлунково-кишкового тракту (ШКТ), підвищення ризику виникнення шлунково-кишкових кровотеч, перфорації слизової оболонки шлунка та дванадцятипалої кишки;
- кардіотоксичність – артеріальна гіпертензія, інфаркт міокарда, інсульт, розвиток синдрому раптової смерті;
- нефротоксичність – розвиток інтерстиціального нефриту, зниження швидкості клубочкової фільтрації (ШКФ);
- гепатотоксичність – розвиток медикаментозно-індукованого гепатиту.
Доповідач зазначила, що задля уникнення небажаних реакцій слід дотримуватися певних рекомендацій та підходів до вибору НПЗП. При підвищеному гастроінтерстиціальному ризику призначення протизапальної терапії можливе лише за умов використання селективних інгібіторів циклооксигенази 2-го типу (ЦОГ-2) у поєднанні з інгібітором протонної помпи. Високий серцево-судинний ризик значно обмежує застосування НПЗП, натомість слід розглянути призначення низьких доз неселективних або високоселективних інгібіторів ЦОГ-2. При зниженні ШКФ <60 мл/хв рекомендовано уникати призначення НПЗП. Фермент ЦОГ-2 потрапляє у вогнище запалення через 72 год після пошкодження мембрани клітини та відповідає за синтез прозапальних простагландинів, створює передумови розвитку гіперемії, больового синдрому, набряку оточуючих тканин та подальшої імунної відповіді (ESCEO, 2021).
Перед призначенням препаратів рекомендовано оцінювати функцію нирок в осіб, які належать до групи ризику розвитку хронічної хвороби нирок. Це пацієнти із цукровим діабетом, гіпертонічною хворобою, серцево-судинними ураженнями, особи похилого віку та ті, що мають обтяжений сімейний анамнез. Даний метод має виняткове значення, оскільки жодних клінічних ознак аж до розвитку ІІІ стадії хронічної хвороби нирок пацієнти можуть не відзначати. При цьому понад 13% населення страждає на хронічну хворобу нирок, тому раціональне призначення протизапальних засобів у цієї категорії пацієнтів є актуальним питанням. До основних маркерів діагностики функції нирок відносять розрахунок ШКФ за рівнем креатиніну та цистатину С. Рекомендовано проводити такий скринінг до та після призначення протизапальної терапії.
У контексті проведення медикаментозної терапії з використанням протизапальних засобів зазначила, що в урологічній та гінекологічній практиці використовують препарати як для парентерального введення (внутрішньом’язового та внутрішньовенного), так і для застосування per os (таблетки, порошки), а також ректальні супозиторії. Спікер зауважила, що жодних переваг даних способів прийому препаратів не виявлено, за винятком внутрішньовенної інфузії для купірування ниркової кольки (Combe B. et al., 2001). Натомість в урологічній практиці знайшли широке застосування ректальні супозиторії з огляду на нібито більш низьку частоту побічних ефектів з боку ШКТ. Результати клінічних досліджень (Davis M. et al., 2002; Mellemkjaer L., 2002; Каратеев А.Е., 2008) свідчать про те, що виразкові ураження шлунка та дванадцятипалої кишки, шлунково-кишкові кровотечі мають однакову частоту виникнення як при ректальному застосуванні протизапальних препаратів, так і при пероральному. За будь-якого із цих способів введення препарати мають системний вплив через кровоток, а циркуляція лімфатичної системи забезпечує потрапляння діючої речовини безпосередньо на слизову оболонку ШКТ. Таким чином, ефективність не залежить від шляху введення фармакологічного засобу, при цьому можуть виникати побічні реакції, включаючи локальні ускладнення: клінічно виражений проктит, виразкове ураження слизової оболонки прямої кишки та посилення симптомів затримки сечі. На сьогодні основним показанням до застосування протизапальних препаратів у вигляді ректальних супозиторіїв є прихильність пацієнта саме до цієї форми та неможливість перорального прийому.
Щодо ризиків застосування НПЗП в урології та гінекології, то ураження ШКТ потребує призначення селективних інгібіторів ЦОГ-2 під прикриттям інгібіторами протонної помпи; при серцево-судинному ризику рекомендовано використовувати НПЗП лише за потреби (низькі дози неселективних препаратів або інгібітори ЦОГ-2). Натомість при ризику ниркової недостатності необхідно призначати лише НПЗП, що мають нефропротекторні властивості (Szeto Ch.-Ch. et al., 2020), до складу яких, зокрема, входить мелоксикам. Результати аналізу понад 2 тис. наукових публікацій за участю близько 4 млн пацієнтів показали, що на фоні терапії мелоксикамом порівняно з іншими НПЗП спостерігався як найнижчий сукупний (міокардіальні, судинні та ренальні дисфункції), так і найнижчий нирковий ризик (Ashgar W., Jamali F., 2015).
В Україні мікронізована форма мелоксикаму з опцією призначення 1 раз/добу та високою селективністю до ЦОГ-2 представлена препаратом Аспікам («Біофарма»). Мікронізація, як особлива форма препарату, забезпечує краще проникнення діючої речовини у вогнище запалення, рівномірний розподіл в організмі з відсутністю формування пікової концентрації, що безпосередньо знижує ризик розвитку побічної дії, продовжує експозицію протизапального ефекту й захищає нирки. Препарат має доведену ефективність (1В) при патогенетичному лікуванні простатиту як бактеріального, так і абактеріального генезу (Engeler D. et al., 2015). Аспікам сприяє підвищенню концентрації антибактеріальної речовини у вогнищі запалення, нормалізації вмісту лейкоцитів у секреті передміхурової залози. За відсутності больового синдрому при хронічному простатиті рекомендований довготривалий прийом Аспікаму (не менше 1 міс) з метою зменшення набряку та нормалізації ендокринної функції передміхурової залози (Ткаченко Е., 2010; Каратаєв А., 2021) (рис. 3, 4). Мелоксикам, на відміну від інших НПЗП, не має значного впливу на затримку натрію та процеси виведення калію завдяки мінімальному накопиченню в нирковій тканині (Walter H., 2010). Аспікам є лідером в європейській клінічній практиці серед НПЗП, які призначають пацієнтам із початковою стадією хронічної хвороби нирок або високим ризиком захворювань нирок. Плавна адсорбція препарату дозволяє уникнути нефротоксичних піків діючої речовини, що запобігає ускладненням при довготривалому прийомі.
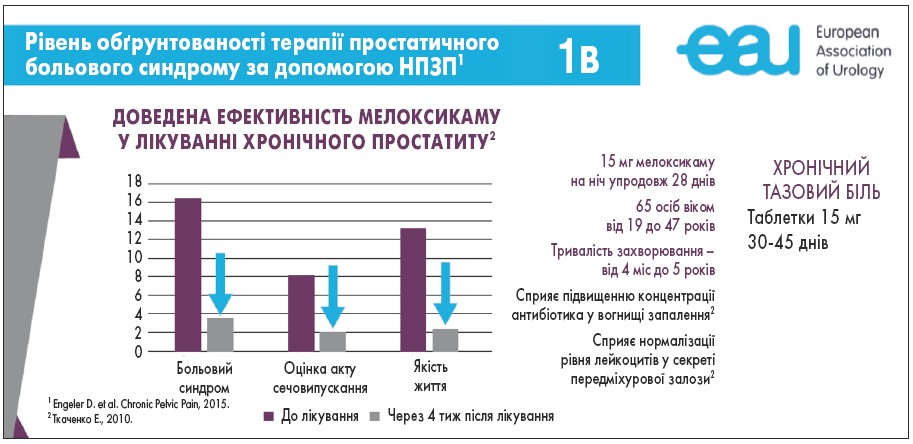 Рис. 3. Ефективність мелоксикаму (Аспікам) у лікуванні хронічного простатиту (Ткаченко Е., 2010)
Рис. 3. Ефективність мелоксикаму (Аспікам) у лікуванні хронічного простатиту (Ткаченко Е., 2010)
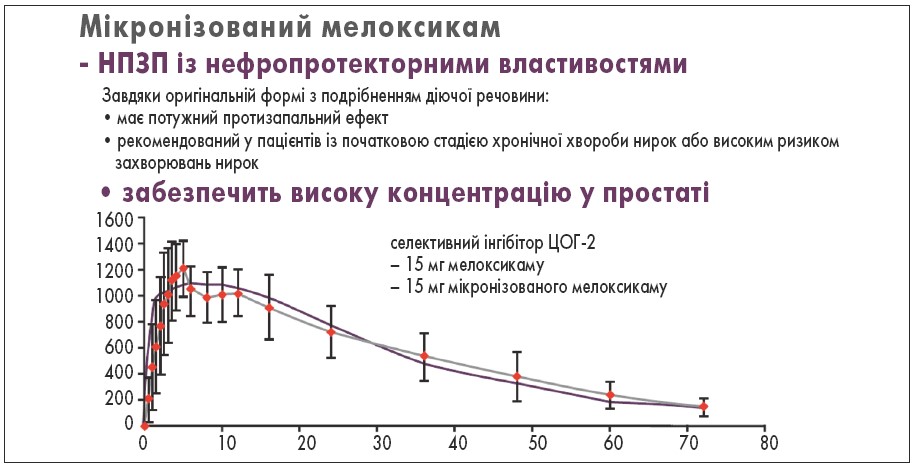 Рис. 4. Переваги призначення НПЗП Аспікам
Рис. 4. Переваги призначення НПЗП Аспікам
Протизапальні препарати широко використовуються у клінічній практиці через неспецифічність больового синдрому. Вивчення функції нирок до ініціації терапії, корекція доз, забезпечення необхідної гідратації пацієнта перед лікуванням препаратами, які мають нефротоксичні властивості, дозволяють уникнути побічних ефектів НПЗП. За наявності больового синдрому в осіб групи ниркового та шлунково-кишкового ризику селективні протизапальні препарати з нефропротекторними властивостями забезпечують ефективне й безпечне знеболення.
Підготувала Катерина Пашинська
Тематичний номер «Урологія. Нефрологія. Андрологія» № 4 (25), 2021 р.



