30 листопада, 2024
Сучасні напрямки профілактики хронічного післяопераційного больового синдрому та інтенсивна терапія: протоколи і практика
За матеріалами конференції
 Анестезіологія та інтенсивна терапія – ключові напрямки сучасної медицини, без яких неможливо уявити проведення хірургічних втручань і реанімаційних заходів, лікування пацієнтів із тяжкими, загрозливими для життя станами та розвиток суміжних спеціальностей, зокрема трансплантології, інтервенційних методів лікування, малоінвазивних технологій, а також медицини катастроф і наслідків воєнних дій. Навесні цього року у змішаному форматі відбувся черговий Британо-Український симпозіум (БУС‑16) під назвою «Анестезіологія та інтенсивна терапія: протоколи та практика» за участю як вітчизняних спеціалістів галузі, так і провідних спікерів із Великої Британії та інших країн. У центрі уваги були теми, присвячені клінічним настановам і рекомендаціям з анестезіології та інтенсивної терапії, а також сучасні підходи до профілактики й менеджменту хронічного післяопераційного больового синдрому.
Анестезіологія та інтенсивна терапія – ключові напрямки сучасної медицини, без яких неможливо уявити проведення хірургічних втручань і реанімаційних заходів, лікування пацієнтів із тяжкими, загрозливими для життя станами та розвиток суміжних спеціальностей, зокрема трансплантології, інтервенційних методів лікування, малоінвазивних технологій, а також медицини катастроф і наслідків воєнних дій. Навесні цього року у змішаному форматі відбувся черговий Британо-Український симпозіум (БУС‑16) під назвою «Анестезіологія та інтенсивна терапія: протоколи та практика» за участю як вітчизняних спеціалістів галузі, так і провідних спікерів із Великої Британії та інших країн. У центрі уваги були теми, присвячені клінічним настановам і рекомендаціям з анестезіології та інтенсивної терапії, а також сучасні підходи до профілактики й менеджменту хронічного післяопераційного больового синдрому.
Ключові слова: хронічний післяопераційний біль, декскетопрофен, Дексалгін®.
Доповідь «Сучасні уявлення про хронічний післяопераційний біль» представив член-кореспондент НАМН України, головний науковий співробітник відділу малоінвазивної хірургії ДНУ «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, доктор медичних наук, професор Володимир Ілліч Черній.
Визначення хронічного післяопераційного болю (chronic post-surgical pain – CPSP) стандартизовано у 2019 році після включення до нової Міжнародної класифікації хвороб (МКХ‑11). Основними характеристиками CPSP є те, що біль з’являється або посилюється після хірургічного втручання (травмування тканин) і зберігається щонайменше 3 міс після процесу загоєння. Зазвичай локалізація болю відзначається в зоні хірургічного втручання, ділянці травми, проекції ділянки іннервації нерва або пов’язаних із ним дерматомів. CPSP супроводжує травми тканин, що виникають у результаті контрольованої процедури (хірургічне втручання), та інші, неконтрольовані, травми. CPSP часто має характерні риси нейропатичного болю (Rosenberg D.C., Pogatzki-Zahn E.M. et al., 2022). Останній, на відміну від ноцицептивного болю, виникає не внаслідок реакції на фізичне ушкодження, а в результаті патологічного збудження нейронів у периферичній або центральній нервовій системі (ЦНС) (Raja S.N. et al., 2020).
Нейропатичний біль, що поділяється на центральний і периферичний, має наступні механізми виникнення:
- спонтанна ектопічна активність в ушкоджених нейронах;
- патологічна взаємодія між нервовими волокнами;
- центральна сенситизація;
- поява ектопічних спонтанних розрядів у нервових волокнах;
- ефект спраутинга та феномен накручування (wind-up).
Механізми виникнення CPSP зумовлюють його особливості, а саме:
- хронізація болю складна, а патофізіологія, що лежить в її основі, включає як периферичну (у місці ушкодження), так і центральну (спінальну та супраспінальну) сенситизацію;
- запальна та імунна відповідь на ушкодження аксонів і тканин, включаючи вивільнення нейротрансмітерів як на периферії, так й у спинному мозку, призводить до мікрогліальної, ектопічної нейронної активності та зміненої активності в дорсальному рогу;
- зміни у супраспінальній обробці інформації, у тому числі в мережі мозку, і зміни в ендогенній низхідній модуляції болю.
Сенситизація – це патологічний процес у нервовій тканині, наслідком якого є гіпералгезія (посилення больової реакції на шкідливі стимули), алодинія (зниження больового порога), гіперпатія (надмірна суб’єктивна реакція на больові стимули) і вторинна гіпералгезія (поширення больових відчуттів за межі тканинного ушкодження). Периферична сенситизація є відповіддю периферичних нервових закінчень на вплив медіаторів запалення при ушкодженні тканини. Центральна сенситизація виникає в межах желатинозної субстанції задніх рогів спинного мозку між аксоном першого та тілом другого нейронів шляхів больової чутливості. За інтенсивної стимуляції ноцицепторів вивільняються трансмітери (NGF, субстанція Р, глутамат), які взаємодіють із різними рецепторами тіла нейрона.
Хронічний біль у передопераційному періоді та вплив опіоїдів зумовлюють погані результати, пов’язані з післяопераційним болем. За оцінками, у США 38% пацієнтів отримують один або кілька рецептів на опіоїди протягом року до планової операції, при цьому навіть мінімальний вплив опіоїдів пов’язаний із підвищеною потребою в додаткових їх дозах після операції. «Складні» пацієнти, пацієнти з передопераційним хронічним болем і деяким ступенем толерантності до опіоїдів із більшою ймовірністю матимуть надмірне вживання опіоїдів, порушення функцій органів, більшу тривалість перебування у стаціонарі та підвищену потребу в післяопераційних реабілітаційних послугах. Передопераційний хронічний біль і вживання опіоїдів є суттєвими факторами ризику, які мають полегшити стратифікацію та передопераційне втручання (Rim F. et al., 2023).
Больова сенситизація, спричинена опіоїдами, включає активізацію первинних аферентних нейронів, підсилення активності протеїнкінази А та активацію інтерлейкіну 1β у сателітних клітинах. Це спричиняє вивільнення в дорсальний ріг спинного мозку специфічних пептидів (речовина Р і пептид CGRP) та глутамату. У спинному мозку виникає складна взаємодія між нейронами та активованими гліальними клітинами: останні внаслідок прямої та непрямої дії опіоїдів викликають вивільнення хемокінів, цитокінів і білка, кодованого геном BDNF, які сенсибілізують нейрони, що призводить до гіперактивності висхідних больових шляхів.
Хірургічні фактори ризику виникнення CPSP включають:
- тип операції (предиктор розвитку CPSP);
- ступінь хірургічної травми та тривалість операції (прогностичні фактори);
- тип ушкодженої тканини (малоінвазивна хірургія не завжди знижує ризик розвитку CPSP);
- лапароскопічний метод (може знизити ризик при певних типах операцій, таких як грижа та холецистектомія, але не після хірургічних втручань на шлунково-кишковому тракті та нефректомії);
- післяопераційні ускладнення, повторна операція, інфекція або ад’ювантна терапія (радіо-, хіміотерапія).
Оцінка CPSP проводиться за візуально-аналоговою шкалою від 0 до 10 балів. Тяжкий CPSP визначається як біль з оцінкою >5 балів. Передопераційні психологічні симптоми (тривожність, депресія, реакція на стрес, погана якість сну) і некупіруваний гострий післяопераційний біль є серйозною проблемою у веденні хірургічних пацієнтів: наявність таких скарг може підвищувати ризик CPSP. Було встановлено, що купірування гострого/підгострого післяопераційного болю та психологічних симптомів упродовж одного місяця після втручання може допомогти знизити ризик хронізації післяопераційного больового синдрому (Chen D. et al., 2024).
У 2017 році Міжнародною асоціацією з вивчення болю (IASP) було введено новий термін на позначення третього різновиду болю, а саме «ноципластичний біль». Ключова відмінність ноципластичного болю від ноцицептивного і нейропатичного полягає в тому, що при традиційному обстеженні не вдається виявити причину або органічні захворювання, які могли б пояснити походження болю. Ноципластичний біль зумовлений не первинною патологією відповідного органа або системи, а нейробіологічними, нейрофізіологічними, нейрохімічними та морфологічними змінами у ЦНС. Основними чинниками, які сприяють розвитку цього виду болю, є психологічні, соціальні фактори та емоційний стрес (Raja S.N. et al., 2020).
Вибір фармакотерапії залежить насамперед від варіанта болю. У менеджменті хронічного больового синдрому застосовують наступні групи препаратів і додаткові немедикаментозні опції:
- антиконвульсанти (ноцицептивний, нейропатичний біль);
- антидепресанти (ноципластичний, ноцицептивний, нейропатичний біль);
- знеболювальні локальні ін’єкції (ноцицептивний, нейропатичний біль);
- поведінкові стратегії (ноцицептивний, нейропатичний, ноципластичний біль);
- нейромодуляція (ноцицептивний, нейропатичний біль);
- нестероїдні протизапальні препарати (НПЗП) (ноцицептивний біль);
- опіоїди (ноцицептивний, нейропатичний біль);
- фізичні вправи (ноцицептивний, ноципластичний біль).
Лікування післяопераційного болю потребує уваги на всіх етапах маршруту пацієнта: від передопераційного навчання хворого та оцінки ризику до інтраопераційних методів знеболення; від протоколів післяопераційного анестезіологічного відділення до контролю болю в палаті у період відновлення та призначення анальгетиків, а також інструкцій щодо знеболення в домашніх умовах після виписки.
Схема знеболення, регламентована Всесвітньою організацією охорони здоров’я, передбачає контроль болю з урахуванням його інтенсивності: НПЗП – при легкому болю, комбінована терапія НПЗП і слабким опіоїдом – при помірному болю, НПЗП і сильнодіючий опіоїд – при сильному болю. За необхідності можуть бути додані допоміжні засоби, такі як габапентиноїди, кетамін, лідокаїн або кортикостероїди. Також можна використовувати регіонарні методи знеболення (Paladini A. et al., 2023).
Згідно із протоколом ведення післяопераційного больового синдрому (Abede M.M. et al., 2022), рекомендована попереджувальна аналгезія – введення анальгетика перед хірургічним розрізом, що блокує центральну сенситизацію.
Для цього використовують наступні засоби:
- НПЗП – одним із представників цієї групи є декскетопрофен (Дексалгін®, виробник «А. Менаріні Мануфактурінг Логістікс енд Сервісес С.р.Л.»), який характеризується максимально ефективним і безпечним профілем дії;
- парацетамол – має опіоїд-зберігаючий ефект;
- дексаметазон (0,1 мг/кг) – зменшує біль і споживання опіоїдів у післяопераційному періоді;
- регіонарна анестезія – блокада периферичних нервів має перевагу перед загальною анестезією у зменшенні болю, частоти нудоти та блювання.
Комбіноване використання парацетамолу та НПЗП забезпечує краще знеболення, ніж кожен препарат окремо (рівень доказовості 1С згідно з вищезазначеним протоколом).
Дексалгін® у складі комбінованої терапії та профілактики хронічного післяопераційного больового синдрому є одним із найефективніших серед НПЗП. Його діюча речовина декскетопрофен є розчинною у воді сіллю правообертального ізомеру кетопрофену. Засіб має пряму та швидку дію на процес трансдукції болю, а завдяки селективній блокаді N-метил-D-аспартат-рецепторів Дексалгін® значно пригнічує модуляцію больового імпульсу. Висока ліпофільність препарату забезпечує його проникнення через гематоенцефалічний бар’єр і зумовлює безпосередній вплив на нейрони (рисунок).
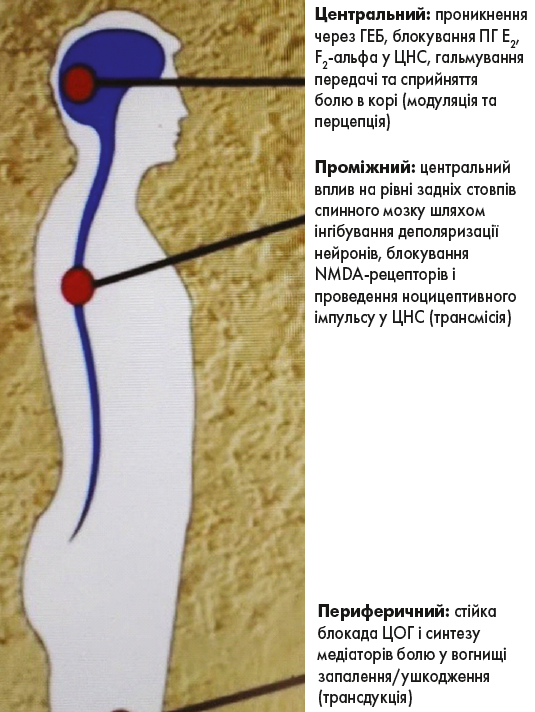
Рис. Механізм дії декскетопрофену (Дексалгін®)
Клінічні дослідження підтвердили, що декскетопрофен є дієвим анальгетиком, який більш ефективний, ніж диклофенак натрію, але при цьому має фармакологічну дію, порівнянну з дексмедетомідином і лідокаїном. Дексалгін® у поєднанні із трамадолом або тіоколхікозидом є ефективнішим, ніж застосування цих двох препаратів окремо.
Науковці працюють над створенням діючої речовини декскетопрофену тривалої дії й шукають нові цілі застосування препарату в лікуванні епілепсії та онкологічних захворювань. Комплексні препарати, що містять декскетопрофен і трамадол, є дуже дієвою знеболювальною комбінацією, більш ефективною, ніж терапія трамадолом і парацетамолом, при лікуванні гострого болю (Kuczynska J. et al., 2021).
Парацетамол у складі комбінованої терапії блокує циклооксигеназу (ЦОГ) 2 і 3 тільки у ЦНС (перцепція). Блокування простагландину Е2 зумовлює знеболювальну та жарознижувальну дію з переважним впливом на центр терморегуляції в гіпоталамусі. Механізм дії препарату базується на посиленні активності низхідних серотонінергічних шляхів.
Натомість епідуральна аналгезія може сповільнювати реабілітацію пацієнтів і перешкоджати прискореному відновленню після операції (протоколи ERAS). Існує кілька методів, які можна використовувати для заміни епідуральної аналгезії, включаючи блокаду периферичних нервів, катетерну інфузію рани та інші методи регіонарної анестезії.
Хронічний післяопераціний біль – це біль, що триває не менше трьох місяців після хірургічного втручання, який не відзначався до оперативного лікування. При CPSP біль локалізується в місці операційного втручання або в поєднаній анатомічній ділянці. НПЗП є препаратами першої лінії для усунення болю, що виникає внаслідок тканинного ушкодження, запалення та патологічної активації нервової системи. Дексалгін® ефективно блокує синтез ЦОГ‑2 у структурах як центральної, так і периферичної нервової системи, гальмує патологічну модуляцію болю та пригнічує поширення больового імпульсу з ділянки ушкодження.
Підготувала Катерина Пашинська
Тематичний номер «Хірургія. Ортопедія. Травматологія. Інтенсивна терапія» № 4 (61), 2024 р.



