18 травня, 2017
Метаболічний синдром і гіпотиреоз: патогенетичні взаємозв’язки, діагностика, лікування
Актуальність проблеми. Метаболічний синдром (МС) – це мультифакторний клінічний стан, зумовлений комплексом генетичних, гемодинамічних, нейрогуморальних особливостей та способом життя людини. Медико-соціальна значущість МС полягає у високій смертності від його наслідків. Так, в осіб з МС смертність від ішемічної хвороби серця (ІХС) підвищується на 40%, від артеріальної гіпертензії (АГ) – в 2,5-3 рази, цукрового діабету (ЦД) 2 типу – в 4 рази. Важливість вивчення МС полягає також в його значній поширеності. На нього страждає від 14 до 24% населення в економічно розвинутих країнах. Поширеність МС серед дорослого населення є досить високою і, наприклад, у США становить 23,7% (24% – серед чоловіків та 23,4% – серед жінок). За даними ВООЗ, у 1999 р. частота МС серед чоловіків становила 27%, серед жінок – 19,7%. У 2001 p. NCEP ATPIII (The third report of the National Cholesterol Education Program expert panel on detection, evaluation, and treatment of high blood cholesterol in adults – Adult Treatment Panel III) визначено частоту МС серед чоловіків 25,9%, серед жінок – 23,4%, а у 2004 р. – 32,2 та 28,5% відповідно. На жаль, в Україні систематизованих даних про поширеність МС немає. Перелік метаболічних порушень, що включаються у поняття МС, постійно змінювався впродовж останніх 15-20 років. Наявність єдиного патогенетичного механізму дозволило G. Reaven в 1988 р. виділити МС як асоціацію ожиріння абдомінального типу, порушення толерантності до глюкози або ЦД 2 типу, дисліпідемії, АГ. Сучасна ідентифікація МС здійснюється відповідно до рекомендацій ВООЗ 1998 р., рекомендацій Третього звіту групи експертів з виявлення, оцінки та лікування гіперхолестеролемії у межах національної освітньої програми США, Міжнародної Діабетичної Федерації (IDF).
У 2005 IDF презентувала своє нове визначення МС. Критерії МС, що рекомендує IDF: наявність ожиріння вісцерального типу з визначенням обводу талії – ОТ (см) – із урахуванням специфіки для різних етнічних груп (європейці: >94 см у чоловіків, >80 см у жінок) плюс наявність будь-яких двох чинників з чотирьох перерахованих показників: підвищений рівень тригліцеридів (ТГ) >1,7 ммоль/л або проведення специфічної гіполіпідемічної терапії; знижений рівень ліпопротеїдів високої щільності (ЛПВЩ): <1,03 ммоль/л у чоловіків і <1,29 ммоль/л у жінок або проведення специфічної терапії з приводу дисліпідемії; АГ (рівень систолічного АТ >130 мм рт. ст. або рівень діастолічного АТ >85 мм рт. ст.) або гіпотензивна терапія з приводу раніше діагностованої АГ; підвищений рівень глюкози в плазмі крові натщесерце >5,6 ммоль/л або раніше діагностований ЦД 2 типу.
Клініка МС зумовлена його основними проявами – ожирінням, АГ, дисліпідемією, інсулінорезистентністю (ІР) та захворюваннями, які асоційовані з нею: захворюванням серця і судин, полікістозом яєчників, апное уві сні, подагрою, неалкогольною жировою хворобою печінки (НАЖХП), деякими формами раку.
МС не вважається окремим діагнозом або нозологічною формою, але має важливе значення для прогнозу та терапії основного захворювання. Основним об’єднуючим чинником метаболічних порушень є ІР. Зниження чутливості до інсуліну викликає компенсаторну гіперінсулінемію, тому остання часто використовується як маркер резистентності до інсуліну в клінічних та епідеміологічних дослідженнях. R. De Fronzo порівняв цей стан з айсбергом: на його поверхні лежать клінічні прояви (ЦД, ІХС, АГ, ожиріння), які зазвичай і потрапляють у поле зору лікарів, а в основі – комплекс метаболічних розладів, зумовлених ІР.
Протягом останніх десятиріч світова спільнота приділяє особливу увагу питанням подолання наслідків йодного дефіциту (ЙД) в масштабах планети, розглядаючи його як вирішення однієї з глобальних проблем здоров’я людей.
Після аварії на ЧАЕС в 1986 р. патологія щитоподібної залози (ЩЗ) посіла перше місце серед усіх ендокринопатій в Україні.
Практично вся територія України знаходиться в зоні ЙД різного ступеня тяжкості. Гострою проблемою залишається профілактика йододефіцитних захворювань (ЙДЗ). Особливо це стосується Прикарпатського регіону, де бракує йоду в ґрунті, харчових продуктах та воді.
Важливим наслідком ЙД визнано гіпотиреоз, який в сучасній медичній науці розглядається як один із факторів ризику серцево-судинних захворювань. Відмічається зростання захворюваності на гіпотиреоз. Поширеність гіпофункції ЩЗ серед жінок становить від 4 до 21%, серед чоловіків – 3-16%.
Наявні на сьогодні дані літератури стосовно вивчення частоти, поширеності та функціонального стану ЩЗ у хворих МС в різних регіонах нечисленні і досить суперечливі. Слід також зауважити, що вплив порушеної функції ЩЗ на реалізацію інсулінової функції досліджується на сьогодні у не багатьох експериментальних роботах. На збільшення частоти патології ЩЗ, що включає гіпотиреоз, у хворих МС вказують поодинокі дослідження, відмічено також, що частота гіпотиреозу і вузлового зоба у хворих на МС достовірно збільшується з віком. Доведено високу поширеність гіпотиреозу у жінок з клімактеричним синдромом.
Дослідженнями останніх років встановлено вплив гормонів ЩЗ на дію інсуліну, взаємозв’язок між функцією ЩЗ та ІР, хоча ці зв’язки є досить складними. Яким же чином гіпотиреоз сприяє розвитку ІР? Відповідь на це питання слід шукати у факторах, які формують ІР: вісцеральне ожиріння, дисліпідемія, запалення, оксидативний стрес, ендотеліальна дисфункція, АГ, активація симпато-адреналової та ренін-ангіотензин-альдостеронової систем, генетична зумовленість, порушення системи гемостазу.
Метаболічні порушення, які властиві ЦД 2 типу в складі МС, призводячи до дискоординації діяльності багатьох органів і систем організму, безпосередньо впливають і на функціональний стан гіпофіза та ЩЗ. Аналіз добре відомих ускладнень з боку серцево-судинної системи демонструє можливість розвитку у хворих МС гіпотиреоз-індукованого синдрому ІР. Передумови до цього було отримано після виявлення тісного патогенетичного зв’язку між рівнями гормонів гіпофізарно-щитоподібної системи й основними складовими цього синдрому. Враховуючи важливу роль тиреоїдних гормонів у забезпеченні нормальної діяльності серцево-судинної, нервової та інших систем організму, а також їх вплив на обмін речовин, який і так страждає при ЦД, можна стверджувати про значення функціонального стану ЩЗ для перебігу і прогнозу ЦД 2 типу. АГ часто є одним з перших клінічних проявів МС і гіпотиреозу. Гіпотиреоїдний стан призводить до збільшення судинного опору і вазоконстрикції в системних і ниркових судинах, виникнення АГ. До найбільш вивчених ускладнень гіпотиреозу з боку серцево-судинної системи можна віднести наявність дисліпідемії. Одним з найбільш частих і небезпечних проявів гіпофункції ЩЗ є ожиріння, між ними існує тісний патогенетичний взаємозв’язок. В останні роки виявлено регулюючий вплив гормонів ЩЗ на метаболізм гормонів жирової тканини (лептину, адипонектину, резистину). У літературі наводяться дані про наявність в осіб з МС істотного дисбалансу в гормональному статусі: зниження рівнів тиреотропного (ТТГ), соматотропного (СТГ) гормонів, трийодтироніну (Т 3), тетрайодтироніну (тироксину, Т 4) і підвищення рівнів адренокортикотропного гормона, кортизолу та альдостерону крові, а також станів гіперандрогенії в жінок і відносного гіпогонадизму в чоловіків. Разом з тим стан тиреоїдного метаболізму, структурних змін ЩЗ у хворих МС вивчено недостатньо. Гіпотиреоз асоціюється з підвищенням серцево-судинної захворюваності та смертності.
Основна ідея створення концепції МС полягає у визначенні популяції із високим серцево-судинним ризиком. Тому проведення профілактичних заходів щодо модифікації способу життя та використання адекватних лікарських засобів можуть значно покращити показники здоров’я та попередити виникнення і прогресування як атеросклеротичного ураження судин, так і ЦД 2 типу, які, в свою чергу, нерозривно пов’язані із підвищенням захворюваності та смертності в популяції. Отже, необхідність удосконалення способів діагностики та лікування хворих на МС з ЦД 2 типу зумовлена тим, що до останнього часу при лікуванні хворих на цю патологію не приділялось належної уваги функціональному стану ЩЗ. У зв’язку з цим постає проблема поглибленого вивчення терапевтичної ефективності нових лікарських засобів – коректорів порушень метаболічної ланки гомеостазу, ІР, імунної системи, функціонального стану ЩЗ в умовах ЙД.
Гіпотиреоз та інсулінорезистентність. Тиреоїдні гормони відіграють істотну роль в метаболічних та різноманітних процесах. Більшість впливів є опосередкованими через механізми, що стимулюють швидкість метаболічних процесів, збільшення енергетичних витрат та модулюють кількість адренергічних рецепторів і таким чином – чутливість до катехоламінів. Тиреоїдні гормони впливають на метаболізм карбогідратів в скелетній мускулатурі і жировій тканині через позитивну транскрипційну регуляцію м’яз/жирового специфічного глюкозного транспортера (ГЛЮТ‑4), стимулюють ліполіз. Всі ці впливи взаємодіють з дією інсуліну. Як відомо, інсулін і інсуліноподібний фактор росту‑1 є синергістами ТТГ в індукції росту тиреоїдної тканини. З цього випливає, що властива МС гіперінсулінемія може сприяти формуванню зоба навіть при нормальному або трохи підвищеному рівні ТТГ. Необхідно враховувати і те, що в умовах ЙД клітини ЩЗ стають особливо сприйнятливими до ТТГ. При ожирінні в периферичних тканинах збільшується перехід тироксину в біологічно неактивний реверсивний трийодтиронін, що може призвести до периферичного гіпотиреозу, який підсилює ІР. На збільшення частоти патології ЩЗ, що включає гіпотиреоз, у хворих на МС вказують дослідження К.Б.Х. Лажімі, в яких виявлено негативний кореляційний зв'язок підвищених рівнів ТГ з тироксином і позитивний – з ТТГ. Відмічено також, що частота гіпотиреозу і вузлового зоба у хворих на МС достовірно збільшується з віком. Висока поширеність гіпотиреозу у жінок з клімактеричним синдромом відмічена Н.В. Ізможеровою. На думку авторів, в алгоритм обстеження жінок з тяжким і/або тривалим перебігом клімактеричного синдрому у поєднанні з атерогенною дисліпопротеїдемією необхідно включати визначення ТТГ.
Субклінічна тиреоїдна дисфункфія є поняттям біохімічним. Нормальним вважається рівень ТТГ 0,45-4,5 мОд/л за відсутності антитиреоїдних антитіл. В 2003 році Американська асоціація клінічних ендокринологів визначила рівні ТТГ (0,3-3,0 мОд/л), при яких лікарі можуть обмірковувати призначення лікування тиреоїдними гормонами. В літературі обговорюється рівень ТТГ (2,5 мОд/л), що далі може вважатись вищим від нормального. Серед клінічних проявів субклінічного гіпотиреозу (СГ) слід особливо відзначити прояви зі сторони серцево-судинної системи, які загрожують життю людини. При СГ спостерігається підвищення АТ, особливо діастолічного, і, як результат, підвищення загального периферійного судинного опору, збільшення товщини інтима-медіа сонної артерії, порушення ендотелій-залежної вазодилатації з розвитком ендотеліальної дисфункції. СГ є безсумнівним фактором ризику атеросклерозу. Вираженість коронарного атеросклерозу у хворих на СГ збільшується в два рази, при призначенні замісної терапії L-тироксином ця різниця зникає. СГ асоціюється з підвищенням серцево-судинної захворюваності і смертності, це може бути пов’язано з гіпофібринолітичним і гіпокоагуляційним станами. Виражений вплив на серцево-судинну систему при СГ може бути пов’язаний з тим, що клітини ендотелію і гладеньких м’язів мають ТТГ-рецептори. Ризик серцево-судинних захворювань значно зростає при рівні ТТГ >2,5 мОд/л і асоціюється зі збільшенням холестеролу ліпопротеїдів низької щільності (ХС ЛПНЩ), ТГ, порушенням функції міокарда і розвитком ендотеліальної дисфункції. СГ розцінюють як синдром хронічного неспецифічного запалення. ТТГ індукує продукцію фактору некрозу пухлин-α (TNF-α) клітинами кісткового мозку, збільшує швидкість осідання еритроцитів (ШОЕ), С-реактивний білок (СРБ) і інтерлейкін‑6 (IL‑6). Показано, що при СГ збільшення ШОЕ, СРБ і порушення згортання крові спостерігається незалежно від інших факторів (віку, статі, серцево-судинного захворювання тощо) і регресує при призначенні тиреоїдних гормонів. Існують повідомлення про взаємозв’язок між ІР і рівнями ТТГ у пацієнтів з ожирінням. При нормальній гіпофізарній регуляції підтримується модель тиреоїдної функції: низький Т4в, асоційований з високим ТТГ. Однак при ІР виробляються негативні асоціації між вільним тироксином і ТТГ, що сприяє периферичній резистентності до тиреоїдних гормонів. В експерименті на тваринах доведено, що мутація в α-ізоформі рецептора тиреоїдного гормона веде до резистентності тиреоїдних гормонів, сповільнення серцевого ритму і ІР. Дейодизація відіграє важливу роль в підтримці циркуляції і рівня тиреоїдних гормонів в тканинах. Т4 перетворюється на Т3 через дейодиназу 2 типу в головному мозку, епіфізі і м’язах. Зменшення активності дейодинази 2 типу може призводити до зменшення внутрішньоклітинної концентрації тиреоїдних гормонів в цих тканинах. Зменшення внутрішньоклітинного Т3 приводить до збільшення рівня ТТГ і зменшення транскрипції ГЛЮТ‑4 в інсулін-чутливих тканинах, таких як скелетні м’язи і жирова тканина, які спричиняють ІР.
Дисліпідемія при гіпотиреозі. Існують поодинокі дослідження, які вивчають дію інсуліну на ліпідний метаболізм у хворих на гіпотиреоз. Доведено взаємозв’язок між функцією ЩЗ та дисліпідемією. Достовірний взаємозв’язок між явним гіпотиреозом і гіперхолестеролемією давно визнаний, але існують поодинокі відомості про таке співвідношення для СГ. Доведено, що у пацієнтів співвідношення між вмістом ТТГ і холестеролом змінені у зв’язку з ІР. Таким чином, особи з підвищеним рівнем ТТГ і ІР мають більші шанси до розвитку дисліпідемії. Наявні дані свідчать, що рівень ТТГ і чутливість тканин до інсуліну мають важливі впливи на рівень ліпідів крові при ЦД 2 типу. Зниження тиреоїдної функції, як правило, супроводжується порушенням ліпідного обміну, в тому числі підвищенням рівня загального холестеролу (ЗХ), ХС ЛПДНЩ, ХС ЛПНЩ, ТГ і зниженням ХС ЛПВЩ. Саме ці важливі чинники формують в подальшому передумови для виникнення серцево-судинних ризиків та спонукають до глибшого вивчення механізмів розвитку гіпотиреозу та розуміння його значення як можливого компонента МС. Результати досліджень вказують на механізми розвитку дисліпідемії при гіпотиреозі, які проявляються зниженням активності холестерин-ефірного транспортного білка, який є ключовим фактором метаболізму ХС ЛПВЩ та печінкової ліпази (ПЛ), що забезпечують 30% зворотного транспорту ХС; порушенням структури ХС ЛПВЩ та апо-А1 і апо-Е (збільшення рівня фосфоліпідів); зниженням кількості та чутливості рецепторів ХС ЛПНЩ у печінці; порушенням функції ниркових клубочків (зниження швидкості клубочкової фільтрації) та уповільненням швидкості кліренсу ХС ЛПНЩ, а також через знижену утилізацію жирів та активацію мобілізації ТГ з жирової тканини, погіршенням транспорту та виведення атерогенних ліпідів з жовчю. У хворих на гіпотиреоз з ожирінням в надмірній кількості продукуються вільні жирні кислоти (ВЖК), які є транспортною формою перенесення жирів до клітин організму. Вивільнення жирних кислот забезпечується гідролізом ТГ. ВЖК знижують чутливість клітин до інсуліну, знижують рівень антиатерогенних ЛПВЩ, сприяють утворенню вкрай атерогенних дрібних щільних часточок ЛПНЩ, підвищенню плазмового рівня ТГ, виявляють токсичну дію щодо клітин підшлункової залози і доведено впливають на їх апоптоз.
Накопичення ВЖК в печінці призводить до надмірного синтезу та вивільнення глюкози в кров, сприяючи розвитку гіперглікемії та спричиняючи ефект «глюколіпотоксичності», а також стимулюють розвиток периферичної і системної гіперінсулінемії. В умовах дисліпідемії та ІР фізіологічний вплив інсуліну також змінюється, гіперінсулінемія стає патологічною і через каскад метаболічних порушень призводить до прогресування атеросклерозу та ІХС.
Ожиріння, адипоцитокіни та гіпотиреоз. Вісцеральне ожиріння – прояв зниженої функції ЩЗ, що зумовлено відсутністю достатньої ліполітичної дії тиреоїдних гормонів, сповільненням основного обміну, зниженням жирового обміну. Маніфестація ожиріння при гіпотиреозі відбувається за рахунок уповільнення дегідрогенізації жирних кислот і зниження ліполітичної активності жирової тканини, зниження активності катаболічних процесів, уповільнення процесів термогенезу, затримки рідини в організмі. В свою чергу, ожиріння – основний компонент ІР синдрому. Доведено, що в жировій тканині представлені рецептори до гормонів ЩЗ, а також до ТТГ. Враховуючи вплив гормонів ЩЗ на адренорецептори шляхом потенціювання дії катехоламінів, які стимулюють дію глюкозного транспортера ГЛЮТ‑4, стає зрозумілим зниження стимулюючого впливу катехоламінів на рецепторний апарат інсулін-чутливих органів-мішеней при гіпотиреозі, що веде до ІР.
Новітні дослідження підтверджують, що ожиріння не є еквівалентом ІР, наявність ожиріння здатне модифікувати дію інсуліну, але не як домінантний фактор, а як одна з причин. Отримано дані, які вказують на існування залежності між рівнем ТТГ і індексом маси тіла (ІМТ) у хворих без ожиріння.
Головна роль в розвитку ІР при ожирінні, яке дуже часто трапляється і при гіпотиреозі, належить жировій тканині вісцеральної області, яка має високу метаболічну активність, в ній відбуваються як процеси ліпогенезу, так і ліполізу. На функцію жирової тканини, а також на процеси ліполізу і ліпогенезу впливають: катехоламіни, кортикостероїди, інсулін, а також центральна нервова система. За сучасним уявленням, біла жирова тканина є ендокринним органом, в ній синтезується більше 30 біологічно активних речовин, які беруть участь у регуляції найрізноманітніших функцій. В останні роки низка авторів вивчають роль адипонектину, резистину і лептину в регуляції основного обміну у пацієнтів на тлі зниженої функції ЩЗ. У той же час вирішення питання про справжню роль адипоцитокінів у формуванні асоційованої з ожирінням резистентності до інсуліну є складною задачею через наявність низки суперечливих даних. Результати досліджень про участь адипоцитокінів в патогенетичних процесах, як при маніфестному, так і при СГ, не дають однозначної відповіді. Останні дослідження показали, що у хворих із синдромом гіпотиреозу значно збільшується вміст цитокінів, які спричиняють порушення тканинної мікроциркуляції та гіпоксію, що провокує активацію та накопичення вільних радикалів, пошкодження серця, ендотеліальну судинну дисфункцію з наступним посиленням тканинної гіпоксії та порушенням окислювальних процесів. Причому замісна гормональна терапія не завжди нормалізує вміст цитокінів.
Виявлено, що багато з вказаних речовин впливають на чутливість до інсуліну: лептин, адипонектин, TNF-α, IL‑6, ВЖК, протеїн, що стимулює ацетилювання, інгібітор активатора плазміногену‑1, трансформуючий фактор росту-β, ангіотензиноген тощо. Адипоцити у великій кількості секретують речовини (цитокіни), які за своєю дією поділяються на прозапальні (TNF, IL‑6, СРБ) та протизапальні (адипонектин, лептин, резистин тощо). Численні дослідження свідчать про те, що ІР при ожирінні пов’язана з хронічним запаленням і підвищеним рівнем цитокінів, які здатні активувати білки-супресори сигнальних цитокінів (SOCS) у тканинах. Внаслідок посиленої активності адипокінів індукується хронічний запальний процес, головним медіатором в якому є СРБ, який на сьогодні визнаний маркером ризику серцево-судиних захворювань. Рівні СРБ, що наближаються до верхньої межі норми, асоціюються з МС. Проспективне дослідження M. Christ-Crain і співавт. (2003) першим продемонструвало зростання вмісту СРБ крові при прогресуванні тиреоїдної недостатності, дозволивши віднести підвищений рівень СРБ до додаткових факторів ризику серцево-судиних захворювань при гіпотиреозі.
Ендотеліальна дисфункція та гіпотиреоз. Тиреоїдні гормони та ТТГ впливають на ендотеліальну дисфункцію, яка характеризується погіршенням ендотелій-залежної вазодилатації в артеріолах у пацієнтів з рівнями ТТГ вищими ніж 4,1 мОД/л. Важливо, що гормон Т4 сприяє розслабленню скелетної мускулатури, протидіючи артеріолам. Таким чином, тиреоїдні гормони поводяться як вазодилататори, діючи головним чином на судини гладеньких м’язів. Гіпотиреоїдний стан веде до збільшення судинного опору і вазоконстрикції в системних і ниркових судинах. Як підсумок, дослідження стверджують, що тиреоїдна функція може спричинити дисліпідемію через зміну чутливості до інсуліну у здорових осіб і пацієнтів з ЦД 2 типу.
Мікрогемодинаміка і гіпотиреоз. Важливим компонентом утилізації глюкози є вплив інсуліну на кровоток. Порушення цього механізму у тканинах, чутливих до інсуліну, може впливати на ІР у хворих на ЦД 2 типу з ожирінням. В умовах дефіциту тиреоїдних гормонів погіршуються фізичні властивості еритроцитів, що може спричиняти порушення реологічних властивостей крові (з виникненням сладжу, мікротромбів) і, як наслідок, позасудинних змін – периваскулярного набряку. Основним патологічним чинником, що спричиняє порушення мікрогемодинаміки за деяких хвороб, вважають збільшення в'язкості крові, яка впливає на мікрогемоциркуляцію, призводить до виникнення опору крові й підвищення кров’яного тиску. Опубліковані дані підтверджують, що зниження кровотоку у жировій тканині і м’язах може розглядатися як один з патогенетичних механізмів розвитку ІР при гіпотиреозі. Основний висновок у поясненні більшості метаболічних порушень при гіпотиреозі – зниження швидкості кровотоку у жировій тканині.
Гепатобіліарна система при гіпотиреозі. Гормони ЩЗ регулюють рівень базального метаболізму усіх клітин, включаючи гепатоцити, що позначається на функціонуванні печінки, а печінка, у свою чергу, метаболізує тиреоїдні гормони, тим самим регулюючи їх системні ендокринні ефекти. Печінка виступає як головний орган, який регулює концентрацію тиреоїдних гормонів в крові шляхом регуляції синтезу транспортних білків тиреоїдних гормонів, метаболізує гормони ЩЗ шляхом окислювального дезамінування, дейодування, кон’югації, а також регулюючи процеси ентеропатичної циркуляції, в результаті яких 80-90% йоду, що міститься в організмі, реутилізується і використовується в повторному біосинтезі тиреоїдних гормонів.
Дослідження показують, що навіть при мінімальній тиреоїдній недостатності спостерігається збільшення частоти розвитку дискінезій біліарного тракту за гіпотонічним типом з явищами холестазу, порушення процесу розщеплення і всмоктування жирів в свою чергу посилює атерогенну дисліпідемію, сприяючи ІР. Поряд з дисфункціональними розладами біліарного тракту за гіпокінетичним типом виявляються ознаки порушення функціонального стану печінки з підвищенням в окремих випадках рівня трансаміназ. Зниження функції ЩЗ може впливати безпосередньо на структуру і функцію печінки. При цьому зустрічається патологія печінки двох типів: гепатитна та холестатична. Патогенетичним механізмом гепатитного порушення є відносна перівенулярна гіпоксія, зумовлена збільшенням потреби печінки в кисні без підвищення печінкового кровотоку. Можливе прогресуюче ураження печінки в умовах вираженої гіпоксії. При холестатичному порушенні відмічається підвищення рівня лужної фосфатази, рівня гамма-глутамілтранспептидази і білірубіну, вказуючи на холестаз.
Отже, при гіпотиреозі спостерігається порушення жовчоутворювальної, жовчовидільної функцій печінки, формування холестатичного синдрому. Печінка бере безпосередню участь в регуляції метаболізму гормонів ЩЗ, регулює їх системні ендокринні ефекти, вона також може діяти як регулятор рівня вільного тироксину в крові, змінюючи темп екскреції та реабсорбції гормонів.
Важливо зазначити, що в печінці синтезуються білки-транспортери глюкози (ГЛЮТ‑1-5), серед яких ГЛЮТ‑4 – найважливіший переносник глюкози. Відповідно, кількість та активність цих білків безпосередньо впливає на вуглеводний обмін, а при дисфункції печінки це відобразиться на процесах вуглеводного метаболізму.
Отже, порушення функції печінки при гіпотиреозі обтяжує цю хворобу і сприяє її прогресуванню та формуванню ІР через атерогенну дисліпідемію, зумовлену зниженням синтезу ферментних регуляторів ліпідного обміну, внаслідок частих запальних змін гепатобіліарної системи, через гіпокінетичну дисфункцію біліарного тракту та холестаз, які зменшують виділення жовчних кислот, важливих регуляторів метаболізму ліпідів, а також внаслідок негативного впливу на синтез та активність білків-транспортерів глюкози (ГЛЮТ‑1-5), що створює передумови для виникнення порушень вуглеводного обміну.
Артеріальна гіпертензія і гіпотиреоз. Всупереч традиційним твердженням про те, що гіпотиреоз супроводжується гіпотензією, на сьогодні встановлено, що при гіпофункції ЩЗ у 15-28% хворих спостерігається АГ, яка зумовлена підвищенням загального периферичного судинного опору і жорсткістю артерій і має низькореніновий характер походження. Зростання периферичного судинного опору в тому числі зумовлено компенсаторними гемодинамічними механізмами у відповідь на низький ударний і хвилинний об’єм крові. Вважають, що тяжкість гіпотиреозу корелює зі ступенем підвищення діастолічного АТ, систолічний АТ підвищується меншою мірою. Додатковим аргументом слугує той факт, що замісна терапія у частини пацієнтів з гіпотиреозом призводить до нормалізації підвищеного діастолічного АТ. Враховуючи новітні дослідження, зокрема доведену ІР при гіпотиреозі, гіпертензію можна розглядати також і через послідовні реакції, зумовлені гіперінсулінемією. Інсулін, впливаючи на судини безпосередньо, спричиняє їх дилатацію. Але при ІР вазодилатуючий ефект інсуліну зникає. Хронічна гіперінсулінемія викликає парадоксальну вазоконстрикцію і збільшення хвилинного об’єму кровотоку в результаті стимуляції симпатичної нервової системи, збільшення об’єму циркулюючої крові під впливом збільшення реабсорбції іонів натрію і води в проксимальних і дистальних канальцях нефронів, порушення функції ендотелію і, нарешті, звуження просвіту артеріол за рахунок проліферації їх гладком’язових клітин. Тобто хронічна гіперінсулінемія призводить до розвитку АГ. Окремі дослідження вказують на переважання нічної гіпертензії у хворих з ІР, що може бути пов'язано з порушенням циркадного ритму симпатичної активності під дією гіперінсулінемії і підвищеного вмісту ВЖК в плазмі крові.
Таким чином, аналіз даних літератури свідчить про недостатнє вивчення метаболічних порушень при МС у хворих зі змінами функціонального стану ЩЗ. Отже, МС є одним із найбільш дискусійних синдромів. При цьому, незважаючи на наявність значної кількості робіт, присвячених вивченню частоти та поширеності МС у різних регіонах, слід підкреслити, що проведено лише поодинокі дослідження з охопленням населення різних клімато-географічних зон та вивчення функціонального стану ЩЗ. Вплив порушеної функції ЩЗ на реалізацію інсулінового ефекту досліджується наразі в небагатьох роботах. Це свідчить про актуальність досліджень, присвячених діагностиці та лікуванню МС в поєднанні із захворюваннями ЩЗ, особливо пов’язаних з їх гіпофункцією. Отже, необхідність удосконалення способів діагностики та лікування хворих на МС з ЦД 2 типу зумовлена тим, що до останнього часу при лікуванні хворих на цю патологію не приділялося належної уваги функціональному стану ЩЗ.
Результати особистих досліджень. На базі кафедри ендокринології Івано-Франківського національного медичного університету обстежено 360 осіб, які постійно проживають у Карпатському регіоні України, з них 330 хворих на МС з ЦД 2 типу та гіпотиреозом, які знаходилися на стаціонарному лікуванні в ендокринологічному відділенні обласної клінічної лікарні.
Обстежених хворих поділили на чотири групи залежно від наявності ЙД і гіпотиреозу. В результаті досліджень доведено:
1. МС за умов йодної недостатності, крім стандартних компонентів МС за критеріями IDF, характеризується зниженням функції ЩЗ, порушенням гуморальних механізмів, дисбалансом адипоцитокінів, прозапальних цитокінів, гормонів ТТГ і кортизолу, формуванням ІР, стійкими імунологічними відхиленнями, дезінтеграцією антиоксидантного захисту, зростанням оксидативного стресу, формуванням НАЖХП, збільшенням ступеня ризику загальної серцево-судинної смертності.
2. Передумовами розвитку гіпотиреоз-індукованого МС у хворих на ЦД 2 типу за умов ЙД є незадовільний глікемічний контроль, формування ІР високого ступеня, гіперінсулінемія та гіперкортизолемія на тлі гіпотиреозу, що підтверджується прямим кореляційним взаємозв’язком між ІР (за показником HOMA IR) і рівнем ТТГ (r=0,5837, р=0,0001).
3. МС з ЦД 2 типу в поєднанні з гіпотиреозом характеризується вираженою дисліпідемією, прогресуванням ІР, оксидативним стресом, дезінтеграцією активності ферментів антиоксидантного захисту. Доведено наявність вірогідно вищого ступеня оксидативного стресу та глибшого пригнічення антиоксидантних систем у хворих на МС з ЦД 2 типу у поєднанні з явним гіпотиреозом. Кореляційний взаємозв’язок дисліпідемії з ТТГ підтверджує наявність кардіоваскулярного ризику при МС з ЦД 2 типу у поєднанні з гіпотиреозом.
4. Важлива роль в механізмі ІР належить дисбалансу активності ферментів сироватки крові. Особливістю хворих на МС з ЦД 2 типу в поєднанні з гіпотиреозом є суттєвіше підвищення активності аспартатамінотрансферази (АсАТ) та аланінамінотрансферази (АлАТ) та зниження концентрації холінестерази. Доведено кореляційний взаємозв’язок між функціональним станом ЩЗ і активністю ферментів печінки.
5. Характерною ознакою гіпотиреоз-індукованого МС є дисбаланс гормонів жирової тканини: зниження рівня адипонектину (у 6,5 рази) та підвищення резистину (в 2,3 рази) в сироватці крові. Зворотний кореляційний взаємозв’язок виявлено між показниками HOMA IR і адипонектином у всіх обстежених хворих на МС (r= –0,3593, р=0,003). Особливо виражений він був у групі хворих на МС з ЦД 2 типу в поєднанні з гіпотиреозом (r= –0,8972, р=0,039), у пацієнтів, що проживають в умовах ЙД (r= –0,5575, р=0,004), та у хворих з наявністю неалкогольного стеатогепатиту (НАСГ) (r= –0,4698, р=0,004). Зворотний кореляційний взаємозв’язок між рівнем ТТГ і адипонектином виявлено у всіх хворих на МС (r= –0,2651, р=0,0418), а в умовах ЙД (r= –0,4723, р=0,031) у хворих з наявністю НАСГ (r= –0,5052, р=0,006). Вміст адипонектину в сироватці крові також негативно корелює з тяжкістю дисліпідемії, абдомінальним ожирінням (ОТ), показником TNF-α та кортизолом. Зворотний кореляційний взаємозв’язок виявлено між показниками HOMA IR і йодурією (r=0,238, р=0,0052).
6. Гіпотиреоз-індукований МС з ЦД 2 типу в умовах йодної недостатності характеризується формуванням мікрозапалення, активацією системи прозапальних цитокінів (збільшення TNF-α в 4,2 рази, ІL‑6 в 6,9 рази) та гострофазових білків (збільшення СРБ в 11,8 рази) і відіграє важливу роль у формуванні синдрому ІР. Доведено взаємозв’язок потужності запальної відповіді з функціональним станом ЩЗ та ІР. Прямий кореляційний взаємозв’язок виявлено між рівнем ТТГ і TNF-α (r=0,692, р=0,001), ТТГ і ІL‑6 (r=0,584, р=0,001), ТТГ і СРБ (r=0,549, р=0,001).
7. У хворих на МС з ЦД 2 типу в умовах ЙД відмічено стійкі імунологічні відхилення, які класифікуються нами як вторинний набутий не-СНІД-асоційований метаболічний імунодефіцит. Виявлено два варіанти імунопатологічних розладів: І варіант – порушення функції клітинного імунітету, фагоцитозу з компенсаторною активацією гуморальної ланки імунітету; ІІ варіант проявляється зниженням загальної кількості Т-лімфоцитів (CD3) на 22%, Т-лімфоцитів-хелперів (CD4) на 45%, Т-цитотоксичних лімфоцитів (CD8) на 27%, зниженням імунорегуляторного індекса (CD4\CD8) до 1,23, зниженням рівня IgG та підвищенням рівнів IgM, IgA. Він є прогностично несприятливий і характерний для гіпотиреоз-індукованого МС з ЦД 2 типу.
8. Диференційоване лікування хворих на гіпотиреоз-індукований МС на тлі ЦД 2 типу в умовах ЙД з використанням препарату L-тироксину та калію йодиду, гепатопротекторів, статинів на тлі базової цукрознижувальної терапії (метформін) дозволяє нормалізувати функцію ЩЗ.
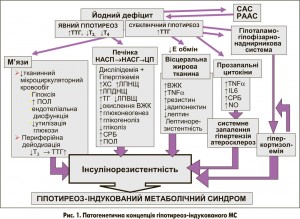
Наведені результати дослідження свідчать про тісний зв’язок та взаємозумовленість порушень вуглеводного, ліпідного обміну, оксидативного стресу та антиоксидантного захисту, нейрогуморальних, імунологічних механізмів гомеостазу, функціонального стану печінки та ЩЗ, гормонів жирової тканини адипоцитокінів у хворих на МС з ЦД 2 типу в умовах ЙД. Це дозволило нам з урахуванням нових даних сформулювати нову загальну патогенетичну концепцію розвитку та прогресування гіпотиреоз-індукованого МС у хворих на ЦД 2 типу, що мешкають в умовах йодної недостатності.
Гіпотиреоз-індукований МС – це група клінічних та обмінних розладів: абдомінальне ожиріння, АГ, НАСГ, хронічна гіперглікемія, незадовільний глікемічний контроль, гіперінсулінемія, гіперкортизолемія, ІР, дисліпідемія, оксидативний стрес, дезінтеграція антиоксидантного захисту, дисбаланс адипоцитокінів – знижений рівень адипонектину та підвищений рівень резистину, активація системи прозапальних цитокінів (ІL‑6, TNF-α) та гострофазних протеїнів на тлі зниженого функціонального стану ЩЗ (рис. 1).
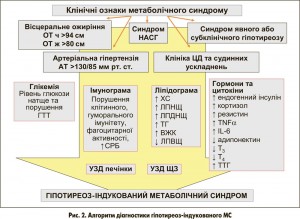
Таким чином, діагноз гіпотиреоз-індукованого МС у хворих на ЦД 2 типу в умовах йодної недостатності базується на загальновизнаних критеріях. Перш за все, за наявності абдомінального ожиріння (ОТ – менше ніж 80 см у жінок та менше ніж 94 см у чоловіків; ІМТ більше ніж 24 кг/м2), АГ (рівень АТ більше ніж 130/85 мм рт. ст.), дисліпідемії (вміст у крові ХС більше ніж 4,8 ммоль/л, вміст у крові ЛПНЩ більше ніж 3,0 ммоль/л, вміст у крові ЛПВЩ менше ніж 1,03 ммоль/л у чоловіків та 1,29 ммоль/л у жінок, вміст у крові ТГ більше ніж 1,7 ммоль/л), ІР, стеатогепатиту, захворювань серця. Специфічними критеріями гіпотиреоз-індукованого МС у хворих на ЦД 2 типу є визначення в сироватці крові рівня ТТГ, Т3, Т4. При діагностиці МС в умовах йодної недостатності у хворих на ЦД 2 типу нами рекомендується встановлювати не лише наявність ІР та гіпотиреозу, а і їх ступінь тяжкості за показниками відповідно HOMA IR: HOMA IR = глюкоза крові натще (ммоль/л) × інсулін крові натще (мкОД/мл) / 22,5 (в нормі ≤2,77) та рівнем ТТГ в крові. Слід вважати інсулінорезистентність І ступеня при рівнях HOMA IR у межах 2,78-19,0, ІІ ступеня – 20,0-50,0, ІІІ ступеня – >50,0.
Факторами ризику гіпотиреоз-індукованого МС є зрілий та похилий вік пацієнта, надлишок маси тіла, ЦД 2 типу, дисліпідемія, збільшення активності АлАТ, АсАТ/АлАТ більше ніж 1, активація оксидативного стресу та пригнічення антиоксидантних систем, зниження рівня адипонектину та підвищення рівня резистину в сироватці крові, гіперактивація окремих прозапальних цитокінів (ІL‑6, TNF-α) та гострофазних протеїнів (підвищений рівень СРБ), виснаження клітинної ланки імунітету (зниження рівнів CD3, CD8, CD16, CD4\CD8), пригнічення гуморального імунітету (недостатній рівень IgG), явний або субклінічний гіпотиреоз. Нами запропоновано алгоритм діагностики гіпотиреоз-індукованого МС (рис. 2).
Основна ідея створення концепції гіпотиреоз-індукованого МС полягає у визначенні популяції із високим серцево-судинним ризиком. Тому проведення профілактичних заходів щодо модифікації способу життя та використання адекватних лікарських засобів може значно покращити показники здоров’я та попередити виникнення і прогресування як атеросклеротичного ураження судин, так і ЦД 2 типу, які, в свою чергу, нерозривно пов’язані із підвищенням захворюваності і смертності в популяції.
Отже, необхідність удосконалення способів діагностики та лікування хворих на МС з ЦД 2 типу зумовлена тим, що до останнього часу при лікуванні хворих на цю патологію не приділялося належної уваги функціональному стану ЩЗ, ступеню ІР, явищам стеатозу та стеатогепатиту, імунологічним відхиленням. У зв’язку із цим постає проблема поглибленого вивчення механізмів лікувального впливу та терапевтичної ефективності нових лікарських засобів – коректорів порушень метаболічної ланки гомеостазу, ІР, імунної системи, функціонального стану ЩЗ в умовах ЙД.
Нами доведено ефективність застосування препарату групи бігуанідів метформіну при ЦД 2 типу в поєднанні з гіпотиреозом. Встановлено ефективність застосування гіполіпідемічних (статинів) препаратів, які є ефективними засобами патогенетичної терапії хворих на МС з ЦД 2 типу та гіпотиреозом з метою нормалізації ліпідного спектра крові. Призначення препаратів калію йодиду є найдоцільнішим методом лікування ендемічного зоба.
Таким чином, алгоритм діагностики МС за критеріями IDF в умовах йодної недостатності рекомендується доповнити визначенням функції ЩЗ за рівнем її гормонів в сироватці крові (ТТГ, вільних Т3 та Т4), УЗД ЩЗ, необхідно встановлювати наявність ІР, гіпотиреозу, їх ступінь тяжкості за показниками HOMA IR: HOMA IR = глюкоза крові натще (ммоль/л) × інсулін крові натще (мкОД/мл) / 22,5 (в нормі ≤2,77), що дає можливість підвищити ефективність ранньої діагностики та лікування гіпотиреозу і попередити серцево-судинні ускладнення.
З метою прогнозування розвитку гіпотиреоз-індукованого МС рекомендується визначати його фактори ризику: зрілий та похилий вік пацієнта, надлишок маси тіла, ЦД 2 типу, дисліпідемію, збільшення активності АлАТ, співвідношення активності АсАТ/АлАТ >1, активацію оксидативного стресу та пригнічення антиоксидантних систем, зниження рівня адипонектину та підвищення рівня резистину в сироватці крові, гіперактивацію прозапальних цитокінів (ІL‑6, TNF-α) та гострофазних протеїнів (підвищений рівень СРБ), виснаження клітинної ланки імунітету (зниження рівнів CD3, CD8, CD16, CD4\CD8), пригнічення гуморального імунітету (недостатній рівень IgG), явний або субклінічний гіпотиреоз.
В умовах йодної недостатності за наявності МС рекомендується визначати медіану йодурії і рівень ТТГ та призначати препарати калію йодиду в дозі 200 мкг/добу і за необхідності L-тироксин в дозі 50-200 мкг/добу. На вітчизняному фармацевтичному ринку калію йодид представлений засобом Йодофол (калію йодид 200 мкг і фолієва кислота 400 мкг) компанії World Medicine. З метою нормалізації ліпідного спектра крові у хворих на МС з ЦД 2 типу в умовах йодної недостатності рекомендується використовувати гіполіпідемічні препарати.
У хворих на МС з ЦД 2 типу за наявності НАЖХП рекомендується включати в лікувальний комплекс гепатопротектори. Це дозволяє усунути клінічні та біохімічні ознаки стеатогепатиту, інсулінорезистентності, нормалізувати рівень глікемії та інсулінемії, покращити функціональний стан печінки, ліпідний баланс крові, загальмувати прогресування стеатогепатиту.
Пріоритетність результатів наших досліджень підтверджується також двома деклараційними патентами України на корисну модель (Пат. 41756U, МПК (2009) А61К31/35. Спосіб імунокорекції у хворих на цукровий діабет 2 типу з метаболічним синдромом / Н.В. Скрипник, І.О. Якубовська (UA) заявник і патентовласник Н.В. Скрипник, І.О. Якубовська (UA). – № u200814162; заявл. 08.12.2008; опубл. 10.06.2009, Бюл. № 11. – 6 с.; Пат. 43857U, МПК (2009) А61В5/00. Спосіб діагностики гіпотиреоз-індукованого метаболічного синдрому / Н.В. Скрипник, П.М. Боднар (UA) заявник і патентовласник Н.В. Скрипник, П.М. Боднар (UA). – № u200814323; заявл. 12.12.2008; опубл. 10.09.2009, Бюл. № 17. – 6 с.). Крім того, нами розроблено 2 нововведення, які включено до Галузевого реєстру нововведень.