Первинний рак легені (РЛ) – найпоширеніший після немеланоцитарного раку шкіри вид онкологічної патології. Він є основною причиною смерті, пов’язаної з раком, у чоловіків та другою найбільш поширеною причиною смерті в жінок. Упродовж багатьох років РЛ залишається однією з найбільш значущих і водночас досить складних проблем сучасної онкології, що зумовлено високим рівнем захворюваності і смертності, труднощами ранньої діагностики, невисокою ефективністю лікування. За останні 20 років спостерігається різке збільшення захворюваності.
Щорічно у світі реєструють понад 1,8 млн уперше діагностованих випадків РЛ. Україна належить до країн з високим рівнем захворюваності на РЛ. За даними Центру медичної статистики Міністерства охорони здоров’я, РЛ лідирує у структурі онкозахворюваності (17,5%) і смертності (24,3%).
Основною причиною смерті є поширення хвороби. На момент встановлення діагнозу >75% усіх хворих мають неоперабельний місцевопоширений або метастатичний процес, і у 80-85% випадків це недрібноклітинний рак легені (НДРЛ), зокрема відзначається збільшення поширеності аденокарциноми, натомість захворюваність на дрібноклітинний РЛ зменшується протягом останніх двох десятиліть. П’ятирічна виживаність при РЛ залишається на низькому рівні – 7% для чоловіків і 9% для жінок (Verdecchia et al., 2007, матеріали конференції).
Останнім часом спостерігається збільшення частки пацієнтів з НДРЛ, які ніколи не палили, особливо в країнах Азії. Ці нові епідеміологічні дані стали причиною виділення РЛ, не пов’язаного з курінням, в окрему нозологічну одиницю, і відомо про наявність у таких пацієнтів специфічних молекулярних підтипів пухлин (EGFR-мутації, транслокації ALK, ROS1) [1, 3].
Сучасна медикаментозна
терапія НДРЛ є більш ефективною, якщо вона здійснюється на підставі гістологічного підтипу та/або прогностичних маркерів (The ESMO Clinical Practice Guidelines 2013). Активуючі (сенсибілізуючі) мутації рецептора епідермального фактора росту (EGFR) є предикторами щодо відповіді пухлини на застосування інгібіторів тирозинкінази EGFR гефітинібу та ерлотинібу, що призводить до збільшення частоти відповіді й виживаності без прогресування (ВБП) хвороби при кращій переносимості лікування і вищій якості життя порівняно з першою лінією хіміотерапії, що засвідчено низкою рандомізованих досліджень. Було ідентифіковано ген EML4-ALK, що є результатом інверсії у хромосомі 2, який виявився онкогенним фактором [8]. Його здебільшого виявляють у пацієнтів, які ніколи не курили, хворих на аденокарциному і в молодих пацієнтів; його поширеність в аденокарциномах, імовірно, становить близько 5% [9]. Транслокація ALK зустрічається у 2-7% випадків РЛ, але в пацієнтів, які ніколи не курили, з EGFR-негативним НДРЛ частота виявлення цієї транслокації досягає 33%.
На активність ALK можна ефективно впливати за допомогою кризотинібу, і в разі наявності цього препарату слід обговорювати можливість рутинного тестування на пошкодження в гені ALK. Тестування можна зосередити на пацієнтах з неплоскоклітинною гістологією і хворих, які ніколи не курили або курили мало, особливо в разі відсутності активуючих (сенсибілізуючих) мутацій EGFR або KRAS. Ксалкорі (кризотиніб) – перший затверджений інгібітор ALK, ROS1 та MET тирозинкіназ. У двох дослідженнях фази ІІІ було продемонстровано значну протипухлинну активність у пацієнтів з метастатичним ALK-позитивним НДРЛ. Ці дослідження стали основою для затвердження Ксалкорі регуляторними органами – Управлінням з контролю якості харчових продуктів і лікарських препаратів (FDA) США та Європейським агентством з лікарських засобів (EMA), – а також внесення його в міжнародні рекомендації як стандарту першої та другої лінії терапії метастатичного ALK-позитивного НДРЛ.
Перше з цих досліджень – глобальне відкрите рандомізоване дослідження ІІІ фази PROFILE1014, в якому вивчалася ефективність та безпека Ксалкорі в пацієнтів з метастатичним ALK-позитивним НДРЛ (рис.). Пацієнти були рандомізовані на 2 групи, перша з яких приймала Ксалкорі (n=172), а друга отримувала хіміотерапію (n=171).
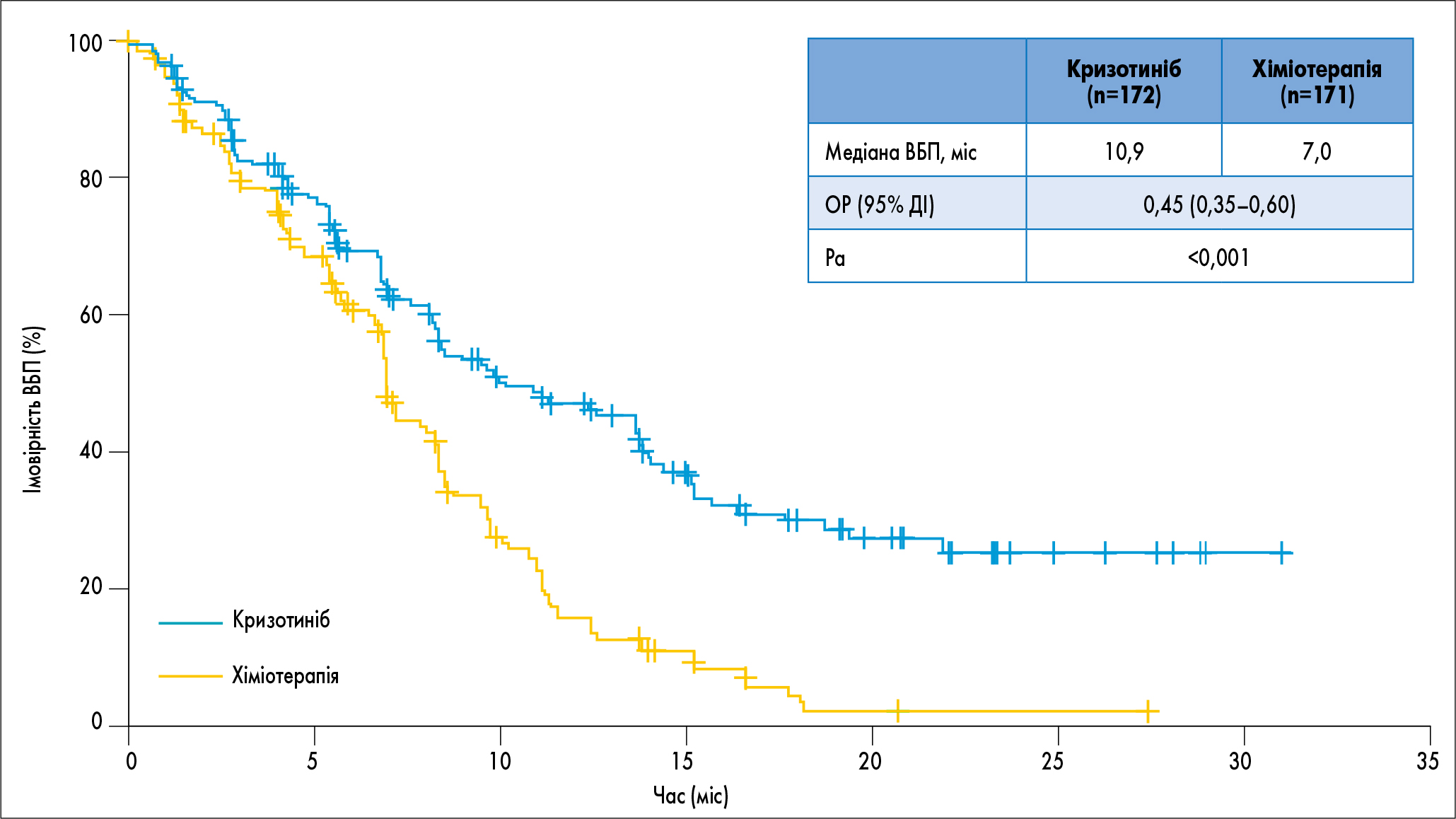 Рис. Виживаність без прогресування при застосуванні Ксалкорі та хіміотерапії в першій лінії терапії метастатичного ALK-позитивного НДРЛ
Рис. Виживаність без прогресування при застосуванні Ксалкорі та хіміотерапії в першій лінії терапії метастатичного ALK-позитивного НДРЛ
Ключові результати дослідження:
• Ксалкорі продемонстрував значне подовження ВБП у пацієнтів з метастатичним ALK-позитивним НДРЛ порівняно зі стандартною хіміотерапією. Медіана ВБП становила 10,9 міс у пацієнтів, що отримували Ксалкорі, та 7 міс у пацієнтів на хіміотерапії. Відношення ризиків (ВР) склало 0,45 (довірчий інтервал – ДІ – 95% 0,35-0,60; р<0,001), що означає зменшення на 55% відносного ризику прогресування захворювання або смерті при прийомі препарату Ксалкорі порівняно з хіміотерапією.
• Даних для висновків щодо загальної виживаності (ЗВ) на момент проведення аналізу ВБП було недостатньо. Тим не менше ВР для ЗВ на препараті Ксалкорі склало 0,82 (95% ДІ 0,54-1,26; р=0,36). Імовірність 1-річної виживаності у групі пацієнтів на Ксалкорі становила 84%, тоді як цей показник у групі пацієнтів на хіміотерапії дорівнював 79%. При цьому аналіз ЗВ не був скоригований на потенціальні ефекти від переведення пацієнтів, що спрогресували на хіміотерапії, на Ксалкорі з етичних міркувань (70% пацієнтів, що починали лікування хіміотерапією, отримували в подальшому Ксалкорі).
• Частота об’єктивної відповіді (ЧОВ) у групі Ксалкорі становила 74% (95% ДІ 67-81) порівняно з 45% (95% ДІ 37-53) для групи хіміотерапії (р<0,001).
Таким чином, терапія Ксалкорі у пацієнтів з метастатичним ALK-позитивним НДРЛ продемонструвала переваги над хіміотерапією відповідно до показників ВБП, ЧОВ, зменшення симптомів захворювання, покращення якості життя.
У другому відкритому дослідженні ІІІ фази – PROFILE1007 – порівнювали Ксалкорі з хіміотерапією у 347 пацієнтів з місцевопоширеною чи метастатичною формою ALK-позитивного НДРЛ, що раніше отримували першу лінію хіміотерапії препаратами платини. Пацієнти в групі хіміотерапії, що мали прогресування захворювання, могли переходити на терапію Ксалкорі.
Відповідно до результатів дослідження:
• медіана ВБП становила 7,7 міс у групі пацієнтів, що отримували Ксалкорі, та 3 міс у групі хіміотерапії. ВР прогресування чи смерті склало 0,49 (ДІ 0,37-0,64; р<0,001);
• ЧОВ становила 65% (95% ДІ 58-72) у групі Ксалкорі порівняно з 20% (95% ДІ 14-26) у групі хіміотерапії (р<0,001);
• найчастішими побічними реакціями, асоційованими з прийомом Ксалкорі, були розлади зору, шлунково-кишкові розлади, підвищення активності амінотрансфераз. Пацієнти відзначали суттєве зменшення симптомів РЛ та значне поліпшення якості життя при прийомі Ксалкорі порівняно з хіміотерапією.
За відсутності мутацій можливе застосування цитостатиків 3-го покоління в поєднанні з пеметрекседом або бевацизумабом, а пацієнтам з незадовільним функціональним статусом рекомендована монотерапія [8, 9, 10]. Стандартом лікування при прогресуванні НДРЛ після першої лінії терапії був доцетаксел; пеметрексед порівняно з доцетакселом продемонстрував більш тривалу виживаність (9,3 міс проти 8) і асоціювався з меншою токсичністю (G. Scagliotti et al., 2009).
Наразі не існує чітко розробленої другої лінії терапії хворих з НДРЛ, здійснюється пошук нових варіантів лікування. Для аденокарциноми найбільш вивчені мутації EGFR, ALK і ROS1, також вивчаються мутації BRAF, RET, MET. Вважається, що ще близько 36% мутацій залишаються невідомими (M. Sholl et al., 2015).
У минулому віддалені результати лікування хворих з поширеним НДРЛ були невтішними, медіана виживаності становила 4-5 міс, а однорічна виживаність не перевищувала 10%. Метою лікування таких пацієнтів є подовження їх життя, зняття різних симптомів, що супроводжують хворобу, і, таким чином, поліпшення якості життя.
Останнім часом все більше уваги приділяється індивідуалізованому лікуванню, досягнуто значного прогресу в лікуванні НДРЛ.
На сьогоднішній день найбільш перспективним методом лікування онкологічних пацієнтів вважається імунотерапія, яка має досить високий потенціал змінити парадигму лікування онкологічних пацієнтів завдяки перетворенню раку зі смертельного захворювання на хронічне.
Імуноонкологія – революційний напрям, який забезпечує імунній системі людини можливість активувати природні механізми захисту для пригнічення пухлинного росту. Злоякісні клітини використовують декілька механізмів уникання імунної відповіді, один з яких безпосередньо пов’язаний з гіперекспресією PD-L1 і пригніченням активності Т-лімфоцитів [4].
Рецептор програмованої клітинної смерті – 1 (PD‑1) – мембранний білок суперсімейства імуноглобулінів, що в нормі експресується на Т- і В-лімфоцитах, моноцитах, природних кілерних клітинах і відіграє важливу роль у забезпеченні периферичної толерантності. Він був ідентифікований у 1992 р. японською дослідницькою групою на чолі з Tasuku Honjo в Університеті Кіото.
Рецептор PD‑1 має два ліганди – PD-L1 і PD-L2. У нормі PD-L1 експресується на Т- і В-лімфоцитах, дендритних клітинах, макрофагах, ендотеліальних клітинах судин і острівцевих клітинах підшлункової залози, тоді як експресія PD-L2 характерна лише для макрофагів і дендритних клітин.
Білок PD‑1 також часто виявляють на лімфоцитах, що інфільтрують пухлину. Вважають, що PD-L2 контролює активацію Т-клітин у лімфоїдних органах, тоді як PD-L1 пригнічує функцію периферичних Т-клітин [4, 11].
Пухлина, експресуючи рецептори PD-L1 і PD-L2 на своїй поверхні, зв’язується цими рецепторами з рецептором PD‑1, тим самим інгібує проліферацію Т-клітин, спричиняє їх апоптоз або анергію, пригнічує продукцію цитокінів і хемокінів, таким чином уникає імунної відповіді.
Завдяки досягненням імуноонкології, а саме відкриттю можливості селективної блокади взаємодії в системі PD‑1/PD-L1 і PD‑1/PD-L2 за допомогою гуманізованого моноклонального Ig G4-к антитіла пембролізумаба, який запобігає інактивації цитотоксичних Т-лімфоцитів, сприяє відновленню їх активності й підсилює реакцію імунної системи на пухлину, можна досягти вражаючої виживаності хворих з НДРЛ порівняно з іншими методами лікування. Наразі пембролізумаб є єдиним анти-PD‑1 препаратом, який продемонстрував перевагу в поєднанні з хіміотерапією порівняно зі стандартним режимом лікування, і дослідження в цьому напрямі тривають [5, 6, 7].
Пропонуємо вашій увазі досвід лікування метастатичного НДРЛ.
Пацієнтка Д. 1977 р.н. госпіталізована в торакальне відділення ВОКОД 06.08.2015 з діагнозом: периферичний рак нижньої долі правої легені G3T1N2M1 (mts в плеврі, кістках), канцероматозний правобічний ексудативний плеврит IV ст. IV кл. гр.
Хвора скаржилася на загальну слабкість, періодичний непродуктивний кашель, задишку при фізичному навантаженні.
З анамнезу: вважає себе хворою близько 1,5 міс. 27.07.2015 госпіталізована в пульмонологічне відділення Міської клінічної лікарні № 1 з діагнозом «
негоспітальна пневмонія нижньої долі правої легені ІІІ кл. гр. ЛН І».
Мультиспіральна комп’ютерна томографія (МСКТ) органів грудної клітки (ОГК) від 30.07.2015: КТ-ознаки лімфаденопатії середостіння і заочеревинного простору (вторинний генез). Зміни легень можуть відповідати карциноматозу. Вторинні зміни кісток. Плевральний випіт справа.
04.08.2015 виконано плевральну пункцію справа. Цитологічний висновок № 12880-6 від 04.08.2015 – аденокарцинома.
Пацієнтку скеровано на дообстеження й лікування в торакальне відділення ВОКОД.
Фібробронхоскопія від 04.08.2015: ендоскопічні явища катарального ендобронхіту нижньої долі справа.
Ультразвукове дослідження (УЗД) органів черевної порожнини (ОЧП) від 04.08.2015: дифузні зміни підшлункової залози. Правобічний гідроторакс. Лімфаденопатія парапанкреатичної зони.
Фіброгастродуоденоскопія від 04.08.2015: деформація просвіту стравоходу за рахунок компресії ззовні збільшеними лімфатичними вузлами середостіння.
Фіброколоноскопія від 05.08.2015: онкопатології не виявлено.
10.08.2015 проведено операцію. Відеоторакоскопія справа. Біопсія плеври.
Імуногістохімічне дослідження № 362 від 13-14.08.2015: метастаз залозисто-плоскоклітинного РЛ G3. Враховуючи виражену експресію близько 75-85% TTF‑1 та Cytoceratin 7, має місце аденокарцинома.
Молекулярне дослідження від 12.09.2015 на виявлення:
• ALK-Fish – результат позитивний;
• EGFR – негативний;
• PDL‑1 – позитивний.
Спіральна комп’ютерна томографія (СКТ) головного мозку, ОГК, ОЧП, органів малого таза від 21.09.2015: КТ-ознаки периферичного Са D5 (вимірюване периферичне м’якотканинне вогнище розміром 35 × 19 мм) з поширенням на медіастинальну плевру, mts-ураження кісток (у тілі Th5 L1, L4, S1 вогнища ущільнення кісткової структури за типом баластного mts-ураження).
Отримала поліхіміотерапію (ПХТ), 1-й цикл з 09.10.2015 по 10.10.2015 за схемою: паклітаксел 200 мг/м2 (315 мг) + карбоплатин AUC6 (812 мг) + бевацизумаб 15 мг/кг (825 мг); 2-й цикл з 03.11.2015 по 04.11.2015 за схемою: паклітаксел 200 мг/м2 (315 мг) + карбоплатин AUC6 (812 мг) + бевацизумаб 15 мг/кг (825 мг).
Виконано СКТ-контроль: позитивна динаміка – КТ-ознаки периферичного Са D5 з mts-ураженням кісток. Загальний розмір контрольованих вогнищ 29 мм – 17,2%, що є стабілізацією за шкалою RECIST.
Продовжено лікування, 3-й цикл з 24.11.2015 по 25.11.2015 за схемою: паклітаксел 200 мг/м2 (315 мг) + карбоплатин AUC6 (692 мг) + бевацизумаб 15 мг/кг (825 мг); 4-й цикл з 17.12.2015 по 18.12.2015 за схемою: паклітаксел 200 мг/м2 (315 мг) + карбоплатин AUC6 (728 мг) + бевацизумаб 15 мг/кг (795 мг).
СКТ-контроль від 04.01.2016: на СКТ у D5 вогнище 23 мм, поява нових вогнищ у D6, D8, D4 від 5 до 20 мм у діаметрі. Прогресування за шкалою RECIST.
На тлі прогресування захворювання загальний стан пацієнтки за шкалою ECOG становив 3.
Пацієнтці проведено молекулярне дослідження. Патогістологічний висновок (ПГВ) № 16MOL00013 від 19.01.2016: у пухлині виявлено транслокацію ALK/ELM4. Пухлини легені з транслокацією ALK/ELM4 чутливі до терапії таргетним препаратом Ксалкорі (кризотиніб).
21.01.2016 пацієнтці розпочато лікування препаратом Ксалкорі в дозі 250 мг двічі на добу. На тлі прийому препарату Ксалкорі загальний стан пацієнтки значно поліпшився за шкалою ECOG‑0 і зберігався до прогресування. Терапія тривала 6,5 міс.
Таким чином, Ксалкорі має переваги перед стандартною хіміотерапією в пацієнтів з метастатичним ALK-позитивним НДРЛ у другій лінії терапії.
УЗД плевральних порожнин від 30.05.2016: адгезивний плеврит справа. Зліва у плевральній порожнині вільна рідина V=84 см3.
МСКТ від 10.08.2016, контроль ОГК, ОЧП: КТ-ознаки вторинних змін плеври з обох сторін (негативна динаміка). Ателектаз задньобазальних відділів нижньої долі правої легені. Двосторонній ексудативний плеврит. Вторинні зміни кісток (стабільна КТ-картина).
22.08.2016 у пацієнтки з’явилися скарги на кашель при фізичному навантаженні, задишку, біль в грудній клітці. Враховуючи прогресування захворювання на тлі прийому кризотинібу, прийнято рішення змінити тактику лікування. Пацієнтці призначено ПХТ, 1-й цикл з 12.09.2016 по 13.09.2016 за схемою: карбоплатин AUC4 (456,8 мг) + пеметрексед 500 мг/м2 (727 мг).
МСКТ від 20.09.2016, контроль ОГК, ОЧП: КТ-ознаки двостороннього плевриту. Плевральний випіт з обох сторін (справа товщина накопичення приблизно складає 20 мм, зліва –17 мм). Зникнення вторинних утворень плеври. Вторинні зміни кісток (стабілізація процесу).
Проведено 2-й цикл ПХТ з 03.10.2016 по 04.10.2016 за схемою: карбоплатин AUC4 (446,8 мг) + пеметрексед 500 мг/м2 (727 мг); 3-й цикл з 24.10.2016 по 26.10.2016 за схемою: карбоплатин AUC4 (450 мг) + пеметрексед 500 мг/м2 (727 мг).
СКТ від 10.11.2016, контроль ОГК, ОЧП: КТ-ознаки двостороннього плевриту. Плевральний випіт з обох сторін (зменшення кількості порівняно з попереднім дослідженням: справа товщина накопичення приблизно складає 15 мм, зліва – 10 мм). Вторинні зміни кісток (стабілізація процесу).
Вирішено продовжити лікування пеметрекседом в монорежимі: 4-й цикл з 14.11.2016 по 16.11.2016 за схемою: пеметрексед 500 мг/м2 (727 мг); 5-й цикл з 05.12.2016 по 06.12.2016 за схемою: пеметрексед 500 мг/м2 (727 мг); 6-й цикл з 26.12.2016 по 28.12.2016 за схемою: пеметрексед 500 мг/м2 (727 мг); 7-й цикл з 16.01.2016 по 17.01.2016 за схемою: пеметрексед 500 мг/м2 (727 мг).
МСКТ від 25.01.2017, контроль ОГК, ОЧП: вторинні зміни кісток (стабільна КТ-картина). Поява вторинних вогнищевих утворень печінки. Двосторонній плевральний випіт. Потовщення паренхіми задньобазальних відділів легень.
За даними СКТ-контролю, у пацієнтки має місце прогресування пухлини, mts у печінці. Для визначення подальшої тактики лікування рекомендована біопсія пухлини з подальшим молекулярним тестуванням.
31.01.2017 проведено операцію – лапаротомію. Біопсія печінки.
ПГВ № 4566-69 від 02.02.17: метастази залозисто-плоскоклітинного раку.
Оскільки в Україні препарат алектиніб не зареєстрований, ми не мали можливості використати його для лікування. Враховуючи високий рівень експресії PD-L1, за наполяганням пацієнтки вирішено продовжити лікування.
10.02.2017 пацієнтці внутрішньовенно введено пембролізумаб 2 мг/кг маси тіла (100 мг).
Після введення пембролізумабу розвинулись явища пульмоніту ІІІ ст. Призначено гормональну терапію. Стан поліпшився. Проте від подальшого лікування пембролізумабом пацієнтка відмовилася.
Подальша тактика ведення пацієнтки ґрунтувалася на результатах молекулярного профілювання пухлини, пухлинної тканини та циркулюючої в крові пухлинної ДНК, OncoSTRAT&60.
Проведено цикл ПХТ за схемою: доцетаксел 30 мг/м2 + вінорельбін 25 мг/м2, щотижневе введення.
За пацієнткою ведеться спостереження. На момент написання статті триває лікування згідно з проведеним молекулярним профілюванням пухлини за схемою: доцетаксел 30 мг/м2 + вінорельбін 25 мг/м2, щотижневе введення.
Висновки
1. Персоніфікована терапія хворих з метастатичним НДРЛ, проведення молекулярного профілювання пухлини дозволить оптимізувати лікування найбільш ефективними протипухлинними препаратами, що, відповідно, збільшить виживаність пацієнтів.
2. Застосування препарату Ксалкорі (кризотиніб) при ALK-позитивному НДРЛ дозволяє не лише подовжити тривалість, але й значно поліпшити якість життя пацієнтів.
Література
1. Використання хіміомодифікації для направленої індукції церамідного шляху апоптозу пухлини / Н.А. Мітряєва, Т.С. Бакай, Т.В. Сегеда [та ін.] // Український радіологічний журнал. – 2012. – Т. 20. – Вип. 2. – С. 176-177.
2. Заридзе Д.Г. Профилактика рака / Д.Г. Заридзе: руководство для врачей. – М.: ИМА-ПРЕСС, 2009. – 224 с.
3. Хіміопроменеве лікування недрібноклітинного раку легені, спрямоване на індукцію апоптозу / Н.В. Білозор, В.П. Старенький, Н.А. Мітряєва, О.М. Сухіна, Л.В. Гребіник, Т.С. Бакай. // Український радіологічний журнал . – 2014. – № 2. – С. 98-102.
4. Блокування PD‑1/PD-L1/2 шляхів – перспективна стратегія лікування пацієнтів із В-клітинними лімфомами (огляд літератури) / І.А. Крячок, І.О. Новосад, Н.М. Храновська, Н.М. Свергун, К.С. Філоненко, Я.А. Степанішина, І.Б. Титоренко, Т.В. Каднікова, Т.В. Скрипець // Клиническая онкология. – 2015. – № 1(17). – С. 44-46.
5. Ингибирование PD-L1 в современной иммунотерапии злокачественных новообразований // Здоров’я України,
Онкологія. – 2016. – № 4(45). – С. 14-15.
6. Ингибирование PD‑1 в иммунотерапии рака // Здоров’я України, Онкологія. – 2016. – № 5(46). – С. 41-42.
7. Мальцев Д.В. Прорыв в иммунотерапии опухолей: возможности пембролизумаба / Д.В. Мальцев // Здоров’я України, Онкологія. – 2016. – № 5(46). – С. 41-42.
8. Kwak E.L., Bang Y.J., Camidge D.R. et al. Anaplastic lymphoma kinase inhibition in non-small-cell lung cancer. N Engl J Med 2010; 363: 1693-1703.
9. Shaw A.T., Yeap B.Y., Mino-Kenudson M. et al. Clinical features and outcome of patients with non-small-cell lung cancer who harbor EML4-ALK. J Clin Oncol 2009; 27: 4247-4253.
10. Yi E.S., Chung J.H., Kulig K., Kerr K.M. Detection of Anaplastic Lymphoma Kinase (ALK) gene rearrangement in non-small cell lung cancer and related issues in ALK inhibitor therapy: a literature review. Mol Diagn Ther 2012; 16: 143-150.
11. Ghiotto M., Gauthier L., Serriari N. et al. (2010) PD-L1 and PD-L2 differ in their molecular mechanisms of interaction with PD‑1. Int Immunol, 22(8): 651-660.
12. Solomon B.J., Mok T., Kim D.W. et al. First-Line Crizotinib versus Chemotherapy in ALK-Positive Lung Cancer. N Engl J Med 2014; 371: 2167-77.
WUKXAK0317005
Стаття надрукована за підтримки Представництва «Файзер Ейч. Сі. Пі. Корпорейшн» в Україні.



