21 березня, 2018
Варфарин-індукований некроз шкіри
 Пероральні непрямі антикоагулянти, зокрема варфарин, та інші антагоністи вітаміну К (АВК) є високоефективними препаратами, що широко застосовують для первинної та вторинної профілактики й лікування тромбоемболічних ускладнень, у тому числі при фібриляції передсердь (ФП), тромбозі глибоких вен (ТГВ), тромбоемболії легеневої артерії (ТЕЛА), а також при протезуванні клапанів серця тощо. Терапія антикоагулянтами запобігає розвитку ішемічного інсульту в пацієнтів із ФП і подовжує тривалість їхнього життя, що підтверджують дані метааналізу рандомізованих досліджень, згідно з якими варфарин знижує ризик розвитку інсульту на 40-80% і смертність приблизно на 30%, однак підвищує ризик внутрішньочерепної та екстракраніальної кровотечі на 66%.
Пероральні непрямі антикоагулянти, зокрема варфарин, та інші антагоністи вітаміну К (АВК) є високоефективними препаратами, що широко застосовують для первинної та вторинної профілактики й лікування тромбоемболічних ускладнень, у тому числі при фібриляції передсердь (ФП), тромбозі глибоких вен (ТГВ), тромбоемболії легеневої артерії (ТЕЛА), а також при протезуванні клапанів серця тощо. Терапія антикоагулянтами запобігає розвитку ішемічного інсульту в пацієнтів із ФП і подовжує тривалість їхнього життя, що підтверджують дані метааналізу рандомізованих досліджень, згідно з якими варфарин знижує ризик розвитку інсульту на 40-80% і смертність приблизно на 30%, однак підвищує ризик внутрішньочерепної та екстракраніальної кровотечі на 66%.
Варфарин є препаратом із найбільшою доказовою базою з усіх непрямих антикоагулянтів. Він характеризується високою біодоступністю та передбачуваністю терапевтичного ефекту й виявляє мінімальну токсичність. Терапевтичний ефект варфарину різний залежно від чинників, які впливають на його фармакокінетику й фармакодинаміку. Зокрема, необхідно враховувати взаємодію варфарину з іншими лікарськими засобами та харчовими продуктами з посиленням або зменшенням його антикоагулянтної дії. Варфарин має вузький терапевтичний інтервал, який потребує частого моніторингу показників коагулограми (міжнародне нормалізоване відношення – МНВ) і корекції дози препарату.
Історія відкриття варфарину дуже цікава. У 20-х рр. ХХ ст. у Північній Америці та Північній Канаді було зафіксовано захворювання великої рогатої худоби, що проявлялося спонтанними кровотечами чи кровотечами при незначних травмах. У 1921 р. канадський ветеринар F. Schofield встановив зв’язок між фатальними кровотечами в корів і використанням як корму запліснявілого силосу із солодкої конюшини, який у Європі більш відомий як буркун білий (Melilotus alba) чи буркун лікарський (Мelilotus оfficinalis). Пізніше в експерименті на кролях він виявив, що вживання лише зіпсованого буркуну зумовлювало смертельні кровотечі у тварин. Інший дослідник, американський ветеринар L.M. Roderick у 1929 р. довів, що ці кровотечі спричинені зниженням у крові рівня протромбіну. У 1933 р. група біохіміків Вісконсінського університету на чолі з K.Р. Link прийняли рішення виділити речовину, що була причиною кровотеч у тварин, із запліснявілого сіна з буркуну. Через 5 років G. Campbell, учень K.Р. Link, зумів добути 6 мг природного кристалічного антикоагулянту.
Через 4 міс M. Stahmann, інший учень K.Р. Link, отримав 1,8 г перекристалізованої речовини та описав цю сполуку, котру пізніше було названо дикумаролом. Згодом був отриманий синтетичний дикумарол. K.Р. Link із колегами продовжували дослідження антикоагулянтів і в 1948 р. їм вдалося синтезувати та запатентувати сильніший і потужніший антикоагулянт, який назвали «варфарин» (від англ. warfarin, що походить від абревіатури WARF – Wisconsin Alumni Research Foundation і має закінчення -arin, яке вказує на зв’язок із кумарином). Але, на жаль, K.Р. Link не оцінив значення свого винаходу для медицини й зареєстрував варфарин у США як отруту для гризунів. Перші результати успішного застосування варфарину в кардіології опубліковані в 1955 р. Із того часу варфарин є одним із найширше застосовуваних непрямих антикоагулянтів, навіть після запровадження в клінічну практику нових оральних антикоагулянтів (НОАК).
Однак прийом варфарину пов’язаний із серйозними та потенційно небезпечними для життя побічними ефектами, серед яких кровотечі є найпоширенішим ускладненням лікування АВК, частота розвитку яких становить від 0,4 до 12%. Інші побічні ефекти включають реакцію гіперчутливості, холестатичну жовтяницю, гепатит, васкуліт, нудоту та блювання, діарею, алопецію тощо. Крім того, можливе виникнення парадоксальних тромбоемболій із розвитком синдрому пурпурного (фіолетового) пальця (холестеролова мікроемболізація), некрозу шкіри та статевого члена, пріапізму. Тромбоз є рідкісним парадоксальним ускладненням антикоагулянтної терапії, проте він вносить значний вклад у медикаментозноіндуковану захворюваність і навіть інколи в смертність. Однією з причин некрозу шкіри, що індукований антикоагулянтами, є застосування похідних кумарину (варфарин, аценокумарол тощо). Варфарин-індукований некроз шкіри (ВІНШ) є рідкісним особливим і непередбачуваним ускладненням, асоційованим із високою захворюваністю та смертністю (в тяжких випадках) і потребує негайного припинення лікування варфарином. Важливим є раннє виявлення цього ускладнення, оскільки несвоєчасна діагностика може призвести до серйозних наслідків, зумовити необхідність хірургічного втручання та навіть пересадки шкіри й ампутації кінцівок.
Епідеміологія. ВІНШ є рідкісним ускладненням, що виникає в 0,01-0,10% пацієнтів, які отримують варфарин. Частіше розвивається в жінок (співвідношення – 9:1,3; за іншими даними – 4:1). Причина більшої схильності жінок до ВІНШ не з’ясована.
Перший випадок ВІНШ описано в 1943 р. у роботі E.P. Flood і співавт., які спостерігали в 49-річної жінки некроз шкіри молочних залоз, що трактували як мігруючий тромбофлебіт (thrombophlebitis migrans disseminate). У 1954 р. H. Verhagen довів зв’язок розвитку некрозу шкіри з прийомом варфарину (дикумаролу).
ВІНШ виникає в межах 10 діб після ініціації терапії варфарином, хоча пік ураження припадає на 3-6-ту добу (в 83-90% випадків) від початку прийому. У літературі є повідомлення про розвиток ВІНШ і в пізніші терміни – через декілька тижнів, місяців і навіть 15 років.
Висловлено припущення, що розвиток ВІНШ у пізні терміни пов’язаний із низькою прихильністю пацієнтів до прийому варфарину (нерегулярний прийом препарату чи припинення його застосування та відновлення прийому без одночасного введення гепарину, недотримання дози препарату), підвищенням дози варфарину, захворюваннями печінки, взаємодією ліків. Розвиток ВІНШ часто асоційований із призначенням варфарину в значній навантажувальній дозі (понад 10 мг/добу) або з відсутністю одночасного призначення гепарину (міст-терапія – bridge therapy), відміною гепарину чи низькомолекулярних гепаринів (НМГ) до досягнення цільового рівня МНВ.
Патогенез ВІНШ до кінця не з’ясовано, проте можливі такі потенційні патофізіологічні механізми, як тромбоз, гіперчутливість, крововиливи, дефіцит VII фактора та протеїну С і прямий токсичний ефект. Встановлено, що від початку терапії варфарином відбувається дисбаланс вітамін-К-залежних прокоагулянтних факторів згортання крові та антикоагулянтних протеїнів С та S, який може призводити до розвитку парадоксальної транзиторної гіперкоагуляції. Це пов’язано з тим, що механізм дії варфарину полягає в гальмуванні гамма-карбоксилювання вітамін-К-залежних факторів коагуляції: II, VII, IX і Х. Водночас інактивуються й вітамін-К-залежні антикоагулянтні протеїни C та S, що може спричинити парадоксальну локальну гіперкоагуляцію й утворення мікротромбів у венулах, венах, капілярах шкіри та підшкірножирового шару, оскільки активність антикоагулянтного протеїну С знижується швидше (період напівжиття становить 6-8 год), аніж вітамін-К-залежних прокоагулянтів (ІІ, ІX і Х фактори мають триваліший період напівжиття – приблизно 24-72 год). Рання супресивна дія варфарину на протеїн С не може компенсувати антикоагулянтний ефект, спричинений зниженням рівня інших вітамін-K-залежних факторів (ІІ, IX і X), і тим самим призводить до транзиторної локальної гіперкоагуляції, котра може зумовити розвиток тромбозу капілярів, венул і вен шкіри, підшкірножирового шару та їх некрозу.
Чинники ризику (ЧР) ВІНШ:
- дефіцит протеїнів С (основний ЧР), S, антитромбіну III або Лейденська мутація гена V фактора згортання крові;
- гіпергомоцистеїнемія;
- антифосфоліпідні антитіла (антитіла до кардіоліпіну, дефіцит вовчакового антикоагулянту).
Приблизно в 1/3 випадків ВІНШ розвивається в пацієнтів із дефіцитом протеїну С, який може бути вродженим або набутим. Гетерозиготні носії мутації гена протеїну С схильні до венозних тромбоемболій: дефіцит протеїну С підвищує ризик тромбоемболій у 5-8 разів.
До станів, при яких спостерігають низький рівень протеїну С (набутий дефіцит), належать: терапія АВК, захворювання печінки, дефіцит вітаміну К, гострий тромбоз, сепсис, синдром дисемінованого внутрішньосудинного згортання (ДВЗ) крові, трансплантація гемопоетичних стовбурових клітин тощо. У разі призначення варфарину минущий прокоагулянтний/антикоагулянтний дисбаланс посилюється при дефіциті протеїну С, що спричиняє гіперкоагуляцію з тромботичною оклюзією мікросудин шкіри й підшкірного шару, ушкодження ендотеліальних клітин, екстравазацію еритроцитів і розвиток некрозу шкіри, що швидко прогресує. Однак описано випадки ВІНШ у пацієнтів за відсутності дефіциту протеїнів С та S і розвиток некрозу шкіри в пізні терміни прийому варфарину.
Протеїн С циркулює у крові в неактивному стані, перетворюючись на активну форму (активований протеїн С – АРС) під дією тромбіну після зв’язування останнього з тромбомодуліном. При взаємодії з протеїном S АРС виявляє виражену антикоагулянтну активність унаслідок інактивації Va та VIIIa факторів системи згортання крові. Оскільки протеїн S – кофактор, що регулює активність протеїну С, його дефіцит (вроджений або набутий) теж порушує баланс між прокоагулянтними й антикоагулянтними білками, призводячи до гіперкоагуляції. Рівень протеїну S знижений у пацієнтів із термінальною стадією хронічної хвороби нирок, яким проводять перитонеальний діаліз або гемодіаліз, і в пацієнтів із антифосфоліпідним синдромом.
Окрім того, можлива резистентність до АРС (АРС-R) – нездатність протеїну С розщеплювати й інактивувати Va та VIIIa фактори системи згортання крові, що може бути вродженою чи набутою. Прикладом генетично зумовленої АРС-R є Лейденська мутація гена V фактора згортання крові, в результаті якої відбуваються порушення в функціонуванні системи протеїну С. При Лейденській мутації ризик тромбозів підвищується у 8 разів.
Дефіцит антитромбіну ІІІ є одним із ЧР розвитку ВІНШ. Функція антитромбіну ІІІ полягає в нейтралізації тромбіну та інактивації інших серинових протеаз, таких як активовані IX, X, XI, XII фактори згортання крові. Потенційне підвищення утворення тромбіну при лікуванні варфарином за відсутності нейтралізувальної дії антитромбіну ІІІ створює умови для розвитку транзиторної гіперкоагуляції, що може бути причиною тромбозу судин шкіри й розвитку її некрозу.
Також запропоновано гіпотезу про безпосередню токсичну дію варфарину на ендотелій як механізм розвитку ВІНШ. Однак, за даними клінічних спостережень і експериментальних досліджень, відсутні докази прямого токсичного ефекту препарату в разі його призначення в терапевтичних дозах.
У літературі висловлено припущення, що реакції гіперчутливості до варфарину можуть бути однією з причин розвитку ВІНШ, однак це малоймовірно. За результатами шкірних проб із препаратом у пацієнтів з анамнезом ВІНШ не було виявлено реакцій гіперчутливості негайного та сповільненого типу.
Роль місцевих чинників, які впливають на розвиток некрозу шкіри під час терапії варфарином, не досліджена повною мірою. Можливий деякий внесок у розвиток ВІНШ таких із них, як зміна локальної температури, травма, стан місцевої перфузії та товщина шару жирової тканини.
ВІНШ частіше виникає в жінок середнього віку, з ожирінням і в період перименопаузи, котрі приймають варфарин через розвиток тромбоемболічних подій.
Некроз шкіри розвивається переважно в місцях надмірного підшкірного жирового шару, таких як сідниці, стегна, живіт і груди, однак інколи його спостерігають на спині, руках, ногах, статевому члені, обличчі. ВІНШ може бути однобічним і двобічним, частіше однобічним, а в 30-35% випадків – двобічним із множинними ушкодженнями. У 80% пацієнтів ВІНШ спостерігають на нижній половині тіла. У жінок найчастіше уражаються молочні залози, потім сідниці та стегна. Існує точка зору, що розвиток ВІНШ на цих ділянках зумовлюють місцеві чинники, такі як травми, зміна локальної температури та перфузії. У чоловіків ураження шкіри в ділянці грудей трапляються рідко, але до патологічного процесу може залучатися шкіра статевого члена. Шкіра тулуба, обличчя й кінцівок однаково може уражатись як у чоловіків, так і у жінок.
 Клінічні прояви. Характерний раптовий початок із появою локального болю чи дискомфорту, парестезій та еритеми в місці ураження.
Клінічні прояви. Характерний раптовий початок із появою локального болю чи дискомфорту, парестезій та еритеми в місці ураження.
Швидко розвивається набряк, шкіра має вигляд «апельсинової кірки» (peau d’orange), в подальшому утворюються петехії та екхімози. Через декілька годин розвивається чітко окреслений некроз шкіри з утворенням геморагічних бул, глибоких підшкірних виразок і струпа.
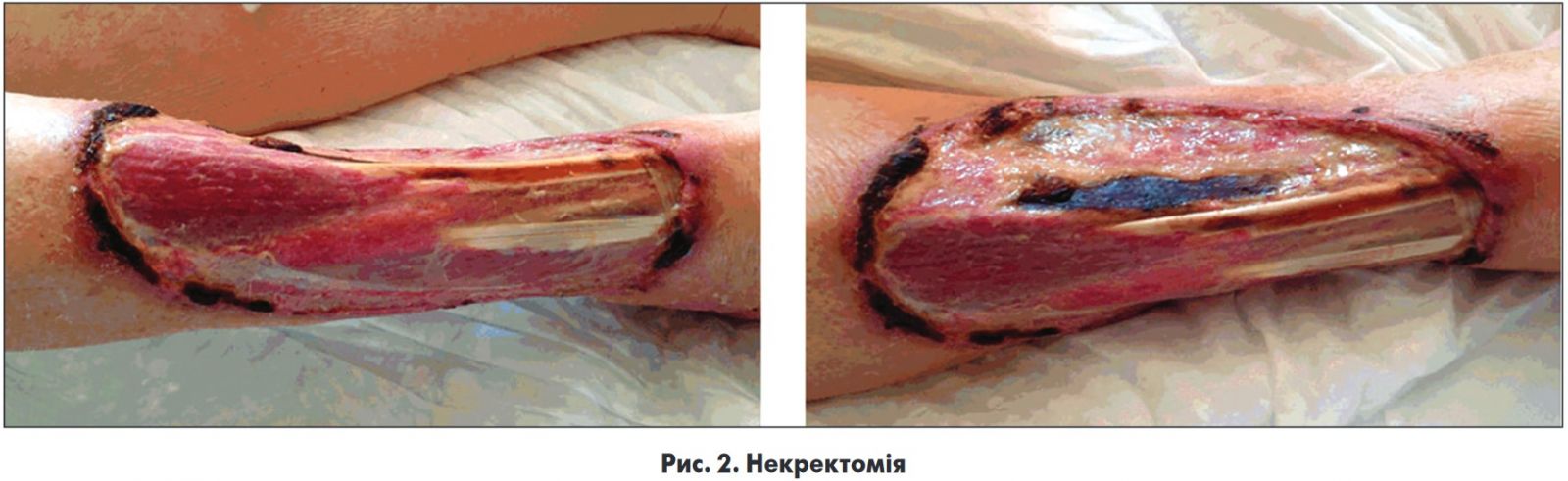
Уражені ділянки набувають фіолетового, синього чи чорного кольору (рис. 1, 2). Ураження шкіри може бути різним: від поверхневих дефектів зі спонтанною грануляцією (загоєнням) до більш глибокого некрозу, що потребує пересадки шкіри й навіть інколи ампутації кінцівок.
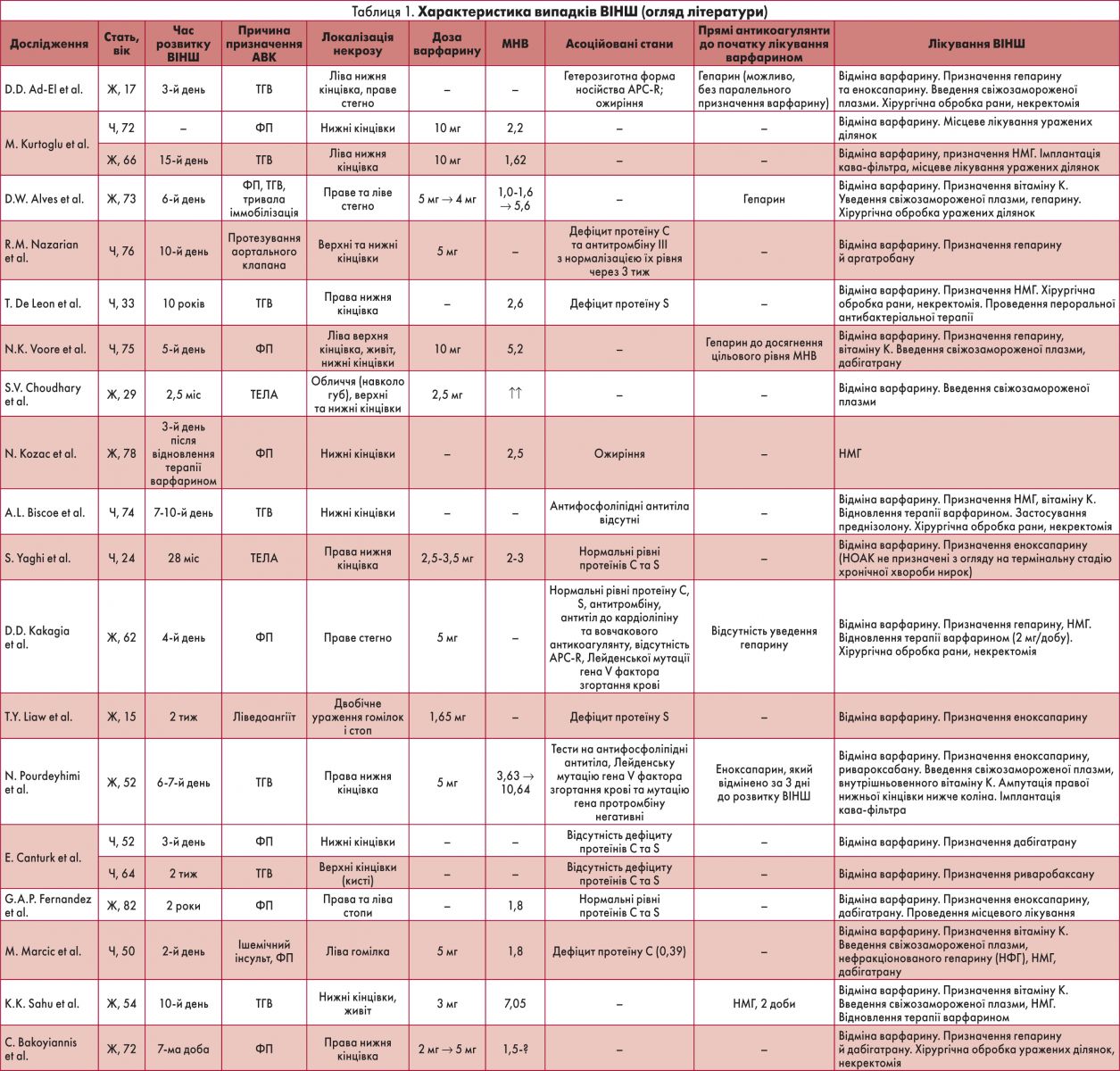
Огляд описаних у літературі випадків ВІНШ наведено в таблиці 1.
Описано розвиток ВІНШ у 56-річного пацієнта з аденокарциномою легені та ТЕЛА, котрому призначили еноксапарин, а наступного дня – варфарин у дозі 5 мг/добу. На 3-тю добу прийому варфарину в пацієнта виник біль у лівій нозі та в статевому члені з розвитком некрозу.
Зазначимо, що в пацієнта було виявлено дефіцит протеїнів С та S.
C.Т. Ward і співавт. спостерігали розвиток ВІНШ (який було підтверджено за даними біопсії шкіри) в 43-річної жінки з дефіцитом протеїну S після прийому варфарину впродовж 7 років. Окрім того, за допомогою шкали Naranjo (ймовірності побічної реакції препарату) в пацієнтки виявлено причинний зв’язок між некрозом шкіри та прийомом варфарину.
Описано фатальний випадок ВІНШ у 74-річної хворої з переломом стегна та розвитком ТГВ нижніх кінцівок і ТЕЛА. У жінки виявлено тромбоцитопенію після призначення НФГ, а на 7-му добу прийому варфарину в дозі 15 мг (1-ша доба), 10 мг (2-га доба) та 5 мг (3-тя доба) – некроз шкіри правого стегна. Терапію варфарином припинили, призначили вітамін К і відновили терапію НФГ у поєднанні з преднізолоном у дозі 60 мг/добу. Смерть хворої настала внаслідок септичного шоку, гострого пошкодження нирок, серцевої та дихальної недостатності.
У літературі є повідомлення про розвиток ВІНШ у пацієнта з дефіцитом протеїну С, у якого некроз шкіри спостерігали двічі протягом короткого періоду лікування; у хворого з дефіцитом протеїну С, який отримував окрім варфарину еноксапарин; у пацієнтки з генетично зумовленою (гетерозиготна форма носійства) АРС-R; у 52-річної жінки, котрій було виконано ампутацію правої нижньої кінцівки нижче коліна.
 Описано розвиток ВІНШ у ВІЛ-інфікованої пацієнтки з реактивацією туберкульозу легень, якій було призначено варфарин у зв’язку з розвитком ТЕЛА. Є дослідження щодо розвитку ВІНШ у пацієнтів, яким проводили гемодіаліз або перитонеальний діаліз. Так, за даними дослідження M.A. Shafiee і співавт., у 76-річної пацієнтки з хронічною хворобою нирок та ішемічною хворобою серця, котра протягом тривалого часу приймала варфарин із приводу ФП і була на гемодіалізі, спостерігали розвиток ВІНШ після короткого періоду переривання терапії варфарином. D.D. Kakagia і співавт. описали некроз шкіри (підтверджений даними гістологічного дослідження біоптатів шкіри) в 62-річної жінки через 4 доби після початку терапії варфарином у дозі 5 мг/добу без одночасного введення гепарину.
Описано розвиток ВІНШ у ВІЛ-інфікованої пацієнтки з реактивацією туберкульозу легень, якій було призначено варфарин у зв’язку з розвитком ТЕЛА. Є дослідження щодо розвитку ВІНШ у пацієнтів, яким проводили гемодіаліз або перитонеальний діаліз. Так, за даними дослідження M.A. Shafiee і співавт., у 76-річної пацієнтки з хронічною хворобою нирок та ішемічною хворобою серця, котра протягом тривалого часу приймала варфарин із приводу ФП і була на гемодіалізі, спостерігали розвиток ВІНШ після короткого періоду переривання терапії варфарином. D.D. Kakagia і співавт. описали некроз шкіри (підтверджений даними гістологічного дослідження біоптатів шкіри) в 62-річної жінки через 4 доби після початку терапії варфарином у дозі 5 мг/добу без одночасного введення гепарину.
Діагностика. Для діагностики вирішальне значення мають клінічна картина захворювання (табл. 2), зв’язок із прийомом варфарину, типова локалізація уражень шкіри, виключення альтернативних причин некрозу шкіри та оцінка фенотипу пацієнта (наявність ожиріння тощо).
Тромбофільний анамнез або призначення варфарину в значних навантажувальних дозах, особливо без одночасного застосування гепарину, є вирішальними в діагностиці цього ускладнення. Втім, описано випадки розвитку ВІНШ у пацієнтів, які отримували НФГ і навіть НМГ на початку терапії варфарином.
Скринінг усіх пацієнтів з метою виявлення вродженого чи набутого дефіциту протеїнів С та S перед початком терапії варфарином зазвичай не рекомендовано. Ці тести не є ані чутливими, ані специфічними для прогнозування ризику розвитку цього ускладнення, оскільки рівень протеїну С низький у пацієнтів, які приймають варфарин, а наявність тромбофілії не прогнозує обов’язковий розвиток ВІНШ. Зазначимо, що прийом варфарину й відсутність тромбофілій не виключають діагнозу ВІНШ. Однак є дані щодо доцільності визначення рівня протеїнів C та S, антитромбіну ІІІ та наявність антифосфоліпідних антитіл до початку терапії варфарином.
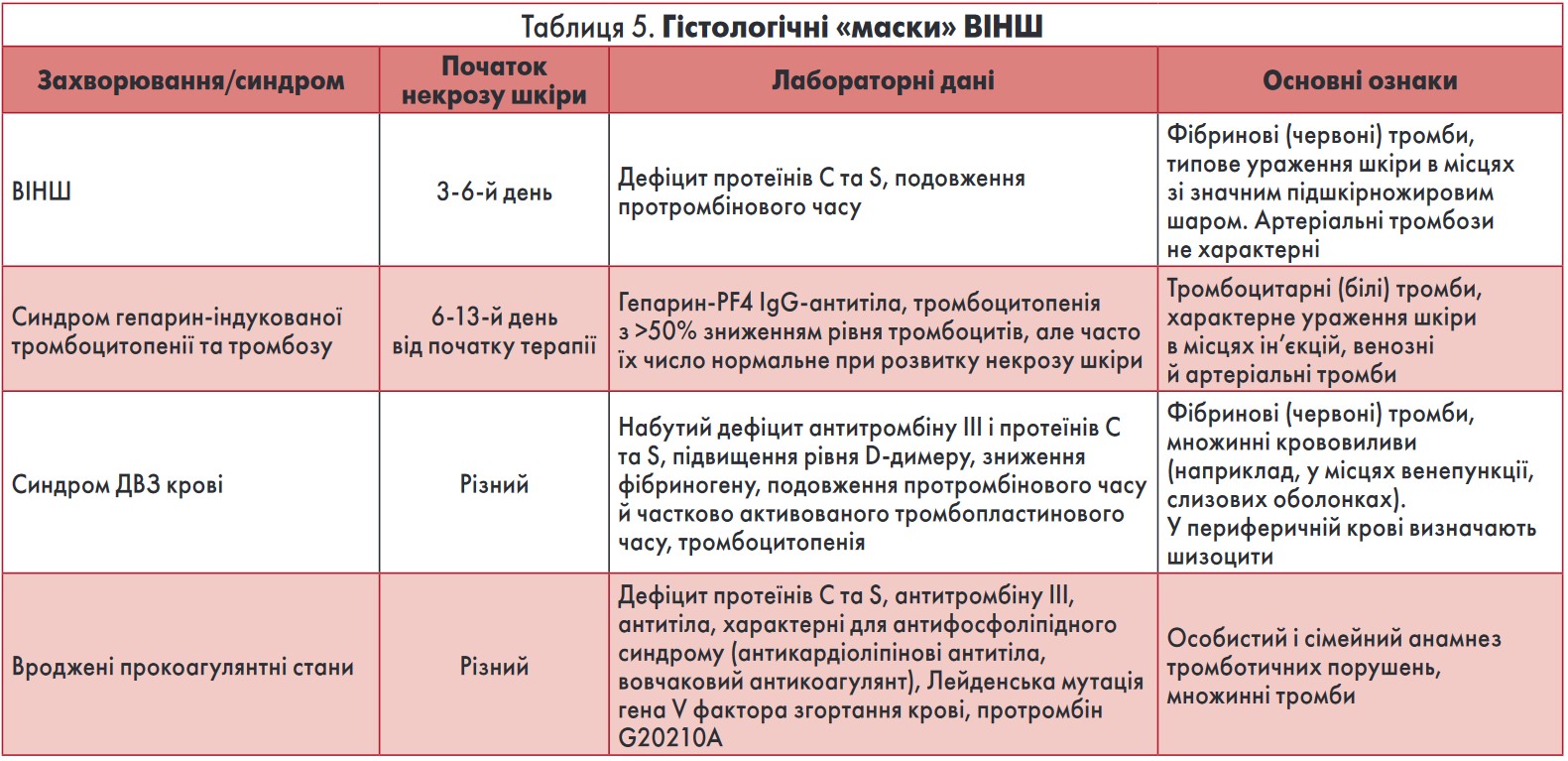
 Біопсія шкіри не є обов’язковою для встановлення діагнозу ВІНШ. Основними гістопатологічними даними (табл. 3) є дифузний мікротромбоз (оклюзійні фібринові тромби) капілярів, венул, дрібних вен шкіри й підшкірножирового шару з пошкодженням ендотеліальних клітин та екстравазацією еритроцитів, що призводить до геморагій та ішемічного некрозу тканин за відсутності ознак запалення. Відсутність останнього та артеріолярного тромбозу відрізняє ВІНШ від васкуліту.
Біопсія шкіри не є обов’язковою для встановлення діагнозу ВІНШ. Основними гістопатологічними даними (табл. 3) є дифузний мікротромбоз (оклюзійні фібринові тромби) капілярів, венул, дрібних вен шкіри й підшкірножирового шару з пошкодженням ендотеліальних клітин та екстравазацією еритроцитів, що призводить до геморагій та ішемічного некрозу тканин за відсутності ознак запалення. Відсутність останнього та артеріолярного тромбозу відрізняє ВІНШ від васкуліту.
Одним зі способів оцінювання ймовірності зв’язку побічних реакцій лікарських препаратів є шкала Наранхо (Naranjo score). За цією системою оцінювання виявляють такі категорії ймовірності того, що клінічна подія дійсно корелює із застосуванням відповідного препарату: визначено (9-10 балів), імовірно (5-8 балів), можливо (1-4 бали) чи сумнівно (0 балів).
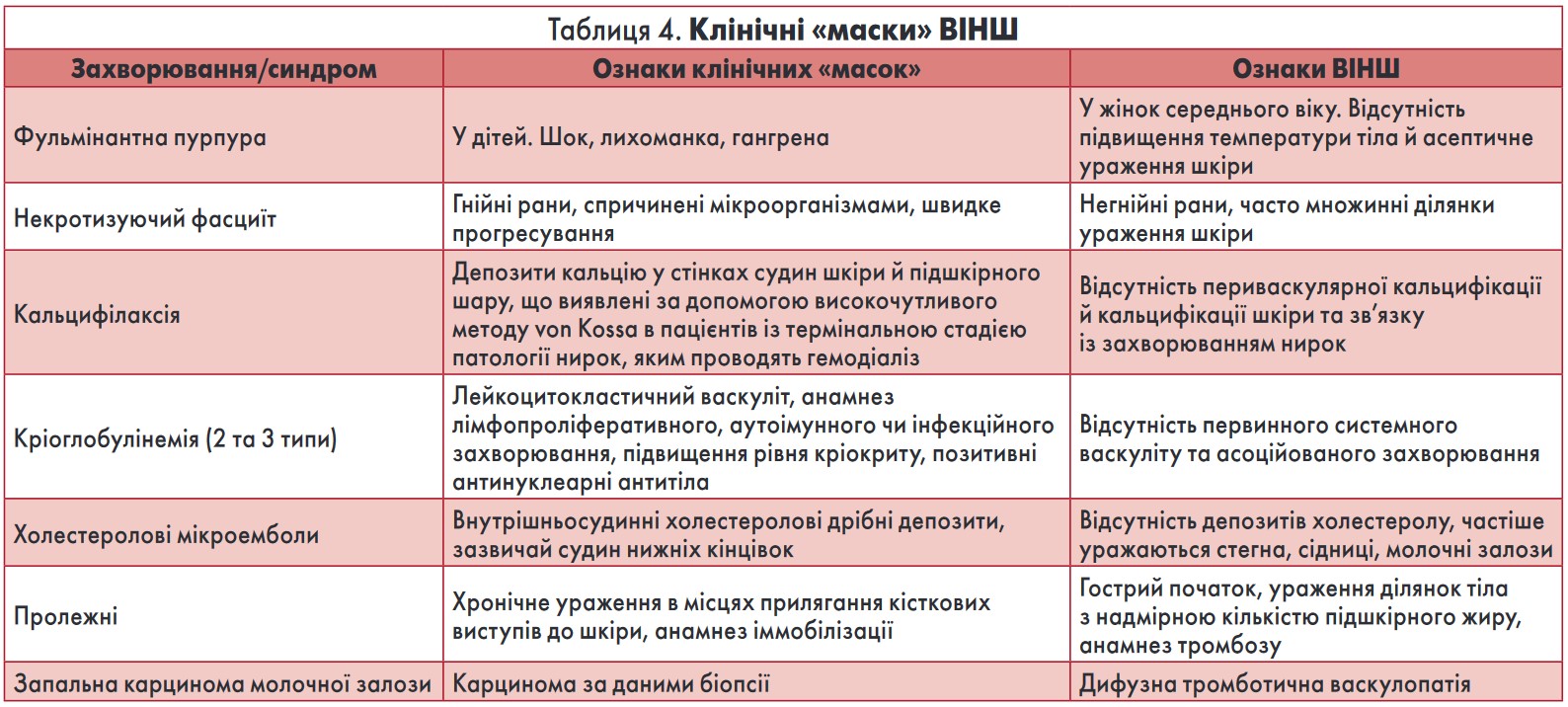
Диференційний діагноз (табл. 4, 5) необхідно проводити з:
- гематомами;
- лейкоцитокластичним васкулітом;
- синдромом ДВЗ крові;
- блискавичною (фульмінантною) пурпурою;
- некротизуючим фасциїтом;
- венозною гангреною;
- кальцифілаксією (в пацієнтів на гемодіалізі);
- кріоглобулінемією;
- мікроемболізацією (холестеринова чи септична емболія);
- гепарин-індукованим некрозом;
- целюлітом;
- гангреною Фурньє;
- гангренозною піодермією;
- некрозом шкіри, що асоційований із вовчаковим антикоагулянтом;
- запальним раком молочної залози;
- пролежнями;
- гангренозною ектимою;
- герпетиформним дерматитом;
- синдромом пурпурного (фіолетового) пальця;
- некрозом шкіри, що індукований укусом змії, тощо.
Лікування. Рекомендовано припинити прийом варфарину для запобігання прогресування некрозу та призначити НФГ або НМГ до покращання стану уражених ділянок шкіри та загоєння уражень шкіри. Крім того, парентерально вводять вітамін К і свіжозаморожену плазму з метою зворотного розвитку дії варфарину та відновлення рівня вітамін-К-залежних факторів згортання крові (протеїнів С та S), що знизився в результаті терапії варфарином. Можливе застосування концентрату протеїну C, очищеного шляхом імуноафінної хроматографії із застосуванням моноклональних антитіл (у пацієнтів із його дефіцитом), простацикліну, позитивний ефект якого доведено клінічно й гістологічно, та концентрату 4-компонентного протромбінового комплексу (РСС), який містить фактори коагуляції (II, VII, IX і Х) і протеїни C та S, аналогічно свіжозамороженій плазмі, порівняно з якою 4-компонентний концентрат протромбіного комплексу знижує МНВ і швидше й ефективніше підвищує концентрацію протеїнів C та S за меншого об’єму інфузії. Ефективність 4-компонентного концентрату протромбінового комплексу доведено в пацієнтів із кровотечами внаслідок терапії варфарином. У літературі є дані щодо використання активованого протеїну С.
Відміна варфарину – основний принцип лікування ВІНШ. A.L. Biscoe і співавт. не спостерігали прогресування ураження шкіри після відміни варфарину. Однак є дані, що переривання чи продовження лікування варфарином не впливає на прогресування виразок. Відомості про відновлення терапії варфарином є суперечливими. Одні дослідники відзначали рецидиви чи посилення некрозу після відновлення терапії варфарином, інші – ні. Хоча рецидиви ВІНШ рідкісні, необхідно обережно відновлювати терапію варфарином у пацієнтів деяких категорій.
У таких випадках рекомендовано призначати препарат у нижчих дозах (із поступовим підвищенням на 1-2 мг/добу) з одночасним застосуванням гепарину (міст-терапія) та його відміною тільки при досягненні цільового рівня МНВ з обов’язковим моніторингом стану пацієнта чи призначенням гепарину щонайменше на 5 діб. Ці дані узгоджуються з рекомендаціями Американської колегії торакальних лікарів (ACCP), згідно з якими міст-терапію гепарином необхідно проводити принаймні впродовж 5 днів або доти, доки МНВ не досягне стабільного терапевтичного рівня хоча би протягом 24 год у пацієнтів, які отримують варфарин для лікування ТГВ. Мета такої схеми лікування варфарином полягає в тому, щоб досягти збалансованого зниження рівня протеїну С та факторів згортання крові.
Можливі тривала терапія гепарином (однак зазначимо, що вона може бути пов’язана з розвитком остеопорозу та тромбоцитопенії, а також дуже рідкісного синдрому некрозу шкіри, подібного до ВІНШ) і призначення НМГ.
Використання НОАК дабігатрану та ривароксабану може бути рекомендовано пацієнтам із ВІНШ як альтернатива антикоагулянтній терапії варфарином, що має такі потенційні переваги над антагоністами вітаміну К, як прогнозований фармакодинамічний ефект, швидкий початок дії, відсутність їхнього впливу на активність вітаміну К, який надходить до організму з продуктами харчування, та меншу взаємодію з ліками, котрі не потребують регулярного моніторингу показників коагулограми. За даними рандомізованих клінічних досліджень встановлено, що НОАК у пацієнтів із ФП виявили сприятливий профіль співвідношення користі та ризику при значному зниженні частоти інсульту, внутрішньочерепних крововиливів і смерті. Проте призначення НОАК пацієнтам літнього віку потребує оцінювання ризику розвитку інсульту та значних кровотеч (шлунково-кишкових та екстракраніальних).
Незважаючи на медикаментозну терапію, понад 50% пацієнтів із ВІНШ потребують хірургічного втручання й досить часто консультації пластичного хірурга. Необхідні хірургічна обробка уражених ділянок і некректомія, в окремих випадках може виникнути потреба в пересадці шкіри чи навіть в ампутації уражених кінцівок або мастектомії.
Профілактика ВІНШ передбачає:
1) виявлення осіб групи ризику, насамперед пацієнтів з ожирінням, жінок середнього віку тощо;
2) продовження терапії гепарином (міст-терапія) до досягнення стабільного цільового рівня МНВ;
3) призначення варфарину в стандартних або низьких дозах замість навантажувальних. Повільне титрування дози варфарину протягом тривалого періоду сприяє більш поступовому зниженню рівня протеїну С. Є дані, що при використанні варфарину в навантажувальній дозі 10 мг необхідний антикоагулянтний ефект не досягається швидше порівняно з таким у разі призначення препарату в дозі 5 мг;
4) моніторинг стану пацієнта при початковому введені варфарину у високих дозах.
Прогноз. Вчасна діагностика та відміна варфарину є вирішальними для прогнозу в таких пацієнтів. Існують повідомлення про рецидиви, асоційовані з дисбалансом вітамін-K-залежних чинників через припинення й відновлення прийому варфарину, підвищення його дози, дефіцит вітаміну К, порушення функції печінки, наявність застійної серцевої недостатності та взаємодію препаратів.
Висновки. ВІНШ є рідкісним, але потенційно серйозним ускладненням пероральної антикоагулянтної терапії, тому клініцисти повинні пам’ятати про ймовірність його розвитку при появі ураження шкіри. Діагноз ВІНШ насамперед має ґрунтуватися на даних клінічної картини та гістологічних ознаках (за можливості) й даних диференційної діагностики. Скарги пацієнта на локалізований дискомфорт або біль, зокрема в ділянці сідниць, стегон або грудей потребує з’ясування причини, особливо в пацієнтів групи ризику (жінки в перименопаузі, особи з надлишковою масою тіла) з метою ранньої діагностики й лікування ВІНШ і запобігання підвищенню захворюваності та смертності.
Припинення лікування варфарином може зупинити прогресування некрозу шкіри та сприятиме уникненню розвитку ускладнень і покращанню прогнозу. Рекомендовано призначати гепарин або НМГ, відновлювати рівень протеїнів С та S (вітамін К, свіжозаморожена плазма) й застосовувати інші препарати, проводити хірургічну обробку ран і за необхідності пересадку шкіри. Клініцисти можуть мінімізувати ризик розвитку ВІНШ, уникаючи призначення варфарину в значних навантажувальних дозах і підвищуючи рівень комплаєнсу пацієнтів шляхом їх навчання.
Список літератури знаходиться в редакції.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (56) лютий 2018 р.