18 квітня, 2018
Дефіцит йоду – недооцінена проблема сьогодення
Протягом останніх кількох років у медичній галузі України спостерігається стійка тенденція до зростання рівня освітніх проектів та розширення масштабів спеціалізованих заходів, які мають на меті сприяти професійному розвитку лікарів та привернути їх увагу до найбільш актуальних проблем. Кожний учасник таких заходів має можливість здобути необхідні знання для вирішення найбільш складних питань, з якими доводиться щоденно стикатися у клінічній практиці, підвищити свою кваліфікацію і таким чином покращити якість та ефективність медичної допомоги.
Досвід, якого лікар набуває на спеціалізованих медичних заходах, конференціях та конгресах, не тільки допомагає підготуватися до подолання можливих труднощів та навіть запобігти їм, а й збагачує знаннями про недооцінені проблеми сучасності. Однією з таких проблем є дефіцитні стани в акушерстві та гінекології, зокрема дефіцит йоду, який належить до основних причин порушення репродуктивної функції жінки, погіршення її здоров’я та якості життя та асоціюється з цілою низкою серйозних порушень у плода та новонародженого.
9-10 лютого 2018 року в м. Києві за підтримки Національної академії медичних наук України, ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», ВГО «Асоціація гінекологів-ендокринологів України» відбулася Школа-семінар «Школа жіночого здоров’я «Гармонія гормонів – основа здоров’я жінки».
 Почесний привілей відкрити захід, звернутися зі вступним словом та привітанням до учасників цього освітнього проекту від імені колегіуму всіх клінічних інститутів НАМН України та, зокрема, від академіка НАМН України, президента Асоціації педіатрів України, директора ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», доктора медичних наук, професора Юрія Геннадійовича Антипкіна, надано члену-кореспонденту НАМН України, президенту ВГО «Асоціація гінекологів-ендокринологів України», заступнику директора з наукової роботи ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», завідувачу відділення ендокринної гінекології ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», доктору медичних наук, професору Тетяні Феофанівні Татарчук.
Почесний привілей відкрити захід, звернутися зі вступним словом та привітанням до учасників цього освітнього проекту від імені колегіуму всіх клінічних інститутів НАМН України та, зокрема, від академіка НАМН України, президента Асоціації педіатрів України, директора ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», доктора медичних наук, професора Юрія Геннадійовича Антипкіна, надано члену-кореспонденту НАМН України, президенту ВГО «Асоціація гінекологів-ендокринологів України», заступнику директора з наукової роботи ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», завідувачу відділення ендокринної гінекології ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», доктору медичних наук, професору Тетяні Феофанівні Татарчук.
Пропонуємо нашим читачам докладно ознайомитися з інформацією стосовно школи-семінару «Школа жіночого здоров’я «Гармонія гормонів – основа здоров’я жінки» та з оглядом найбільш цікавих доповідей, представлених у рамках заходу, у цьому тематичному номері.
У цій статті особливу увагу приділено такому важливому питанню, як роль нутритивного статусу у житті сучасної жінки та його вплив на здоров’я матері та плода, яке дуже часто недооцінюють у своїй клінічній практиці не тільки акушери-гінекологи, а й лікарі інших спеціальностей. Саме цій темі було присвячено першу доповідь професора Тетяни Феофанівни Татарчук:
– Медицина у наш час дуже стрімко розвивається, тому сучасний лікар має бути готовий до змін, які насамперед стосуються розуміння будь-якої патології та погляду на основні фактори її виникнення. Сьогодні завдяки повногеномним дослідженням стала очевидною мультифакторна природа більшості неінфекційних захворювань: успадкування схильності, яка залежить від багатьох генів (генетичний компонент), та фактори зовнішнього середовища (компонент середовища). Головною і дуже значущою зміною у медицині можна вважати переоцінку ролі факторів зовнішнього середовища та способу життя.
Цей підхід посідає важливе місце у реалізації головної мети сучасності – збереження здоров’я нації. Вплив зовнішнього середовища та способу життя на організм людини має враховувати лікар будь-якої спеціалізації, однак насамперед це стосується лікарів акушерів-гінекологів, адже здоров’я жінки – це запорука здоров’я наступного покоління. Відомо, що шкідливий вплив на організм у пренатальному періоді призводить до змін довжини теломер (кінцевих ділянок хромосом), біомаркерів старіння і тривалості життя.
Такі важливі фактори, як спосіб життя, дефіцит мікронутрієнтів, зокрема фолатів, та куріння, сприяють зменшенню теломер плода та значно підвищують ризик розвитку хронічної патології у дорослих. У свою чергу вплив гормонів стресу матері (на тлі стресу, інфекції, діабету, ожиріння, гіпертонії, за наявності анемії, при неповноцінному харчуванні, курінні чи зловживанні алкоголем) призводить до затримки росту та розвитку плода, асоціюється з високим ризиком порушень у новонародженого (аномалій розвитку, недоношеності, макросомії, неврологічних проблем, порушень імунної системи) та високою смертністю, а також сприяє формуванню схильності до метаболічних захворювань (серцево-судинних захворювань, гіпертонії, атеросклерозу, діабету, ожиріння) та психологічної патології (M. Steiner, A. Riecher-Risser, 2005; С. Benedetto, 2017).
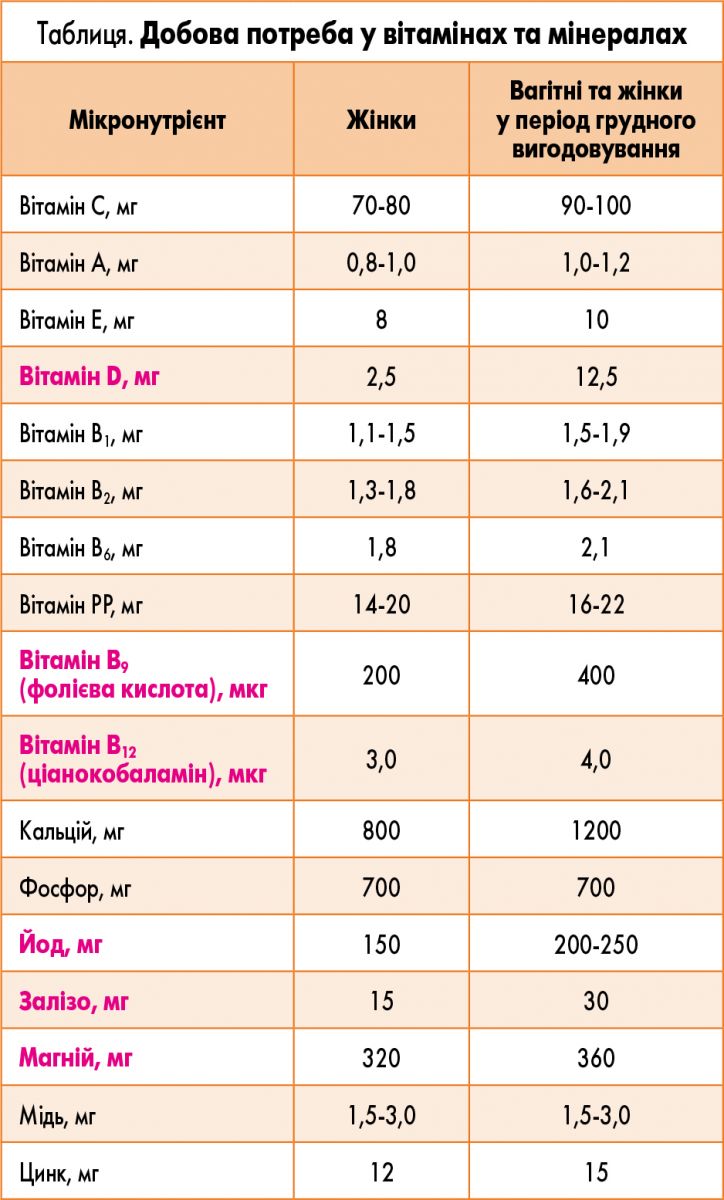
За визначенням Всесвітньої організації охорони здоров’я (ВООЗ), епігенетичні зміни, спричинені порушеннями нутритивного статусу матері, потенційно «програмують» здоров’я нащадків. Зміни експресії генів можуть залежати від статі та особливостей харчування людини протягом подальшого життя. Саме тому дуже важливо враховувати добову потребу жінки у вітамінах та мінералах (таблиця).
 Материнській та неонатальній смертності у більшості випадків можна запобігти шляхом вжиття заходів (профілактика набажаної/незапланованої вагітності, преконцепційне консультування, особливо жінок з екстрагенітальною патологією, надання своєчасної та належної медичної допомоги вагітним, виявлення факторів ризику до зачаття та на ранніх строках гестації), серед яких важливе значення має правильно збалансована нутритивна підтримка. Дефіцит макро- та мікронутрієнтів може стати причиною не тільки підвищеного ризику материнської смертності, а й призвести до розвитку тяжкої патології у новонародженого.
Материнській та неонатальній смертності у більшості випадків можна запобігти шляхом вжиття заходів (профілактика набажаної/незапланованої вагітності, преконцепційне консультування, особливо жінок з екстрагенітальною патологією, надання своєчасної та належної медичної допомоги вагітним, виявлення факторів ризику до зачаття та на ранніх строках гестації), серед яких важливе значення має правильно збалансована нутритивна підтримка. Дефіцит макро- та мікронутрієнтів може стати причиною не тільки підвищеного ризику материнської смертності, а й призвести до розвитку тяжкої патології у новонародженого.
До найважливіших проблем, пов’язаних з їх дефіцитом у раціоні жінок репродуктивного віку та вагітних, передусім слід віднести дефіцит заліза, фолатів та йоду. Враховуючи незадовільну ситуацію із забезпеченістю йодом, яка наявна фактично на всій території України, особливу увагу слід приділити профілактиці його дефіциту. З цією метою ще на етапі прегравідарної підготовки доцільно використовувати якісний та надійний препарат Йодомарин®, який містить адекватну дозу йоду (200 мкг), відповідно до зазначеної у рекомендаціях ВООЗ,
Дитячого фонду ООН (ЮНІСЕФ) та Міжнародної ради з питань контролю йододефіцитних станів (ICCIDD) 2007 року. Відповідно до індивідуальної потреби жінки під час вагітності та у період грудного вигодовування доза препарату може бути скоригована до 250 мкг.
 Основні аспекти проблеми дефіциту йоду, а також головні принципи його профілактики, діагностики та лікування представила у своєму виступі завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, доктор медичних наук, професор Віра Іванівна Пирогова.
Основні аспекти проблеми дефіциту йоду, а також головні принципи його профілактики, діагностики та лікування представила у своєму виступі завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, доктор медичних наук, професор Віра Іванівна Пирогова.
– Дефіцит йоду – це проблема певної географічної території, пов’язана з недостатнім вмістом йоду у продуктах харчування. Медико-соціальні та економічні наслідки дефіциту йоду полягають в істотному зниженні інтелектуального, освітнього та професійного потенціалу нації. Відповідно до критеріїв, прийнятих ВООЗ, ЮНІСЕФ та ICCIDD (2007), регіон проживання населення може вважатися таким, де відсутній дефіцит йоду, якщо медіана йодурії перебуває в межах 100-200 мкг/л, а поширеність зобу не перевищує 5%.
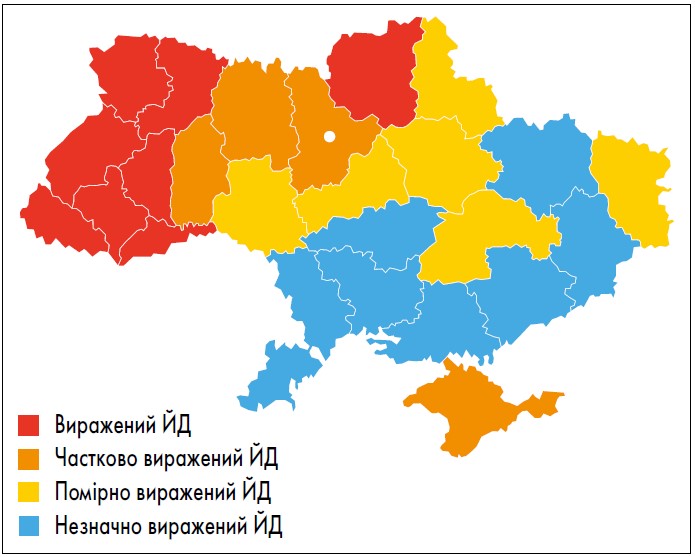
Враховуючи зазначені критерії, найгірша забезпеченість йодом (35 мкг/л) в Україні сьогодні спостерігається серед населення західних регіонів, найкраща (але цей показник все одно не досягає нижньої межі норми) – південно-східних (98 мкг/л). В інших регіонах країни медіана йодурії також вказує на незадовільний стан забезпеченості йодом, яка становить 55-70 мкг/л. Вираженість йододефіциту в різних регіонах України представлена на рисунку 1.
Рис. 1. Карта йододефіциту (ЙД) в різних регіонах України
Особливо важливо пам’ятати про те, що дефіцит йоду асоціюється з цілою низкою ускладнень, характерних для певного періоду життя людини. Так, зоб, гіпотиреоз чи порушення когнітивної функції можуть розвинутися у будь-якому віці, у той час як дефіцит йоду у дітей та підлітків є основною причиною порушень розумового та фізичного розвитку, а у новонароджених – неонатального гіпотиреозу.
Крім цього, недостатність йоду в організмі вагітної зумовлює ризики не тільки для її здоров’я, а й ризики для здоров’я (вроджені аномалії; неврологічний кретинізм: розумова відсталість, глухонімота, косоокість; мікседематозний кретинізм: розумова відсталість, гіпотиреоз, карликовість; психомоторні порушення) та життя плода – значно зростає ризик перинатальної та дитячої смертності, абортів, мертвонародження.
Сьогодні патологія щитоподібної залози (ЩЗ) займає одне з провідних місць у структурі захворювань ендокринної системи. Що стосується вікового аспекту цієї проблеми, то, за останніми даними, в Україні у приблизно 70% відсотків дітей, зокрема дівчаток, ще в дитинстві розвивається нетоксичний вузловий зоб (за старою класифікацією – еутиреоїдний зоб).
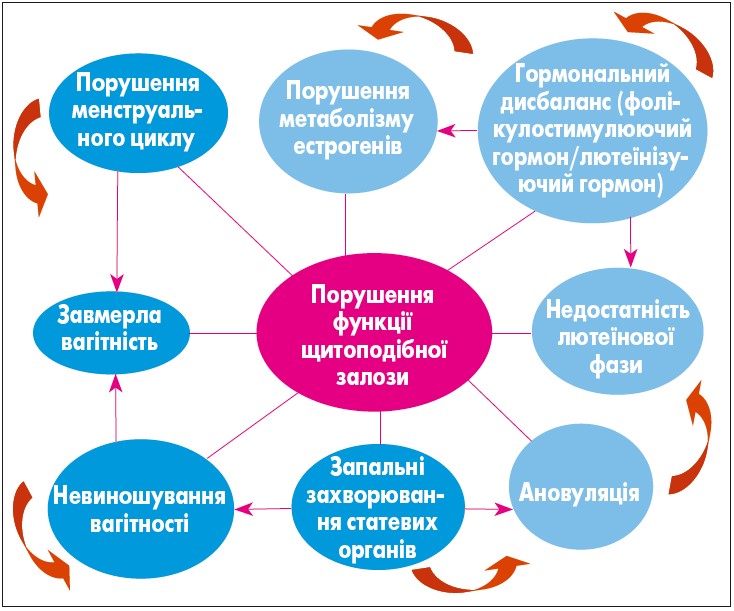
У жінок репродуктивного віку та у період менопаузи ця патологія ускладнюється зміною та порушеннями функції ЩЗ, яка тісно пов’язана зі станом репродуктивної системи. Саме тому проблема патології ЩЗ, яку у більшості випадків недооцінюють при зверненні жінок за кваліфікованою медичною допомогою з приводу порушень репродуктивної функції, набуває з часом більшої актуальності (рис. 2).
Рис. 2. Вплив порушень функції щитоподібної залози на здоров’я жінки
Одним із найчастіших захворювань ЩЗ, поширеність якого зростає з віком, є аутоімунний тиреоїдит. Серед дитячого населення ця патологія зустрічається лише у 0,1-1,2% випадків, серед жінок репродуктивного віку – у 3-10%, серед жінок віком від 60 років і старше її поширеність збільшується до 6-10%. Етіологія цього захворювання досі недостатньо вивчена, але існує думка, що головною причиною його розвитку є генетична мультифакторна схильність, тобто його виникненню сприяють як спадкові чинники, так і чинники зовнішнього середовища.
Згідно з класифікацією виділяють дві форми тиреоїдиту: гіпертрофічну (тиреоїдит Хашимото) – ЩЗ щільна, дифузно збільшена, спочатку її функція не порушена, але частіше відзначаються помірні порушення – гіпотиреоз або тиреотоксикоз; атрофічну – ЩЗ ніколи не була збільшена або раніше відзначалося помірне збільшення, на момент обстеження ЩЗ не збільшена, може спостерігатися гіпотиреоз.
Слід зауважити, що, на жаль, методів індивідуальної діагностики дефіциту йоду не існує, тому у кожної конкретної людини можна визначити лише сформований патологічний стан на тлі дефіциту йоду (зоб, гіпотиреоз, кретинізм та ін.). Доклінічні стадії розвитку цих захворювань не верифікуються.
Відповідно до останніх рекомендацій Американської тиреоїдної асоціації (АТА, 2017) «Скринінг дисфункції щитоподібної залози до або під час вагітності», всі пацієнтки, які планують вагітність або завагітніли, мають пройти клінічне обстеження. За наявності факторів ризику рекомендовано визначення рівня тиреотропного гормону (ТТГ). Ці фактори ризику включають:
- гіпотиреоз/гіпертиреоз або поточні симптоми/ознаки дисфункції ЩЗ в анамнезі;
- позитивні дані аналізу на антитіла до ферментів ЩЗ або наявність зобу;
- операції на ЩЗ в анамнезі;
- вік >30 років;
- цукровий діабет 1 типу або інші аутоімунні захворювання;
- викидень, передчасні пологи, безпліддя чи >2 вагітностей в анамнезі;
- захворювання ЩЗ у сімейному анамнезі;
- ожиріння (індекс маси тіла – ІМТ ≥40 кг/м2);
- недавнє введення йодовмісних рентгеноконтрастних засобів;
- проживання в місцевостях із дефіцитом йоду.
Якщо рівень ТТГ у крові виходить за межі норми (еутиреоїдний діапазон 0,4-4,0 мМО/л), важливо розуміти, як саме трактувати ці зміни та яким буде наступний крок. При рівні ТТГ нижче норми (0,1-0,4 мМО/л) усім пацієнтам, окрім жінок у I триместрі вагітності, доцільно проводити аналіз вільного тироксину (fT4 і fT3).
Підвищена концентрація fT4 або fT3 при рівні ТТГ <0,1 мМО/л вказує на наявність маніфестного гіпертиреозу. Незважаючи на те що виражений гіпертиреоз – патологія, яка рідко зустрічається в Україні, кожний лікар має пам’ятати та доводити це до відома своїх пацієнток: при застосуванні тиреостатиків жінкам репродуктивного віку необхідно утримуватися від спроб завагітнити до успішного завершення курсу лікування, тобто до корекції їх стану.
Якщо показник рівня ТТГ перевищує норму (4,1-10 мМО/л), необхідно виключити можливі причини субклінічного гіпотиреозу (порушення засвоєння йоду, виражений дефіцит йоду, наслідки лікування радіоактивним йодом чи операції на ЩЗ). При рівні ТТГ >10 мМо/л діагностується клінічний гіпотиреоз, і в цьому випадку необхідно виключити наявність пухлини гіпофіза.
При цьому, незважаючи на зазначені у клінічних рекомендаціях показники еутиреоїдного діапазону, більшість сучасних досліджень свідчать про те, що верхньою межею норми слід вважати 2,5 мМО/л, а не 4,0 мМО/л.
Для верифікації діагнозу аутоімунного тиреоїдиту необхідно враховувати цілий комплекс ознак: дані ультразвукового дослідження (УЗД) ЩЗ (гіпоехогенність), рівень антитіл до тиреоїдної пероксидази та тиреоглобуліну (АТ-ТПО та А-ТГл в нормі <35 Од та <70 мМО/мл відповідно) та рівень ТТГ (норма 0,4-4,0 мМО/л). Визначення концентрації ТТГ у сироватці крові також доцільно проводити всім жінкам, які звертаються за кваліфікованою медичною допомогою з приводу безпліддя (АТА, 2017).
Враховуючи той факт, що в Україні дефіцит йоду – це поширений стан, проведення профілактики йододефіцитних станів набуває характеру гострої необхідності. В усіх чинних рекомендаціях ВООЗ, ЮНІСЕФ та ICCIDD чітко вказано, що у групах підвищеного ризику розвитку йододефіцитних захворювань необхідно використовувати препарати, які містять стандартну дозу йоду.
Однак важливо пам’ятати, що вживання збагачених йодом препаратів морських водоростей, особливо висушених продуктів, зокрема біологічно активних добавок, може бути небезпечним, оскільки може спричинити надходження йоду у надмірній кількості, що є небезпечним для здоров’я людини (Науковий комітет з питань охорони здоров’я та безпеки харчових продуктів Європейської комісії – DG «SANTE», 2006).
Крім того, незважаючи на велике розмаїття препаратів із високим вмістом йоду, які потрібно вживати лише один раз на тиждень, раціональний підхід до профілактики дефіциту йоду та пов’язаних із ним порушень, особливо аутоімунного тиреоїдиту, передбачає щоденний прийом йодиду калію у дозах, що задовольняють добову потребу організму, а не перевищують її.
Так, 22-31 березня 2017 року на 70-й Всесвітній асамблеї охорони здоров’я, відповідно до розглянутого питання ліквідації проблеми дефіциту йоду до 2020 року, було переглянуто добову норму прийому препаратів йодиду калію для вагітних та жінок у період грудного вигодовування, яка до цього (з 2001 р.) становила 200 мкг/добу.
Сьогодні добова доза йодиду калію для вагітних має становити не менше 200 мкг і не більше 250 мкг, оскільки доведено, що йод у дозах, які відповідають фізіологічній добовій потребі, не ініціює аутоімунні процеси у ЩЗ. Однак перед тим, як призначити препарат йоду, завжди необхідно враховувати такі протипоказання:
- підвищена чутливість до йоду або одного з компонентів засобу;
- маніфестаційний гіпертиреоз;
- латентний гіпертиреоз;
- туберкульоз легень;
- геморагічний діатез;
- герпетичний дерматит Дюринга (синдром Дюринга – Брока).
Повертаючись до клінічних рекомендацій АТА (2017), окремо слід розглянути необхідність доповнення схем профілактики та корекції дефіциту йоду препаратами, що нормалізують рівень ТТГ у жінок із дисфункцією ЩЗ та можливими порушеннями репродуктивної функції.
Так, у цьому документі підкреслюється, що при субклінічних (латентних) формах гіпотиреозу у жінок, які планують вагітність, з метою досягнення концентрації ТТГ 2,5 мМО/л рекомендовано призначати L-тироксин. Жінок репродуктивного віку з гіпотиреозом, які отримують L-тироксин, слід попереджати про необхідність підвищення дози препарату під час вагітності. У разі підтвердження вагітності такі жінки мають самостійно збільшити дозу L-тироксину на 20-30% і терміново повідомити лікаря для оперативного тестування та коригування лікувальної тактики.
У АТ-ТПО-позитивних жінок із нормальним рівнем ТТГ та втратою плода під час вагітності в анамнезі L-тироксин можна застосовувати починаючи з дози 25-50 мкг/добу. В інших випадках доцільність його використання при нормальному рівні ТТГ досі недостатньо вивчена, але відомо, що L-тироксин не використовується для покращення фертильності у невагітних АТ-ТПО-позитивних жінок.
Незважаючи на високу поширеність йододефіцитних станів, дефіцит йоду досі залишається недооціненою проблемою. Як саме це позначається на сучасній акушерсько-гінекологічній практиці, розглянемо на прикладі клінічного випадку.
Пацієнтка В., 24 роки, жителька Чернігівської області. Звернулася до жіночої консультації з приводу планування вагітності. Заміжня. Статеве життя – з 21 року. Як засіб контрацепції протягом останнього року використовує комбіновані оральні контрацептиви. Менархе у 13 років.
Менструальний цикл регулярний (28/4-5 діб). Гінекологічні соматичні захворювання заперечує. З перенесених захворювань відзначає тільки дитячі інфекції (кір, епідемічний паротит, вітряну віспу). Сімейний анамнез – у матері ревматоїдний артрит, у сестри (старша на 5 років) – дифузний зоб. Гінекологічної патології під час обстеження не виявлено.
Перше, на що потрібно звернути увагу, – це план обстеження, який сформував лікар: аналіз крові на групу та резус, серологічне обстеження на наявність перинатальної інфекції, ультразвукове дослідження органів малого таза, обстеження на наявність інфекцій, що передаються статевим шляхом (ІПСШ), загальний аналіз крові та сечі, обстеження чоловіка на наявність ІПСШ, групу та резус крові.
Серед головних помилок, які були допущені при плануванні діагностичної тактики, особливо враховуючи отримані від пацієнтки анамнестичні дані, слід виділити такі: не призначено обстеження молочних залоз, проігнорований сімейний анамнез та постійне місце проживання і, як наслідок, не проведено обстеження ЩЗ. У зв’язку з цим пацієнтці показано проведення УЗД молочних залоз, ЩЗ, аналіз рівнів ТТГ та АТ-ТПО у сироватці крові.
Після модифікації діагностичної тактики отримано такі результати: група та резус крові – 0 (І) Rh (+); гемоглобін – 132 г/л; серопозитивний тест на токсоплазмоз, цитомегаловірус та вірус простого герпесу 1-го типу; ТТГ – 2,8 мМО/л; АТ-ТПО – 156 Од; УЗД: ехогенність тканин ЩЗ, об’єм ЩЗ 24 см3. Діагноз: дифузний зоб ІІ ступеня, еутиреоз, аутоімунний тиреоїдит.
Враховуючи отримані результати досліджень, раціональний підхід до лікування обов’язково має включати призначення препаратів йоду у дозі не менше 200 мг 1 р/добу (Йодомарин®) та фолієвої кислоти 400 мкг/добу. Пацієнтці рекомендовано проводити контроль рівня ТТГ кожні 6 міс. У разі підтвердження вагітності слід негайно визначити рівень ТТГ і функцію ЩЗ та за необхідності скоригувати дозу призначених препаратів.
Таким чином, сьогодні дефіцит йоду є актуальною і значно недооціненою проблемою. Враховуючи вкрай низьку забезпеченість населення йодом у всіх регіонах нашої країни, для ефективної профілактики захворювань, пов’язаних із недостатнім надходженням йоду в організм, усі лікарі, і насамперед акушери-гінекологи, мають розуміти необхідність постійної роз’яснювальної роботи серед населення, особливо серед жінок на етапі прегравідарної підготовки.
Як основну складову успішної профілактики йододефіцитних станів доцільно використовувати препарат Йодомарин®, що містить дозу йоду, яка задовольняє фізіологічну потребу. Сьогодні препарат Йодомарин® добре зарекомендував себе в Україні як надійний засіб для групової та індивідуальної профілактики дефіциту йоду і користується заслуженою довірою не тільки лікарів, а й майбутніх матерів.
Підготував Антон Вовчек