14 лютого, 2019
Статины и антитромбоцитарные препараты в лечении больных артериальной гипертензией: что нового в европейских рекомендациях 2018 года
По материалам XIX Национального конгресса кардиологов Украины, 26-28 сентября, г. Киев
В этом году были обновлены и представлены на европейском конгрессе кардиологов новые клинические рекомендации Европейского общества кардиологов и Европейского общества артериальной гипертензии по менеджменту артериальной гипертензии (АГ).
 Что нового появилось в этом руководстве и как украинским врачам улучшить прогноз своих пациентов с АГ, рассказала в своем докладе руководитель отдела гипертонической болезни ГУ «ННЦ «Институт кардиологии им. академика Н. Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук Лариса Анатольевна Мищенко.
Что нового появилось в этом руководстве и как украинским врачам улучшить прогноз своих пациентов с АГ, рассказала в своем докладе руководитель отдела гипертонической болезни ГУ «ННЦ «Институт кардиологии им. академика Н. Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук Лариса Анатольевна Мищенко.
– Сердечно-сосудистые заболевания (ССЗ) продолжают занимать лидирующие позиции в структуре заболеваемости и смертности в Украине. 67% смертей обусловлены кардиоваскулярными заболеваниями, при этом основные причины смерти – ишемическая болезнь сердца (ИБС), инфаркт миокарда (ИМ), инсульт. В структуре инсультов превалируют ишемические. Другими словами, наиболее значимые причины смерти у кардиологических больных связаны с атеротромботическими осложнениями. Основной задачей врача является их предупреждение.
Цель лечения пациента с АГ заключается в максимальном снижении риска сердечно-сосудистых событий (ССС). Для достижения этой цели проводится коррекция факторов риска, которые врачам хорошо известны. Основные терапевтические усилия должны быть направлены на контроль артериального давления (АД), достижение целевых уровней холестерина (ХС) и глюкозы – те параметры, которые могут быть модифицированы медикаментозно.
В новых рекомендациях подчеркивается, что для максимального снижения риска ССС пациентам с АГ недостаточно только контроля АД. Даже при условии эффективного контроля АД такие больные получают дополнительную пользу от лечения статинами в виде снижения риска ССС. Убедительным доказательством пользы статинотерапии в первичной профилактике стали результаты исследования ASCOT-LLA, в котором приняли участие 10380 пациентов с АГ и высоким риском ССС. Статинотерапия в течение 3 лет в дополнение к эффективной антигипертензивной терапии привела к снижению риска инсульта на 27%, кардиальных событий – на 29%. Собственно, результаты этого исследования и положили начало использованию статинов для первичной профилактики ССЗ, и статины были включены в рекомендации по лечению АГ для пациентов высокого риска. В обновленных в нынешнем году рекомендациях ЕОК/ЕОГ по лечению пациентов с АГ статинотерапия может рассматриваться и у пациентов умеренного риска, основанием для чего послужили результаты исследования НОРЕ‑3, где терапия розувастатином способствовала значительному снижению риска ССС. Важно отметить, что украинская популяция пациентов с АГ представлена преимущественно больными высокого и очень высокого риска, профиль низкого и умеренного риска встречается крайне редко. Поэтому, принимая во внимание указанные рекомендации, большинство пациентов с АГ нуждается в статинотерапии.
При выборе статина и его дозировки необходимо помнить о принятой стратегии статинотерапии, которая предполагает достижение целевого уровня ХС липопротеинов низкой плотности (ЛПНП). Для пациентов с АГ и умеренным риском ССС целевой уровень ХС ЛПНП самый мягкий – <3,0 ммоль/л (класс доказательств I, уровень В). Эта рекомендация подкреплена результатами исследования НОРЕ 3 (2016), в котором приняли участие 12 705 пациентов с АГ и умеренным риском ССС. Прием 10 мг розувастатина в течение 5 лет обеспечивал снижение уровня ХС ЛПНП в среднем на 26,5%, что привело к снижению риска развития ИМ на 35% и мозгового инсульта – на 30%. Интересно, что антигипертензивная терапия у этих лиц в меньшей степени влияла на прогноз, чем розувастатин.
Большинство пациентов с АГ относятся к категории высокого или очень высокого риска ССС. Критериями высокого риска является наличие у пациента трех и более факторов риска и/или гипертензивного поражения органов-мишеней, и/или сахарного диабета (СД), и/или хронической болезни почек (ХБП) ІІ ст. В когорте пациентов высокого риска целевой уровень ХС ЛПНП составляет <2,6 ммоль/л, или снижение на 50% от исходного уровня (класс I, уровень В). К категории очень высокого риска относятся пациенты с клинически манифестированными ССЗ (ИБС, перенесенный ИМ, мозговой инсульт, транзиторная ишемическая атака, заболевания периферических артерий, ХБП ІІІ ст. и др.). У пациентов с очень высоким риском целевой уровень ХС ЛПНП составляет <1,8 ммоль/л, или снижение на 50%, если исходные уровни 1,8-3,5 ммоль/л.
Целевые значения ХС ЛПНП, следовательно, выбор молекулы и дозы статина варьируют в зависимости от риска ССС. Таким образом ситуации, в которых пациенты очень высокого риска с АГ и нормальным ХС ЛПНП (например, 2,0 ммоль/л) не получают статины, будут исключены.
Какова ситуация с назначением статинов в Украине? Как показывают результаты скрининговой программы «Чистые сосуды» (2016), в реальной клинической практике доктора избегают больших доз и пациенты далеко не всегда достигают целевых значений ХС и ХС ЛПНП: только 10,4% пациентов (программа включила 9317 участников) достигали целевых значений ЛПНП на фоне принимаемой статинотерапии. Очень убедительным оказался перевод этих пациентов на терапию розувастатином (Кливас®) в дозе 20 мг, что привело к снижению ХС ЛПНП на 20,6% в течение месяца и существенному увеличению количества пациентов – 68,3%, достигших целевого ХС ЛПНП.
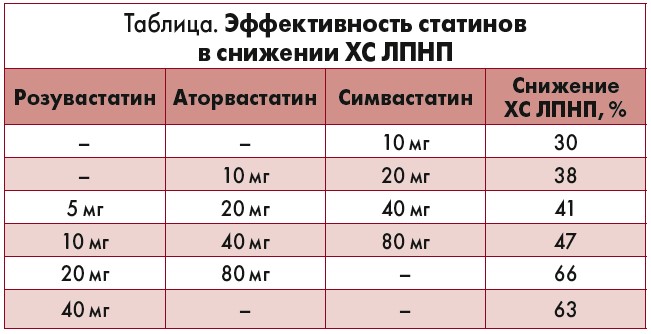 Следует обратить внимание, что не все молекулы статинов способны обеспечить снижение ХС ЛПНП на 50%. Эксперты рекомендуют только 2 молекулы: аторвастатин 40-80 мг и розувастатин 20-40 мг. При этом розувастатин уже в дозе 10 мг способен обеспечить снижение ХС ЛПНП почти на 50% (табл.).
Следует обратить внимание, что не все молекулы статинов способны обеспечить снижение ХС ЛПНП на 50%. Эксперты рекомендуют только 2 молекулы: аторвастатин 40-80 мг и розувастатин 20-40 мг. При этом розувастатин уже в дозе 10 мг способен обеспечить снижение ХС ЛПНП почти на 50% (табл.).
Справедливым будет заметить, что достижение целевых уровней ХС ЛПНП – это только первый шаг к снижению риска ССС. Одной из серьезных является проблема приверженности пациентов к длительной терапии. Известно, что позитивные эффекты статинотерапии выходят за пределы снижения уровня ХС ЛПНП. Так называемые плейотропные эффекты статинов – улучшение функции эндотелия, снижение активности системного воспаления, стабилизация атеросклеротической бляшки – требуют времени для их реализации, что в конечном итоге способствует снижению частоты ССЗ. Согласно результатам метаанализа, проведенного Collins и соавт. (2016), уменьшение ХС ЛПНП на 1 ммоль/л способствует снижению риска ССС на 24%, начиная со второго года терапии. Вместе с тем в исследовании PURE (n=153 996) было показано, что приверженность пациентов с ИБС к лечению статинами напрямую зависит от уровня экономического развития страны. Однако даже в государствах с развитой экономикой приверженность к статинам меньше, чем к антигипертензивной и антитромбоцитарной терапии (АТТ).
Что касается подходов к назначению АТТ у пациентов с АГ, они также претерпели изменения в последних рекомендациях ЕОК/ЕОГ. Неизменным остался подход к назначению АСК или клопидогреля в условиях вторичной профилактики пациентам очень высокого риска (класс доказательств I, уровень А). Однако антитромбоцитарные препараты больше не рекомендованы для первичной профилактики у пациентов с АГ без ССЗ (класс доказательств III, уровень А).
Еще в 2004 г. в Кокрановском обзоре G. Y. Lyp, D. C. Felmeden и соавт. показали, что АТТ (назначение АСК) у больных АГ с целью первичной профилактики демонстрирует пользу, снижая риск ИМ. Однако эта польза нивелируется идентичным увеличением числа больших кровотечений. Польза АСК для вторичной профилактики превышает риск кровотечений. Результаты последних исследований приводят к аналогичным выводам. В исследовании ARRIVE (n=13 546), результаты которого опубликованы в текущем году, АСК не влияла на прогноз пациентов с умеренным риском ССС, зато достоверно увеличивала риск гастроинтестинальных кровотечений. В исследовании ASCEND (n=15 480) у пациентов с СД (из них 62% с АГ) назначение АСК с целью первичной профилактики также приносило пользу больным, однако риск кровотечений превышал таковую.
Таким образом, использование АТТ для профилактики атеротромботических осложнений показано пациентам с ИБС, атеросклерозом периферических артерий, после перенесенного ишемического инсульта, но у лиц с АГ без манифестированных ССЗ она не должна применяться. При выборе антитромбоцитарного препарата у пациентов с ИБС предпочтение отдается АСК, при ее непереносимости – назначается клопидогрель. Однако при заболеваниях периферических артерий клопидогрель, как и аспирин, может быть первым выбором для профилактики атеротромбоза.
Однако следует помнить о том, что назначать АТТ следует только после достижения контроля АД. Если говорить о целевом уровне АД в свете последних рекомендаций, то первичной целью является достижение уровня менее 140/90 мм рт. ст., в случае хорошей переносимости достигнутого уровня – стремиться к снижению менее 130/80 мм рт. ст. Важно отметить, что пациентам с ИБС рекомендовано начинать медикаментозную терапию при уровне систолического АД (САД) ≥130 мм рт. ст. Вместе с тем снижение САД <120 мм рт. ст. в этой когорте больных не рекомендовано, т. к. может приводить к росту частоты кардиоваскулярных событий. Кроме того, имеются и возрастные критерии целевого АД: у пациентов <65 лет целевой уровень САД составляет 120-130 мм рт. ст., а пациентам >65 лет достаточно удерживать САД в пределах 130-140 мм рт. ст. при условии хорошей переносимости.
Таким образом, для максимального снижения риска ССС пациентам с АГ недостаточно только контроля АД. Применение статинотерапии у пациентов с очень высоким, высоким и даже умеренным риском ССЗ вносит существенный вклад в улучшение сердечно-сосудистого прогноза. При выборе статина необходимо учитывать категорию риска и целевой уровень ХС ЛПНП и отдавать предпочтение статинам, обеспечивающим снижение ХС ЛПНП на 50% (Кливас®). АТТ должна применяться только с целью вторичной профилактики ССЗ.
UA-CARD-PUB‑112018-047
Подготовила Мария Марчук
Медична газета «Здоров’я України 21 сторіччя» № 21 (442), листопад 2018 р.


