23 липня, 2019
Серцево-судинні захворювання у пацієнтів із цукровим діабетом: як знизити ризики?
Цукровий діабет (ЦД) 2-го типу підвищує ризик виникнення захворювань серцево-судинної (СС) системи й нирок та пришвидшує їхній розвиток. Коморбідні патології своєю чергою значно погіршують прогноз при ЦД. Сучасні можливості зниження СС-ризиків у пацієнтів із ЦД обговорювали на одному із пленарних засідань всеукраїнської науково-практичної конференції з міжнародною участю «Проблемні питання діагностики та лікування ендокринних захворювань», що відбулася у Львові 31 травня – 1 червня 2019 р.
 Про зміни акцентів у лікуванні ЦД, зокрема про кінець глюкоцентричного підходу, розповів слухачам завідувач кафедри діабетології Національної медичної академії післядипломної освіти імені П.Л. Шупика (м. Київ), член-кореспондент НАМН України, доктор медичних наук, професор Борис Микитович Маньковський.
Про зміни акцентів у лікуванні ЦД, зокрема про кінець глюкоцентричного підходу, розповів слухачам завідувач кафедри діабетології Національної медичної академії післядипломної освіти імені П.Л. Шупика (м. Київ), член-кореспондент НАМН України, доктор медичних наук, професор Борис Микитович Маньковський.
Професор Маньковський нагадав, що глюкоцентричний підхід – це акцент у лікуванні осіб із ЦД на рівень глікемії (глікозильованого гемоглобіну, HbA1С). Однак постає питання, чи можна вважати задовільними результати терапії, при якій вдалося досягти рівня HbA1С, наприклад, 6,9%? З одного боку, якщо пацієнт не страждає на серцево-судинні захворювання (ССЗ) або патологію нирок, то таке лікування, можливо, є прийнятним. Але якщо хворий має коморбідні стани, то лише компенсації ЦД явно недостатньо. Останніми роками з’явилася можливість впливати на прогноз ЦД, ризик розвитку ССЗ, діабетичної хвороби нирок (ДХН) та смертність шляхом призначення цукрознижувальних препаратів, які чинять дію не тільки на рівень глюкози крові.
Незважаючи на досягнуті успіхи в лікуванні ЦД, ця патологія все ще пов’язана з підвищенням ризику смерті, насамперед кардіоваскулярної. У дослідженні Rawshani et al. (2017), проведеному на базі даних Шведського національного діабетичного реєстру, було показано, що загальна і кардіоваскулярна смертність за останніх 15 років зменшилася – як у загальній популяції, так і серед пацієнтів із ЦД 2-го типу. Але з-поміж хворих рівень летальності залишається високим, і останнім часом тенденція до його зниження майже зникла.
Якщо людина захворіла на ЦД у середньому віці та має супутні ССЗ, то очікувана тривалість життя зменшується приблизно на 12 років (Emerging Risk Factors Collaboration, 2015). Також визначено, що чим раніше людина захворіє на ЦД, тим на більшу кількість років у неї знизиться очікувана тривалість життя. Це важливо з огляду на терапію ЦД: для осіб середнього віку лікування має бути агресивнішим, ніж для літніх пацієнтів.
Б.М. Маньковський звернув увагу слухачів на те, що останнім часом опубліковано результати досліджень впливу сучасних цукрознижувальних препаратів на СС-ризики. Як відомо, поштовхом до їхнього проведення стала історія із препаратом розиглітазоном. У 2007 р. було заявлено, що цей лікарський засіб підвищує ризик інфаркту міокарда (ІМ) та смертності. Дані щодо розиглітазону не були підтверджені в наступних випробуваннях, але сьогодні у США для кожного нового цукрознижувального засобу має бути доведена СС-безпека. Перші дослідження, які були завершені, стосувалися інгібіторів дипептидилпептидази‑4 (ДПП‑4) та показали СС-безпеку ситагліптину, алогліптину, саксагліптину та лінагліптину. Але справжньою сенсацією у медичному світі стали результати досліджень EMPA-REG OUTCOME (2015), CANVAS/CANVAS-R (2017) та DECLARE-TIMI 58 (2018), в яких було доведено не тільки безпеку, але й кардіопротекторну дію препаратів класу інгібіторів натрій-залежного котранспортера глюкози 2-го типу (іНЗКТГ‑2) – емпагліфлозину, канагліфлозину та дапагліфлозину відповідно. Для оцінки СС-ризику використовували комбіновану первинну кінцеву точку 3P-MACE, що включає СС-смертність, нефатальні ІМ та інсульт. Отримані дані вже спричинили перегляд міжнародних рекомендацій із лікування ЦД та ССЗ.
У 2018 р. Управління з санітарного нагляду за якістю харчових продуктів та медикаментів США (FDA) повернулося до питання, чи варто витрачати кошти на дослідження СС-безпеки нових цукрознижувальних засобів, якщо в жодному дослідженні таких ризиків не зафіксовано. За результатами голосування ради експертів FDA з перевагою в один голос (10 проти 9), було підтримане проведення наступних випробувань з оцінки впливу гіпоглікемічних препаратів на СС-систему. Наразі тривають дослідження кардіоваскулярних ефектів ертугліфлозину (VERTISCV) та сотагліфлозину (SORTED).
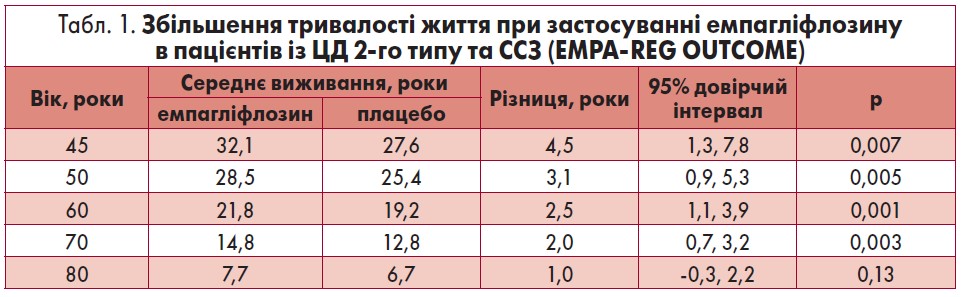
Професор Маньковський представив деякі результати дослідження EMPA-REG OUTCOME (n=7020, медіанний період спостереження – 3,1 року). Він звернув увагу на те, що 99% учасників дослідження окрім ЦД 2-го типу мали встановлені ССЗ, але це були не тільки ІМ або інсульт в анамнезі, але й серцева недостатність (СН), захворювання периферичних артерій, ураження коронарних артерій тощо. Хворі отримували базову терапію для управління СС-ризиками (антигіпертензивні, гіполіпідемічні засоби, аспірин). Емпагліфлозин порівняно із плацебо не чинив значного впливу на ризик ІМ та інсульту, але показав інші важливі ефекти: препарат зменшував відносний ризик СС-смерті на 38%, госпіталізації з приводу СН – на 35%, летальних наслідків через будь-які причини – на 32% (Zinman et al., 2015). Механізми кардіопротекторної дії емпагліфлозину поки що не зрозумілі, але вони явно не пов’язані з цукрознижувальними властивостями (адже не характерні, наприклад, для інсуліну). Дослідження EMPA-REG OUTCOME також продемонструвало багатофакторну ефективність емпагліфлозину порівняно із групою плацебо: зниження систолічного артеріального тиску – в середньому на 4,0 мм рт. ст., маси тіла – на 2 кг, окружності талії – на 2 см, а також відтермінування початку інсулінотерапії. Лектор зауважив, що завдяки впливу препарату на масу тіла пацієнти, як правило, швидше погоджуються розпочати лікування.
Доповідач також презентував перші результати дослідження EMPRISE, в якому оцінюються ефективність та безпека застосування емпагліфлозину в реальній клінічній практиці (Patorno et al., 2019). Подібні випробування мають як недоліки, так і переваги порівняно з рандомізованими клінічними дослідженнями (РКД), зокрема, вони дозволяють спостерігати за значно більшою кількістю пацієнтів, а також зіставляти ефекти кількох препаратів. За період із серпня 2014 р. по вересень 2016 р. (24 місяці) велося спостереження за двома групами пацієнтів, одна з яких отримувала емпагліфлозин (n=17 551), інша – інгібітор ДПП‑4 сітагліптин (n=17 551). Як вже зазначалося, інгібітори ДПП‑4 – ефективні та безпечні цукрознижувальні засоби, що не мають додаткових кардіоваскулярних ефектів. Отже, отримані результати показали, що емпагліфлозин порівняно з інгібітором ДПП‑4 знижує ризик госпіталізації з приводу СН на 44%, що повністю узгоджується з даними РКД EMPA-REG OUTCOME.
На основі результатів EMPA-REG OUTCOME щодо впливу емпагліфлозину на показники загальної смертності у пацієнтів із ЦД 2-го типу та ССЗ було розраховано, на скільки років може подовжити життя хворого додавання препарату до стандартного лікування та його тривале застосування (табл. 1).
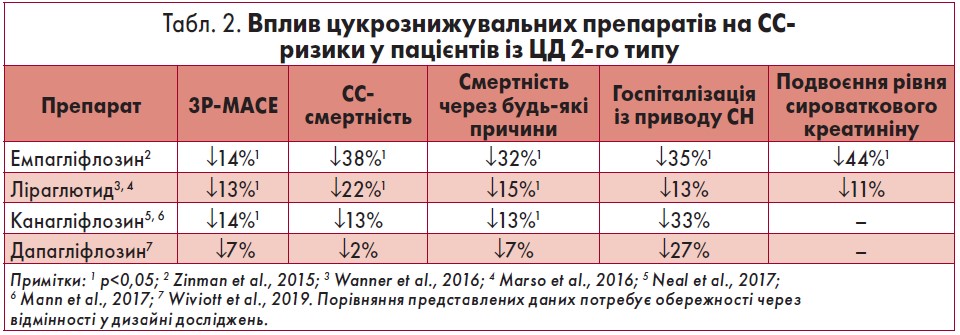
Наявні дані про кардіопротекторні ефекти цукрознижувальних препаратів підсумовані в таблиці 2.
Професор нагадав слухачам, що, згідно зі стандартами медичної допомоги при ЦД (2018) Американської діабетичної асоціації (ADA), а також консенсусом ADA та Європейської асоціації з вивчення діабету (EASD) 2018 р., при лікуванні осіб із ЦД 2-го типу вибір препарату для додавання до метформіну повинен ґрунтуватися на наявності встановленого атеросклеротичного ССЗ, СН, ХБН та/або інших супутніх станів, гіпоглікемічній активності, необхідності зниження ваги, переносимості, безпеці та вартості терапії. Для пацієнтів із переважанням атеросклеротичного ССЗ насамперед рекомендоване застосування агоніста рецептора глюкагоноподібного пептиду‑1 (ГПП‑1) або іНЗКТГ‑2 (при адекватній функції нирок) із доведеною користю при ССЗ. У пацієнтів із переважанням СН або ХХН послідовність зворотна: спочатку слід використовувати іНЗКТГ‑2, що здатний поліпшити прогноз при СН (у разі адекватної функції нирок), тоді як альтернативою є агоніст рецептора ГПП‑1 із доведеною ефективністю при ССЗ. Варто зауважити: у примітках до алгоритму лікування ЦД EASD-ADA зазначено, що серед іНЗКТГ‑2 сила доказів щодо користі при ССЗ дещо більша для емпагліфлозину, ніж канагліфлозину (Davies et al., 2018). З урахуванням усіх терапевтичних ефектів та безпеки іНЗКТГ‑2 є кандидатами у засоби терапії ЦД 2-го типу першої лінії, але цьому перешкоджає висока вартість даної групи препаратів.
Отже, метформін залишається препаратом першої лінії при ЦД 2-го типу, але за наявності у пацієнта атеросклеротичних ССЗ, СН, ХХН до лікування необхідно додавати іНЗКТГ‑2 або агоніст рецептора ГПП‑1 (EASD-ADA, 2018). Аналогічна схема запропонована в рекомендаціях ACC/AHA з первинної профілактики ССЗ (2019) для хворих на ЦД 2-го типу.
На завершення професор Маньковський зазначив, що лікарям слід оцінювати успішність терапії пацієнтів із ЦД 2-го типу не лише за рівнем глікозильованого гемоглобіну, але й впливом на прогноз, зокрема на тривалість життя.
 Професор факультету ендокринології Медичного університету (Софія, Болгарія) Цветаліна Танкова присвятила доповідь докладній характеристиці та порівнянню кардіоваскулярних і ренальних ефектів різних препаратів класу іНЗКТГ‑2. Лектор нагадала, що в Україні, як і в багатьох країнах світу, зареєстровані три протидіабетичних засоби класу іНЗКТГ‑2 – емпагліфлозин, канагліфлозин та дапагліфлозин. За останні роки було отримано великий обсяг даних щодо впливу іНЗКТГ‑2 на СС-систему. Результати клінічних випробувань емпагліфлозину, канагліфлозину, дапагліфлозину вже опубліковані, а ертугліфлозину та сотагліфлозину – ще тривають. У всіх дослідженнях використано комбіновану первинну точку 3P-MACE, яка включає СС-смертність, нефатальні ІМ та інсульт.
Професор факультету ендокринології Медичного університету (Софія, Болгарія) Цветаліна Танкова присвятила доповідь докладній характеристиці та порівнянню кардіоваскулярних і ренальних ефектів різних препаратів класу іНЗКТГ‑2. Лектор нагадала, що в Україні, як і в багатьох країнах світу, зареєстровані три протидіабетичних засоби класу іНЗКТГ‑2 – емпагліфлозин, канагліфлозин та дапагліфлозин. За останні роки було отримано великий обсяг даних щодо впливу іНЗКТГ‑2 на СС-систему. Результати клінічних випробувань емпагліфлозину, канагліфлозину, дапагліфлозину вже опубліковані, а ертугліфлозину та сотагліфлозину – ще тривають. У всіх дослідженнях використано комбіновану первинну точку 3P-MACE, яка включає СС-смертність, нефатальні ІМ та інсульт.
Пані Цветаліна ще раз нагадала аудиторії про масштабні дослідження, які розширили наше розуміння та можливості стосовно покращання прогнозу ЦД 2-го типу. Це EMPA-REG OUTCOME (2015), в якому були отримані вражаючі результати щодо позитивного впливу емпагліфлозину на ризик СС-смерті, летальних наслідків через будь-які причини та госпіталізації з приводу СН (Zinman et al., 2015). У випробуванні CANVAS/CANVAS-R (2017) у пацієнтів із ЦД 2-го типу та ССЗ або високим ризиком їхнього розвитку, які отримували канагліфлозин, таких ефектів не спостерігалося. Було показане зменшення ймовірності настання подій за первинною точкою 3P-MACE на 14% порівняно із плацебо та статистично незначиме зниження ризику госпіталізації з приводу СН (Neal et al., 2017). У дослідженні DECLARE-TIMI 58 (2018) в осіб із ЦД 2-го типу та атеросклеротичними ССЗ або значною вірогідністю їхнього розвитку, що приймали дапагліфлозин, не відзначене зменшення ризику настання подій за первинною точкою 3P-MACE. Проте було показане зниження показників СС-смерті або госпіталізації з приводу СН на 17% (Wiviott et al., 2019).
Ц. Танкова акцентувала увагу на тому, що дизайн та когорти цих трьох досліджень мали багато відмінностей. Зокрема, серед учасників EMPA-REG OUTCOME ССЗ в анамнезі був у 99%, в CANVAS/CANVAS-R – у 72% (у решти – високий ризик ССЗ), а в DECLARE-TIMI 58 – близько 40% (у решти – високий ризик ССЗ). При цьому визначення ризику ССЗ у випробуваннях також відрізнялося.
Лектор докладно зупинилася на дизайні та результатах дослідження DECLARE-TIMI 58. Первинною кінцевою точкою безпеки у ньому виступав час до настання подій 3P-MACE, первинною кінцевою точкою ефективності – час до настання події 3P-MACE та госпіталізації з приводу СН (Wiviott et al., 2019). При прийомі дапагліфлозину протягом 1440 діб не спостерігалося значного зниження ризику подій 3P-MACE порівняно із плацебо. Також у групі хворих, що отримували дапагліфлозин, не було відзначене зменшення ймовірності СС-смерті ані в пацієнтів із ССЗ, ані серед осіб із високим ризиком ССЗ порівняно із плацебо. Водночас дапагліфлозин значно (на 27%) зменшував вірогідність госпіталізації з приводу СН.
Щоб оцінити та порівняти кардіо-/ренопротекторні властивості іНЗКТГ‑2 Zelniker et al. (2019) провели метааналіз досліджень EMPA-REG OUTCOME (емпагліфлозин), CANVAS/CANVAS-R (канагліфлозин), DECLARE-TIMI 58 (дапагліфозин). Загалом було залучено 34 322 пацієнти із ЦД 2-го типу, яких розділили на дві групи – з/без встановленого ССЗ (n=20 650), із множинними факторами ризику ССЗ (n=13 672). Метааналіз показав, що вірогідність подій 3P-MACE значимо зменшують емпагліфлозин (14%) та канагліфлозин (14%). При цьому істотне зниження ризику подій 3P-MACE при прийомі емпагліфлозину та канагліфлозину спостерігається переважно за рахунок хворих із підтвердженим ССЗ (14 і 18% відповідно). Для пацієнтів без встановленого ССЗ зниження ризику подій 3P-MACE при прийомі канагліфлозину та дапагліфлозину не виявлене (у дослідженні емпагліфлозину EMPA-REGOUTCOME цю когорту не було включено). Серед пацієнтів із підтвердженим ССЗ виразну ефективність щодо зменшення ймовірності СС-смерті доведено лише для емпагліфлозину (38%). Для інших іНЗКТГ‑2 такого ефекту не було у жодній із груп пацієнтів.
Аналогічна ситуація спостерігалася із загальною летальністю: ризик смерті через будь-яку причину істотно знижувався у пацієнтів, що отримували емпагліфлозин (32%); канагліфлозин та дапагліфлозин значно менше впливали на цей показник (13 та 7% відповідно). Ефектом, що був притаманний усім дослідженим іНЗКТГ‑2, виявилося істотне зменшення вірогідності госпіталізації з приводу СН серед усіх хворих. Для осіб із встановленим ССЗ емпагліфлозин знижував даний показник на 35%, канагліфлозин – на 32%, дапагліфлозин – на 22%; для суб’єктів без ССЗ в анамнезі як канагліфлозин, так і дапагліфлозин зменшували ймовірність госпіталізації з приводу СН на 36%.
Професор Танкова звернула увагу на те, що наразі в різних країнах тривають клінічні випробування іНЗКТГ‑2 у пацієнтів із СН, серед яких всі мають ЦД 2-го типу: EMPIRE HF, EMPA-RESPONSE-AHF, EMPEROR-Reduced/-Preserved тощо. Так, в останньому вивчають вплив емпагліфлозину на ризик СС-смерті та госпіталізації з приводу СН у пацієнтів із СН зі зниженою (n=2850) або збереженою (n=4126) фракцією викиду.
Після виявлення кардіопротекторних властивостей препаратів класу іНЗКТГ‑2 постало питання про їхні механізми. Вони, безперечно, комплексні та включають метаболічну, гормональну і гемодинамічну складові. Обговорюється можлива роль підвищення рівня глюкагону, кетонів тощо. Але на сьогодні повну картину впливу іНЗКТГ‑2 на ССЗ не з’ясовано.
Окремої уваги потребують результати досліджень впливу іНЗКТГ‑2 на функції нирок. Так, в EMPA-REG OUTCOME вивчали ефект емпагліфлозину на функціонування нирок у пацієнтів із ЦД 2-го типу та швидкістю клубочкової фільтрації (ШКФ) ≥30 мл/хв/1,73 м2 (Wanner et al., 2016). Зокрема протягом 48 місяців фіксували випадки подвоєння рівня сироваткового креатиніну, початку замісної ниркової терапії або смерті внаслідок хвороби нирок. Емпагліфлозин знижував кумулятивний ризик цих подій на 46% порівняно із плацебо. Також спостерігалося виникнення нефропатії або її погіршення в осіб, які хворіли на початку дослідження (мали ШКФ <60 мл/хв/1,73 м2, співвідношення альбумін/креатинін у сечі >300 мг/г). Було встановлено, що емпагліфозин зменшував кумулятивний ризик цих подій на 39% порівняно із плацебо.
У дослідженні CANVAS PROGRAM аналізували вплив канагліфлозину на функції нирок у осіб із ЦД 2-го типу та ШКФ ≥30 мл/хв/1,73 м2 (Neal et al., 2017). Експлоративна комбінована кінцева точка включала зниження ШКФ на 40%, необхідність у проведенні замісної ниркової терапії або смерть внаслідок хвороби нирок. Через 338 тижнів від початку спостереження кількість пацієнтів із цими подіями у групі канагліфлозину була на 40% нижчою, ніж у такій плацебо.
У випробуванні DECLARE-TIMI 58 вивчали дію дапагліфлозину на функції нирок у пацієнтів із ЦД 2-го типу (Wiviott et al., 2019). Як вторинну комбіновану кінцеву точку ефективності розглядали зниження ШКФ на ≥40%, розвиток хронічної хвороби нирок (ХХН) до кінцевої стадії, СС-смерть або летальні наслідки, асоційовані з патологією нирок. Через 1440 діб від початку спостереження кумулятивний ризик вказаних подій у групі дапагліфлозину був на 24% нижчим порівняно із плацебо.
У метааналізі Zelniker et al. (2019) підтверджено стабільний позитивний вплив іНЗКТГ‑2 на функції нирок. Усі три препарати іНЗКТГ‑2 істотно знижували кумулятивний ризик прогресування ХХН, розвитку термінальної стадії ниркової недостатності або смерті внаслідок хвороби нирок: у пацієнтів із встановленим ССЗ – на 44%, без встановленого ССЗ – на 46%.
Також професор Танкова представила РКД застосування іНЗКТГ‑2 у пацієнтів із ДХН/ХХН: CREDENCE (канагліфлозин, n=4401), Dapa-CKD (дапагліфлозин, n=~4000), SCORED (сотагліфлозин, n=10 500) та EMPA-Kidney (емпагліфлозин, n=5000). Варто зазначити, що у друге та четверте з цих випробувань залучені пацієнти не лише із ЦД 2-го типу, але й без цього діагнозу.
Наразі опубліковані результати дослідження CREDENCE, в якому оцінювали ефекти канагліфлозину на СС-ризики та функцію нирок у пацієнтів із ЦД 2-го типу та ХХН стадії 2 або 3. Через 42 місяці після початку спостереження зменшення кумулятивного ризику прогресування ХХН до термінальної стадії ниркової недостатності, подвоєння рівня креатинину в крові, СС-смерті або летальних наслідків через хворобу нирок склало 30%. У випробуванні CREDENCE також було підтверджено кардіопротекторний вплив канагліфлозину, зокрема зниження ризику госпіталізації з приводу СН на 39% (Perkovic et al., 2019).
На додачу, лектор не оминула увагою проблему побічної дії іНЗКТГ‑2. Так, згідно з даними метааналізу Zelniker et al. (2019), емпагліфлозин, канагліфлозин та дапагліфлозин підвищують ризик розвитку діабетичного кетоацидозу приблизно вдвічі. Ймовірність ампутації дещо зростає (<10%) при використанні емпагліфлозину та дапагліфлозину та істотно зростає (на 97%) – канагліфлозину порівняно із плацебо. Схожа ситуація з ризиком переломів, який помітно підвищує лише канагліфлозин (на 56%). Сприятливий профіль безпеки демонструє емпагліфлозин, для якого єдиним частим побічним ефектом, окрім кетоацидозу, є інфекції статевих органів (дані EMPA-REG OUTCOME).
Професор зазначила, що в Болгарії вартість препаратів класу іНЗКТГ‑2 відшкодовується пацієнтові на 100%. Лікарі призначають іНЗКТГ‑2, насамперед емпагліфлозин, хворим на ЦД 2-го типу та встановлене ССЗ.
На завершення Цветаліна Танкова зазначила, що на сьогодні маємо докази кардіоваскулярної, ренальної ефективності та безпеки трьох препаратів класу іНЗКТГ‑2. Для всіх трьох лікарських засобів характерні значне зниження ризику госпіталізації з приводу СН та позитивний вплив на функції нирок, тоді як виразність інших СС-ефектів для різних препаратів неоднорідна. Лектор підкреслила, що й на даний час пацієнти із ЦД 2-го типу часто вмирають через ССЗ, тоді як такий препарат, як емпагліфлозин може зменшити цей ризик на 38%.
 Про важливість своєчасної діагностики ССЗ та виявлення факторів СС-ризику в осіб із ЦД 2-го типу нагадав слухачам доцент кафедри терапії № 1 та медичної діагностики Факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, кандидат медичних наук Михайло Васильович Перепелиця. Лектор поділився із присутніми досвідом ведення осіб із ЦД як лікар-кардіолог. Він акцентував на тому, що наявність ЦД підвищує ризик СС-смертності у декілька разів. При цьому основною причиною ускладнень та смертності серед хворих на ЦД є атеросклеротичні ССЗ. Власне ЦД, а також основні супутні захворювання при ЦД 2-го типу (артеріальна гіпертензія, дисліпідемія) є вагомими факторами ризику атеросклеротичних ССЗ. У стандартах медичної допомоги при ЦД (ADA, 2018) окремий розділ присвячено ССЗ та контролю факторів СС-ризику у хворих на ЦД.
Про важливість своєчасної діагностики ССЗ та виявлення факторів СС-ризику в осіб із ЦД 2-го типу нагадав слухачам доцент кафедри терапії № 1 та медичної діагностики Факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, кандидат медичних наук Михайло Васильович Перепелиця. Лектор поділився із присутніми досвідом ведення осіб із ЦД як лікар-кардіолог. Він акцентував на тому, що наявність ЦД підвищує ризик СС-смертності у декілька разів. При цьому основною причиною ускладнень та смертності серед хворих на ЦД є атеросклеротичні ССЗ. Власне ЦД, а також основні супутні захворювання при ЦД 2-го типу (артеріальна гіпертензія, дисліпідемія) є вагомими факторами ризику атеросклеротичних ССЗ. У стандартах медичної допомоги при ЦД (ADA, 2018) окремий розділ присвячено ССЗ та контролю факторів СС-ризику у хворих на ЦД.
Як ЦД, так і атеросклероз через порушення функцій судинного ендотелію призводять до розвитку мікро- та макроангіопатій, які своєю чергою ведуть до ураження органів-мішеней. При цьому ендотеліальна дисфункція стимулює прогресування атеросклерозу. У хворих на ЦД атеросклеротичні ССЗ у середньому розвиваються на 20 років раніше та прогресують значно швидше, ніж в осіб без ЦД (Zeadin et al., 2013). Вірогідність смерті від СС-причин у пацієнта із ЦД та хворого на ССЗ однакова (Malmberg et al., 2000). На практиці нерідко трапляються випадки, коли пацієнти дізнаються про наявність у них ЦД вже після настання СС-події, наприклад ІМ.
Доповідач зазначив, що рання діагностика ішемічної хвороби серця (ІХС) традиційно ґрунтується на скаргах хворого на сильний загрудинний біль, який може віддавати у ліве плече і руку. Насправді стереотипні напади стенокардії характерні для 60% пацієнтів з ІХС, у решти спостерігаються безбольові та атипові форми ІХС. Серед осіб із ЦД частка атипових форм ІХС збільшується на >50%. Для атипового перебігу ІХС характерні скарги, пов’язані з фізичним навантаженням: біль в епігастрії, задишка, кашель, висока втомлюваність. Така картина нерідко призводить до того, що люди звертаються до гастроентерологів або пульмонологів, до помилок у діагностиці й лікуванні та, як наслідок, настання СС-подій. Особливо проблематичним є виявлення німої ішемії, поширення якої, за деякими оцінками, складає понад 30% серед пацієнтів із ЦД 2-го типу. Лектор акцентував на необхідності ранньої діагностики ІХС у хворих на ЦД і закликав ендокринологів ретельно збирати анамнез (виявляти кардіалгії) та пам’ятати про можливості неінвазивної діагностики кардіопатології: електрокардіографію, навантажувальні проби, холтерівське моніторування, стрес-езокардіографію, коронароангіографію тощо.
Михайло Васильович нагадав, що, згідно зі стандартами медичної допомоги пацієнтам із ЦД (ADA, 2018), аналіз СС-ризику та визначення ступеня ХХН є компонентами комплексної оцінки ЦД. За наявності атеросклеротичних ССЗ на ХХН розробники рекомендують іНЗКТГ‑2 або агоністи рецептора ГПП‑1, серед яких емпагліфлозин та ліраглютид мають найсильніші докази СС-ефективності у своїх класах.
Підготувала Тетяна Ткаченко
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (64) червень 2019 р.