23 липня, 2019
Ураження коронарних артерій при неспецифічному аортоартеріїті
 Як відомо, переважна більшість коронарних подій є наслідком атеросклеротичного ураження коронарних артерій (КА), однак деякі випадки ішемічної хвороби серця (ІХС), зокрема інфаркту міокарда (ІМ), пов’язані з неатеросклеротичними процесами, такими як емболія, вазоспазм, гіперкоагуляція, дисекція та вроджені аномалії КА, тупа травма грудної клітки, системні васкуліти (СВ) тощо (Choudhury, Marsh, 1999; Mirza, 2003; Wang et al., 2015). Так, за результатами дослідження L. Choudhury et al. (1999), частота ІМ у пацієнтів віком до 45 років становила 6‑10% випадків (переважно у чоловіків), а причинами його розвитку у жінок віком до 45 років були: атеросклероз (80%), емболія (5%), гіперкоагуляція (5%), вроджені аномалії КА (4%) та інші, як-от спазм, дисекція КА, васкуліт, травма грудної клітки та опромінення середостіння тощо (6%).
Як відомо, переважна більшість коронарних подій є наслідком атеросклеротичного ураження коронарних артерій (КА), однак деякі випадки ішемічної хвороби серця (ІХС), зокрема інфаркту міокарда (ІМ), пов’язані з неатеросклеротичними процесами, такими як емболія, вазоспазм, гіперкоагуляція, дисекція та вроджені аномалії КА, тупа травма грудної клітки, системні васкуліти (СВ) тощо (Choudhury, Marsh, 1999; Mirza, 2003; Wang et al., 2015). Так, за результатами дослідження L. Choudhury et al. (1999), частота ІМ у пацієнтів віком до 45 років становила 6‑10% випадків (переважно у чоловіків), а причинами його розвитку у жінок віком до 45 років були: атеросклероз (80%), емболія (5%), гіперкоагуляція (5%), вроджені аномалії КА (4%) та інші, як-от спазм, дисекція КА, васкуліт, травма грудної клітки та опромінення середостіння тощо (6%).
У деяких випадках СВ є невстановленою причиною стенозу КА та ішемії міокарда (Empen et al., 2017). При СВ, таких як вузликовий поліартеріїт, гігантоклітинний артеріїт, гранулематоз із поліангіїтом (гранулематоз Вегенера), хвороба Кавасакі, неспецифічний аортоартеріїт (НАА), еозинофільний гранулематоз із поліангіїтом (синдром Чарга – Стросс), кріоглобулінемічний васкуліт, хвороба Бехчета тощо, у патологічний процес можуть залучатися КА (Al-Hulaimi et al., 2001; Knockaert, 2007; Knockaert et al., 2014; Mirza, 2003; Wang et al., 2017). Окрім того, васкуліт може розвинутися при деяких автоімунних ревматичних захворюваннях, зокрема системному червоному вовчаку (Wang et al., 2017).
Одним із СВ, при якому можуть уражатися коронарні артерії, є НАА, або хвороба Такаясу, що за поширеністю посідає третє місце серед усіх СВ (Brunner et al., 2010). НАА є рідкісним, але потенційно смертельним захворюванням (Khan et al., 2016), що уражає молодих людей і асоційоване зі значною захворюваністю та передчасною смертністю (Cavalli et al., 2018; Mason, 2010). Рідкісність НАА, неспецифічність клінічних проявів на ранній стадії захворювання, гетерогенна клінічна картина, неспецифічні результати лабораторних досліджень призводять до затримки встановлення діагнозу і призначення лікування та значного ураження артерій, що спричиняє суттєву захворюваність і летальність. Рання діагностика НАА відіграє вирішальну роль у поліпшенні прогнозу пацієнтів із НАА (Mason, 2010).
Ураження судин при НАА має прогресуючий характер, а судинні ускладнення з боку серця, нирок та центральної нервової системи (ЦНС) є основними причинами захворюваності та смертності при НАА (Hassani, 2016; Mason, 2010). Наявні дані підтверджують результати дослідження, згідно з якими ІМ чи серцева недостатність (СН) внаслідок ураження КА можуть бути потенційно фатальними ускладненнями хвороби (Wang et al., 2013). Це зумовлено тим, що патологія КА асоціюється з вищими показниками захворюваності та летальності (Ohigashi et al., 2012; Yang et al., 2014) і є важливою причиною смерті у пацієнтів із НАА (Miller, Maleszewski, 2011; Soto et al., 2006). Тому оптимальна стратегія ведення таких хворих поліпшує їхній прогноз. Перебіг НАА може ускладнюватися розвитком стенокардії, ІМ, раптовою смертю, через це у разі наявності болю у грудній клітці в молодих жінок необхідно розглядати НАА як одну з можливих причин ІХС з метою оптимального ведення таких пацієнтів (Cavalli et al., 2018). Зокрема, у деяких молодих жінок із НАА-асоційованими ураженнями КА можуть спостерігатися характерні симптоми гострого коронарного синдрому (ГКС). Якщо при цьому НАА не діагностований, і пацієнтки не отримують імуносупресивної терапії, можуть виникнути несприятливі наслідки, як-то рестеноз КА чи фатальне ураження аорти (Yang et al., 2015). Необхідно зазначити, що у хворих старшого віку причиною ураження КА може бути як НАА, так і атеросклероз КА. Однак НАА характерний для відносно молодших пацієнтів; на нього частіше хворіють жінки без факторів ризику (ФР) атеросклерозу; захворюванню притаманне ураження устя і проксимальних відділів КА (Yang et al., 2017).
Визначення
НАА (хвороба відсутності пульсу) належить до системних васкулітів; згідно з номенклатурою васкулітів, прийнятою Консенсусною конференцією у Чапел-Гілл (2012), він уражає артерії великого діаметра. НАА часто є гранулематозним запаленням аорти та/або її основних гілок і зазвичай розвивається у віці до 50 років (Jennette et al., 2012). Як видно із визначення, НАА – ідіопатичний гранулематозний васкуліт, який уражає аорту та її гілки (Jennette et al., 2012; Johnston et al., 2002; Kim, Barra, 2018; Mason, 2010; Saab et al., 2009), такі як брахіоцефальний стовбур, сонні та підключичні артерії (Dwivedi et al., 2014). Окрім того, можуть уражатися проксимальні відділи легеневих, коронарних і ниркових артерій (Arnaud et al., 2011; Johnston et al., 2002; Mason, 2010; Saab et al., 2009). Необхідно зазначити, що висхідна аорта, стовбур легеневої артерії та їі гілки, а також КА можуть бути пошкоджені ізольовано (Vaideeswar, Deshpande, 2013). При НАА ураження аорти та її основних гілок спостерігають у вигляді стенозу, оклюзії, дилатації, рідше – аневризми (Maksimowicz-McKinnon et al., 2007; Vaideeswar, Deshpande, 2013).
Епідеміологія
Слід зазначити, що поширеності НАА притаманні етнічні та географічні відмінності (Bicakcigil et al., 2009). У Північній Америці частота захворюваності НАА становить 2,6 випадків на 1 млн населення (Brunner et al., 2010; Johnston et al., 2002). НАА частіше зустрічається у населення Південно-Східної Азії, Центральної та Південної Америки (Bicakcigil et al., 2009; Chougule et al., 2014; Sadeghpour Tabaee et al., 2008). Поширеність НАА в Японії становить 40 випадків на 1 млн населення (Toyofuku et al., 1996). Зазвичай НАА маніфестує на другому або третьому десятилітті життя (Johnston et al., 2002), але може уражати дорослих у будь-якому віці (Brunner et al., 2010; Webb et al., 2004). Як уже зазначалося, на НАА частіше (у 90% випадків) страждають жінки (Castlemain, 2010; Maksimowicz-McKinnon et al., 2007; Abularrage et al., 2008; Sadeghpour Tabaee et al., 2008). НАА не є рідкістю і в дитячому віці та у дорослих віком від 40 років (Kothari, 2002; Rossman, 2011).
Етіологія та патогенез
Етіологія НАА невідома. У розвитку захворювання можуть відігравати роль інфекційні агенти, зокрема спірохети, мікобактерії туберкульозу, стрептококи, а також генетичні фактори, що підтверджують дані про часту асоціацію захворювання з лейкоцитарними антигенами HLA B52, B39 в Японії та із HLA-DR B1‑1301/1302 у Мексиці (Arnaud et al., 2006, 2011; Rossman, 2011). Необхідно зазначити, що у пацієнтів із HLA-B52 спостерігалися тяжчі ураження, ніж за їхньої відсутності (JCS Joint Working Group, 2011). Окрім того, описані сімейні випадки НАА (Ozen et al., 2007). Географічні відмінності у поширеності НАА можуть свідчити про те, що екологічні фактори значимі для розвитку цього захворювання (Brunner et al., 2010; Weyand, Goronzy, 2003).
У патогенезі НАА основну роль відіграють автоімунні механізми (Arnaud et al., 2011). Відомо, що клітини γδ-T і αβ-T (CD4 і CD8) та клітини – природні кілери мають велике значення для патогенезу ураження судин при НАА (Johnston et al., 2002). Участь автоімунних механізмів у розвитку цього захворювання підтверджує асоціація НАА з іншими автоімунними патологіями, такими як гломерулонефрит, системний червоний вовчак, саркоїдоз, серонегативний спондилоартрит, хвороба Крона, виразковий коліт тощо, що може підтверджувати участь імунних механізмів у патогенезі НАА (Acar et al., 2005; Kim et al., 2012; Opastirakul et al., 2004; Rose et al., 1990; Van Elburg et al., 1992). Наявність у пацієнтів із НАА антимоноцитарних та антиендотеліальних антитіл корелює з активністю захворювання (Brunner et al., 2010). У літературі є дані щодо індукції апоптозу в клітинах ендотелію аорти, утворення автоантитіл проти білка теплового шоку (heat-shock protein) зі збільшенням експресії Е-селектину, молекул адгезії судинних клітин 1 та продукції інтерлейкіну (ІЛ) 4, ІЛ‑6, ІЛ‑8, ІЛ‑12, фактора некрозу пухлин α (ФНП-α), інтерферону-γ (Chauhan et al., 2006; Park et al., 2006; Verma et al., 2005). За даними дослідження N. Kasuya et al. (2006), у пацієнтів із НАА в активній стадії виявлене підвищення експресії P-селектину, який може відігравати значну роль у запальних і тромботичних процесах при НАА, ймовірно, шляхом індукування тромбоцитарно-лейкоцитарних взаємодій.
Окрім того, у пацієнтів із НАА виявляють антифосфоліпідні антитіла, які значним чином впливають на розвиток атеросклерозу та ІХС (Rav-Acha et al., 2007; Yokoi et al., 1996). До того ж антифосфоліпідні антитіла можуть сприяти прогресуванню ураження судин при НАА, а їхнє виявлення асоціюється з підвищенням частоти венозного й артеріального тромбозу (Yokoi et al., 1996). Необхідно зазначити, що навіть за відсутності антифосфоліпідних антитіл у пацієнтів з активним НАА наявний тромбоз уражених артерій. Дані дослідження T. Watanabe et al. (2001) свідчать про підвищену чутливість тромбоцитів до колагену та збільшений рівень у плазмі крові тромбоксану В2, що є можливими причинами тромбозу.
Патоморфологія
На ранніх стадіях НАА відзначається гранулематозний артеріїт з переважанням в інфільтраті мононуклеарів із переважною локалізацією запалення в адвентиції, ділянці vasa vasorum, середній оболонці артерій із наявністю гігантських багатоядерних клітин та подальшим розвитком некрозу останньої (Bornancini et al., 2013; Kim, Barra, 2018) і поширенням запалення на інтиму (Vaideeswar, Deshpande, 2013). Окрім того, спостерігають інфільтрацію судинної стінки Т- і В-лімфоцитами, дендритними клітинами, макрофагами (Mason, 2010, Weyand, Goronzy, 2003). Із прогресуванням захворювання виявляють проліферацію інтими, фіброз середньої оболонки та адвентиції, що призводить до потовщання артеріальної стінки і розвитку стенозу чи оклюзії артерій (Bornancini et al., 2013;, Barra, 2018; Mason, 2010; Suzuki et al., 1999). Дилатація чи утворення аневризми є наслідком значної деструкції еластичних волокон та дегенерації середньої оболонки артерій (Suzuki et al., 1999; Vaideeswar, Deshpande, 2013). Слід зазначити, що при НАА частіше виявляють стенози, рідше – аневризми артерій (Soto et al., 2011).
Клінічні прояви
Клінічна картина НАА різноманітна і залежить від (Hulusi et al., 2007; Peter et al., 2011; Wang and Dang, 2015):
- басейну пошкоджених артерій – ураження дуги аорти (хвороба відсутності пульсу), низхідної грудної або черевної аорти (атипова коарктація), а також ниркових, коронарних і легеневих артерій;
- ступеня ураження артерій;
- стадії захворювання;
- наявності колатерального кровотоку.
Варто підкреслити, що діагноз НАА рідко встановлюється на ранній стадії (Kothari, 2002). Ускладнює діагностику наявність неспецифічних симптомів і різноманітність проявів захворювання (Perera et al., 2013), починаючи від безсимптомних пацієнтів із випадковим виявленням, приміром, різного пульсу, до катастрофічних, таких як цереброваскулярні події (Vaideeswar, Deshpande, 2013).
Прояви НАА
- ослаблення або відсутність пульсу
- різниця між артеріальним тиском на плечових артеріях (>10 мм рт. ст.)
- утомлюваність
- артеріальні шуми
- головний біль
- переміжна кульгавість
- лихоманка
- запаморочення
- артеріальна гіпертензія
- артралгії/міалгії
- каротидинія
- інсульт
- стенокардія
- недостатність аортального клапана
- схуднення
- анемія
Примітка: адаптовано за Perera et al., 2013.
Розрізняють три стадії НАА (Miller, Maleszewski, 2011):
- перша – системна чи стадія превідсутності пульсу: характеризується наявністю конституціональних симптомів, таких як субфебрилітет, нездужання, нічна пітливість, артралгії, анорексія та втрата маси тіла;
- друга – стадія васкуліту: конституціональні симптоми супроводжуються ознаками ураження судин, як-от чутливість чи біль по ходу судин (ангіодинія) тощо;
- третя – пізня, фіброзна, оклюзивна (англ. quiescent phase – фаза «спокою» або «burnt-out» phase – фаза «вигорання»): спостерігаються характерні ознаки НАА, пов’язані зі стенозом артерій або їхньою оклюзією.
На пізній стадії (відсутності пульсу) зазвичай наявні симптоми, що відображають ішемію уражених органів (розвивається внаслідок стенозу та/або оклюзії артерій), які включають переміжну кульгавість, ослаблення чи відсутність пульсу на верхніх кінцівках, артеріальну гіпертензію (АГ), ІМ, неврологічні симптоми тощо (Johnston et al., 2002; Kim, Barra, 2018; Kothari, 2002; Wang, Dang, 2015). Переміжна кульгавість, судинні шуми, асиметрія артеріального тиску чи пульсу (або його відсутність) є найтиповішими ознаками НАА (Maksimowicz-McKinnon et al., 2007). Так, відсутність пульсу спостерігається у 84‑96% випадків цього захворювання (Johnston et al., 2002).
Ураження серцево-судинної системи
Така патологія наявна у 22‑48% осіб із НАА (Ahmadi-Simab et al., 2007; Cong et al., 2010; Mwipatayi et al., 2005; Panja et al., 1998; Soto et al., 2008; Vaideeswar, Deshpande, 2013). Як було зазначено вище, ускладнення з боку серця при НАА є характерними, а недостатність аортального клапана, ішемія міокарда та ІМ з розвитком СН є частими причинами смерті пацієнтів (Park et al., 2005; Soto et al., 2011). Ураження серцево-судинної системи може проявлятися у вигляді аортальної недостатності внаслідок дилатації проксимальної частини висхідної аорти (Bottio et al., 2002; Johnston et al., 2002; Maksimowicz-McKinnon et al., 2007), АГ, що зазвичай розвивається внаслідок стенозу ниркових артерій чи ураження аорти (Hassani, 2016; Johnston et al., 2002; Saab et al., 2009), ішемії міокарда (Endo et al., 2003; Soto et al., 2011), міокардиту (An et al., 2017), дилатаційної кардіоміопатії (Kim et al., 2012), перикардиту (Maksimowicz-McKinnon et al., 2007; Miller, Maleszewski, 2011), СН (An et al., 2017; Johnston et al., 2002; Maksimowicz-McKinnon et al., 2007), порушення ритму та провідності серця (Soto et al., 2011), ураження легеневої артерії з розвитком легеневої гіпертензії (Mwipatayi et al., 2005), утворення внутрішньосерцевих тромбів (An et al., 2017; Kim et al., 2012).
Ураження КА при НАА
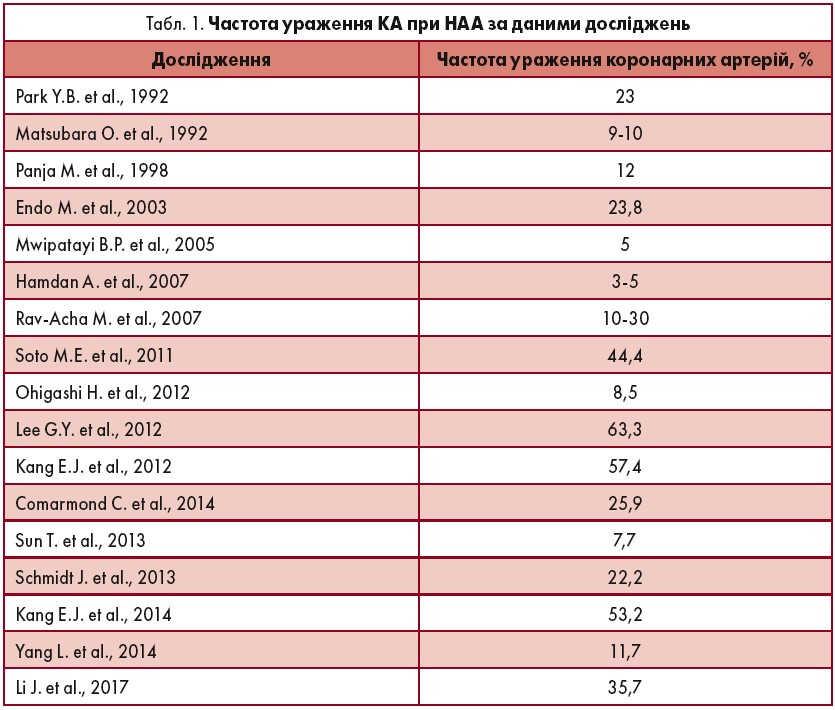
Ураження КА при НАА було описане A.G. Frovig та A.C. Loken (1951), а аорто-коронарне шунтування (АКШ) при НАА вперше проведене J.A. Young (1973). Ураження КА відзначають у 3‑44% пацієнтів із НАА (табл. 1) (Cong et al., 2010; Hamdan et al., 2007; Mwipatayi et al., 2005; Soto et al., 2011), однак є дані щодо частішого ураження КА – 53,2‑63,3% (Kang et al., 2012, 2014; Lee et al., 2012), яке суттєво підвищує смертність хворих на НАА (Wang et al., 2017).
Внаслідок коронариту і розвитку стенозу/оклюзії КА в осіб із НАА може розвиватися ішемія міокарда, яка є однією з основних причин смерті пацієнтів (Endo et al., 2003; Soto et al., 2011). Так, за даними 10-річного спостереження, актуарна виживаність упродовж 10 років у осіб із НАА й ураженням КА становила 81,4±8,4% (Endo et al., 2003). Своєчасне встановлення діагнозу і відповідне лікування є важливими через несприятливий прогноз. Проте відзначають затримку діагностики НАА та, відповідно, призначення терапії таким пацієнтам (Schmidt et al., 2013; Yang et al., 2017). Щоб уникнути цього, необхідно проводити ранню діагностику ураження судин за допомогою методів дослідження з візуалізацією: МРТ-, КТ-ангіографію, коронарографію (КГ), інтракоронарне ультразвукове дослідження (IVUS) пацієнтам із НАА за наявності клінічної підозри на ураження КА (Amir et al., 2006; Soto et al., 2011; Yang et al., 2017; Yokota et al., 2012).
На додачу, внаслідок частого ураження устя КА чи їхніх проксимальних відділів при НАА несвоєчасне виконання КГ і реваскуляризації може призводити до фібриляції шлуночків і раптової смерті (Yang et al., 2017). Слід зазначити, що ізольоване ураження КА є досить рідкісним, спостерігається у менш ніж 5,0‑9,7% випадків НАА, що може ускладнити діагностику цього захворювання (Lanjewar et al., 2007; Yang et al., 2015). Однак більшість випадків залучення КА у патологічний процес при НАА асоційовані з ураженням інших артерій (Yang et al., 2017). Відомо, що ураження аорти або її гілок може розвинутися навіть через 5‑20 років після ранньої стадії (Araszkiewicz et al., 2007).
При НАА відзначають розвиток стабільної (Bottio et al., 2002; Byrne et al., 2001; Sun et al., 2013; Yadav et al., 2007), нестабільної стенокардії (Empen et al., 2017; Furukawa et al., 2005; Park et al., 2009), ІМ (Hulusi et al., 2007; Otukesh et al., 2008; Sun et al., 2013). За повідомленнями, як перші прояви НАА відзначали стенокардію (Wang et al., 2017; Yadav et al., 2007), нестабільну стенокардію (Endo et al., 2003; Jolly et al., 1999), ІМ (Otukesh et al., 2008); ІМ, ускладнений кардіогенним шоком (Hamdan et al., 2007). Окрім того, є дані про раптову смерть як наслідок ураження КА (Soto et al., 2011; Spagnolo et al., 2015; Wang et al., 2017). Так, описано раптову смерть 8-місячної дівчинки через стеноз лівої (ЛКА) і правої КА (ПКА) – 60 і 90% відповідно, що розвинувся у результаті недіагностованого НАА (Wang et al., 2013).
Дані щодо прискореного і передчасного розвитку атеросклерозу при НАА обмежені й суперечливі (Numano et al., 2000; Seyahi et al., 2006). Е. Seyahi et al. (2006) виявили атеросклеротичні бляшки в сонних артеріях у 27% пацієнток із НАА проти 2% у групі контролю (p=0,005). Бляшки частіше були в уражених внаслідок васкуліту ділянках артерій, що підтверджує патогенетичне значення запалення в розвитку атеросклерозу. До того ж середній показник товщини комплексу інтима-медіа сонних артерій був підвищений у пацієнтів із НАА (0,95±0,31 мм) проти здорових осіб групи контролю (0,59±0,08 мм; p<0,001). За результатами коронарної КТ-ангіографії, у пацієнтів із НАА спостерігали кальцифікацію КА у чотирьох випадках необструктивних уражень (стеноз <50%). Зокрема, у 58-річної пацієнтки виявлені стенози ЛКА, передньої міжшлуночкової артерії (ПМША), ПКА та огинальної артерії (ОА) <50% з індексом Agatston, що дорівнював 341. Необхідно зазначити, що всі значущі стенози КА (≥50%) були некальцифікованими (Soto et al., 2011). За результатами інших досліджень атеросклерозу в осіб із НАА, зокрема КА, не виявлено (Araszkiewicz et al., 2007; Furukawa et al., 2005; Hamdan et al., 2007; Hulusi et al., 2007; Wang et al., 2017).
Слід зазначити, що тільки 5,0‑28,6% пацієнтів із НАА з патологією КА мають симптоми, які свідчать про ішемію міокарда (Miller, Maleszewski, 2011; Rav-Acha et al., 2007; Soto et al., 2008), проте, за даними КГ, наявність такого ураження продемонстровано приблизно у 60% хворих на НАА (Lee et al., 2012; Miller, Maleszewski, 2011). Так, за результатами дослідження у 28,6% пацієнтів із НАА і ураженням КА, підтвердженим за допомогою КГ, був асимптоматичний перебіг ІХС (Mwipatayi et al., 2005). У літературі описаний випадок асимптоматичного ураження КА у 11-річного хлопчика, в якого за даними КТ-ангіографії виявлений 95% стеноз устя ПКА і 50% стеноз ЛКА (Mohan et al., 2013).
Ураження КА класифікують на три морфологічних типи (Matsubara et al., 1992; Rav-Acha et al., 2007):
- тип 1 – стеноз або оклюзія устя і проксимальних відділів КА;
- тип 2 – дифузний або фокальний коронарит (skip lesions);
- тип 3 (найрідкісніший) – аневризми КА.
Тип 1, який зустрічається найчастіше, є причиною смерті внаслідок розвитку ІМ, СН та може призводити до раптової смерті (Matsubara et al., 1992). При НАА є характерним ураження проксимальних відділів і устя КА (Soeiro Ade et al., 2013; Soto et al., 2011). Це підтверджують дані дослідження, за якими у 87,5% випадків стенозу КА виявляють стеноз/оклюзію устя КА (Endo et al., 2003).
Як видно із класифікації, патологія КА пацієнтів із НАА включає стеноз устя КА внаслідок, головним чином, поширення запального процесу з висхідної аорти на адвентицію, інтиму КА з її проліферацією та фіброзом середньої оболонки й адвентиції (Endo et al., 2003; Matsubara et al., 1992; Yang et al., 2017). Інші ураження (більш рідкісні) включають стеноз проксимальних відділів КА, аневризми/ектазії та рідко – фістули між КА і бронхіальними або легеневими артеріями, які можуть призвести до виникнення синдрому коронарного обкрадання (coronary steal phenomenon). Необхідно зауважити, що іноді стеноз КА може бути спричинений коронаритом без стенозу устя КА (англ. skip lesions – сегментарні ураження), але навіть у цих випадках ураження виявляють переважно у проксимальних відділах КА з можливим розвитком ішемії міокарда, особливо в активній фазі НАА (Endo et al., 2003).
Потенційні механізми, що сприяють ішемічним подіям при НАА, є багатофакторними, складними і не до кінця з’ясованими. Місцеве судинне запалення призводить до фіброзу артеріальної стінки і стенозу артерій (Johnston et al., 2002). Окрім того, в активній фазі НАА спостерігають схильність до тромбоутворення внаслідок гіперкоагуляції, підвищення агрегації тромбоцитів і ендотеліальної дисфункції (Kasuya et al., 2006; Watanabe et al., 2001), що може зумовлювати розвиток ІМ. Необхідно зазначити, що хронічне запалення при НАА може прискорити виникнення атеросклерозу (Johnston et al., 2002; Numano, 2000; Seyahi et al., 2006). Окрім того, повідомляється, що у пацієнтів із НАА відзначали традиційні ФР серцево-судинних захворювань (ССЗ) (da Silva et al., 2013). Так, показано, що дисліпідемія незалежно асоціюється із ССЗ при НАА (Liu et al., 2016). За результатами іншого дослідження, в осіб із НАА й ураженням КА спостерігали вищу частоту АГ, більший індекс маси тіла і старший вік порівняно з пацієнтами без таких уражень. Показники щодо інших ФР (ліпідний профіль, стать, цукровий діабет, куріння) не мали достовірних відмінностей між двома групами хворих (Kang et al., 2012). Вплив тривалого прийому глюкокортикоїдів (ГК) може додатково підвищувати ризик розвитку ССЗ (Hong et al., 2015).
Стенокардія
Згідно з даними досліджень, стенокардію спостерігали у 3,7‑16% пацієнтів із НАА (Cong et al., 2010; Maksimowicz-McKinnon et al., 2007; Limsuwan et al., 2007; Mwipatayi et al., 2005). Стенокардія, як правило, розвивається внаслідок коронариту (Limsuwan et al., 2007), але може бути пов’язана із компресією КА ззовні або синдромом коронарного обкрадування (Nemec et al., 2000). Важливість запалення стінки артерій у розвитку ішемії міокарда підтверджують дані дослідження, в якому було виявлено регрес стенозу ЛКА при прийомі ГК (Isomatsu et al., 2000).
За результатами випробування С. Comarmond et al. (2014) виявлено, що частота ішемії міокарда у хворих на НАА була у п’ять разів вищою, ніж у групі контролю (р=0,002), хоча пацієнти з НАА та учасники контрольної групи мали зіставний ризик розвитку серцево-судинних подій. Окрім того, не встановлено зв’язку між ураженням міокарда при НАА і серцево-судинними ФР атеросклерозу. За даними дослідження, проведеного T. Sun et al. (2013), у 7,7% випадків виявлено ураження КА, серед яких відзначали типову стенокардію у 88,9%, ІМ – у 24,4%, перенесений ІМ – у 8,9%, СН – у 24,4% (початковими проявами НАА в останніх були симптоми з боку серцево-судинної системи). На електрокардіограмі (ЕКГ) зміни сегмента ST, що свідчать про ішемію міокарда, мали місце у 77,8% пацієнтів, патологічний зубець Q – у 40%. Найчастіше відзначали ураження устя та проксимальних відділів КА – у 37,4 і 33,3% відповідно. Ураження стовбура ЛКА спостерігалося у 51,1% випадків; 22,2% хворих проведене стентування КА, а 28,9% – АКШ. Однак слід зазначити, що, за даними іншого дослідження, серед 34 осіб із НАА та стенокардією тільки у трьох був виявлений стеноз КА >50% (Panja et al., 1998).
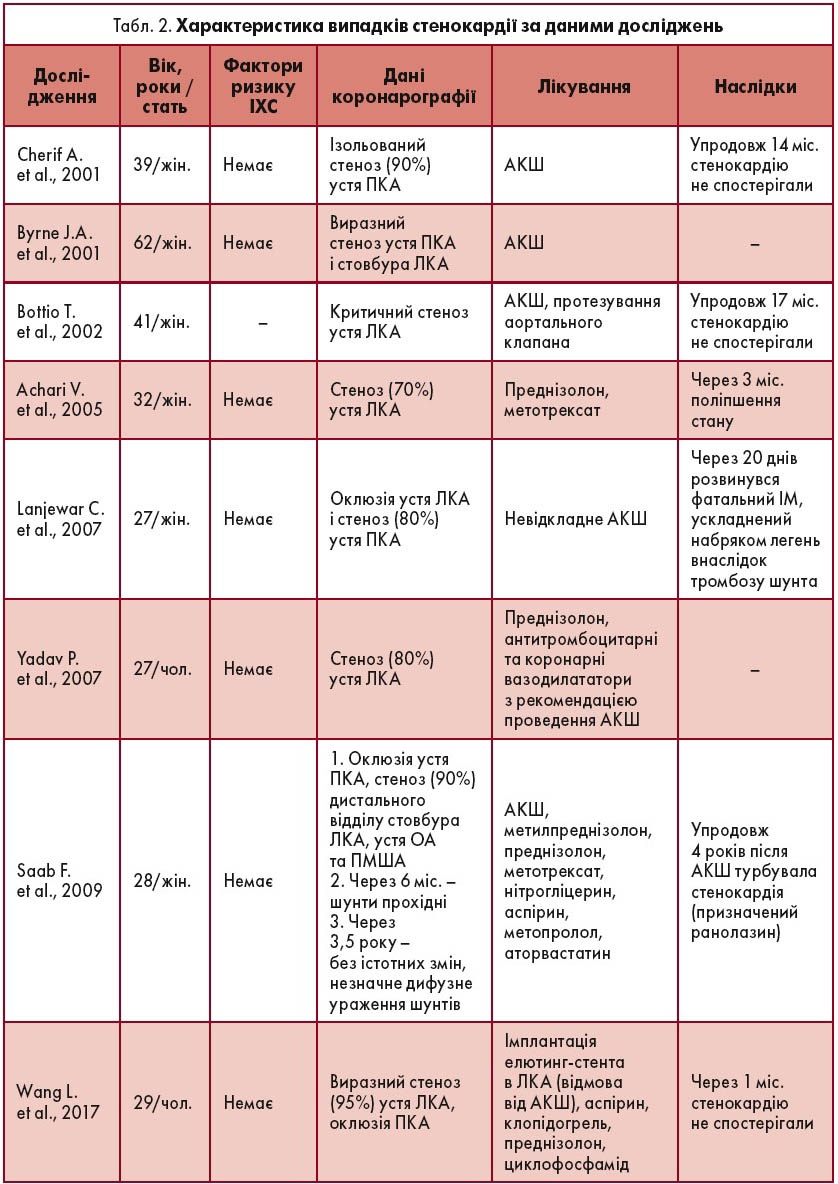
За даними роботи Y. Yang et al. (2017), у пацієнтів, яким провели реваскуляризацію (стентування чи АКШ), стенокардія часто виявлялася першим симптомом (у 83,9% випадків); іншими симптомами були: задишка під час фізичного навантаження (9,7%), відсутність пульсу і офтальмологічні порушення (по 3,2%). У таблиці 2 наведено характеристику випадків стенокардії.
Гострий коронарний синдром
Як було зазначено вище, ІМ рідко розвивається у молодих жінок, але НАА є однією з основних причин його виникнення у цій категорії пацієнтів (Choudhury, Marsh, 1999; Hulusi et al., 2007). За наявності типового загрудинного болю у молодої жінки слід виключити НАА як можливу, але рідкісну, причину розвитку ГКС (Allaoui, 2017; Hulusi et al., 2007). У проведеному в Японії дослідженні вивчали етіологію ІМ у молодих жінок. Серед 2457 випадків ІМ 0,98% траплявся в жінок віком до 50 років; у 41,7% з них, за даними ангіографії, не було атеросклеротичних змін КА, а у 12,5% виявлений НАА (Toyofuku et al., 1996). Ці дані підтверджують результати випробовування G. Cavalli et al. (2018), що проводилося впродовж восьми років за участю молодих жінок до 40 років (n=1950), госпіталізованих у відділення невідкладної допомоги з болем у грудній клітці, задишкою, серцебиттям, стенокардією, СН, асистолією. Причиною ІХС були: атеросклероз КА – у 60%, НАА – у 10% (у жодному разі діагноз НАА не був встановлений до розвитку ГКС), коронароспазм – у 7,5%, зловживання наркотичними речовинами – у 7,5%, дисекція КА – у 5%.
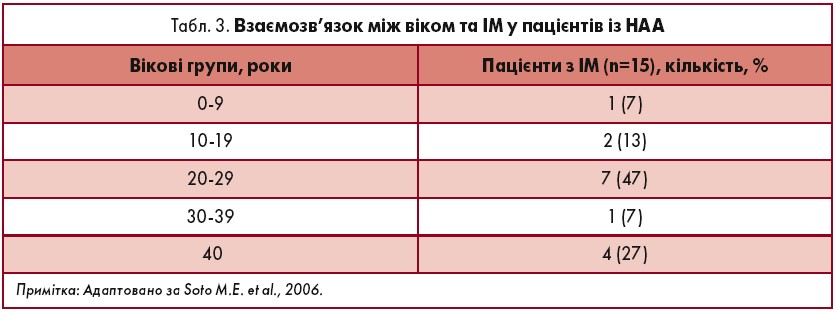
За даними досліджень, ІМ діагностують у 1,5‑22,2% пацієнтів із НАА (Comarmond et al., 2014; Kim, Barra, 2018; Mwipatayi et al., 2005; Soto et al., 2008; Yang et al., 2017). Згідно з результатами роботи M.E. Soto et al. (2006), ІМ відзначали у 20% випадків НАА, з яких 73% хворих були віком до 40 років (табл. 3) і жодний з них не мав факторів ризику ІХС.
Смертність пацієнтів з ІМ становила 9% (троє померли після реваскуляризації та двоє – у гострий період ІМ) (Soto et al., 2006). Необхідно зазначити, що, за даними ретроспективного дослідження, у пацієнтів із ГКС типовий біль у грудній клітці спостерігали у 37,5% хворих (Soeiro Ade et al., 2013). Характеристику випадків ГКС у пацієнтів із НАА наведено у таблиці 4.
Слід підкреслити, що вищу поширеність ІМ спостерігали за результатами досліджень, проведених у Центральній/Південній Америці. У пацієнтів із НАА частота серцево-судинних подій (ІМ та інсульту) була у 10 разів вищою порівняно із загальною популяцією (Kim, Barra, 2018). Відповідно до даних проведеного у США дослідження NHANES, поширеність ІМ становила: 0,3% у хворих віком від 20 до 39 років незалежно від статі; 3,3% у чоловіків і 1,8% у жінок 40‑59 років (Mozaffarian et al., 2016).
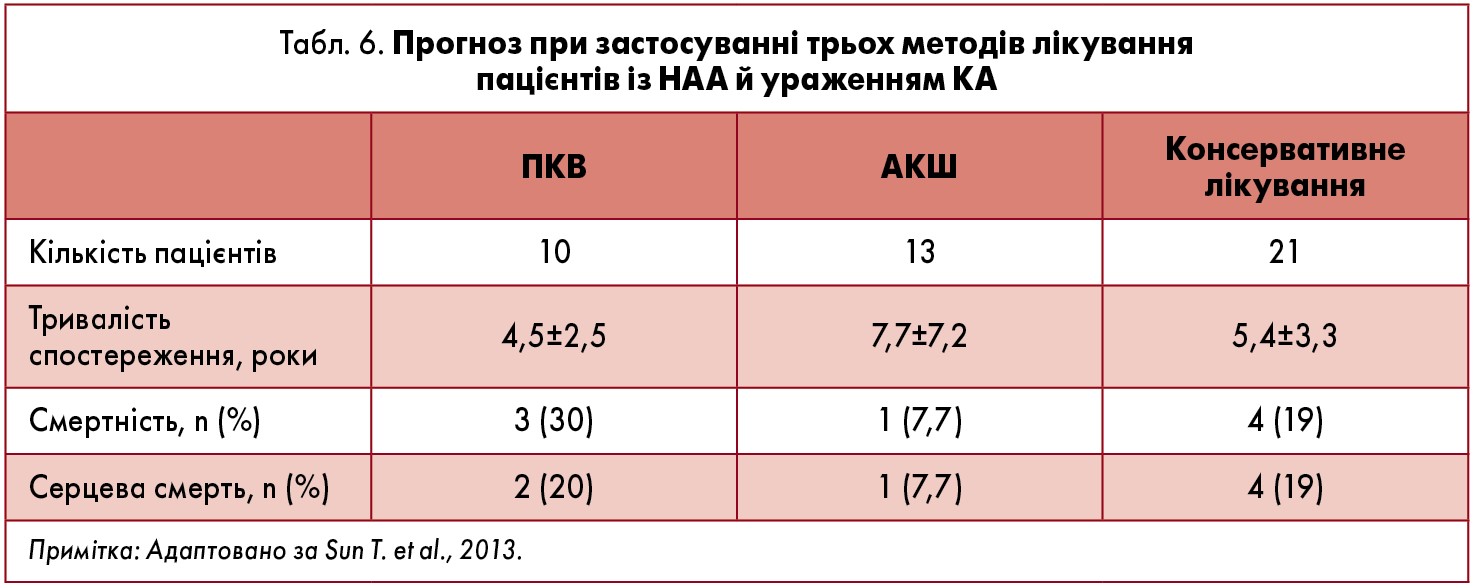
 Більшість уражень КА, як було сказано вище, спричиняє їхній стеноз та оклюзію, а розвиток аневризм КА трапляється надзвичайно рідко (Ouali et al., 2011). Руйнування еластичних волокон середньої оболонки артерій є провідним механізмом їх утворення (Schafranski et al., 2011; Suzuki et al., 1999). Аневризми КА призводять до стазу крові, тромбозу та виникнення ІМ (Chougule et al., 2014; Ouali et al., 2011; Schafranski et al., 2011; Suzuki et al., 1999); розриву КА, що спричиняє розвиток тампонади серця і раптової серцевої смерті (Chougule et al., 2014; Suzuki et al., 1999). A. Araszkiewicz et al. (2007) спостерігали швидкий розвиток аневризми ПМША внаслідок ізольованого коронариту з виникненням ІМ. S. Ouali et al. (2011) описали аневризму ПКА та ІМ нижньої стінки лівого шлуночка (ЛШ), що ускладнився повною атріовентрикулярною блокадою. Описані також випадки аневризми аорти, ЛКА і тяжкої аортальної недостатності у раніше здорової 26-річної жінки (рис. 1) (Schafranski et al., 2011), успішної резекції гігантської аневризми ПКА (6 см), аневризми ЛКА (2,2 см) та проведення АКШ (Kanaan et al., 2008).
Більшість уражень КА, як було сказано вище, спричиняє їхній стеноз та оклюзію, а розвиток аневризм КА трапляється надзвичайно рідко (Ouali et al., 2011). Руйнування еластичних волокон середньої оболонки артерій є провідним механізмом їх утворення (Schafranski et al., 2011; Suzuki et al., 1999). Аневризми КА призводять до стазу крові, тромбозу та виникнення ІМ (Chougule et al., 2014; Ouali et al., 2011; Schafranski et al., 2011; Suzuki et al., 1999); розриву КА, що спричиняє розвиток тампонади серця і раптової серцевої смерті (Chougule et al., 2014; Suzuki et al., 1999). A. Araszkiewicz et al. (2007) спостерігали швидкий розвиток аневризми ПМША внаслідок ізольованого коронариту з виникненням ІМ. S. Ouali et al. (2011) описали аневризму ПКА та ІМ нижньої стінки лівого шлуночка (ЛШ), що ускладнився повною атріовентрикулярною блокадою. Описані також випадки аневризми аорти, ЛКА і тяжкої аортальної недостатності у раніше здорової 26-річної жінки (рис. 1) (Schafranski et al., 2011), успішної резекції гігантської аневризми ПКА (6 см), аневризми ЛКА (2,2 см) та проведення АКШ (Kanaan et al., 2008).
Випадки ІМ у дітей
У 1987 р. G.D. Vos et al. вперше повідомили про НАА як причину ІМ у немовляти. Описаний ІМ, що ускладнився раптовою зупинкою серця з успішною реанімацією у 14-річної дівчинки, якій проведено невідкладне АКШ, але з летальним кінцем (Basso et al., 1994). А. Limsuwan et al. (2007) повідомили про розвиток фатального ІМ із зубцем Q у 8-річної дівчинки внаслідок оклюзії стовбура ЛКА, що ускладнився СН. Також описаний розвиток фатального ІМ у 11-річного хлопчика, що ускладнився набряком легень (Otukesh et al., 2008).
Діагностика
Рання діагностика та лікування НАА є важливими для запобігання таким ускладненням, як ішемія міокарда, аортальна недостатність, застійна СН і цереброваскулярні події. Слід зазначити, що часто пацієнти із НАА мають тривалий анамнез неправильної діагностики захворювання та невідповідного лікування, що може призводити до раннього розвитку клінічних кінцевих точок, як-от ІМ, застійна СН або навіть раптова смерть (Chen et al., 2015; Dwivedi et al., 2014; Wang et al., 2017; Yang et al., 2015). За результатами роботи J.C. Mason (2010), основними детермінантами гірших наслідків були затримка діагностики НАА і пізнє призначення медикаментозної терапії. Окрім того, несвоєчасне застосування ГК нерідко спричиняє високі показники внутрішньостентового рестенозу або оклюзії шунта (Wang et al., 2017). Встановлення діагнозу НАА часто затримується, оскільки пацієнти з НАА можуть бути асимптоматичними або мати неспецифічні симптоми на ранній стадії системного запалення (лихоманка, втома, міалгії) (Castlemain, 2010; Kothari, 2002; Wang, Dang, 2015), доки не розвинуться такі основні ускладнення, як дилатація аорти з розвитком аортальної недостатності (Castlemain, 2010), ішемія міокарда (Park et al., 2009; Sun et al., 2013) та ін. Окрім того, НАА притаманні різноматність проявів (Mason, 2010) та брак діагностичних маркерів захворювання. Часто пацієнти обстежуються у декількох лікарів-спеціалістів, перш ніж буде встановлений діагноз НАА (Castlemain, 2010). Так, за даними Японського товариства з дослідження кровообігу, затримка встановлення діагнозу НАА є більшою, ніж гігантоклітинного артеріїту (в середньому на 21,4 та 2,7 місяця відповідно, р=0,05) (JCS Joint Working Group, 2011).
Діагноз НАА ставлять на основі даних анамнезу, фізикального обстеження, лабораторних та інструментальних методів дослідження з візуалізацією (Saab et al., 2009) і діагностичних критеріїв Американського коледжу ревматології (ACR) (Arend et al., 1990).
Лабораторні методи дослідження
Дані лабораторних методів обстеження є неспецифічними (JCS Joint Working Group, 2011). При дослідженні крові виявляють підвищення швидкості осідання еритроцитів (ШОЕ), анемію, лейкоцитоз, тромбоцитоз, збільшення концентрації С-реактивного білка (СРБ) та інші ознаки (Araszkiewicz et al., 2007, JCS Joint Working Group, 2011; Sadeghpour Tabaee et al., 2008), які можуть свідчити про активність захворювання (JCS Joint Working Group, 2011; Saab et al., 2009). Необхідно зазначити, що Cong X.L. et al. (2010) за даними біопсії виявили активне запалення у 58,3% пацієнтів, що, як вважалося, перебували у клінічній ремісії і мали нормальну ШОЕ. За результатами дослідження, у 70% осіб із НАА було виявлено підвищення ШОЕ та/або рівня СРБ, що корелювало з активністю захворювання. Нові ураження судин встановили у 53% пацієнтів, з них у 81% випадків рецидивів – зі зміною структури уражених судин. Окрім того, виявлено асоціацію з підвищенням гострофазових білків. І навпаки, у 23% випадків НАА була наявна активність захворювання за нормальних показників. Слід зазначити, що серед пацієнтів, які проходили дослідження з візуалізацією (за відсутності нових клінічних ознак), спостерігалася невідповідність між гострофазовими показниками крові та даними методів з візуалізацією. У 46% хворих відзначали підвищення вмісту гострофазових білків за відсутності нових уражень судин при проведенні МРТ або навпаки – відсутність підвищення гострофазових показників запалення за наявності нових уражень судин чи потовщення їхньої стінки / набряку (Maksimowicz-McKinnon et al., 2007). Тому важливо встановлювати наявність запалення, базуючись не тільки на симптомах, але й на результатах досліджень із візуалізацією з метою виключення прогресуючого ушкодження артерій (Mason, 2010).
Для поліпшення діагностики НАА необхідний пошук нових біомаркерів захворювання. У літературі є повідомлення про вищу специфічність рівня пентраксину 3 для визначення активності захворювання порівняно із традиційними маркерами запалення та активності матриксних металопротеїназ (Isobe, 2013).
Гістопатологічне підтвердження діагнозу
Діагноз НАА можна підтвердити за даними автопсій (Wang et al., 2013) та зразками тканин, отриманих при проведенні хірургічного втручання (Maksimowicz-McKinnon et al., 2007; Saab et al., 2009). Показано, що майже у 40% пацієнтів із НАА у клінічній ремісії з нормальним рівнем гострофазових білків виявляли активний васкуліт (Kerr et al., 1994). За результатами гістологічного дослідження КА, виявлено потовщення інтими, гранулематозний панартеріїт із наявністю гігантських багатоядерних клітин та лімфоплазматичною інфільтрацією (Endo et al., 2003).
Інструментальні методи дослідження
Згідно з рекомендаціями Єропейської антиревматичної ліги (EULAR, 2018), методом дослідження першої лінії при НАА є МРТ, а інші, такі як КТ або позитронно-емісійна томографія (ПЕТ), використовуються як альтернативні. За необхідності можна виконувати додаткові обстеження та/або методи з візуалізацією (Dejaco et al., 2018). Необхідно зазначити, що ПET із використанням 18-флюородеоксиглюкози, МРТ-, КТ-ангіографія, ультразвукове дослідження з високою роздільною здатністю дозволяють встановити діагноз престенотичного ураження артерій та проводити неінвазивний моніторинг їхнього ушкодження (Mason, 2010).
У пацієнтів із НАА на ЕКГ виявляють ознаки ішемії міокарда, порушення ритму та провідності серця тощо (Ouali et al., 2011; Saab et al., 2009; Yoshida et al., 2013). Так, за даними дослідження Y. Yang et al., на ЕКГ виявляли зміни сегмента ST, що свідчать про ішемію міокарда (у 58% пацієнтів), патологічний зубець Q (у 16,1%) (Yang et al., 2017). Ехокардіографія забезпечує точну, неінвазивну оцінку ураження клапанів, змін сегментарного руху стінок, дозволяє визначити гіпертрофію міокарда ЛШ, дилатацію порожнин серця, зниження систолічної функції ЛШ, аневризми та стеноз аорти (An et al., 2017; Mohan et al., 2013; Wang et al., 2015).
МРТ-, КТ-ангіографія, ПЕТ, КГ, IVUS слугують для діагностики ураження КА (Amir et al., 2006; Soto et al., 2011; Yokota et al., 2012). КТ-ангіографія – неінвазивний метод діагностики ураження КА – можна використовувати навіть на ранніх стадіях захворювання. За даними цієї методики, ураження КА виявлено у 44,4% пацієнтів із НАА, в яких були скарги на стенокардію та/або задишку (Soto et al., 2011), що вище показника (23,8%), отриманого за допомогою КГ у хворих з ознаками або симптомами ураження серцево-судинної системи: болем у грудній клітці, змінами сегмента ST, кардіомегалією тощо (Endo et al., 2003). Необхідно підкреслити, що стеноз чи оклюзія є найпоширенішими ураженнями КА при НАА (Endo et al., 2003; Lee et al., 2012; Yang et al., 2017). Так, за даними КГ, стенози КА (понад 75%) виявляли у 77,4% пацієнтів, а аневризми, ектазії, фістули між коронарними і бронхіальними артеріями є рідкісними проявами НАА. Як було зазначено вище, при НАА частіше спостерігають ураження устя КА, яке може призводити до раптової смерті та/або розвитку поширеного ІМ (Endo et al., 2003). Це підтверджують дані дослідження, за якими ураження устя КА та їхніх проксимальних відділів були найчастішими (у 73,8% випадків) (Yang et al., 2017).
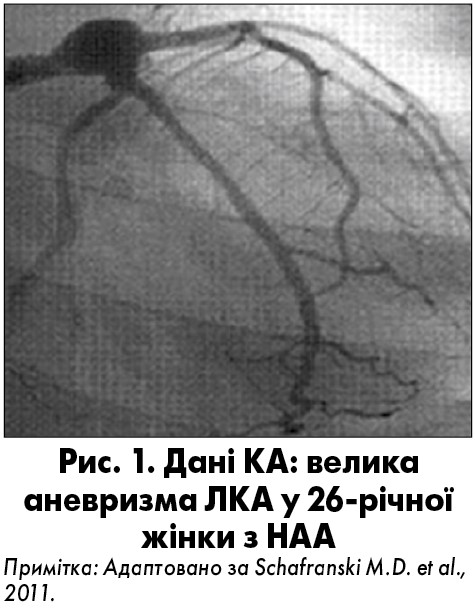
 Слід зазначити, що синдром коронарного обкрадування асоційований з оклюзією легеневих артерій та легеневою гіпертензією, аневризматична ектазія КА – з тяжкою АГ з/без аортальної регургітації та атиповою коарктацією (Endo et al., 2003). За результатами роботи M.E. Soto et al. (2011), ураження КА були фокальними, у 40% випадків стенози КА становили ≥50%; 95% уражень КА локалізувалися в устях чи їхніх проксимальних відділах. Ураження однієї КА виявлене у 47%, двох – у 33%, трьох – у 20% випадків НАА (Soto et al., 2006). За результатами іншого дослідження, дані КГ дозволили виявити ураження стовбуру ЛКА у 62,5% пацієнтів. Ураження було трисудинним у 37,5% хворих, двосудинним – 25%, односудинним – 37,5%; ураження устя КА виявили у 75% випадків (Soeiro Ade et al., 2013). Встановлено значну відмінність у тривалості захворювання між групами осіб з/без ураження КА (176 та 21 місяць відповідно, р=0,01). Триваліший анамнез захворювання у пацієнтів із патологією КА (Soto et al., 2011) може свідчити про збільшення ризику залучення КА в патологічний процес при прогресуванні хвороби (Araszkiewicz et al., 2007). На рисунку 2 показані результати КГ 25-річної жінки, в якої розвинувся ІМ, ускладнений кардіогенним шоком і шлуночковою тахікардією внаслідок стенозу стовбура ЛКА (Hulusi et al., 2007).
Слід зазначити, що синдром коронарного обкрадування асоційований з оклюзією легеневих артерій та легеневою гіпертензією, аневризматична ектазія КА – з тяжкою АГ з/без аортальної регургітації та атиповою коарктацією (Endo et al., 2003). За результатами роботи M.E. Soto et al. (2011), ураження КА були фокальними, у 40% випадків стенози КА становили ≥50%; 95% уражень КА локалізувалися в устях чи їхніх проксимальних відділах. Ураження однієї КА виявлене у 47%, двох – у 33%, трьох – у 20% випадків НАА (Soto et al., 2006). За результатами іншого дослідження, дані КГ дозволили виявити ураження стовбуру ЛКА у 62,5% пацієнтів. Ураження було трисудинним у 37,5% хворих, двосудинним – 25%, односудинним – 37,5%; ураження устя КА виявили у 75% випадків (Soeiro Ade et al., 2013). Встановлено значну відмінність у тривалості захворювання між групами осіб з/без ураження КА (176 та 21 місяць відповідно, р=0,01). Триваліший анамнез захворювання у пацієнтів із патологією КА (Soto et al., 2011) може свідчити про збільшення ризику залучення КА в патологічний процес при прогресуванні хвороби (Araszkiewicz et al., 2007). На рисунку 2 показані результати КГ 25-річної жінки, в якої розвинувся ІМ, ускладнений кардіогенним шоком і шлуночковою тахікардією внаслідок стенозу стовбура ЛКА (Hulusi et al., 2007).
Для диференційної діагностики НАА використовують наступні критерії (Castlemain, 2010):
- жіноча стать, молодий вік;
- обтяжений сімейний анамнез щодо ССЗ у жінок молодого віку;
- стенокардія у спокої або під час фізичного навантаження;
- задишка;
- АГ (унаслідок стенозу ниркових артерій або аорти);
- підвищення неспецифічних показників запалення (ШОЕ чи концентрація СРБ);
- відсутність пульсу на кінцівках чи переміжна кульгавість (типовішим при НАА є ураження артерій верхніх кінцівок).
Медикаментозне, інтервенційне та хірургічне лікування
Лікування НАА включає медикаментозну терапію та реваскуляризацію (інтервенційні й хірургічні втручання) (Castlemain, 2010; Wang et al., 2017).
Метою медикаментозного лікування є зменшення або усунення запалення, досягнення ремісії та мінімізація пошкодження судин (Hassani, 2016; Johnston et al., 2002; Maksimowicz-McKinnon et al., 2007; Saab et al., 2009). Пацієнтам із НАА показане призначення ГК для індукції ремісії згідно з рекомендаціями EULAR (2009). Раннє лікування із застосуванням ГК та інших імуносупресивних засобів, як правило, сприяє зменшенню ураження судин (Mason, 2010). ГК є ефективними препаратами у більшості пацієнтів, однак у деяких розвиваються рецидиви при зменшенні дози або відміні. Так, у 93% осіб із НАА було досягнуто ремісії. Рецидиви відзначали у 96% пацієнтів після ремісії. Проте переважна більшість хворих – 73% (Maksimowicz-McKinnon et al., 2007) – потребувала призначення інших імуносупресивних засобів, окрім ГК, для досягнення і підтримання ремісії захворювання (Clifford, Hoffman, 2014; Isobe, 2013; Maksimowicz-McKinnon et al., 2007). Ці дані підтверджують результати дослідження, проведеного C.L. Koenig і C.A. Langford (2006), згідно з якими у 81% пацієнтів спостерігали ремісію за відсутності клінічних ознак активного захворювання та нових ангіографічних уражень. Однак у 54% випадків було виявлено рецидиви при зменшенні дози преднізолону чи його відміні. Автори стверджують, що ГК є основою терапії НАА, однак у 60% випадків відзначають їхню токсичну дію. Є дані щодо поліпшення систолічної функції ЛШ при призначенні імуносупресивної терапії, зокрема ГК (Amir et al., 2006).
Додаткове застосування цитостатиків – метотрексату та азатіоприну – може не тільки допомогти в посиленні контролю над активністю захворювання, але й сприяти зменшенню дози ГК (Mukhtyar et al., 2009). У випадках непереносимості або протипоказання до призначення цих препаратів терапевтичною альтернативою є циклофосфамід, мофетилу мікофенолат. Циклофосфамід рекомендується для пацієнтів із тяжким НАА, резистентним до інших імуносупресивних засобів (Koenig, Langford, 2006).
Для лікування пацієнтів із НАА можуть використовуватися такі імунобіологічні препарати, як:
- моноклональні антитіла до ФНП-α: інфліксимаб, етанерцепт, адалімумаб (Hoffman et al., 2004; Koster et al., 2016; Mekinian et al., 2015);
- генно-інженерні химерні моноклональні антитіла IgG1, які зв’язуються з CD20, експресованим на поверхні В-клітин: ритуксимаб (Unizony et al., 2013);
- рекомбінантне гуманізоване моноклональне антитіло до людського рецептора ІЛ‑6: тоцилізумаб (Koster et al., 2016; Mekinian et al., 2015; Unizony et al., 2013);
- рекомбінантний білок CTLA‑4-IgG1, що складається з позаклітинного домена антигена 4 цитотоксичних лімфоцитів, зв’язаного з модифікованим Fc фрагментом імуноглобуліну G1 людини: абатацепт (Koster et al., 2016).
За даними роботи G.S. Hoffman et al. (2004), при терапії інфліксимабом або етанерцептом у 66,7% пацієнтів було досягнуто стійкої ремісії (відсутність нових судинних уражень та припинення застосування ГК), у 26,7% – неповної, але дозу ГК зменшили на 50%, і тільки у 6,7% хворих терапія виявилася неефективною.
Ведення пацієнтів із НАА та ураженням КА
Лікування пацієнтів із НАА та ураженнями КА є складним завданням (Yang et al., 2015), оскільки запалення артерій виявляють у 40% випадків навіть після терапії (Kerr et al., 1994). Після встановлення ураження КА ведення таких хворих має бути мультидисциплінарним (Soto et al., 2011). Необхідно зазначити, що немає консенсусу щодо лікування ураження КА, яке часто потребує реваскуляризації у поєднанні з медикаментозною терапією (ГК та інші імуносупресивні препарати) (Ahmadi-Simab et al., 2007), які залишаються основою тактики при активному захворюванні (Isomatsu et al., 2000; Yang et al., 2017). Є повідомлення, що стеноз КА може регресувати після терапії ГК (Isomatsu et al., 2000; Yang et al., 2017).
Стратегії лікування для поліпшення клінічних результатів при НАА змінювалися від фармакологічної терапії із застосуванням ГК та інших імуносупресивних засобів до інвазивних процедур, таких як перкутанне коронарне втручання (ПКВ) тощо (Araszkiewicz et al., 2007; Ouali et al., 2011; Soeiro Ade et al., 2013; Wang et al., 2017). Однак слід підкреслити, що немає єдиної думки про те, як необхідно лікувати ураження КА, що асоційовані з НАА. H. Suzuki et al. (1999) описали досить тривале виживання пацієнтки з НАА (без хірургічного втручання), що асоційований з автоімунними захворюваннями (автоімунний гепатит, тиреоїдит Хашимото, Синдром Шегрена), в якої за даними КГ були виявлені гігантська сакулярна аневризма ЛКА (5 см) і сакулярна аневризма проксимального відділу ПКА (2 см), без значущих ускладнень із боку серця. Ураження стінки судин, а також підвищений ризик тромбозу роблять інвазивні процедури проблематичними і зумовлюють високу частоту рестенозу (Endo et al., 2003; Furukawa et al., 2005; Maksimowicz-McKinnon et al., 2007; Rav-Acha et al., 2007; Yokota et al., 2012).
У літературі є дані щодо призначення пацієнтам із НАА та ІХС, окрім ГК та інших імуносупресивних препаратів, статинів, нітратів, антагоністів кальцію, β-адреноблокаторів, гепарину, інгібіторів глікопротеїнових рецепторів ІІb/ІІІа (зокрема абциксимабу), аспірину, клопідогрелю, інгібіторів ангіотензинперетворювального ферменту чи блокаторів ангіотензинових рецепторів, спіронолактону, фуросеміду (Ouali et al., 2011; Soeiro Ade et al., 2013; Wang et al., 2017). За результатами випробування, застосування ГК, циклофосфаміду та фармакотерапія ГКС (гепарин, абциксимаб, нітрогліцерин, аспірин, еналаприл, метопролол, статини) сприяла поліпшенню кровотоку в інфаркт-залежній артерії (кровоток до лікування – ступінь 1 за шкалою TIMI, після лікування – ступінь 3 за шкалою TIMI). Однак ця терапія не запобігла утворенню аневризм КА та їхньому незначному збільшенню (Araszkiewicz et al., 2007).
Необхідно зазначити, що роль ліпід-знижувальної терапії та оцінки серцево-судинного ризику при НАА не з’ясовано (Kim, Barra, 2018). Немає сумніву, що у пацієнтів із НАА необхідно модифікувати ФР розвитку атеросклерозу (Wang et al., 2015).
З урахуванням даних стосовно високої поширеності інсульту та ІМ в осіб із НАА можна розглянути питання щодо профілактичного прийому антитромбоцитарних засобів (Kim, Barra, 2018). Дані ретроспективного дослідження показали, що антиагрегантна терапія (аспірином) асоційована з нижчою частотою ішемічних (цереброваскулярних і серцево-судинних) подій при НАА (de Souza et al., 2010).
Інтервенційне та хірургічне лікування ураження КА при НАА
При клінічно значущому ураженні КА необхідне проведення реваскуляризації міокарда, зокрема ПКВ чи коронарного шунтування (JCS Joint Working Group, 2011; Kim, Barra, 2018; Saab et al., 2009; Wang et al., 2017; Yang et al., 2017). Метод реваскуляризації чинить значний вплив на прогноз (Saadoun et al., 2012), однак дотепер оптимальної стратегії реваскуляризації при НАА не визначено (Endo et al., 2003; JCS Joint Working Group, 2011; Soeiro Ade et al., 2013; Wang et al., 2017), це питання і досі предмет дискусії (Isobe, 2013). Рестеноз при проведенні коронарного шунтування й ПКВ залишається важливою проблемою (Allaoui, 2017; Hamdan et al., 2007; Lanjewar et al., 2007; Yang et al., 2017; Yokota et al., 2012). Вибір інтервенційного чи хірургічного втручання при НАА залежить від локалізації та поширеності патологічного процесу (Cong et al., 2010; Isobe, 2013; Kim, Barra, 2018; Saadoun et al., 2012). За даними дослідження, проведеного M. Endo et al. (2003), 95,8% пацієнтів зі стенозами КА потребували хірургічного втручання: у 82,6% було проведено тільки реваскуляризацію міокарда, а у 17,4% – цей метод з іншими хірургічними втручаннями (протезування аортального клапана тощо).
За рекомендаціями EULAR (2009), реконструктивна хірургія при НАА повинна проводитися у період ремісії захворювання в експертному центрі (рівень доказів 3, сила рекомендації C) (Mukhtyar et al., 2009). Варто підкреслити, що перед реваскуляризацією необхідно виключити активність НАА чи провести відповідну терапію для індукції ремісії захворювання, оскільки спостерігали гірші результати у разі інтервенційного або хірургічного лікування в активній стадії НАА (Cong et al., 2010; Isobe, 2013; Maksimowicz-McKinnon et al., 2007; Saadoun et al., 2012). За даними дослідження показано, що активне запалення у 10,577 разу збільшує ймовірність виникнення основних несприятливих кардіальних подій (ОНКП): ІМ, повторних реваскуляризацій, раптової смерті (Wang et al., 2017). При проведенні мультиваріантного аналізу наявність запалення під час реваскуляризації (відношення шансів [ВШ] 7,48; 95% довірчий інтервал [ДІ] 1,42‑39,39; р=0,04) була незалежно асоційована з виникненням артеріальних ускладнень після втручання. Пацієнти, які зазнали ускладнень, мали вищі рівні ШОЕ (р<0,001), вмісту СРБ (р<0,001) та фібриногену (р<0,005) у сироватці крові порівняно з такими без ускладнень (Saadoun et al., 2012). Тож реваскуляризацію рекомендовано проводити в неактивній стадії захворювання (Kuijer et al., 2015; Sadeghpour Tabaee et al., 2008; Sun et al., 2013), і важливим є контроль запалення й призначення ГК та/або інших імуносупресивних препаратів як до, так і після реваскуляризації (Park et al., 2009; Saadoun et al., 2012; Sadeghpour Tabaee et al., 2008; Yang et al., 2017) пацієнтам із клінічними та серологічними ознаками активного захворювання для запобігання рестенозу (Kuijer et al., 2015; Sadeghpour Tabaee et al., 2008; Yang et al., 2017). Однак у деяких випадках, з метою запобігання несприятливим наслідкам, реваскуляризацію слід проводити без затримки, наприклад, при ГКС (Lee et al., 2011; Sun et al., 2013).
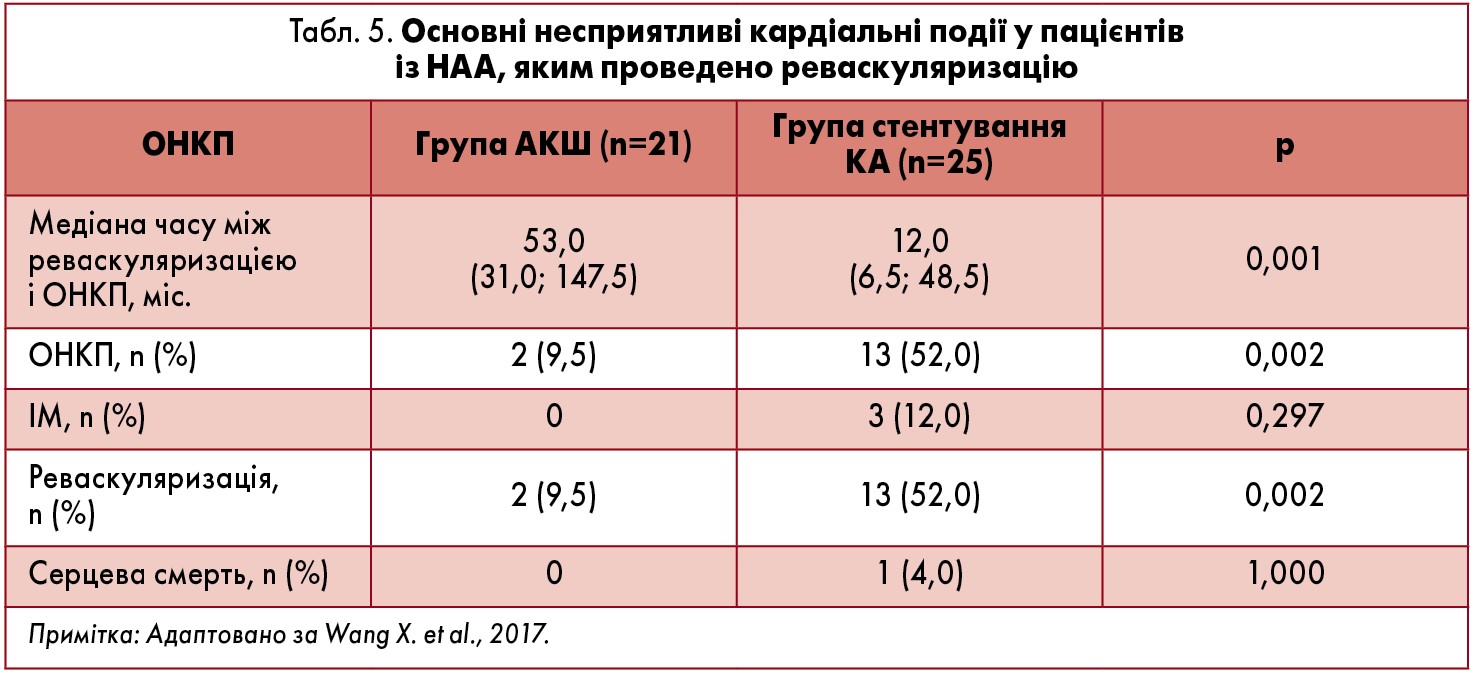
Є дані, що АКШ дає кращі результати, ніж ангіопластика чи стентування КА (як металевими, так і елютинг-стентами) в осіб із НАА (Saab et al., 2009; Saadoun et al., 2012; Wang et al., 2017; Yang et al., 2017). Так, лише 9,5% хворих, яким проведено АКШ, потребували повторної реваскуляризації (Wang et al., 2017). Дані роботи Y. Yang et al. (2017) показали, що АКШ сприяє збільшенню виживаності пацієнтів із НАА і ураженням КА. Донедавна не було інформації про довгострокові результати ПКВ і АКШ у хворих на НАА (Rav-Acha et al., 2007), а дані щодо ефективності цих методик наводили у вигляді випадків або невеликих серій. X. Wang et al. (2017) проведене дослідження довгострокових результатів пацієнтів із НАА і ураженням КА, яким виконано АКШ і стентування КА. Частота ОНКП упродовж 41 місяця спостереження (табл. 5) була значно вищою в осіб із НАА, яким проведене стентування, ніж у таких після АКШ (р<0,001). Особливо це стосувалося пацієнтів, які перенесли реваскуляризацію в активній стадії НАА (р=0,001), тоді як різниці між групами хворих, яким було виконано стентування КА і АКШ у неактивній стадії НАА, не виявлено (р=0,138).
Крім того, результати дослідження показали, що у пацієнтів, яким виконали реваскуляризацію в активній стадії, частота ОНКП була значно нижчою при прийомі преднізолону, ніж без нього (р=0,028), що може свідчити про ефективність препарату для зменшення їхнього розвитку. Таким чином, для хворих у активній стадії, яким необхідна невідкладна реваскуляризація, АКШ є ефективною стратегією, оскільки частота ОНКП при реваскуляризації в активній стадії у групі пацієнтів, яким виконане стентування КА, була значно вищою, ніж серед тих, хто переніс АКШ. Найбільш вражаючим висновком цього випробування є те, що стентування КА асоційоване з майже 10-разовим підвищенням ризику ОНКП порівняно з АКШ (Wang et al., 2017). Ці дані підтверджують результати дослідження, в межах якого впродовж періоду спостереження, що в середньому тривав 19 місяців, ОНКП відзначали у 52% пацієнтів із НАА після проведення імплантації елютинг-стентів (Wang et al., 2015). За даними випробування М. Soeiro Ade et al. (2013), 37,5% хворих виконали АКШ, 12,5% – імплантацію елютинг-стента, 25% – металевих стентів і 25% отримували фармакотерапію. Слід зазначити, що госпітальна смертність становила 25%. При подальшому спостереженні (в середньому упродовж 30 місяців) відзначали позитивні результати як медикаментозного, інтервенційного, так і хірургічного втручання.
У зв’язку з досягненнями в інтервенційній кардіології, імплантація елютинг-стентів є альтернативою АКШ (Furukawa et al., 2005; Wang et al., 2017). Автори зазначають, що цей метод реваскуляризації міокарда є ефективним і безпечним (Cheng et al., 2011). При терапії уражень КА у пацієнтів із НАА, особливо тоді, коли АКШ не може бути виконано, воно не є методом вибору чи за необхідності відстрочення АКШ та лікування стенозу шунтів, показано імплантацію стентів (Cheng et al., 2011; Yang et al., 2017). У літературі наявні суперечливі дані щодо ефективності ПКВ. Так, дослідники зазначають, що імплантація елютинг-стентів є дієвою стратегією (Amir et al., 2006; Cheng et al., 2011; Wang et al., 2017), оскільки стеноз артерій при НАА спричинений запаленням стінки артерій внаслідок автоімунних реакцій, проліферації неоінтими, тому їхня імплантація може зменшити частоту рестенозу порівняно з використанням металевих стентів (Furukawa et al., 2005; Kang et al., 2006; Sakai et al., 2006) завдяки імуносупресивній дії, локальному протизапальному впливу та пригніченню проліферації клітин непосмугованих м’язів стінки артерій (Furukawa et al., 2005; Sakai et al., 2006; Yang et al., 2017). Результати випробувань показують, що імплантація елютинг-стентів пацієнтам із НАА сприяє кращим наслідкам, ніж металевих стентів. Так, відзначено зменшення частоти рестенозу і повторної реваскуляризації при застосуванні елютинг-стентів (Furukawa et al., 2005; Kang et al., 2006; Lee et al., 2010; Sakai et al., 2006; Wang et al., 2017), проте ці дослідження проводилися упродовж короткого періоду спостереження (Amir et al., 2006; Furukawa et al., 2005; Kang et al., 2006; Wang et al., 2017), а дані тривалого (протягом 4‑5 років) обмежені (Lee et al., 2010). Однак рестеноз стентів залишається проблемою при НАА (Endo et al., 2003; Lee et al., 2011; Maksimowicz-McKinnon et al., 2007; Wang, Dang, 2015; Yang et al., 2017). Так, повідомляється про рестеноз металевих (Furukawa et al., 2005; Lee et al., 2010) та елютинг-стентів (Empen et al., 2017; Kuijer et al., 2015; Lee et al., 2011; Yokota et al., 2012). Окрім того, у дослідженнях не виявлено збільшення проміжку часу, вільного від подій, при використанні елютинг-стентів (Wang et al., 2017). Є дані щодо запобігання рестенозу призначенням ГК після імплантації елютинг-стентів (у зв’язку з рестенозом металевих) (Endo et al., 2003; Furukawa et al., 2005; Kang et al., 2006; Yokota et al., 2012).
У дослідженні (n=75) 31 пацієнтові було проведено КГ (хворі зі стенокардією, ІМ або змінами на ЕКГ чи за даними ехокардіографії) та реваскуляризацію – імплантацію металевих чи елютинг-стентів або АКШ (ПКВ – 19, АКШ – 12). За час періоду спостереження, що у середньому становив 101 місяць, у групі хворих, яким виконали стентування, встановлено значно вищу частоту рестенозу (63,2%) порівняно з 25%, яким було виконано АКШ. Необхідно зазначити, що у цих двох групах хворих відзначали низький рівень прийому ГК (21,1 і 16,7% відповідно). Як видно з результатів дослідження, після стентування спостерігали високу частоту внутрішньостентового рестенозу, тому АКШ був кращою опцією лікування (Yang et al., 2017). Це підтверджують результати роботи, в якій проводили порівняння трьох стратегій терапії пацієнтів із НАА й ураженням КА (табл. 6). Окрім того, вищу смертність відзначено у пацієнтів, яким виконували реваскуляризацію з імплантацією стентів, ніж у тих, хто переніс АКШ (Sun et al., 2013).
Як видно із зазначеного вище, необхідні подальші дослідження для оцінки ефективності елютинг-стентів у пацієнтів із НАА з метою отримання коротко- і довгострокових результатів. У майбутньому досягнення методів реваскуляризації можуть сприяти поліпшенню результатів ендоваскулярних процедур у таких хворих (Lee et al., 2010; Wang et al., 2017; Yang et al., 2017).
всім пацієнтам, які проходять інтервенційні процедури, рекомендовано подвійну антиагрегантну терапію (аспірин і клопідогрель щоденно) упродовж 12 місяців після реваскуляризації (Yang et al., 2017).
Прогноз
Нині прогноз для осіб із НАА є кращим, що зумовлено поліпшенням виявлення цього захворювання завдяки вдосконаленню неінвазивних методів діагностики з візуалізацією та лікування (Ohigashi et al., 2012). Прогноз залежить від наявності прогресуючого запалення, тривалості ремісії та клінічних наслідків ураження судин, зокрема коронарних чи сонних артерій (Rav-Acha et al., 2007). Дослідження за участю 859 пацієнтів із НАА, проведеного в Японії, показало поліпшення прогнозу, з одного боку, але збільшення ймовірності потенційних ускладнень внаслідок атеросклерозу – з іншого, оскільки запалення судин є вагомим чинником його розвитку (Numano et al., 2000). Як було зазначено вище, ускладнення з боку серця, нирок та ЦНС є основними причинами захворюваності та смертності при НАА. Вони можуть бути фатальними у разі відсутності імуносупресивного лікування. Виявлення коморбідних ускладнень (АГ) та ранній початок імуносупресивної терапії може поліпшити виживаність без симптомів (Saab et al., 2009). Використання регресивного аналізу показало, що предикторами основних несприятливих подій у пацієнтів із НАА були активність захворювання (ВШ 10,577; 95% ДІ 2,351‑47,582, р<0,002) і стратегія реваскуляризації (ПКВ/АКШ: ВШ 9,854; 95% ДІ 2,183‑44,472, р=0,003) (Wang et al., 2017). Отже, важливо контролювати активність захворювання шляхом призначення відповідного імуносупресивного лікування до (або у разі невідкладної реваскуляризації – після) проведення реваскуляризації (Maksimowicz-McKinnon et al., 2007). Моніторинг ускладнень і контроль активності хвороби можуть знижувати частоту ішемічних ускладнень при НАА (ІМ, інсульт) (Kim, Barra, 2018), а відсутність контролю асоційована з передчасною смертністю та значною захворюваністю (Maksimowicz-McKinnon et al., 2007).
За даними дослідження М. Endo et al. (2003), виживаність без серцево-судинних подій (серцева смерть, повторні АКШ, ПКВ та ІМ) дорівнювала 77,8±8,8% за 5 років та 72,6±9,6% за 10 років. Актуарні показники виживаності становили 86,5±7,3% за 5 років і 81,4±8,4% за 10 років. Гірші наслідки відзначають за наявності таких ускладнень, як АГ, недостатність аортального клапану та аневризма, а також швидкопрогресуючого перебігу захворювання (Hassani, 2016). Це підтверджують результати роботи, за якими предикторами смертності були АГ, ІХС та аортальна недостатність; 2-, 5- і 10-річна виживаність осіб із НАА становила 92, 81 та 73% відповідно. У 26% випадків причиною смерті таких хворих були ІМ, хронічна ниркова недостатність, інсульт, ускладнення хірургічних втручань (Soto et al., 2008). Госпітальна смертність пацієнтів із НАА та стенозами КА, які перенесли хірургічне чи ендоваскулярне втручання, становила 8,7%, пізня смертність – 13% (Endo et al., 2003). За даними дослідження M.E. Soto et al. (2006), загальна смертність хворих становила 17%, у 46% випадків – внаслідок серцево-судинних причин, з яких у 9% причиною смерті був ІМ.
Висновки
НАА є захворюванням, що суттєво впливає на якість життя. Показники фізичного і психологічного компонентів здоров’я якості життя є гіршими, ніж при інших хронічних захворюваннях, пов’язаних із патологією периферичних артерій. Нижча якість життя спостерігається у пацієнтів із НАА порівняно зі здоровими особами (р<0,0001). Єдиним фактором, що позитивно впливає як на фізичний, так і психологічний компоненти якості життя, є ремісія захворювання (Abularrage et al., 2008). Більш ніж дві третини хворих мали труднощі при повсякденній активності, а приблизно одна четверта були непрацездатними (Maksimowicz-McKinnon et al., 2007).
На закінчення варто зазначити, що дані досліджень показують: НАА не є рідкісним станом у молодих жінок із ГКС. До ознак, які можуть вказувати на НАА, належать відсутність класичних серцево-судинних ФР, підвищення вмісту гострофазових білків і наявність симптомів, які свідчать про оклюзію артерій (Cavalli et al., 2018). Встановити діагноз НАА допоможе проведення досліджень із візуалізацією судин (Endo et al., 2003; Mason, 2010; Soto et al., 2006).
Таким чином, НАА – це системний васкуліт, при якому уражаються аорта та її основні гілки. У патологічний процес можуть залучатися КА із розвитком стенокардії, інфаркту міокарда, порушення ритму і провідності серця, раптової смерті. Важлива рання діагностика НАА, що може бути складним завданням через неспецифічні симптоми на ранній стадії захворювання та асимптоматичний перебіг. За наявності стенокардії, ГКС, зокрема у молодих жінок, необхідно розглядати НАА як можливу причину їхнього розвитку, особливо при ослабленні/відсутності пульсу чи асиметричному АТ. Комплексна та мультидисциплінарна оцінка наявних симптомів чи ознак допоможе своєчасно встановити діагноз НАА і призначити відповідне медикаментозне та інтервенційне або хірургічне лікування, що, безумовно, поліпшить прогноз таких пацієнтів.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (63) травень 2019 р.