17 лютого, 2020
Клінічні рекомендації Іспанського товариства медичної онкології з первинної профілактики раку (2018)
Рак є однією з провідних причин захворюваності та смертності в усьому світі. Популяційні дані вказують, що частота новоутворень продовжує зростати й у 2035 р. сягне 24 млн випадків.
Хоча деякі автори стверджують, що пухлини є наслідками випадкових мутацій під час поділу клітин, більшість літературних даних підтримує думку, що значної частини цих випадків можна уникнути завдяки зміні способу життя [1]. Первинна профілактика спрямована на запобігання розвитку хвороби шляхом зменшення контакту зі шкідливими факторами та збільшення – із захисними [2].
Куріння
Куріння є головною причиною раку, впливу якої можна уникнути. Вживання тютюну зумовлює понад 1 млн смертей від раку на рік. Канцерогенність сигаретного диму та бездимних сигарет добре доведена (ступінь IA). Дослідження на лабораторних тваринах виявили в тютюновому димі 62 канцерогени, 15 з яких спричиняють пухлини й у людини. Канцерогенез під дією куріння підтверджено в різноманітних дослідженнях: проспективних, епідеміологічних, «випадок – контроль» [3].
Вживання тютюну призводить щонайменше до 14 типів раку, найпоширенішим і найбільш смертельним з яких є рак легень. Його головною детермінантою є тривалість куріння, проте ризик підвищується також паралельно кількості викурених сигарет. Куріння збільшує ризик усіх гістологічних типів раку легень у обох статей. Припинення куріння в будь-якому віці запобігає наростанню ризику хвороб, асоційованих з активним курінням, хоча ризик новоутворень у колишніх курців іще протягом багатьох років залишається вищим, аніж у осіб, які ніколи не курили.
Куріння тютюнових виробів також є провідною причиною карцином сечового міхура, уретри та нирок. Існує причинно-наслідковий зв’язок між курінням і раком ротової порожнини, глотки, горла, приносових пазух і стравоходу, ризик яких додатково збільшується внаслідок одночасного вживання алкоголю. Із курінням тісно пов’язані рак підшлункової залози, шлунка, печінки, шийки матки, мієлоїдна лейкемія. У пасивних курців збільшується ймовірність розвитку раку легень, гортані та глотки.
Вживання алкоголю
Разом із надмірною масою тіла вживання алкоголю є ключовим харчовим фактором ризику раку. Головним канцерогеном алкогольних напоїв є ацетальдегід – активний метаболіт етанолу [4]. Біологічні дані, результати експериментів на тваринах та епідеміологічні дослідження обґрунтували доцільність включення алкоголю
Механізм канцерогенної дії алкоголю включає пряме пошкодження клітин верхніх відділів шлунково-кишкового тракту; зміни метилювання ДНК, які збільшують чутливість до мутацій; підвищення вмісту ацетальдегіду, що стимулює проліферацію епітеліальних клітин і спричиняє утворення адуктів ДНК. Доведено, що зв’язок між уживанням алкоголю та ризиком раку модифікується генетичними варіаціями в карбоновому й ацетальдегідному метаболічних шляхах. Ризик розвитку раку зростає лінійно зі збільшенням щоденного вживання алкоголю. Вираженість ризику варіює залежно від типу раку; мінімального порогу безпечного споживання не встановлено. Асоціація з раком грудей є особливо вражаючою, оскільки вже 1 умовна одиниця алкоголю на день пов’язана з незначним, але достовірним підвищенням ризику розвитку цієї пухлини.
Вважається, що протекторний ефект стосовно новоутворень чинить достатнє вживання фолатів. І навпаки, харчування, бідне на фрукти й овочі, посилює канцерогенез сквамозноклітинних карцином оториноларингологічного профілю. Для більшості анатомічних ділянок відмінностей залежно від типу алкогольного напою виявлено не було.
Розраховано, що 30-35% усіх злоякісних пухлин пов’язані з харчуванням, і є достатньо наукових даних для впровадження дієтичних рекомендацій у профілактику раку [5]. Зв’язок між харчуванням і раком давно відомий, однак на ці дані істотно впливає упередженість і комерційні інтереси. У таблиці 1 наведено харчові рекомендації із запобігання раку, представлені провідними світовими організаціями. Ці рекомендації ґрунтуються на доказовій базі та відповідають одні одним.
Більшість даних щодо харчування походять із ретроспективних метааналізів досліджень «випадок – контроль» і проспективних когортних досліджень. Провести проспективні рандомізовані дослідження в цій галузі складніше, зважаючи на труднощі в гарантуванні та перевірці довготривалої прихильності пацієнтів до певного харчування [6].
У нещодавньому систематичному огляді та метааналізі 93 досліджень, які включали понад 85 тис. випадків і 100 тис. контролів, найбільш якісні докази отримані стосовно зв’язку здорового харчування зі зниженням ризику раку товстого кишечнику та грудної залози (особливо гормононегативних пухлин у жінок у постменопаузі), а також стосовно асоціації неправильного харчування з підвищенням ризику раку товстого кишечнику (ступінь 1B) [7]. Дещо менше доказів існує щодо зв’язку неправильного харчування з ризиком раку верхніх дихальних шляхів, травної системи, яєчників, ендометрію та простати. Ці результати свідчать про потенційну роль харчування при різних видах новоутворень, але докази недостатньо переконливі: виявлений зв’язок може підлягати впливу інших факторів.
Інший систематичний огляд і метааналіз [8] оцінював зв’язок між прихильністю до наявних рекомендацій із харчування та фізичної активності (ФА) й загальною поширеністю раку та смертністю з цієї причини. Було проаналізовано 2033 потенційно важливі дослідження та 12 проспективних публікацій, які відповідали рекомендаціям Американського товариства раку та Світового фонду досліджень раку. Було виявлено стале зниження ризику раку для певних анатомічних ділянок (ступінь 1B). Високий рівень прихильності до рекомендацій порівняно з низьким достовірно асоціювався зі зниженням загальної поширеності колоректального раку
Експерти Міжнародного агентства з досліджень раку проаналізували результати понад 800 епідеміологічних досліджень із метою виявлення зв’язку між раком і вживанням червоного м’яса чи продуктів м’ясоковбасного виробництва в різних країнах. Більшість епідеміологічних даних стосувалися колоректального раку; пряму кореляцію між ризиком розвитку цих пухлин і вживанням червоного м’яса чи продуктів м’ясоковбасного виробництва було виявлено в 14 та 12 когортних дослідженнях відповідно [9]. У когортних дослідженнях і популяційних дослідженнях «випадок – контроль» було також виявлено прямий зв’язок між споживанням червоного м’яса та раком підшлункової залози, а також між споживанням продуктів м’ясоковбасного виробництва та раком шлунка. На основі даних стосовно колоректального раку вживання останніх було класифіковано як канцерогенне для людини (ступінь 1A). Вживання червоного м’яса розглядається як імовірно канцерогенне (ступінь 1B).
Ожиріння та рак
Зв’язку надлишкової маси тіла й ожиріння з різними видами раку присвячено понад 1000 епідеміологічних досліджень і метааналізів. Загальний висновок є таким: підтримання нормальної маси тіла сприяє зниженню ризику розвитку певних типів пухлин, що свідчить про профілактичний ефект нормалізації ваги, хоча ця інформація потребує підтвердження в подальших дослідженнях.
Після ретельного аналізу доказової бази експерти Міжнародного агентства з досліджень раку дійшли висновку, що відсутність надлишкової маси тіла або ожиріння зменшує ймовірність розвитку раку товстого кишечнику, стравоходу (аденокарциноми), нирковоклітинної карциноми, раку грудей і матки в жінок після менопаузи, раку печінки, жовчного міхура, підшлункової залози, яєчників, щитоподібної залози, а також множинної мієломи та менінгіоми [10]. Крім того, підтверджена асоціація високого індексу маси тіла з нижчою загальною виживаністю при раку грудей, хоча доказова база для інших пухлин є суперечливою.
Відповідно до даних обсерваційних досліджень, втрата ваги після баріатричного хірургічного втручання знижує ризик раку грудної залози та ендометрію, хоча кількість та якість цих досліджень не дає змоги зробити остаточні висновки.
Фізична активність
Всесвітня організація охорони здоров’я (ВООЗ) визначає ФА як будь-які рухи тіла, зумовлені роботою скелетних м’язів, які потребують витрат енергії [11]. Нестача ФА є важливим фактором зростання смертності та безпосередньо пов’язана з 6% усіх смертей у світі [12]. Доказова база, що стосується впливу ФА на зниження ризику раку, походить більшою мірою з обсерваційних досліджень (ступінь IC). У таблиці 2 представлено докази, наявні для найбільш вивчених типів пухлин.
Стан довкілля та професійна діяльність
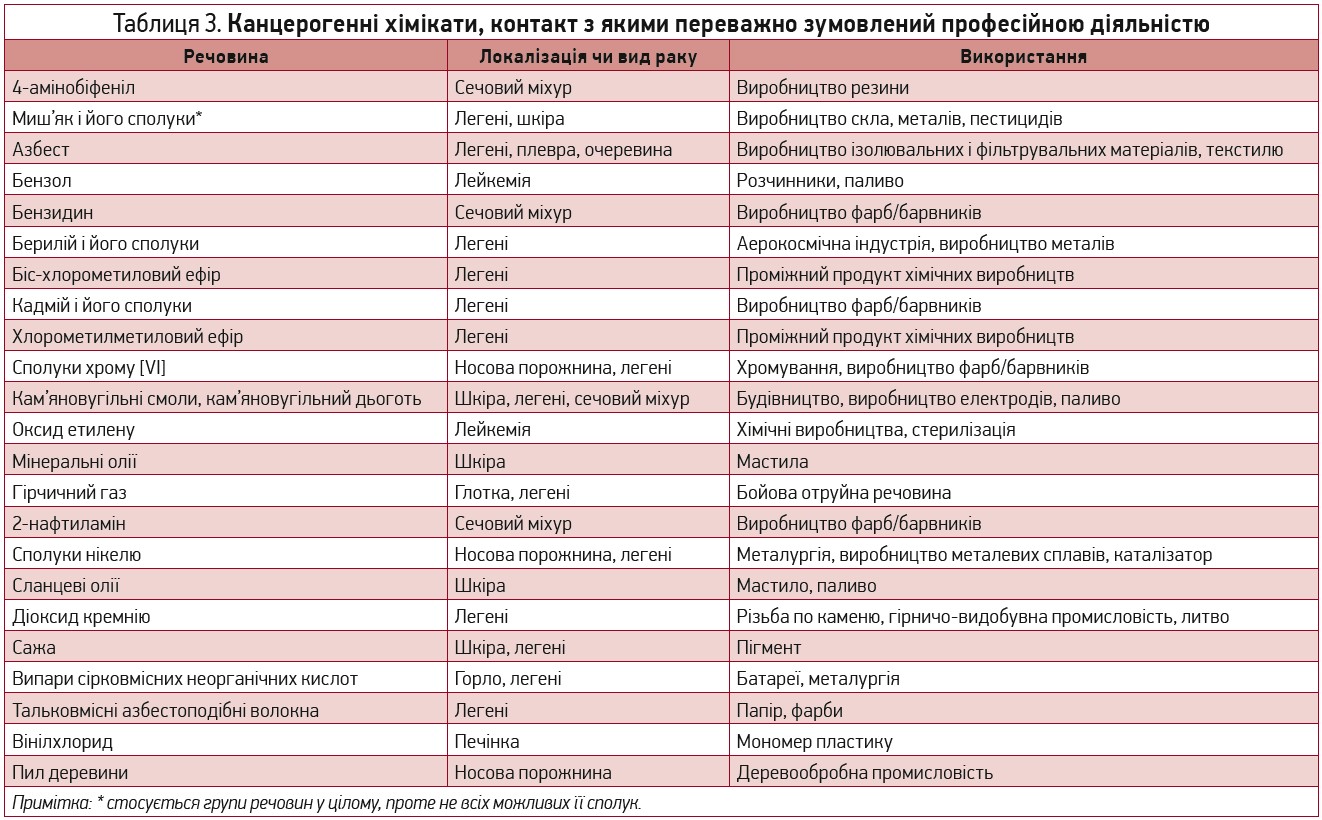
Встановлено, що контакт із низкою хімічних, фізичних і біологічних чинників під час професійної діяльності підвищує ризик новоутворень. Наразі відомо 25 хімічних агентів різного роду, професійний контакт з якими є доведено канцерогенним, а також 25 імовірних канцерогенів.
Деякі з цих агентів (азбест, діоксид кремнію та важкі метали) трапляються в роботі представників багатьох професій, тоді як інші канцерогени мають лише історичне значення (гірчичний газ, 2-нафтиламін). Їхня канцерогенність була доведена в експериментах на тваринах, а докази канцерогенності в людей менш переконливі та ґрунтуються на даних епідеміологічних досліджень (ступінь 2C).
Отже, професійний контакт із низкою хімічних агентів спричиняє зростання ризику раку (табл. 3). Близько 4-5% усіх випадків раку в розвинених країнах приписують впливу несприятливих чинників під час професійної діяльності, й лідером у цьому списку є рак легень [13, 14].
Канцерогенним чинником також може виступати забруднення довкілля, зокрема повітря, води та ґрунту. Оскільки люди не здатні контролювати ступінь власного контакту з речовинами, що забруднюють навколишнє середовище, за оцінками експертів, ці речовини спричиняють 1-4% випадків раку в розвинених країнах (ступінь 2C). Найбільша доказова база стосовно канцерогенності наявна для азбесту (контакт, не пов’язаний із професійною діяльністю), токсинами в повітрі (на вулиці та в приміщеннях) і воді (продукти хлорування) [13, 14].
Ультрафіолетове опромінення (УФО)
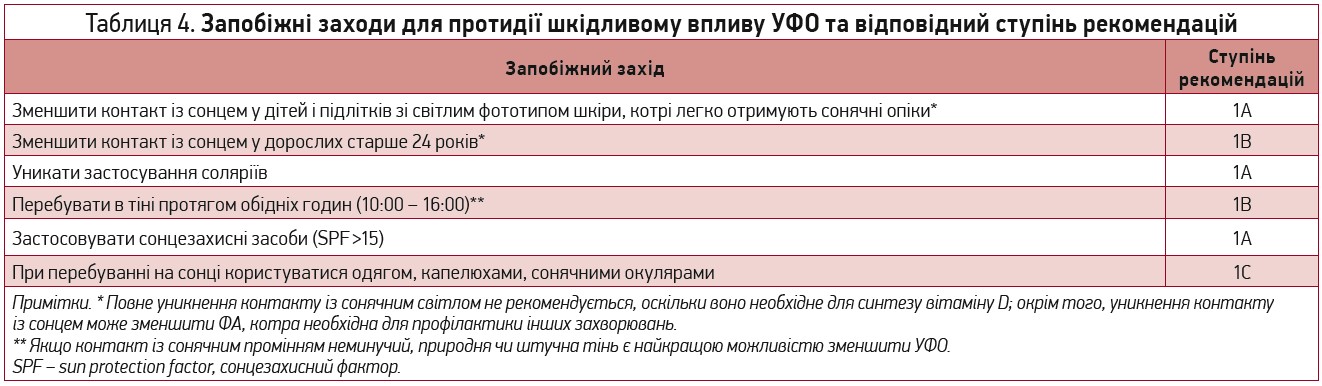
УФО, що належить до канцерогенів 1-ї групи, може походити з природних джерел, передусім від сонця, а також зі штучних джерел (солярії). УФО є головним канцерогеном для розвитку раку шкіри (РШ) [15], поширеність якого швидко зростає. Різні патерни контакту із сонячним промінням асоціюються з різними типами РШ. Хронічний або професійний контакт пов’язаний із розвитком сквамозноклітинних карцином і деяких типів злоякісної меланоми, тоді як потужний періодичний контакт і сонячні опіки в дитинстві та підлітковому віці асоціюються з базальноклітинними карциномами та злоякісною меланомою [17]. Хоча існують інші фактори ризику РШ на кшталт фототипу, сімейного анамнезу чи наявності трансплантованого паренхіматозного органа, УФО є головним модифікованим фактором, уникнення якого здатне зменшити ймовірність розвитку цього типу пухлин. У таблиці 4 підсумовано профілактичні заходи для запобігання шкідливому впливу УФО [16, 17].
Існують наукові докази ролі інфекцій, спричинених різними мікроорганізмами, в розвитку та проліферації пухлин. Інфекційні чинники зумовлюють один із п’яти випадків раку внаслідок імуносупресії, перетворення клітин і порушень клітинного циклу [18].
Найвищий рівень доказовості властивий таким зв’язкам між інфекцією та пухлиною:
- вірус папіломи людини та рак шийки матки, аногенітальний рак, сквамозноклітинна карцинома голови та шиї [19];
- віруси гепатиту B і C та гепатоцелюлярна карцинома [20];
- вірус HTLV‑1 і T-клітинна лейкемія в дорослих;
- вірус імунодефіциту людини (ВІЛ) 1 типу та саркома Капоші й негоджкінська лімфома;
- вірус герпесу 8 типу та саркома Капоші й лімфоми;
- вірус Епштейна – Барр і лімфома Беркітта;
- Helicobacter pylori та новоутворення травної системи, зокрема MALT-лімфоми та карцинома шлунка;
- різні черви-сисуни та холангіокарцинома й гепатоцелюлярна карцинома.
Ці інфекції розповсюджуються через кров та інші рідини організму, що відкриває можливості для профілактики (скринінгові аналізи крові, запобігання користуванню спільними шприцами в осіб, які вживають наркотики, тощо). Ефективними також є щеплення від гепатиту В та інфекцій, спричинених вірусом папіломи людини. Останнє рекомендується дітям, а також молодим людям обох статей, які не були щеплені в дитинстві.
Антиретровірусна терапія, спрямована на ВІЛ, зменшила кількість асоційованих із цим вірусом лімфом, а противірусне лікування при гепатиті B – кількість випадків гепатоцелюлярної карциноми.
Соціоекономічні фактори
У 2005 р. було проведено огляд досліджень, присвячених впливу соціоекономічних детермінант на поширеність раку та відповідну смертність у Північній Америці. Було зроблено висновок: незважаючи на значущість проблеми, даних із цього питання недостатньо. Одним із ключових понять є неоднозначність визначення «соціоекономічна нерівність». У цьому огляді пропонується таке значення терміна: «наслідки нерівностей, пов’язаних із несприятливими умовами життя чи праці, невідповідної чи недостатньої охорони здоров’я, а також інших впливів, пов’язаних із соціоекономічним станом і дискримінацією» [21].
Загалом поширеність раку є більшою в менш розвинених країнах. Окрім того, незалежно від рівня достатку країни, фіксується достовірно вищий ризик злоякісних пухлин легень, шлунка, верхніх відділів шлунково-кишкового тракту та шийки матки в осіб нижчого соціального статусу (ступінь 2B) [22]. Це було підтверджено проведеним у Іспанії систематичним оглядом літератури з цього питання [23].
Для ліквідації соціоекономічної нерівності комісія ВООЗ із питань соціальних детермінант здоров’я виділяє такі необхідні зміни, як покращення умов проживання; усунення нерівномірного розподілу влади, грошей і ресурсів; оцінка проблеми та результатів проведених заходів. У світлі проблем громадського здоров’я в Європі впроваджується низка стратегій, спрямованих на протидію соціальним нерівностям [24].
Висновок
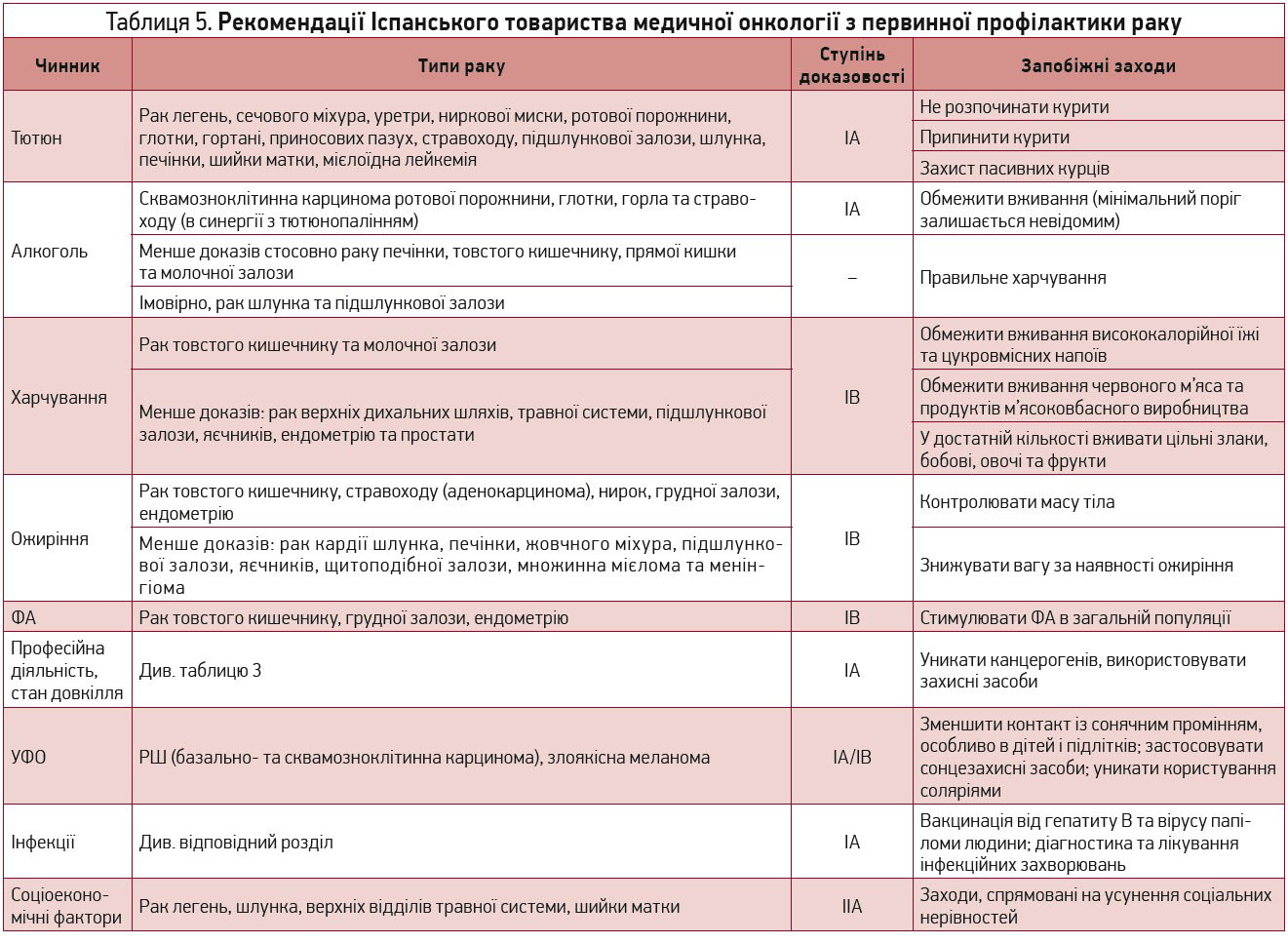
Первинна профілактика є найлегшим і найефективнішим способом запобігання раку. У таблиці 5 підсумовані головні фактори ризику та рекомендації з первинної профілактики раку.
Bayo J., Molina R., Pérez J., Pérez-Ruíz E., Aparicio J., Beato C., Berros J. P., Bolaños M., Graña B., Santaballa A. SEOM clinical guidelines to primary prevention of cancer (2018). Clin. Transl. Oncol. 2019; 21 (1): 106-113.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 2 (471), січень 2020 р.