12 червня, 2020
Антитромботична терапія у пацієнтів із гострим коронарним синдромом та фібриляцією передсердь
Наявність фібриляції передсердь (ФП) у пацієнтів із гострим коронарним синдромом (ГКС) асоційована з високою вірогідністю розвитку ішемічних, геморагічних подій та летальних наслідків. Своїм баченням проблеми коморбідності ГКС та ФП, складності вибору й особливостей оптимальної антитромбоцитарної терапії, а також шляхів мінімізації ризику кровотеч у таких хворих поділився провідний науковий співробітник відділення реанімації та інтенсивної терапії ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України (м. Київ), д. мед. н. Олег Ігорович Іркін.
? Олегу Ігоревичу, розкажіть, будь ласка, наскільки гострою є проблема коморбідності ГКС із ФП? Яка ситуація в Україні порівняно зі світовими показниками?
На даний час проблема поєднання даних патологій у хворого є дуже важливою незважаючи на значущі відмінності у поширеності ФП при ГКС. Так, за результатами досліджень двадцятирічної давності (ISIS та GISSI), показник становив 4‑7,7%, а випробувань 2015‑2017 рр. – 14‑17%.
У нашому центрі відповідно до бази даних, що нараховує більш ніж 2 тис. пацієнтів із гострим інфарктом міокарда (ІМ), частка ФП складає 4,5%. ФП призводить до значного зростання ризику тромбоемболічних ускладнень, ІМ – ішемічних та тромботичних подій. Черезшкірне коронарне втручання (ЧКВ) також асоційоване з суттєвою вірогідністю розвитку тромбозу, в даному випадку – коронарного. На додаток, така процедура пов’язана з високим ризиком кровотеч, як, утім, антитромбоцитарна й антикоагулянтна терапія (рис. 1). Саме баланс між тромбозом і кровотечею – основна проблема в лікуванні поєднання ГКС та ФП.
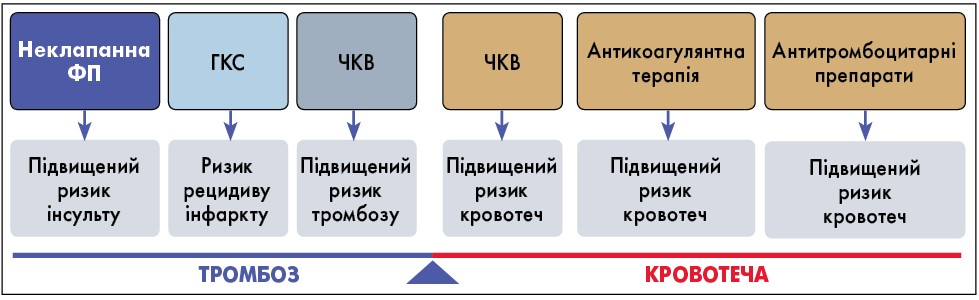 Рис. 1. Проблема балансу між ризиком кровотечі та тромбозу в пацієнтів із ФП, які перенесли ЧКВ
Рис. 1. Проблема балансу між ризиком кровотечі та тромбозу в пацієнтів із ФП, які перенесли ЧКВ
Примітка: Адаптовано за G.Y.H. Lip et al., 2019.
? Які особливості призначення антитромбоцитарної терапії у пацієнтів із цією поєднаною патологію?
Безумовно, антитромбоцитарна терапія при коморбідних ГКС і ФП відрізнятиметься від стандартної при ГКС. Розбіжності полягають у необхідності застосування антикоагулянтного лікування – антагоністів вітаміну К (АВК) або прямих оральних антикоагулянтів (ПрОАК). Беручи до уваги, що у разі розвитку ГКС значення за шкалою оцінки ризику тромбоемболічних ускладнень у пацієнтів із фібриляцією/тріпотінням передсердь (CHA2DS2-VASc) становить 1 бал, показане призначення антикоагулянтної терапії (клас рекомендацій ІІа, рівень доказовості В). Якщо ж хворий віком >65 років, страждає на супутню артеріальну гіпертензію або наявні інші критерії шкали, оцінка за CHA2DS2-VASc складає ≥2 балів, і застосування антикоагулянтної терапії є обов’язковим (клас рекомендацій І, рівень доказовості А).
Зміни в антитромбоцитарному лікуванні стосуються насамперед вибору блокаторів P2Y12-рецепторів тикагрелору або прасугрелу – препаратів, що є першою лінією подвійної антитромбоцитарної терапії у пацієнтів із ГКС, особливо при проведенні процедури стентування коронарної артерії, а також клопідогрелю. Крім того, можливе призначення комбінації блокатора P2Y12-рецепторів та ацетилсаліцилової кислоти (АСК) або лише блокатора P2Y12-рецепторів з антикоагулянтним лікуванням, так званих потрійної та подвійної антитромбоцитарної терапії.
? Якими є критерії вибору інгібіторів P2Y12-рецепторів відповідно до клінічних досліджень і актуальних настанов від авторитетних наукових товариств?
Згідно з даними чотирьох клінічних випробувань PIONEER AF-PCI, RE-DUAL PCI, AUGUSTUS та ENTRUST-AF PCI, вибір блокатора P2Y12-рецепторів тромбоцитів був зроблений дослідниками. З-поміж усіх доступних препаратів клопідогрель обрали 94,4% у дослідженні PIONEER AF-PCI, 92,6% – AUGUSTUS, 92,4% – ENTRUST-AF PCI і 88% – RE-DUAL PCI. Згідно з субаналізом випробування RE-DUAL PCI, застосування тикагрелору в 12% показало збільшення кількості кровотеч, що було очікуваним, а також ішемічних подій.
Відповідно до сучасних рекомендацій, клопідогрель залишається інгібітором P2Y12 вибору при лікуванні пацієнтів із ГКС та ФП. Незважаючи на те що у рекомендаціях 2019 р. щодо лікування хронічного коронарного синдрому використання тикагрелору та прасугрелу в подвійній терапії з антикоагулянтом дозволене, положення із класом рекомендацій ІІb та рівнем доказовості С практично не застосовується.
? Тож якій антитромботичній терапії слід віддавати перевагу – подвійній чи потрійній? Якими є алгоритм призначення та тривалість лікування?
Питання щодо призначення подвійної або потрійної терапії при ГКС/стентуванні та ФП стоїть вже давно. У 2012 р. було завершене дослідження WOEST, за результатами якого подвійне лікування клопідогрелем та антикоагулянтом продемонструвало переваги над потрійним впродовж перших тижнів стосовно зниження ризику кровотечі та надалі протягом місяця – зменшення смертності серед пацієнтів. До 2015 р. за даними вже 15 випробувань було доведено ефективність подвійної терапії без АСК щодо запобігання розвитку кровотеч, а також зниження вірогідності розвитку ішемічних та емболічних подій.
В усіх дослідженнях, де порівнювали ПрОАК та АВК, окрім AUGUSTUS і PIONEER AF-PCI (щоправда в останньому в межах потрійної терапії застосовували малі дози ривароксабану – 2,5 мг двічі на добу), призначали подвійну терапію при комбінації з ПрОАК і потрійну – з АВК. Найоптимальніший дизайн був обраний у випробуванні AUGUSTUS, адже в ньому зіставляли ефективність застосування АВК і ПрОАК, а також окремо в кожній групі – потрійного і подвійного лікування, тобто з/без додавання АСК. Саме в AUGUSTUS було достовірно показано, що комбінована терапія ПрОАК апіксабаном і клопідогрелем без АСК виявилася найбезпечнішою щодо ризику розвитку кровотеч, при цьому ефективність профілактики ішемічних і тромбоемболічних подій лишалася на належному рівні.
Потрійна терапія може бути ефективнішою лише при одному, але досить грізному ускладненні – тромбозі стента. Групу хворих зі значущою вірогідністю тромбозу стента можливо виділити за критеріями високого ризику, що насамперед стосуються самого пацієнта, як-от супутня серцева недостатність, онкопатологія, куріння, тромбоцитоз тощо. Коронарна анатомія також має значення – це ураження біфуркації судини, стовбура лівої коронарної артерії, пошкодження довгого відділу судини і наявність ураження малого діаметра. Крім того, суттєвий вплив можуть чинити сама процедура стентування, поганий кровоток після реканалізації за шкалою прохідності коронарної артерії при ІМ (TIMI <3), неповне розправлення стента, стент малого діаметра та/або довгий стент. З огляду на ризик розвитку тромбозу стента та ймовірність кровотечі у кожного пацієнта, можна приймати рішення щодо доцільності призначення потрійної терапії та її тривалості.
Варто зауважити, що у трьох консенсусних документах Європейського товариства кардіологів (ESC), Північної Америки і Канади тривалість потрійної терапії обмежена перипроцедурним проміжком, що становить від одного до семи днів. Пролонговане застосування потрійного лікування поширюється на перший місяць після ГКС і стентування. Даний часовий період зберігається для пацієнтів із високим ішемічним і низьким геморагічним ризиком.
До того ж таку тривалість визначено відповідно до дослідження AUGUSTUS, в якому показано, що гострий тромбоз стента відбувається протягом першого місяця після ГКС і ЧКВ, далі криві йдуть паралельно, тромбозів немає (рис. 2). ЧКВ було проведене у 3498 пацієнтів, тромбоз стента мав місце у 57 (1,6%), із них 30 (0,87%) випадків – підтверджених або вірогідних упродовж шести місяців спостереження; 80% подій спостерігалося протягом перших 30 діб після стентування.
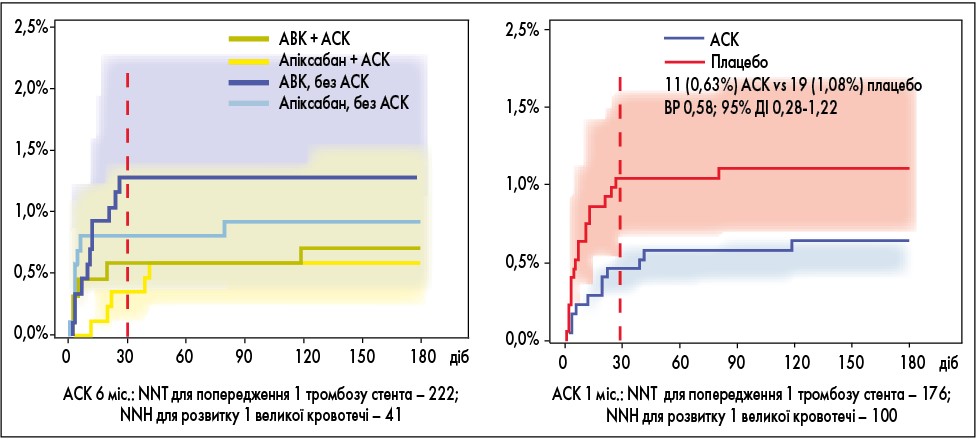 Рис. 2. Дослідження AUGUSTUS: тромбоз стента
Рис. 2. Дослідження AUGUSTUS: тромбоз стента
Примітки: ВР – відносний ризик, ДІ – довірчий інтервал, NNT – середня кількість пацієнтів, яких необхідно пролікувати
для запобігання одного несприятливого наслідку, NNH – індекс потенційної шкоди.
Адаптовано за R. Lopes et al., 2019.
? Пане Олеже, розкажіть докладніше, яким чином мінімізувати ризики великих/фатальних кровотеч?
Підвищення ризику кровотечі – це неминуча ціна проведеної антикоагулянтної терапії в комбінації з антитромбоцитарною. Про це написав 1996 р. E.M. Hylek, втім зауваживши, що при застосуванні антикоагулянту має місце одна велика кровотеча, але вдається запобігти розвитку десяти інсультів. Для того щоб мінімізувати вірогідність кровотечі, насамперед потрібно призначати правильні дози препаратів.
Якщо ми говоримо про АВК, необхідно підтримувати міжнародне нормалізоване відношення (МНВ) у межах 2,0‑3,0, хоча в багатьох рекомендаціях у контексті використання потрійної терапії вказується показник 2,0‑2,5. Однак такий проміжок утримати дуже складно, тим паче що це треба робити як мінімум 70% часу. Якщо ми говоримо про ПрОАК, то для кожного препарату існує свій протокол призначення повної або зниженої дози.
Другим важливим фактором ризику кровотеч є стан здоров’я пацієнта, зокрема наявність коморбідної патології шлунково-кишкового тракту, сечокам’яної хвороби, ураження судин головного мозку тощо. Необхідно лікувати супутнє захворювання у повному обсязі. На додаток, доцільне виконання гастропротекції, на момент проведення потрійної терапії – рутинне призначення блокаторів протонної помпи всім пацієнтам. Отже, трьома ключовими чинниками мінімізації ризику кровотеч є правильно підібрана доза препаратів, гастропротекція та належне лікування супутньої патології.
Підготувала Юлія Паламарчук
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (69) 2020 р.


