26 липня, 2020
Неалкогольний стеатогепатит – міждисциплінарна проблема
3-5 квітня відбулась онлайн-трансляція І Міжнародного конгресу «Від народження до зрілості: міждисциплінарний підхід у збереженні здоров’я людини». Організаторами виступили Громадська організація «Всеукраїнська асоціація безперервної професійної освіти лікарів та фармацевтів» і Національна медична академія післядипломної освіти ім. П.Л. Шупика (м. Київ). У заході взяли участь провідні українські спеціалісти та представники європейської медицини з Іспанії, Словенії, Польщі. Темами доповідей стали: первинна медична допомога в системі охорони здоров’я; особливості дитячого віку в практиці сімейного лікаря та педіатра; профілактика та лікування серцево-судинної, отоларингологічної, пульмонологічної та гастроентерологічної патологій. Окремо були розглянуті питання діагностики та лікування захворювань печінки. У рамках робочої програми конгресу відбувся круглий стіл, на якому обговорювалася ситуація з пандемією COVID‑19, а саме: дії лікаря згідно зі світовими рекомендаціями та психосоматичні аспекти в період «коронавірусного стресу». У цьому огляді ми знайомимо читачів з виступом, який було присвячено одній із тем робочої програми конгресу. Професор кафедри клінічної фармакології та клінічної фармації Національного медичного університету ім. О.О. Богомольця (м. Київ, Україна), доктор медичних наук, професор Л.Л. Пінський розповів про сучасні методи діагностики й лікування неалкогольного стеатогепатиту (НАСГ).
– Сучасне людство зіштовхнулося сьогодні з такою серйозною медичною проблемою, як безжовтяничні захворювання печінки, зокрема НАСГ та хронічний вірусний гепатит (ХВГ) С. За останніми даними Американської асоціації з вивчення захворювань печінки (AASLD), серед причин, які призводять до трансплантації печінки, ключовою є НАСГ. У 2019 р. вперше НАСГ випередив ХВГ типу В і С за частотою виникнення фіброзу та цирозу печінки (ЦП) з необхідністю її трансплантації в групі жінок >50 років із надмірною вагою тіла. Також, за даними Європейської асоціації з вивчення печінки (EASL), НАСГ ускладнює перебіг коронавірусної інфекції (КВІ), на відміну від ХВГ типу В і типу С, які не призводять до виникнення ускладнень при нециротичних варіантах перебігу. Навпаки, пацієнти, які отримують противірусне лікування софосбувіром, легше переносять гостру респіраторну інфекцію, спровоковану вірусом SARS-CoV‑2, що дає можливість припустити наявність у цих противірусних препаратів віруселімінуючої дії, спрямованої на цей тип коронавірусу. Що ж до НАСГ, то призначення противірусних, протималярійних препаратів, антибіотикотерапії може призводити до посилення цитолітичного синдрому, зниження білковосинтетичної функції печінки, розвитку тромбоцитопенії. Тому в умовах пандемії COVID‑19 є доцільним призначення гепатопротекторної терапії пацієнтам із внутрішньопечінковим холестазом (ВПХ) за наявності показань для підготовки печінки до можливого противірусного лікування КВІ.
Неалкогольна жирова хвороба печінки (НАЖХП) дуже поширене сьогодні у світі захворювання, яке, між іншим, часто діагностується випадково під час звернення пацієнта до лікаря з інших причин. Можна сказати, що НАЖХП — це печінковий прояв цукрового діабету (ЦД) 2 типу, який супроводжує гіпертонічну хворобу, ішемічну хворобу серця, серцево-судинну недостатність, жовчнокам’яну хворобу, гіпотиреоз, захворювання периферійних судин.
Проявами метаболічного синдрому є:
- надмірна вага (індекс маси тіла (ІМТ) 25-30 кг/м ) або ожиріння (ІМТ >30 кг/м2);
- абдомінальне (центральне) ожиріння;
- артеріальна гіпертензія;
- прояви дисліпідемії (ксантоми, ксан- телазми, ліпоїдна дуга рогівки);
- ознаки ЦД (полідіпсія, поліурія, сухість шкіри та слизових оболонок, трофічні порушення, ангіопатії, нейропатії, ретінопатії та ін.);
- гепатомегалія, інколи – спленомегалія.
Тестами, які допоможуть підтвердити наявність метаболічного синдрому та/або ЦД, є: глюкоза сироватки крові, глікозильований гемоглобін (НbA1c), С-пептид, індекс НОМА, ліпідний комплекс (тригліцериди, загальний холестерин, ліпопротеїни (ЛП) високої щільності, ЛП низької щільності (НЩ), ЛП дуже НЩ), коефіцієнт атерогенності.
НАЖХП включає жирову дистрофію або неалкогольний стеатоз, жирову дистрофію з запаленням та пошкодженням гепатоцитів – НАСГ, розвиток фіброзу з можливістю подальшої прогресії в ЦП.
Згідно з результатами епідеміологічних досліджень поширеність НАЖХП в різних країнах світу виглядає таким чином: Китай – 14,6%, Південна Корея – 19,7%, Тайвань – 12,5%, Японія – 17,8%, Італія – 21,1%, США – 31,1%, Ізраїль – 46,3%.
Морфологічно виділяють 3 стадії прогресування НАЖХП, а саме: І – накопичення ліпідів без реакції запалення, ІІ – розвиток запальної лімфомоноцитарної реакції, ІІІ – циротичні зміни на тлі надмірного накопичення ліпідів. Формування гепатоцелюлярної карциноми (ГЦК) відбувається в ІІ-ІІІ морфологічній стадії, тому доцільним є визначення рівнів альфа-фетопротеїну в пацієнтів із НАСГ для можливості ранньої діагностики ГЦК.
Ще однією з причин прогресування фіброзу печінки є гемохроматоз. Поєднання таких патологічних станів, як синдром перенавантаження печінки залізом та стеатогепатоз (стеатогепатит), призводить до активного прогресування пошкодження гепатоцитів, інтенсивного цитолізу. Діагностичним критерієм є визначення рівня феритину крові. Для лікування пропонується використовувати дефероксамін або робити періодичні кровопускання.
Інколи гемохроматоз не дає нормалізуватися показникам аланінамінотрансферази (АЛТ) та аспартатамінотрансферази (АСТ) після елімінації вірусу у хворих на вірусні гепатити В та С. Тому це друга причина прогресування фіброзу печінки після НАСГ у віруселімінованих пацієнтів.
Чинниками ризику НАСГ є й такі стани, як ожиріння, ЦД і гіперглікемія, гіперліпідемія (особливо в жінок старших за 50 років із надмірною вагою тіла); застосування лікарських засобів, таких як глюкокортикостероїди, тамоксифен, нестероїдні протизапальні й деякі антибактеріальні препарати.
Завжди необхідно пам’ятати, що прогресуванню більшості захворювань печінки можна запобігти. Але вчасна діагностика ускладнюється тим, що на ранніх стадіях хронічні захворювання печінки (ХЗП) (навіть цироз) можуть мати безсимптомний перебіг. У період загострення 80-90% пацієнтів скаржаться на патологічну втому, загальну слабкість, відсутність апетиту тощо. Відповідно до чинних рекомендацій EASL щодо ведення НАСГ кожному пацієнту із стеатозом печінки необхідно провести скринінгову верифікацію метаболічного синдрому, незалежно від рівня ензимів. Усі пацієнти з періодичним підвищенням активності сироваткових ферментів мають проходити скринінг для виявлення НАСГ. У пацієнтів з ожирінням або метаболічним синдромом обов’язково проводиться моніторинг печінкових ферментів і ультразвукове дослідження (УЗД) печінки для раннього виявлення НАСГ.
Методи діагностики НАСГ складаються з лабораторних обстеженнь – це визначення рівнів печінкових ферментів (АЛТ, АСТ, лужна фосфатаза – ЛФ, гамма-глутамінтранспептідаза – ГГТП), сироваткового феритину (особливо важливо в разі вираженого цитолізу), лабораторного тесту FibroMax (Fibrotest, Steatotest) та інструментальних методів – УЗД, еластографія (фіброскан).
Наявність холестазу є ознакою ступеня тяжкості та прогресування НАЖХП та несприятливого прогнозу, але, як свідчить практика, 30% хворих на стеатогепатит мають нормальні лабораторні показники. Прогресуючий перебіг мають 50% випадків НАЖХП, 20% – трансформуються в ЦП. На сьогодні встановлено, що 60-80% випадків ЦП нез’ясованої етіології – це цирози, які виникли внаслідок вчасно недіагностованого та нелікованого НАСГ.
Треба пам’ятати, що в пацієнтів із ХЗП високодозове призначення вітаміну А (ретінолу ацетату) може призвести до фенотипічного перетворення клітин Іто на фібробласти з подальшим прогресуванням фіброзу печінки.
Клінічними проявами НАЖХП вважається патологічна втома – зниження працездатності пацієнта при виконанні завдань, які потребують самомотивації, або сприйняття цих завдань як набагато складніших. Спостерігається в майже 80% випадків у пацієнтів із захворюванням печінки та у 20% – у загальній популяції. Механізмом виникнення патологічної втоми є різке підвищення рівнів цитокінів (ІЛ-1b, ІЛ-6, фактор некрозу пухлин та інших прозапальних цитокінів), які спричинюють порушення вироблення нейромедіаторів у головному мозку (серотоніну, дофаміну, норадреналіну), що й призводить до зазначених симптомів. З іншого боку, при хронічних захворюваннях печінки знижується рівень адеметіоніну, який бере участь у синтезі нейромедіаторів. Унаслідок вищезазначених процесів посилюється підвищена втомлюваність, соціальне відчуження, порушення сну, зміна настрою (депресія, тривожність). Дуже часто з такими скаргами пацієнти звертаються за медичною допомогою до психіатрів. Але призначення антидепресантів у цій клінічній ситуації лише погіршує стан хворого через їхній гепатотоксичний ефект, збільшення цитолітичного та холестатичного синдромів.
На сьогодні велика кількість людей неконтрольовано вживає лікарські засоби та біологічно активні добавки. Тому варто наголосити чинники підвищеної чутливості печінки до медикаментозних препаратів, а саме: літній вік, який сприяє розвитку дозозалежних медикаментозних гепатитів із синдромом холестазу; ідіосинкразія, яка може проявлятись у вигляді медикаментозного гепатиту, та НАСГ – який є основним фактором розвитку медикаментозного гепатиту.
Японські вчені протягом 4 років проводили дослідження, в яких було продемонстровано, що при генетичному виключенні синтезу адеметіоніну в організмі лабораторних щурів відбувалося поступове прогресування НАСГ до стеатогепатиту, фіброзу печінки, стеатозу та її цирозу. Було доведено, що рівень адеметіоніну в організмі корелює з тяжкістю гістологічних змін тканин печінки. У ході рандомізованих досліджень (Boming L., 2011) оцінювалась ефективність адеметіоніну у хворих на НАЖХП із ВПХ. При застосуванні в основній групі адеметіоніну в дозі 500 мг 2 рази на добу протягом 8 тиж було встановлено зниження активності цитолітичного та холестатичного синдромів, рівнів загального холестерину та тригліцеридів, вираженості стеатозу за даними УЗД.
Ось декілька прикладів з власної клінічної практики адекватної лікарської підтримки пацієнта із застосуванням препарату Гептрал® (виробництва компанії Abbott), діючою речовиною якого є адеметіонін (синтезований аналог ендогенної амінокислоти).
Клінічний випадок 1
Хвора С., 47 років. Діагноз «Цукровий діабет 2 типу в стадії декомпенсації» встановлений 4 роки тому. Протягом 4 років лікування дози препаратів поступово зростали від 500 мг метформіну до 2000 мг та 60 мг гліклазиду MR. Незважаючи на відносну компенсацію ЦД методом підвищення доз препаратів, пацієнтку продовжували турбувати скарги на виражену зростаючу слабкість та втому.
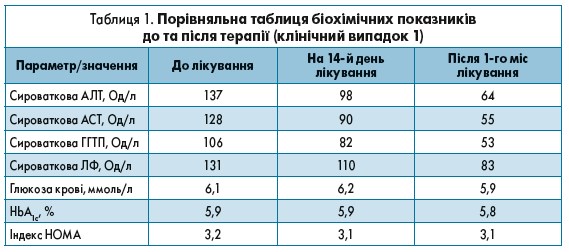
Клінічний діагноз. Цукровий діабет 2 типу в стадії субкомпенсації, середнього ступеня тяжкості. Діабетична периферична полінейропатія середнього ступеня тяжкості. Дисциркуляторна енцефалопатія І стадії. При обстеженні було виявлено виражений цитоліз (АЛТ 137 Од/л, АСТ 128 Од/л, ГГТП 86 Од/л, ЛФ 158 Од/л), відносно компенсований ЦД на фоні інсулінорезистентності (глюкоза крові 6,3 ммоль/л, НbA1c 5,9%, індекс НОМА 3,2).
Результати УЗД печінки. Підвищена ехогенність тканини печінки (порівнюючи з кірковим шаром нирки й селезінкою); збільшення розмірів печінки (товщина правої частки 143 мм, лівої – 85 мм), феномен згасання ехо-сигналу; ускладнена візуалізація діафрагми та архітектоніки печінки; ділянки зниженої ехогенності 5-го, 7-го, 9-го сегментів печінки.
Встановлено діагноз. Жировий гепатоз печінки. При подальшому обстеженні були виключені такі патологічні стани, як хронічні вірусні гепатити В, С, D, аутоімунна патологія печінки, гемохроматоз, хвороба Коновалова-Вільсона, недостатність альфа-антитрипсину. При виконанні тесту FibroMax виявлено: виражений фіброз (F4), виражена активність (А1-А2), виражений стеатоз (S2), високий рівень NASH тесту (N2).
Остаточний діагноз. Цукровий діабет 2 типу в стадії субкомпенсації, середнього ступеня тяжкості. Неалкогольний стеатогепатит із ВПХ, високою активністю, вираженим фіброзом, високим рівнем NASH тесту, вираженим стеатозом, медикаментозний токсичний гепатит. Діабетична периферична полінейропатія середнього ступеня тяжкості. Дисциркуляторна енцефалопатія І стадії.
Ініціальна терапія, яка була призначена пацієнтці: саксагліптин 5 мг до їжі 1 раз на добу, гліклазид MR 30 мг 1 раз на добу до їжі, Гептрал® 500 мг внутрішньовенно крапельно протягом 14 днів, розчин тіазотної кислоти 2,5% 4 мл внутрішньом’язове введення протягом 10 днів, гідрогель метилкремнієвої кислоти по 1 ст. ложці на 150 мл теплої води 2 рази на добу протягом 10 днів, вітамін Е 400 мг 2 рази на добу до їжі протягом 3 тижнів.
Після гепатопротекторної терапії протягом 14 днів пацієнтку було переведено на наступну комплексну терапію: продовжила прийом препаратів саксагліптин 5 мг до їжі 1 раз на добу, гліклазид MR 30 мг 1 раз на добу до їжі, Гептрал® 500 мг 2 рази на добу між прийомами їжі протягом 2 міс, тіазотна кислота 100 мг 3 рази на добу протягом місяця, тіоктова кислота 600 мг до їжі протягом місяця, вітамін Е 200 мг 3 рази на добу до їжі протягом місяця. Результати лікування представлені в таблиці 1.
Клінічний випадок 2
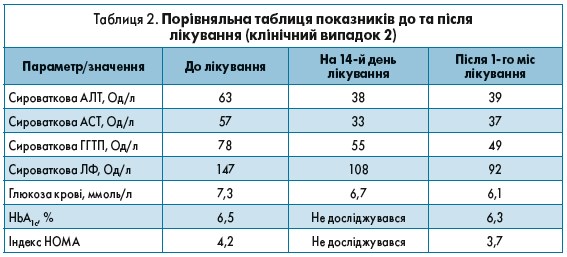
Хвора С., 59 років. Скарги на патологічну втому, зниження працездатності, сухість у роті, полідипсію, поліурію, парестезію в нижніх кінцівках, періодичну гіркоту в роті, потемніння сечі та знебарвлення калу. Під час проведення обстеження пацієнтки за допомогою методу FibroMax було виявлено: помірно виражений фіброз печінки (F1-F2), помірно виражену активність (А1), виражений стеатоз (S2), підвищений рівень NASH тесту (N2). Були виключені такі патологічні стани: хронічні вірусні гепатити В, С, D, аутоімунну патологію печінки, гемохроматоз, хворобу Коновалова-Вільсона, недостатність альфа-антитрипсину.
Встановлено остаточний діагноз. Цукровий діабет 2 типу у стадії декомпенсації, середнього ступеня тяжкості, уперше виявлений. Діабетична периферична нейропатія середнього ступеня тяжкості, НАСГ із ВПХ, помірною активністю, малою вираженістю фіброзу.
Ініціальна терапія включала: Гептрал® 500 мг внутрішньовенно крапельно протягом 14 днів, розчин тіазотної кислоти 2,5% 4 мл внутрішньом’язево протягом 10 днів, гідрогель метилкремнієвої кислоти по 1 ст. ложці на 150 мл теплої води 2 рази на добу протягом 10 днів, вітамін Е 200 мг 3 рази на добу до їжі протягом 3 тижнів. Тільки через 14 днів після закінчення гепатопротекторної терапії пацієнтці було призначено комплексну терапію, а саме: метформін 500 мг у день після їжі 1 раз на добу, Гептрал® 500 мг 2 рази на добу між прийомами їжі протягом 2 міс, тіазотна кислота 100 мг 3 рази на добу до їжі протягом місяця, тіоктова кислота 600 мг до їжі протягом місяця, вітамін Е 200 мг 3 рази на добу до їжі протягом місяця.
Механізм дії адеметіоніну спрямований на патогенетичні ланки розвитку та прогресу захворювань печінки і ВПХ. Було здійснено 16 клінічних досліджень із використанням різних схем та доз препарату Гептрал® за участю хворих на НАСГ із ВПХ. Це понад 3400 пацієнтів із патологією печінки. Клінічна ефективність препарату визначається із 7-го дня застосування, це підтверджується зменшенням біохімічних та клінічних маркерів ВПХ і симптомів патологічної втоми. Слід зазначити, що й після закінчення терапії продовжує зберігатися досягнутий клінічний та лабораторний ефект. Згідно з даними досліджень, терапія адеметіоніном сприяє скороченню термінів госпіталізації та частоти звернень до лікаря.
Препарат Гептрал® представлений в двох формах – ліофілізований порошок для приготування розчину та таблетована форма. Шляхи введення препарату – внутрішньовенно, внутрішньом’язово та перорально. Перші два шляхи введення характеризуються практично однаковим клінічним ефектом, тому терапію рекомендовано починати з внутрішньовенного або внутрішньом’язового введення протягом 14 днів із наступним переходом на таблетовані форми.
Підготувала Катерина Рихальська
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (50), 2020 р.