26 жовтня, 2020
Пацієнт із подагрою: втрачені можливості та нові перспективи
.jpg) Захворюваність на подагру у всьому світі поступово зростає. Найпоширенішими причинами її розвитку є шкідливі харчові звички, низька фізична активність, збільшення захворюваності на ожиріння й метаболічний синдром. Незважаючи на добре відому етіологію хвороби та наявність ефективних засобів лікування, досі лишилися прогалини щодо якості медичної допомоги. Зокрема, пацієнти з подагрою мають підвищений ризик виникнення серцево-судинних (СС) подій та смерті. В червні 2020 р. у формі вебінару пройшла науково-практична школа Асоціації ревматологів України «Кістково-м’язова система та сполучна тканина в фокусі ревматології». В межах цього заходу сучасні аспекти лікування подагри та СС-безпеки висвітлила завідувачка кафедри внутрішньої медицини № 2 Тернопільського національного медичного університету імені І.Я. Горбачевського, д. мед. н., професорка Світлана Іванівна Сміян.
Захворюваність на подагру у всьому світі поступово зростає. Найпоширенішими причинами її розвитку є шкідливі харчові звички, низька фізична активність, збільшення захворюваності на ожиріння й метаболічний синдром. Незважаючи на добре відому етіологію хвороби та наявність ефективних засобів лікування, досі лишилися прогалини щодо якості медичної допомоги. Зокрема, пацієнти з подагрою мають підвищений ризик виникнення серцево-судинних (СС) подій та смерті. В червні 2020 р. у формі вебінару пройшла науково-практична школа Асоціації ревматологів України «Кістково-м’язова система та сполучна тканина в фокусі ревматології». В межах цього заходу сучасні аспекти лікування подагри та СС-безпеки висвітлила завідувачка кафедри внутрішньої медицини № 2 Тернопільського національного медичного університету імені І.Я. Горбачевського, д. мед. н., професорка Світлана Іванівна Сміян.
«Влучення в ціль» при подагрі
На подагру страждає близько 9,2 млн осіб у США (FitzGerald et al., 2020), тоді як у Європі більш ніж половина людей потерпають від нападів подагри та не відстежують рівень сечової кислоти (СК). У листопаді 2019 р. Американська колегія ревматологів (ACR) переглянула свої клінічні настанови щодо ведення осіб із подагрою, визначивши стратегією лікування як «ціль для всіх». Сироватковий цільовий рівень СК залишається таким, як у рекомендаціях 2012 р. (<360 кмоль/л [6 мг/дл]), але у попередньому документі передбачалося цілеспрямоване фармакологічне зниження уратів лише у пацієнтів із тофусами, частими нападами або хронічною хворобою нирок (ХХН) (FitzGerald et al., 2020). Натомість 2019 р. на щорічних зібраннях ACR та Асоціації фахівців з ревматології (ARHP) було визнано, що вся подагра є тофусною.
За даними двоенергетичної комп’ютерної томографії (КТ) та автопсичних досліджень було виявлено відкладення кристалів СК у СС-системі, які були пов’язані з вищим коронарним показником кальцію. Ця нова модальність може відігравати важливу роль для пацієнтів, що мають ризик розвитку серцево-судинних захворювань (ССЗ) (Klauser et al., 2019).
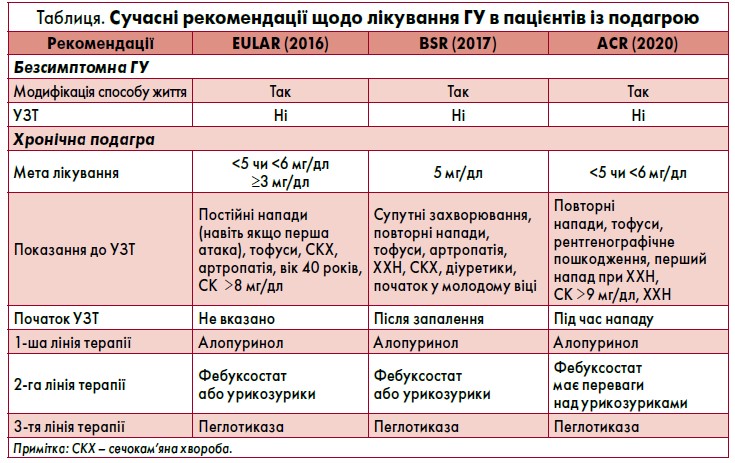
Сучасні рекомендації Європейської антиревматичної ліги (EULAR, 2016), Британського товариства ревматології (BSR, 2017) та ACR (2020) щодо лікування гіперурикемії (ГУ) в пацієнтів із подагрою наведені в таблиці. Стосовно фармакотерапії, в усіх зазначених документах як препарат першої лінії рекомендований алопуринол, другої лінії – фебуксостат або урикозурики (EULAR, 2016; BSR, 2017; ACR, 2020), при цьому відповідно до настанови ACR (2020) фебуксостат має перевагу над урикозуриками.
На жаль, в Україні не ведуть статистику щодо переносимості уратознижувальної терапії (УЗТ). Проте 2020 р. було опубліковано роботу з економічної ефективності послідовного зниження рівня уратів при подагрі у Сингапурі на підставі даних метааналізу рандомізованих контрольованих досліджень, опублікованих до 1 червня 2018 р. Як зазначено, на терапію алопуринолом не відповідали 73 062 пацієнти з рівнем СК 6‑8 мг/дл (n=1 431 055), а також 79 218 осіб із показником 8‑10 мг/дл (n=917 694) (Pruis et al., 2020).
СС-безпека: підхід «чекайте та дивіться»
С.І. Сміян зазначила, що хворі на подагру мають підвищений СС-ризик порівняно з тими, хто не страждає на це захворювання. Наразі південнокорейські вчені рекомендують підхід «чекайте і дивіться» (Cheon, Song, 2020). В останніх рекомендаціях вони піднімають питання, чи слід знову обирати алопуринол як основний препарат для боротьби із ГУ в пацієнтів з подагрою? На їхню думку, вибір УЗТ слід здійснювати після ретельного обстеження хворого, а лікарі мають підбирати препарати із врахуванням не лише основної, але й супутньої патології.
Так, в осіб без ниркової дисфункції або ССЗ необхідно починати терапію з низьких доз фебуксостату (20 чи 40 мг) або алопуринолу (100 мг/добу). При цьому збільшення дози варто розглядати після оцінки ефективності препарату та побічних явищ.
Тестування на HLA-B*5801 (розщеплений антиген від широкого антигена B17, сестринського серотипу B57, що асоційований із запальним некротичним захворюванням шкіри, спричиненим алопуринолом) слід проводити перед початком використання алопуринолу в пацієнтів із ХХН ІІІ стадії або вище. Якщо тест на HLA-B*5801 недоступний, рекомендовано почати з низької дози фебуксостату як УЗТ першої лінії.
Також доцільно розпочинати терапію алопуринолом або фебуксостатом у низьких дозах особам із високим СС-ризиком (ССЗ, інсульт в анамнезі) або двома чи більше факторами ризику ССЗ, як-то артеріальна гіпертензія, цукровий діабет (ЦД) 2-го типу, ХХН, метаболічний синдром тощо. При цьому лікар має повідомити пацієнтові про можливу вірогідність розвитку ССЗ. Якщо хворий вже приймає один з інгібіторів ксантиноксидази, доцільно використовувати попередній препарат (Cheon, Song, 2020).
Своєю чергою ACR рекомендує хворим на подагру, що приймають УЗТ, з анамнезом ССЗ на тлі даного лікування умовний перехід на альтернативний засіб, якщо він доступний та відповідає настановам ACR 2020 р. Наприклад, доцільно перейти на фебуксостат, якщо алопуринол неефективний у пацієнтів з анамнезом ССЗ (FitzGerald et al., 2020). Але при цьому наголошено на тому, що ГУ є вагомим фактором СС-ризику. Тож відсутність лікування в контрольній групі означає абсолютний ризик ССЗ, тоді як той, що пов’язаний із фебуксостатом, – невідомий. Також вказано на те, що часто пацієнти готові прийняти певний додатковий ризик ССЗ, доки терапія може адекватно контролювати подагру. Вочевидь, лікарі та хворі мають брати участь у спільному прийнятті рішень під час розгляду призначення фебуксостату в осіб із високим СС-ризиком.
Таким чином, за призначення алопуринолу лікування слід починати зі 100 мг/добу та титрувати по 50‑100 мг кожні чотири тижні для досягнення цільового рівня СК <360 мкмоль/л. Нижче початкове дозування (50 мг) варто розглянути для пацієнтів літнього віку, осіб із порушеннями функції нирок та печінки. Звичайна підтримувальна доза алопуринолу за легкого перебігу хвороби становить 100‑200 мг щодня, у середньотяжких і тяжких випадках – 300‑600 та 700‑900 мг щодня відповідно. Максимальне добове дозування алопуринолу становить 900 мг залежно від функції нирок. Дози, що перевищують 300 мг щодня, слід розділити на декілька приймань.
Слід зауважити, що перед початком терапії фебуксостатом потрібно виконати функціональні проби печінки та періодично проводити їх після початку лікування на підставі клінічних даних. Починати доцільно з дози 80 мг/добу, за неефективності – збільшувати до 120 мг/добу через чотири тижні. При ураженні печінки максимальна доза фебуксостату становить 80 мг/добу. За можливості слід уникати застосування препарату в пацієнтів з ішемічною хворобою серця та/або серцевою недостатністю.
Рівень СК та СС-події
Щодо можливих СС-ризиків на тлі приймання фебуксостату, рекомендації Управління з контролю за якістю харчових продуктів та медикаментів (FDA) значною мірою базувалися на результатах рандомізованого подвійного сліпого дослідження СС-безпеки фебуксостату та алопуринолу в пацієнтів із подагрою та ССЗ (n=6190) (CARES). Було зроблене припущення, що фебуксостат був зіставний з алопуринолом стосовно частоти несприятливих СС-подій. Загальна та СС-смертність виявилися дещо вищими у групі фебуксостату, ніж алопуринолу. Різке зростання летальних випадків спостерігалося після відміни препаратів, однак точна причина цього явища невідома (White et al., 2020). У 88% хворих на подагру КТ продемонструвала осідання кристалів СК у судинах, а припинення терапії алопуринолом та фебуксостатом призводило до гострої запальної реакції через різке підвищення рівня СК у сироватці крові (Jansen et al., 2019).
З огляду на гіпотезу, що деякі CC-ускладнення можуть корелювати з нападами подагри, було досліджено зв’язок між CC-подією та ініціацією терапії гіпоурикемічним препаратом під час гострого нападу подагри та/або коливанням рівня СК. Як показано, початок дії фебуксостату та алопуринолу суттєво пов’язаний із гострим інфарктом міокарда та церебральними подіями (Kim et al., 2020). При пошкодженні тканин за умов нападу подагри відбувається синтез ще більшої кількості СК, що веде до синтезу нових моноцитів, продовжуючи запалення та ураження тканин. Моноцити виділяють IL‑1β у відповідь на другу активацію подразниками, що змінює імунну відповідь на запалення.
Тому, відповідно до останньої настанови ACR, рішення про ініціацію УЗТ під час нападу подагри носить умовний характер (FitzGerald et al., 2020). Водночас у всіх умовних рекомендаціях можуть існувати фактори та переваги, що розумно підтримують затримання початку УЗТ, поки напад не пройде. Беручи до уваги останні дані з приводу того, що початок УЗТ під час нападу може призвести до різкого зростання ризику розвитку інфаркту міокарда, судинних та церебральних подій, призначати УЗТ доцільно лише тоді, коли напад подагри завершений.
Фебуксостат: аспекти ефективності
У систематичному огляді економічної ефективності алопуринолу та фебуксостату (94 випробування) автори дійшли висновку, що у всіх стратегіях лікування відповідно до рівня СК фебуксостат продемонстрував переваги над алопуринолом. Окрім того, у дослідженнях, в яких показником ефективності визначено якість життя, лікування фебуксостатом як препаратом другої лінії виявилося економічно вигідним (Rezapour et al., 2020). При цьому фебуксостат є дієвим не лише для досягнення цільового рівня СК, але й для запобігання розвитку нових нападів подагри, сечокам’яної хвороби, прогресування ЦД, а також профілактики летальних випадків у зазначених пацієнтів. На додачу, в рандомізованому подвійному засліпленому плацебо-контрольованому дослідженні впливу фебуксостату при ранній подагрі показано, що він зменшує інтенсивність синовіїту та знижує частоту загострень (Dalbeth et al., 2017).
Як зауважила професорка, коли постає питання, чи слід лікувати пацієнта з тофусами за умови нормальної концентрації СК, багато дослідників вважають, що так. Зокрема, ретроспективно було проаналізовано ефективність та безпеку фебуксостату в пацієнтів із подагрою та низьким рівнем СК. Зокрема, середній вміст СК значно знизився з 6,51±0,28 до 4,24±0,38 мг/дл (на 34,8% порівняно з вихідним показником). Після 1-річного лікування об’єм тофусів зменшився приблизно на 62,8%. Сироватковий креатинін знижувався поетапно у хворих на подагру та ХХН з 162,5±9,2 до 131,4±11,0 мкмоль/л. Через два місяці після початку лікування кількість загострень подагри почала помітно зменшуватися і майже не спостерігалася через один рік. Загалом через рік лікування фебуксостатом середня концентрація СК значно знизилася, а ниркова функція поступово покращувалася. Таким чином, фебуксостат чинить помітний уратознижувальний ефект у пацієнтів із подагрою в діапазоні низького рівня СК та за наявності тофусів (Shen et al., 2018).
На фармринку України фебуксостат представлений препаратом Ефстат (ПрАТ «Фармацевтична фірма «Дарниця»). Ефстат є генеричним лікарьким засобом із доведеною біоеквівалентністю до оригінального препарату. Для забезпечення високої якості Ефстату використовується виробнича платформа у Європі (компанія «Дженефарм С.А.», Греція), де фебуксостат виробляється для потреб країн ЄС. Поєднання високої якості препарату та доступної ціни робить Ефстат («Дарниця») оптимальним варіантом лікування подагри в сучасній клінічній практиці.
Контроль у пацієнтів із коморбідною патологією
Пацієнт із подагрою та коморбідними патологіями має отримувати адекватне лікування кожного супутнього стану, що, зокрема, впливає на якість життя та її тривалість. Як наголосила спікерка, терапія подагри ускладнюється у коморбідних хворих з ожирінням, ЦД, високим СС-ризиком, які не дотримуються рекомендацій щодо лікування супутніх станів, не контролюють рівень СК або у разі неефективності алопуринолу.
У пацієнта з СС-ризиком та ГУ за неефективності алопуринолу потрібно вирішити, як саме знизити СК. У такому випадку слід призначити фебуксостат у низьких дозах на нетривалий час, пояснити хворому важливість дотримання дієти, моніторингу СК та коригування способу життя.
Доведено, що пацієнти, які контролюють артеріальний тиск, рівень ліпідів та ХХН, а також лікують СН, мають більшу тривалість життя та нижчий рівень смертності порівняно з особами, що не дотримуються рекомендацій стосовно терапії супутніх станів.
Підготувала Олександра Демецька
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 4 (71) 2020 р.