17 квітня, 2021
Коронавірусна інфекція: ревматологічні прояви й наслідки
.jpg) Нещодавно відбулася III Міжнародна медична міжсекторальна онлайн-конференція під назвою «Постковідний синдром. Демонстрація готовності», присвячена розбору висновків, зроблених за рік пандемії коронавірусної хвороби (COVID‑19), й аналізу досвіду ведення пацієнтів із постковідним синдромом. Завідувачка кафедри сімейної медицини Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ), доктор медичних наук, професор Людмила Вікторівна Хіміон виступила з доповіддю «Ревматологічні прояви й наслідки COVID‑19».
Нещодавно відбулася III Міжнародна медична міжсекторальна онлайн-конференція під назвою «Постковідний синдром. Демонстрація готовності», присвячена розбору висновків, зроблених за рік пандемії коронавірусної хвороби (COVID‑19), й аналізу досвіду ведення пацієнтів із постковідним синдромом. Завідувачка кафедри сімейної медицини Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ), доктор медичних наук, професор Людмила Вікторівна Хіміон виступила з доповіддю «Ревматологічні прояви й наслідки COVID‑19».
Однією з актуальних проблем сучасної медицини, що активно досліджуються, є ведення хворих із наслідками COVID‑19, зокрема ревматологічними проявами, котрі виникають під час перебігу коронавірусної інфекції чи після перенесеного гострого захворювання.
Як відомо, будь-яка інфекційна патологія тісно пов’язана з автоімунною, оскільки обидва патогенетичні механізми взаємодіють між собою, спільно викликаючи відповідь імунної системи. Це наочно демонструє статистика цих захворювань за останні десятиріччя.
Проте динаміка захворюваності в цих групах різна. Суто інфекційні хвороби, котрі ще півстоліття тому були важливою причиною смертності як дорослого, так і дитячого населення (туберкульоз, ревматизм тощо), на сьогодні вже не являють собою такої серйозної проблеми. Водночас спостерігається невпинне зростання захворюваності на цілу низку автоімунних хвороб. Рік у рік перелік хвороб, які активно поширюються, поступово стає довшим, поповнюючись новими нозологіями (хвороба Крона, розсіяний склероз, цукровий діабет 1 типу, бронхіальна астма тощо).
З іншого боку, відомо, що самі інфекційні агенти (особливо це стосується вірусів) після контакту з ними організму, генетично сприйнятливого до формування автоімунних процесів, спричиняють індукцію автоімунних реакцій.
Є два найвивченіші механізми виникнення автоімунних захворювань:
- індукція костимуляторів антигенпрезентувальних клітин (до них насамперед належать макрофаги, що вперше стикаються з інфекцією);
- молекулярна мімікрія (подібність антигенів самого мікроорганізму до антигенів здорових тканинних клітин організму людини, внаслідок чого імунна система, що має давати відповідь на проникнення інфекційного агента, починає реагувати імунною відповіддю на власні клітини).
До інших механізмів розвитку автоімунних захворювань належать:
- вплив вірусів Епштейна – Барр, імунодефіциту людини, котрі зумовлюють поліклональну активацію В-лімфоцитів, провокуючи синтез значної кількості антитіл, частина з яких є автореактивними;
- пошкодження тканин хазяїна інфекційним агентом, що призводить до виділення видозмінених антигенів ушкоджених клітин у внутрішнє середовище й таким чином спричиняє активацію імунної відповіді.
Що стосується інших вірусів, у тому числі SARS-CoV‑2, то до можливих механізмів розвитку автоімунних реакцій відносять можливу поліклональну активацію В-лімфоцитів (тобто В-лімфоцити, що виробляють антитіла та захищають організм від вірусної інфекції, в людей, генетично сприйнятливих до формування автоімунних процесів, також починають синтезувати й частину автореактивних антитіл, які не інактивуються, а спричиняють пошкодження власних тканин хазяїна). На сьогодні такі механізми доведені для низки автоімунних захворювань. До основних вірусів-тригерів, що їх зумовлюють, належать парвовірус B19, вірус Епштейна – Барр, цитомегаловірус, Т-лімфотропний вірус людини, вірус герпесу‑6, вірус гепатиту В та С, вірус краснухи.
Механізми розвитку автоімунних реакцій, спричинених вірусом SARS-CoV‑2, вивчені недостатньо, проте аналіз результатів лікування хворих на COVID‑19 дає змогу назвати декілька можливих специфічних механізмів:
- імуносупресія, що виникає в більшості пацієнтів у ранніх фазах хвороби (відображенням імуносупресії є лейкопенія, особливо лімфопенія);
- неадекватний синдром відновлення (реконструкції) імунної системи після гострої фази й імуносупресії з проривом автотолерантності;
- результати застосування поліфармакотерапії, глюкокортикоїдів, імуноглобулінів й інших імуноактивних препаратів.
Ці патологічні процеси відбуваються в неабияких масштабах, що в майбутньому може призвести до формування великої групи людей, які матимуть підвищений ризик виникнення автоімунних станів і захворювань. Отже, медико-соціальне значення ревматичних хвороб неухильно зростає, рік у рік дедалі актуальнішими стають такі проблеми:
- вартість лікування ревматичних хвороб у розвинених країнах досягла такої онкологічних захворювань;
- високий рівень непрацездатності й інвалідизації в молодому віці;
- вплив на фертильність і генетична схильність;
- значні порушення соціальної адаптації та якості життя;
- висока частота психоемоційних проблем.
На сьогодні існує декілька встановлених механізмів взаємодії вірусу SARS-CoV‑2 з клітинами організму людини: процес його реплікації, імунозапальні механізми ураження легень, процес активації системи інтерферону тощо. Це демонструє, наскільки багато імунних факторів задіяно в патогенезі імунної відповіді, пов’язаної з COVID‑19.
Рецептори ангіотензинперетворювального ферменту‑2, до яких приєднується вірус SARS-CoV‑2, розташовані практично на всіх тканинах організму: альвеоцитах і респіраторних клітинах, ентероцитах, синовіоцитах, ендотелії судин, епітелії жовчовивідних шляхів, гепатоцитах, непосмугованих і скелетних м’язах, нейронах тощо.
Серед частих проявів коронавірусної інфекції, що можна віднести до типових симптомів автоімунних хвороб, можна виокремити такі: гостра фаза, втома, задишка, біль у суглобах, біль у грудях, кашель, аносмія, сухий синдром, риніт, червоне око, міалгія тощо.
Через 60 днів після появи перших симптомів:
- 32% осіб мали 1-2 симптоми;
- 55% осіб мали ≥3 симптомів;
- лихоманки не було в жодному випадку.
Після тяжкої інфекції через 6 міс:
- 39% осіб мали посттравматичний стресовий розлад;
- 33% осіб – депресивні розлади;
- 30% осіб – тривожні розлади.
Деякі пацієнти з COVID‑19 мали ураження за типом обмороження (васкуліт), гістологічно та клінічно подібні до хвороби Кавасакі, висипань у разі системного червоного вовчака, дерматоміозиту тощо.
Результати клінічних досліджень вказують на те, що саме розвиток гострого автоімунного процесу під час тяжкої коронавірусної інфекції відповідає за той критичний стан, який настає в 5% пацієнтів. Спостерігаються такі патологічні процеси, як гостра інтерстиціальна пневмонія, автоімунна тромбоцитопенія, синдром Гієна – Барре, антифосфоліпідний синдром, хвороба Кавасакі, синдром хронічної втоми (міалгічний енцефаліт).
Останнім часом активно вивчаються ті антигенні детермінанти вірусу SARS-CoV‑2, які можуть бути подібними до здорових клітин і тканин організму людини. Нині чітко визначено, що пацієнти з гіперімунною відповіддю у вигляді гострої інтерстиціальної пневмонії мають відповідні детермінанти в альвеолах, які схожі на антигени COVID‑19, тому під час коронавірусної інфекції імунна система дає таку надмірну відповідь.
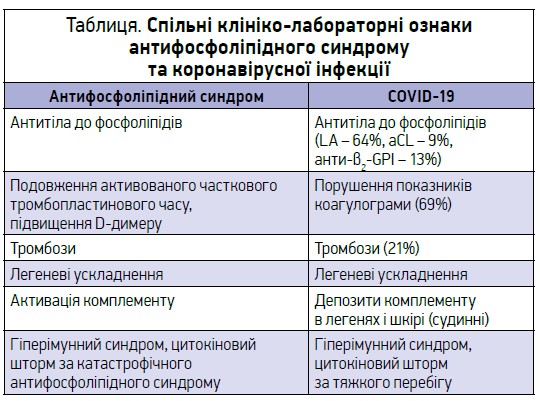 Окрім того, встановлено, що при тромбозах, які також є частою причиною смерті пацієнтів із COVID‑19, у багатьох випадках відзначаються ознаки антифосфоліпідного синдрому (табл.).
Окрім того, встановлено, що при тромбозах, які також є частою причиною смерті пацієнтів із COVID‑19, у багатьох випадках відзначаються ознаки антифосфоліпідного синдрому (табл.).
Після завершення гострої фази інфекційного процесу виявляють такі лабораторні ознаки, що вказують на ревматологічні прояви COVID‑19:
- антинуклеарні антитіла – загальний маркер автоімунного процесу;
- антифосфоліпідні антитіла (до кардіоліпіну, β2-глікопротеїну, люпус-антикоагулянту) – запускають автоімунний процес тромбоутворення, в тому числі катастрофічного;
- SSA/Ro, SSB-антитіла – характерні для хвороби Шегрена, системного червоного вовчака, змішаного захворювання сполучної тканини;
- антитіла до цитоплазми нейтрофілів – характерні для низки системних васкулітів;
- AMD5 – антитіла, характерні для особливої форми дерматоміозиту (протікає з інтерстиціальним ураженням легень);
- анти-CCP – маркер ревматоїдного артриту;
- антитіла до еритроцитів – маркер автоімунної гемолітичної анемії.
До постковідних автоімунних станів/захворювань належать такі: ревматоїдний артрит й інші загальні артрити, синдром Гієна – Барре, міастенія, хвороба Кавасакі, автоімунна тромбоцитопенія й анемія, підгострий тиреоїдит, системний червоний вовчак, антифосфоліпідний синдром, псоріаз, саркоїдоз, васкуліт.
Проаналізувавши наявні дані, імунологи та ревматологи з різних країн висунули теорію, що SARS-CoV‑2 дійсно є тим вірусом, який зумовлює гострі автоімунні захворювання в генетично схильних пацієнтів. Тому в сучасній науковій літературі навіть порушується питання: COVID‑19 – це інфекція чи автоімунне захворювання?
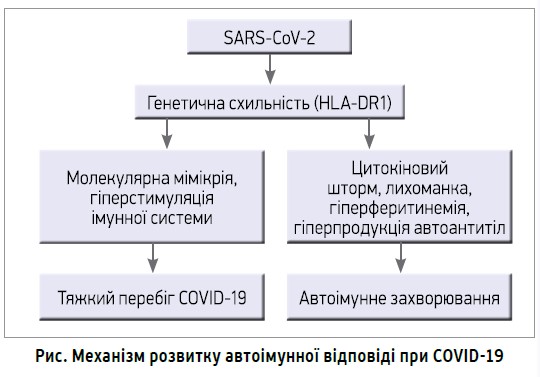 Механізм розвитку автоімунної відповіді при коронавірусній інфекції наочно продемонстровано на рисунку.
Механізм розвитку автоімунної відповіді при коронавірусній інфекції наочно продемонстровано на рисунку.
Отже, при терапії гострого респіраторного дистрес-синдрому з ревматологічними проявами треба з обережністю застосовувати засоби, що призводять до шкідливого пригнічення противірусної відповіді: нестероїдні протизапальні препарати, класичні імуносупресанти (метотрексат, сульфасалазин, лефлуномід, мофетилу мікофенолат). Водночас потрібно пам’ятати, що до засобів, які забезпечують корисне пригнічення імунної відповіді, належать біологічні препарати (інгібітори фактора некрозу пухлини, інтерлейкіну‑6, ‑1 тощо), таргетні імуномодулювальні препарати (тофацитиніб, барицитиніб, апреміласт), глюкокортикоїди.
Наприкінці виступу професор Л. В. Хіміон перелічила нагальні питання, що наразі стоять перед дослідниками:
- чи існує можливість персистенції COVID‑19 / розвитку хронічної коронавірусної інфекції?
- чи є більш і менш автоімуногенні штами SARS-CoV‑2?
- чи виникають автоімунні реакції в осіб, які перенесли COVID‑19 малосимптомно чи безсимптомно?
- чи є розвиток автоімунних реакцій у складі коронавірусної інфекції / постковідного синдрому транзиторним?
- як вплине вакцинація проти вірусу SARS-CoV‑2 на поширеність автоімунних захворювань?
- чи виникнуть нові автоімунні хвороби?
Висновки
За наявності в пацієнта скарг на лихоманку, втому, артралгії, сухий синдром варто проводити диференційну діагностику з ревматичними хворобами та COVID‑19.
Особи з постковідним синдромом потребують тривалого спостереження й реабілітації, а також обміркованого підходу до повторних амбулаторних обстежень, оскільки їх інтерпретація є значно утрудненою, в тому числі з точки зору ревматолога.
Дослідження на тему тривають, отож необхідно стежити за новими науковими публікаціями.
Підготував Олександр Соловйов



