11 грудня, 2021
Антибіотикотерапія в контексті пандемії COVID‑19
За матеріалами конференції
21-23 жовтня відбувся VIIІ Національний конгрес анестезіологів України, під час якого провідні фахівці галузі розглянули проблему зростаючої антибіотикорезистентності в умовах пандемії COVID‑19, зокрема особливості менеджменту тяжких інфекцій, викликаних полірезистентними збудниками, як у дорослих, так і у педіатричних пацієнтів. Учасники заходу приділили особливу увагу новим схемам антибіотикотерапії у розрізі надзвичайно важливої сьогодні карбапенем-зберігаючої стратегії.
Ключові слова: COVID‑19, сепсис, антибіотикотерапія, антибіотикорезистентність, полірезистентні збудники, цефтазидим/авібактам.
Основні особливості антибактеріальної терапії в умовах зростаючої антибіотикорезистентності, у тому числі через нераціональне призначення протимікробних засобів у пацієнтів із коронавірусною хворобою, висвітлив у доповіді «Інтенсивна терапія пацієнтів із тяжким перебігом COVID‑19» завідувач кафедри анестезіології та інтенсивної терапії Національного медичного університету ім. О.О. Богомольця, президент ГО «Асоціація анестезіологів України», доктор медичних наук, професор Сергій Олександрович Дубров.
 Професор С.О. Дубров наголосив, що навіть до пандемії СОVID-19 більше 50% пацієнтів стаціонару та понад 70% пацієнтів відділень інтенсивної терапії (ВІТ) отримували антибіотики. При цьому від 30 до 50% всіх призначень зазвичай бувають недоцільними або невірними (СDС, 2017). Ці цифри вражають, адже прогнозована летальність, пов’язана з резистентними збудниками, до 2050 року становитиме 10 млн на рік порівняно із 700 тис. у 2014 році.
Професор С.О. Дубров наголосив, що навіть до пандемії СОVID-19 більше 50% пацієнтів стаціонару та понад 70% пацієнтів відділень інтенсивної терапії (ВІТ) отримували антибіотики. При цьому від 30 до 50% всіх призначень зазвичай бувають недоцільними або невірними (СDС, 2017). Ці цифри вражають, адже прогнозована летальність, пов’язана з резистентними збудниками, до 2050 року становитиме 10 млн на рік порівняно із 700 тис. у 2014 році.
Згідно з офіційною статистикою Міністерства охорони здоров’я, поширеність зареєстрованих випадків ІПНМД (інфекційні хвороби, пов’язані з наданням медичної допомоги) та використання протимікробних препаратів в Україні складає 0,035% і має позитивну динаміку. Але цілком зрозуміло, що це не об’єктивні дані, адже більшість випадків нозокоміальних інфекцій, витрати на лікування яких лягають на плечі хворого та його сім’ї, не враховуються.
Трьома найбільш проблемними збудниками нозокоміальних інфекцій як у всьому світі, так і в Україні є Acinetobacter spp., Klebsiella pneumoniae та Pseudomonas aeruginosa. Мультирезистентність Acinetobacter spp. (із резистентністю до фторхінолонів, аміноглікозидів та карбапенемів), K. pneumoniae (із резистентністю до фторхінолонів, аміноглікозидів та цефалоспоринів ІІІ покоління) та P. aeruginosa (із резистентністю до карбапенемів) в Україні зустрічається з частотою більше 50%.
За даними Ініціативи Всесвітньої організації охорони здоров’я (ВООЗ), в Україні поширеність нозокоміальних інфекцій становить 5,7%, але антибіотики з лікувальною метою призначають у 37% пацієнтів. При цьому лише 30,2% випадків ІПНМД мали мікробіологічне підтвердження. Таким чином, в одній частині випадків діагноз внутрішньолікарняної інфекції не було поставлено, а в іншій – антибіотики були призначені без показань. Також у цьому дослідженні були відзначені надзвичайно високі рівні стійкості у всіх виділених патогенів (60-100%) до цефалоспоринів ІІІ покоління, глікопептидів та карбапенемів.
Доповідач зазначив, що на сьогодні вибір препаратів для лікування резистентних грампозитивних збудників вкрай обмежений і складається лише з п’яти груп антибіотиків: глікопептиди (ванкоміцин, тейкопланін), гліцилцикліни (тайгециклін), даптоміцин, цефалоспорини V покоління, оксазолідинони (лінезолід). Що стосується грамнегативних збудників – арсенал антибіотиків більший, але їх ефективність стрімко зменшується. Для боротьби з грамнегативною флорою може бути використана або монотерапія карбапенемами (ертапенем, меропенем, іміпенем), захищеними цефалоспоринами (цефтазидим/авібактам), захищеними пеніцилінами або гліцилциклінами. Також проти грамнегативних збудників можливе застосування комбінованої терапії (цефалоспорини ІІІ-ІV покоління + аміноглікозиди/коломіцин/фторхінолони II-IV покоління).
Згідно з рекомендаціями ВООЗ та Американського товариства фахівців з інфекційних хвороб (Infectious Diseases Society of America, IDSA, 2020) щодо ведення пацієнтів із резистентними збудниками включено новий препарат цефтазидим/авібактам (в Україні зареєстрований як Завіцефта). Препарат забезпечує високу бактерицидну активність проти грамнегативних штамів, включаючи мультирезистентну P. aeruginosa та K. pneumoniae (Bassetti M., 2018). За даними дослідження R. Shields (2017), у пацієнтів, які отримували цефтазидим/авібактам, відзначали більш високий відсоток одужання на 30-й день лікування порівняно з іншими схемами антибіотикотерапії.
Показанням до емпіричної протимікробної терапії у хворих із СОVID‑19 є приєднання бактеріальної ко-інфекції (бактеріальна пневмонія, сепсис, септичний шок, інфекція сечовивідних шляхів тощо), що відзначається менш ніж у 10% пацієнтів із СОVID‑19. Пацієнти, які перебувають у ВІТ, мають вищу ймовірність бактеріальної інфекції порівняно з пацієнтами інших відділень.
Спікер надав загальні рекомендації щодо застосування антибактеріальної терапії залежно від перебігу коронавірусної інфекції:
- При підозрі або підтвердженій інфекції СОVID‑19 із легким перебігом не призначати антибіотики в лікувальних або профілактичних цілях. У переважній більшості випадків призначення антибактеріальних препаратів амбулаторним пацієнтам є недоцільним.
- При підозрі або підтвердженій інфекції СОVID‑19 із тяжким перебігом призначати антибактеріальні препарати в якості емпіричної терапії проти всіх можливих патогенів на підставі клінічного діагнозу (наприклад, негоспітальна або госпітальна пневмонія), епідеміологічних даних та регіональних/місцевих даних щодо бактеріальної резистентності.
- У пацієнтів у тяжкому стані слід починати емпіричну протимікробну терапію з урахуванням усіх імовірних збудників якомога швидше (за можливості – протягом 1 год від моменту встановлення діагнозу «сепсис» та протягом 4 год після встановлення діагнозу «бактеріальна пневмонія»).
При встановленні діагнозу вторинної бактеріальної пневмонії слід звертати увагу на погіршення загального стану, лихоманку, появу гнійного мокротиння (може бути запізнілим симптомом). Із лабораторних показників найбільш інформативним є рівень прокальцитоніну у крові: якщо він нормальний, показання до антибіотикотерапії, як правило, відсутні. Менш інформативними є такі показники, як лейкоцитоз та зсув лейкоцитарної формули вліво.
Професор С.О. Дубров резюмував, що протимікробну терапію слід коригувати на підставі результатів мікробіологічних досліджень та клініко-лабораторних даних, оцінюючи її ефективність щодня для своєчасного прийняття рішення про деескалацію. Емпіричну протимікробну терапію слід скорочувати на підставі результатів мікробіологічного дослідження та клінічної оцінки. Важливо регулярно переглядати можливість переходу із внутрішньовенного на пероральний шлях введення та забезпечити таргетне лікування на основі результатів мікробіологічного аналізу.
Завідувач відділення анестезіології та інтенсивної терапії КНП «Клінічна лікарня швидкої медичної допомоги м. Львова», професор кафедри анестезіології та інтенсивної терапії Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук Наталія Василівна Матолінець представила доповідь «Клінічні аспекти антимікробної терапії у тяжких пацієнтів в умовах ВІТ», у якій наголосила, що важливо пам’ятати про можливість ко-інфікування вірусами, бактеріями та грибами пацієнтів із СОVID‑19.
 Доповідач зауважила, що різноманітні мікробні спільноти ускладнюють патофізіологію та прогресування коронавірусної хвороби. Особливо високий ризик виникнення нозокоміальних пневмоній мають ті пацієнти, які приймали карбапенеми та/або фторхінолони протягом останніх З міс, мають супутню патологію при якій часто використовують антибіотики (стан після трансплантації, захворювання нирок, цукровий діабет тощо), імуносупресію або три чи більше коморбідних патологій на фоні похилого віку.
Доповідач зауважила, що різноманітні мікробні спільноти ускладнюють патофізіологію та прогресування коронавірусної хвороби. Особливо високий ризик виникнення нозокоміальних пневмоній мають ті пацієнти, які приймали карбапенеми та/або фторхінолони протягом останніх З міс, мають супутню патологію при якій часто використовують антибіотики (стан після трансплантації, захворювання нирок, цукровий діабет тощо), імуносупресію або три чи більше коморбідних патологій на фоні похилого віку.
Флора ВІТ здебільшого представлена грамнегативними збудниками (Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae), які мають резистентність майже до всіх антибактеріальних засобів. Посилаючись на власний досвід, доповідач зазначила, що раціональна карбапенем-зберігаюча антибіотикотерапія з використанням сучасних антибіотиків дозволяє рятувати пацієнтів у критичних станах. Але якщо ріст антибіотикорезистентності не буде зупинений, не відомо, яке майбутнє чекає на людство.
Професор Н.В. Матолінець проілюструвала свою доповідь кількома клінічними випадками.
Клінічний випадок № 1
Пацієнтка, 55 років, була госпіталізована у грудні 2020 р. із приводу СОVID‑19 перебігу середньої тяжкості. Отримувала медикаментозну (включаючи імунотерапію) та оксигенотерапію шляхом інсуфляції зволоженого кисню через назальні канюлі. На 12-ту добу стан хворої ускладнився приєднанням бактеріальної пневмонії, у звязку із чим вона отримувала карбапенем протягом 7 діб та супутню терапію.
Із січня по квітень 2021 р. перебувала на стаціонарному лікуванні із приводу некрозу жирового підвіска тонкої кишки з формуванням абсцесу та проривом у вільну черевну порожнину, дифузного гнійного перитоніту. У зв’язку із цим хвору було прооперовано.
Після операції у пацієнтки виник септичний стан із негативною динамікою, розвинулися ознаки серцево-судинної та ниркової недостатності, у зв’язку з чим вона була переведена до ВІТ. У хворої було виявлено осумкований гнійний вміст за ходом постдренажного каналу з поширенням у порожнину таза, ознаки деструктивної пневмонії.
Підбір медикаментів був складним, оскільки карбапенеми, колістин, піперациліну тазобактам хвора вже отримувала. За даними бактеріального посіву було виявлено Pseudomonas aeruginosa, резистентну до карбапенемів, амікацину та інших антибіотиків, але чутливу до цефтазидиму/авібактаму. Враховуючи чутливість збудника та дані міжнародних рекомендацій, було прийнято рішення про зміну антибіотикотерапії та призначення препарату Завіцефта (цефтазидим/авібактам) у дозі 7,5 г/добу (6 г по цефтазидиму).
На фоні антибактеріальної терапії у пацієнтки відзначалась позитивна динаміка, і на початку травня її було переведено для подальшого лікування до хірургічного відділення.
Доповідач підсумувала, що у всіх випадках СОVID‑19 із тяжким перебігом важливим є постійний моніторинг лабораторних показників системної запальної реакції з метою ранньої діагностики приєднання бактеріальної інфекції та розвитку сепсису. Клінічна картина бактеріальних нозокоміальних пневмоній на фоні СОVID‑19 характеризується нетиповим перебігом та ризиком розвитку сепсису за рахунок появи мультирезистентної флори в даної категорії пацієнтів, які отримують тривалу антибактеріальну терапію.
Доцент кафедри інфекційних хвороб Університету Турина Francesco Giuseppe De Rosa (Італія) у своїй доповіді «Емпіричне лікування мультирезистентних грамнегативних інфекцій» зупинився на стратегії скоординованої раціональної протимікробної терапії. Він наголосив, що зростаюча резистентність до карбапенемів є надзвичайно великою проблемою, особливо в умовах шаленого тиску на лікарів під час пандемії коронавірусної інфекції. Для попередження втрати цих резервних антибактеріальних засобів важливо дотримуватися карбапенем-зберігаючої стратегії.
Збереження в арсеналі лікаря такого інструмента, як карбапенеми, є важливим завданням у контексті пандемії мультирезистентності. Це потребує дослідження конкретних алгоритмів найкращого використання нових препаратів та оптимізації тактики деескалації. На сьогодні можна виділити такі основні кроки для збереження карбапенемів:
- забезпечення співпраці лікарів та мікробіологів;
- визначення вогнища інфекції перед призначенням емпіричної терапії;
- виправдане використання нових препаратів;
- урахування синергічних ефектів антибіотиків для комбінованої терапії;
- використання авібактаму як спеціального компонента, що відновлює активність проти серинових карбапенемаз. Дані офіційних випробувань та реальний досвід показали, що додаткове використання авібактаму є основним компонентом у стратегіях збереження карбапенемів (Corcione S., 2019).
IDSA у настановах із лікування грамнегативних інфекцій, у тому числі з множинною лікарською резистентністю, не рекомендує один вид лікування, а пропонує спиратися на місцеву епідеміологічну картину. Крім того, важливо враховувати ступінь тяжкості інфекції та наявність у пацієнта факторів ризику.
Завідувач відділення анестезіології та інтенсивної терапії для новонароджених КЗ «Дніпропетровська обласна дитяча клінічна лікарня ДОР», кандидат медичних наук Денис Миколайович Сурков представив доповідь «Проблема антибіотикорезистентності в інтенсивній терапії сепсису в дітей».
 Доповідач зауважив, що з кожних 10 випадків смертей від сепсису у новонароджених третина викликана резистентними бактеріями. Кожна десята смерть, пов’язана з вагітністю та пологами, спричинена сепсисом у матері. Щороку через сепсис, пов’язаний із материнськими інфекціями, помирають 1 млн немовлят.
Доповідач зауважив, що з кожних 10 випадків смертей від сепсису у новонароджених третина викликана резистентними бактеріями. Кожна десята смерть, пов’язана з вагітністю та пологами, спричинена сепсисом у матері. Щороку через сепсис, пов’язаний із материнськими інфекціями, помирають 1 млн немовлят.
Діагностика сепсису в новонароджених доволі складна. Будь-яке несподіване погіршення стану, особливо у недоношених новонароджених, може бути маніфестацією сепсису. При цьому не існує одного маркера щодо раннього розвитку сепсису у новонароджених. Виходячи із власного досвіду, доповідач зазначив, що найбільш ранньою його лабораторною ознакою є тромбоцитопенія, але найважливіше уважно відслідковувати клінічний стан пацієнта.
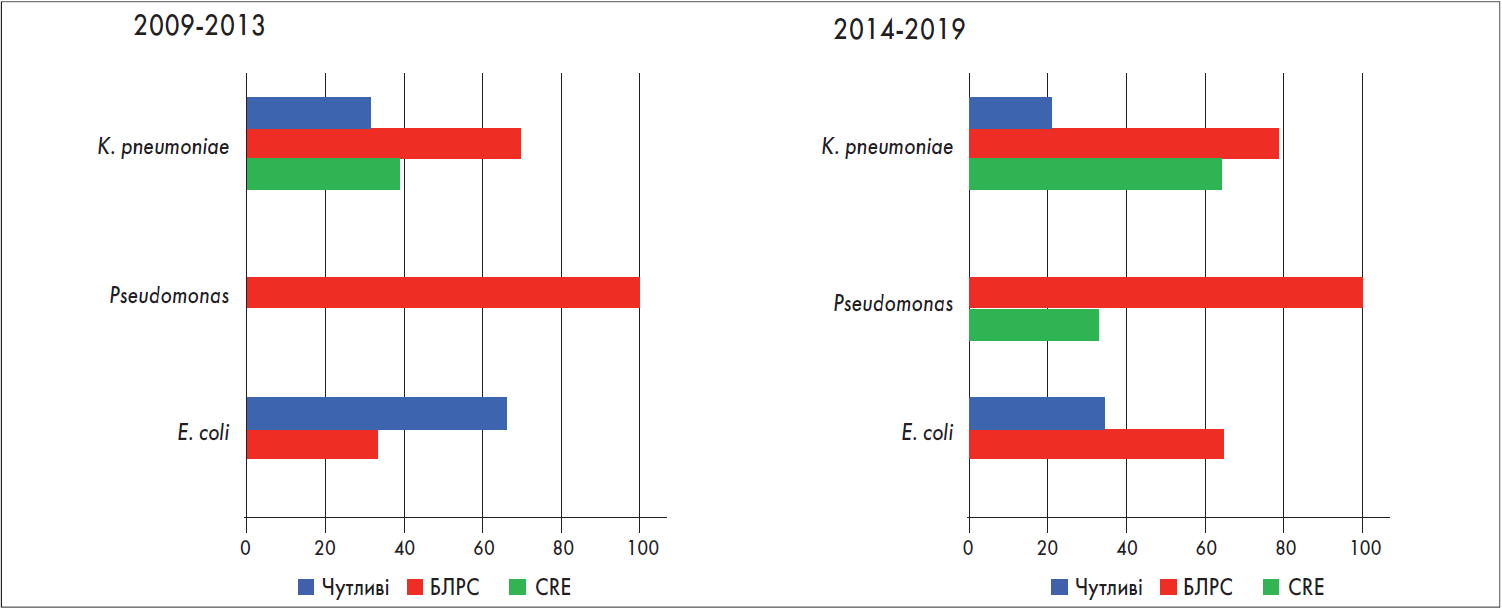
Д.М. Сурков представив результати аналізу 48 історій хвороб новонароджених за 2012-2013 рр. та 137 – за 2015-2019 рр. (рис. 1).
Частіше за все збудниками інфекцій була грамнегативна флора. Не стільки інфікування самих новонароджених впливало на летальність, скільки контамінація матерів та висхідні інфекції. Також було відзначено значне зростання резистентності збудників. Наприклад, більше 60% ізолятів Klebsiella pneumoniae вже є карбапенем-резистентними. Те саме стосується й грибкових ізолятів, третина з яких резистентна до всієї групи азолів.
Головними мікробними факторами ризику сепсису були:
- грамнегативна флора (відношення ризиків [ВР] 2,08, 95% довірчий інтервал [ДІ] 0,90-4,81; р<0,084);
- К. рneumoniaе / К. охуtoca (ВР 2,55, 95% ДІ 1,12-5,79; р<0,029);
- штучна вентиляція легень (ШВЛ) (ВР 18,52, 95% ДІ 1,09-313,9; р<0,002).
Клінічний випадок № 2
Хлопчик, нар. 24.12.2020 р.н., вперше госпіталізований у віці 5 днів. При надходженні відзначаються везикуло-пустульозні висипання на шкірі голови, тулуба, кінцівках, паху і на пахових складках.
Дитині проводилася масивна антибактеріальна і протигрибкова терапія (піперацилін, ванкоміцин, моксифлоксацин, ністатин, лінезолід, карбапенем, флуконазол), у результаті якої хлопчик був виписаний у стані клініко-лабораторної ремісії.
У віці 7 міс дитина надійшла зі скаргами на блювання, здуття живота, лихоманку до 38 °C. Була пролікована ертапенемом.
Через декілька місяців хлопчик був знову госпіталізований через повторне погіршення стану (блювання, здуття живота, діарея). У біологічних зразках виділяється К. рneumoniaе. Даних, що підтверджують лімфопроліферативний процес або лейкоз, не виявлено.
Функціональна активність гранулоцитів крові:
- фагоцитарна активність – 1% (норма – 80-100%);
- стимульована окисна інтенсивність – 5% (норма – >50%);
- індекс стимуляції гранулоцитів – 5,7% (норма – >30%).
Враховуючи анамнез та клінічні прояви, як-от рецидивуючі затяжні бактеріальні інфекції, ураження шлунково-кишкового тракту, гепатоспленомегалію, початок маніфестації у віці до 6 міс, стать (Х-зчеплена форма), схильність до септичного процесу, імунологічні зміни (зниження показників фагоцитарної ланки і стимульованої окисної інтенсивності), було проведено секвенування генів та виявлено патологічний ген СYBB.
Встановлено діагноз: «Вроджений імунодефіцит. Хронічна гранульоматозна хвороба».
Призначено лікування: пожиттєва антибіотикотерапія або трансплантація кісткового мозку.
На час очікування трансплантації хлопчику був призначений цефтазидим/авібактам у дозі 350/87,5 мг тричі на добу внутрішньовенно. Клінічно дитина компенсована, очікує на трансплантацію.
Проблема антибіотикорезистентності є нагальною в інтенсивній терапії дитячого віку й набуває актуальності з кожним роком. Станом на сьогодні найбільш проблемними є грамнегативні ізоляти, продуценти β-лактамаз розширеного спектра (БЛРС) (рис. 1). Оскільки нових класів антибіотиків найближчим часом не передбачається, виходом є поєднання існуючих молекул із новітніми інгібіторами β-лактамаз. Представник захищених цефалоспоринів ІІІ покоління цефтазидим/авібактам дозволений до застосування із 3-місячного віку і є одним із найбільш ефективним щодо грамнегативних продуцентів БЛРС.
Рис. 1. Резистентність досліджуваних ізолятів
Завідувач відділення інтенсивної терапії Національної дитячої спеціалізованої лікарні МОЗ України «Охматдит» Наталія Петрівна Карпенко у своїй доповіді «Раціональний вибір антибактеріальної терапії у дітей. Власний досвід» продовжила тему зростаючої резистентності до антибіотиків, особливо у педіатричній практиці.
 За даними ВООЗ, інфекції, спричинені бактеріями, стійкими до багатьох препаратів, викликають 700 тис. смертей на рік у будь-якому віці, із них близько 200 тис. – серед новонароджених. Близько половини лікарських засобів, що використовуються в педіатричній практиці, або офіційно не дозволені до застосування в дітей, або використовуються не у відповідності до інструкції, через те що клінічні дослідження цих засобів у дітей не проводилися. Доповідач зауважила, що частота нерегламентованих призначень антибіотиків становить близько 50% при лікуванні дитини в стаціонарі й більше 10% – при проведенні фармакотерапії в амбулаторних умовах. Тому не дивно, що сьогодні серед дітей зростає частота ризику розвитку інфекцій, спричинених збудниками з множинною лікарською резистентністю, що асоціюється з підвищеним ризиком смертності.
За даними ВООЗ, інфекції, спричинені бактеріями, стійкими до багатьох препаратів, викликають 700 тис. смертей на рік у будь-якому віці, із них близько 200 тис. – серед новонароджених. Близько половини лікарських засобів, що використовуються в педіатричній практиці, або офіційно не дозволені до застосування в дітей, або використовуються не у відповідності до інструкції, через те що клінічні дослідження цих засобів у дітей не проводилися. Доповідач зауважила, що частота нерегламентованих призначень антибіотиків становить близько 50% при лікуванні дитини в стаціонарі й більше 10% – при проведенні фармакотерапії в амбулаторних умовах. Тому не дивно, що сьогодні серед дітей зростає частота ризику розвитку інфекцій, спричинених збудниками з множинною лікарською резистентністю, що асоціюється з підвищеним ризиком смертності.
На мультирезистентну флору діє мало препаратів – колістин, фосфоміцин, тайгециклін та нові препарати, такі як цефтазидим/авібактам, що має високу ефективність та хорошу фармакодинаміку. Проте не всі нові препарати можуть бути застосовані у педіатрії: деякі – через недостатню кількість досліджень, деякі – через побічні ефекти або неможливість застосування при ураженні нирок. Але у ситуаціях, коли збудник чутливий лише до одного антибіотика, доводиться застосовувати його, щоб мати можливість врятувати життя. Ще одним обмеженням для застосування деяких антибактеріальних препаратів є їх висока ціна.
Поліміксину В та колістину слід уникати для лікування інфекцій, викликаних резистентними до карбапенемів ентеробактеріями. Колістин може розглядатися як крайній засіб при неускладненому циститі, викликаному цими збудниками. Сучасним варіантом для лікування інфекцій, спричинених карбапенем-резистентними ентеробактеріями, P. aeruginosa або при ускладнених інфекціях у дітей віком від 3 міс є цефтазидим/авібактам.
Препарат Завіцефта (цефтазидим/авібактам) зареєстрований у педіатрії для лікування ускладнених внутрішньочеревних інфекцій, ускладнених інфекцій сечовивідних шляхів, включаючи пієлонефрит, госпітальної пневмонії, включаючи ШВЛ-асоційовану пневмонію (як усі β-лактами, препарат добре проникає у легеневу паренхіму). Також він показаний пацієнтам із бактеріємією, що виникає у зв’язку з будь-якою з вищеперерахованих інфекцій або, ймовірно, пов’язана з нею.
Клінічний випадок № 3
Пацієнт, 2 роки, вага 9 кг. Діагноз: «Післяопераційний рубцевий стеноз стравоходу. Грижа стравохідного отвору діафрагми. Сегментарна резекція стравоходу, 3-й етап».
Проведено реторакотомію справа, пластику стравохідного отвору діафрагми. Етапна сегментарна резекція стравоходу. Діастаз після пересічення 4 см. Анастомоз стравоходу з натягом. ШВЛ у режимі нормовентиляції FiО2 – 40%, сатурація кисню (SpO2) – 95-97%. Контроль маркерів запалення – у межах вікової норми.
Аналгоседація: морфін, тіопентал натрію.
Антибактеріальна терапія стартова: ванкоміцин + меропенем у вікових дозах.
Клінічно: стан тяжкий, відносно стабільний. Температура тіла у першу добу – до 38,2 °C, на третю добу – до 39,5 °C.
На третю добу після операції стан пацієнта критично погіршився внаслідок наростання дихальної недостатності, кисневої залежності, гіпоксемії, гіперкапнії, яка потребувала жорстких параметрів вентиляції FiО2=100%, SpО2=59%. У дитини розвинувся септичний шок.
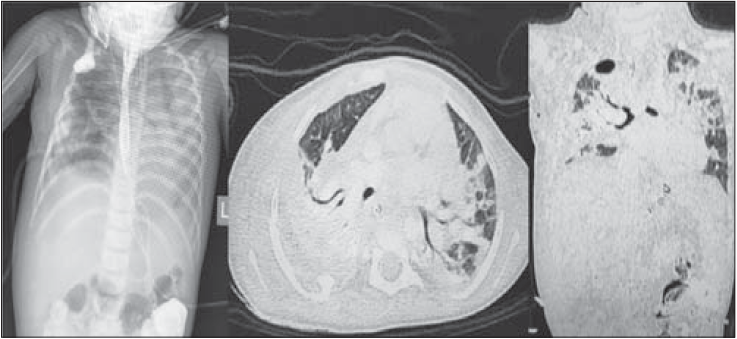
Проведено езофагографію: анастомоз спроможний. За результатами комп’ютерної томографії – двобічна плевропневмонія, двобічний гідроторакс, респіраторний дистрес-синдром (рис. 2).
Рис. 2. Результати комп’ютерної томографії органів грудної порожнини хворого
Розпочато ШВЛ із жорсткими параметрами. Симпатоміметична підтримка. Плевральні порожнини дреновані.
Пізніше було отримано результати посіву крові, за якими виявлено два резистентних типи синьогнійної палички. Проведено заміну антибактеріальної терапії: меропенем із ванкоміцином відмінено, за результатами посіву призначено: лінезолід – 10 мг/кг 3 р./добу, цефтазидим/авібактам – 50 мг/ кг/12,5 мг/кг 3 р./день у вигляді інфузії протягом 2 год, колістин – 25 000 МО/кг 3 р./день.
Пацієнта вдалося врятувати.
У настановах IDSA 2020 рекомендовано приймати рішення щодо емпіричного лікування інфекцій, керуючись місцевими схемами чутливості до найбільш імовірних патогенів. Визначаючи емпіричне лікування для даного пацієнта, клініцисти повинні враховувати:
- дані про чутливість мікроорганізмів у відділенні до антибіотиків за останні 6 міс;
- застосування пацієнтом антибіотиків упродовж останніх 30 днів (якщо курс лікування піперациліном/тазобактамом нещодавно завершений, необхідно розглянути інший антибіотик, наприклад меропенем).
Вибір антибактеріального препарату для емпіричної терапії має залежати від тяжкості перебігу хвороби та ймовірного джерела інфекції (наприклад, передбачувана вентилятор-асоційована пневмонія зазвичай потребує застосування антибіотика з більш широким спектром дії, ніж передбачуваний цистит).
Таким чином, через зростаючу антибіотикорезистентність в умовах нераціонального призначення протимікробних засобів при COVID‑19 сьогодні надзвичайно важливо приділяти увагу раціональному використанню антибіотиків. При призначенні терапії важливо враховувати дані локального мікробіологічного пейзажу та попереднє призначення антибіотиків, а також слід віддавати перевагу більш сучасним антибіотикам, як-от цефтазидим/авібактам, що дозволяють реалізувати карбапенем-зберігаючу стратегію та мають високу ефективність щодо більшості грамнегативних збудників нозокоміальних інфекцій, які продукують БЛРС.
Підготувала Анастасія Романова
Надруковано за підтримки Представництва «Пфайзер Експорт Бі.Ві.».
PP-ZVA-UKR-0045
ДИФЛЮКАН® (флуконазол), капсули по 50 або 100 мг, по 10 капсул у блістері для капсул по 100 мг та по 7 капсул у блістері для капсул по 50 мг, по 1 блістеру в картонній упаковці; капсули 150 мг, 1 капсула в упаковці.
Коротка інструкція для медичного застосування препарату.
Показання до Дифлюкану 50, 100 мг: у дорослих: криптококовий менінгіт; кокцидiоїдоз; інвазивні кандидози; кандидози слизових оболонок, включаючи кандидоз ротоглотки та кандидоз стравоходу, кандидурія, хронічний кандидоз шкіри і слизових оболонок; хронічний атрофічний кандидоз ротової порожнини (кандидоз, спричинений використанням зубних протезів) при неефективності гігієни ротової порожнини або місцевої терапії; вагінальний кандидоз, гострий чи рецидивний, коли місцева терапія не є доцільною; кандидозний баланіт, коли місцева терапія не є доцільною; дерматомікози, включаючи мікоз стоп, мікоз гладенької шкіри, паховий дерматомікоз, різнобарвний лишай та кандидозні інфекції шкіри, коли показано застосовувати системну терапію; дерматофітний оніхомікоз, коли застосування інших лікарських засобів не є доцільним. Дифлюкан® показаний для профілактики таких захворювань у дорослих, як: рецидив криптококового менінгіту у пацієнтів з високим ризиком його розвитку; рецидив кандидозу ротоглотки або стравоходу у пацієнтів з ВІЛ з високим ризиком його розвитку; для зниження частоти рецидивів вагінального кандидозу (4 або більше випадки на рік); профілактика кандидозних інфекцій у пацієнтів із тривалою нейтропенією (наприклад, пацієнтів зі злоякісними захворюваннями крові, які отримують хіміотерапію або пацієнтів при трансплантації гемопоетичних стовбурових клітин). Дифлюкан® показаний дітям для лікування кандидозів слизових оболонок (кандидоз ротоглотки, кандидоз стравоходу), інвазивних кандидозів, криптококового менінгіту та для профілактики кандидозних інфекцій у пацієнтів зі зниженим імунітетом. Препарат можна застосовувати як підтримувальну терапію для попередження рецидиву криптококового менінгіту у дітей із високим ризиком його розвитку. Застосовувати лікарський засіб у формі капсул цій категорії пацієнтів можна тоді, коли діти здатні безпечно проковтнути капсулу, що зазвичай є можливим у віці від 5 років. Терапію препаратом Дифлюкан® можна розпочинати до отримання результатів культуральних та інших лабораторних досліджень; однак після отримання результатів протиінфекційну терапію слід скоригувати відповідним чином. Показання до Дифлюкану 150 мг: гострий вагінальний кандидоз, коли місцева терапія не є доцільною; кандидозний баланіт, коли місцева терапія не є доцільною. Терапію препаратом Дифлюкан® можна розпочинати до отримання результатів культуральних та інших лабораторних досліджень; однак після отримання результатів досліджень протиінфекційну терапію слід скоригувати відповідним чином. Необхідно брати до уваги офіційні рекомендації щодо відповідного застосування протигрибкових засобів. Протипоказання: гіперчутливість до флуконазолу, інших азольних сполук або до будь-якої з допоміжних речовин препарату, зазначених в розділі «Склад». Одночасне застосування флуконазолу та терфенадину пацієнтам, які застосовують флуконазол багаторазово у дозах 400 мг/добу та вище (згідно з результатами дослідження взаємодії багаторазового застосування). Одночасне застосування флуконазолу та інших лікарських засобів, що подовжують інтервал QT та метаболізуються за допомогою ферменту CYPЗА4 (наприклад цизаприду, астемізолу, пімозиду, хінідину та еритроміцину). Спосіб застосування та дози: Добова доза флуконазолу залежить від виду та тяжкості грибкової інфекції. Дифлюкан® 50, 100 мг: При лікуванні інвазивного кандидозу у дорослих навантажувальна доза становить 800 мг у перший день, підтримувальна доза - 400 мг/добу. Зазвичай рекомендована тривалість лікування кандидемії становить 2 тижні після перших негативних результатів культури крові та зникнення ознак і симптомів кандидемії. Дифлюкан® 150 мг: рекомендована доза 150 мг разово. Детальніше див. медичну інстр. Побічні реакції: Найчастіше повідомлялося про головний біль, біль у черевній порожнині, діарея, нудота, блювання, висипання, підвищення рівня АЛТ, АСТ та лужної фосфатази крові. Особливості застосування. Пацієнтам із порушенням функцій нирок, печінки, пацієнтам із ризиком розвитку аритмій препарат слід застосовувати з обережністю. Не слід застосовувати звичайні дози флуконазолу та короткотривалі курси лікування флуконазолом у період вагітності, за винятком крайньої необхідності. Не слід застосовувати високі дози флуконазолу та/або тривалі курси лікування флуконазолом у період вагітності, за винятком лікування інфекцій, що потенційно загрожують життю. Годування груддю можна продовжувати після разового застосування звичайної дози флуконазолу, що становить 150 мг. Детальніше див. медичну інстр. Взаємодія з іншими лікарськими засобами та інші види взаємодій: протипоказано сумісне застосування флуконазолу та цизаприду, терфенадину, астемізолу, пімозиду та хінідину, еритроміцину. Не рекомендується одночасне застосування флуконазолу та галофантрину. Для пацієнтів, які застосовують рифампіцин, слід розглянути доцільність підвищення дози флуконазолу. Флуконазол посилює дію амітриптиліну та нортриптиліну. Детальніше див. медичну інстр. Фармакологічні властивості: Флуконазол є протигрибковим засобом класу триазолів. Первинним механізмом його дії є пригнічення грибкового 14-альфа-ланостерол-деметилювання, опосередкованого цитохромом Р450, що є невід’ємним етапом біосинтезу грибкового ергостеролу. Категорія відпуску. 50, 100 мг – за рецептом, 150 мг – без рецепта. Перед використанням препарату необхідно ознайомитись з інструкцією по застосуванню. Інформація для лікарів та фармацевтів. Призначено для розповсюдження на семінарах, конференціях, симпозіумах з медичної тематики. Реєстраційні посвідчення: № UA/5970/02/01, № UA/5970/02/02, № UA/5970/02/03 від 05.01.2017 р. №7, Зміни внесено Наказом МОЗУ № 134 від 26.01.2021 р.
За додатковою інформацією звертайтеся у Представництво “Пфайзер Експорт Бі. Ві.” в Україні: 03680, м. Київ, вул. Амосова, 12. Тел. (044) 391-60-50.
ДИФЛЮКАН® (флуконазол) розчин для інфузій – 1 мл містить 2 мг флуконазолу; по 50 мл або 100 мл розчину у флаконах,по 1 флакону у картонній упаковці.
Коротка інструкція для медичного застосування препарату.
Показання до застосування. Лікування у дорослих криптококового менінгіту, кокцидiоїдозу, інвазивного кандидозу; кандидозу слизових оболонок, включаючи кандидоз ротоглотки та кандидоз стравоходу, кандидурію, хронічний кандидоз шкіри і слизових оболонок; хронічного атрофічного кандидозу (кандидоз, спричинений використанням зубних протезів) при неефективності гігієни ротової порожнини або місцевої терапії. Профілактика у дорослих рецидивів криптококового менінгіту у пацієнтів з високим ризиком його розвитку, рецидивів кандидозу ротоглотки або стравоходу у пацієнтів з ВІЛ з високим ризиком його розвитку, профілактика кандидозних інфекцій у пацієнтів із тривалою нейтропенією (наприклад, пацієнтів зі злоякісними захворюваннями крові, які отримують хіміотерапію, або пацієнтів при трансплантації гемопоетичних стовбурових клітин). Дифлюкан® показаний дітям від народження для лікування кандидозів слизових оболонок (кандидоз ротоглотки, кандидоз стравоходу), інвазивних кандидозів, криптококового менінгіту та для профілактики кандидозних інфекцій у пацієнтів зі зниженим імунітетом. Препарат можна застосовувати як підтримувальну терапію для попередження рецидиву криптококового менінгіту у дітей із високим ризиком його розвитку. Терапію препаратом Дифлюкан® можна розпочинати до отримання результатів культуральних та інших лабораторних досліджень; після отримання результатів антибактеріальну терапію слід скоригувати відповідним чином. Спосіб застосування та дози. Доза флуконазолу залежить від виду і тяжкості грибкової інфекції. При необхідності багаторазового застосуванняпрепарату лікування інфекцій слід продовжувати до зникнення клінічних та лабораторних проявів активності грибкової інфекції. Недостатня тривалість лікування може призвести до відновлення активного інфекційного процесу. Немає необхідності у зміні добової дози препарату при зміні шляху його застосування з перорального на внутрішньовенний та навпаки. Розчин для інфузій слід вводити зі швидкістю, що не перевищує 10 мл/хв. Тривалість лікування залежить від клінічної та мікологічної відповіді. Детальніше – див. інст. для заст. Не слід перевищувати максимальну добову дозу 400 мг у дітей. Дифлюкан® застосовують1 раз на добу. Протипоказання. Гіперчутливість до флуконазолу, інших азольних сполук або до будь-якої з допоміжних речовин препарату. Одночасне застосування флуконазолу та терфенадину пацієнтам, які застосовують флуконазол багаторазово у дозах 400 мг/добу та вище. Одночасне застосування флуконазолу та інших лікарських засобів, що подовжують інтервал QT та метаболізуються за допомогою ферменту CYP3А4 (наприклад цизаприду, астеміз олу, пімозиду, хінідину, аміодарону та еритроміцину). Побічні ефекти. Головний біль, біль у черевній порожнині, діарея, нудота, блювання, підвищення рівня аланінамінотрансферази (АЛТ), аспартатамін отрансферази (АСТ) та лужної фосфатази крові, висипання. Особливості застосування. Пацієнтам із порушенням функцій нирок, печінки, пацієнтам із ризиком розвитку аритмій препарат слід застосовувати з обережністю. Пацієнтів слід проінформувати про можливість розвитку запамороченняабо судом під час застосовування препарату Дифлюкан®. При розвитку таких симптомів не рекомендується керувати автотранспортом або працювати з іншими механізмами. Не слід застосовувати звичайні дози флуконазолу та короткотривалі курси лікування флуконазолом у період вагітності, за винятком крайньої необхідності. Не слід застосовувати високі дози флуконазолу та/або тривалі курси лікування флуконазолом у період вагітності, за винятком лікування інфекцій, що можуть загрожувати життю. Флуконазол проникає у грудне молоко та досягає концентрації подібної до рівня у плазмі крові. Годування груддю можна продовжувати після разового застосування звичайної доз и флуконазолу, що становить 150 мг. Годувати груддю не рекомендується при багаторазовому застосуванні флуконазолу або при застосуванні високих доз флуконазолу. Взаємодія з іншими лікарськими засобами. Протипоказано сумісне застосування флуконазолу та цизаприду, астемізолу, пімозиду, хінідину, еритроміцину. Сумісне застосування флуконазолу у дозах 400 мг або вище з терфенадином протипоказане. При застосуванні флуконазолу у дозах нижче 400 мг на добу одночасно з терфенадином слід проводити ретельний моніторинг стану пацієнта. Не рекомендується одночасне застосування з галофантрином. При одночасному застосуванні флуконазолу та варфарину спостерігалося двократне підвищення протромбінового часу. Флуконазол є інгібітором ізоферменту 2C9 та 3А4 цитохрому P450 (CYP), CYP2С19. При одночасному застосуванні з флуконазолом існує ризик підвищення у плазмі крові концентрацій інших сполук, що метаболізуються CYP2C9, CYP2C19 та CYP3A4. Тому застосовувати такі комбінації препаратів слід з обережністю; при цьому необхідно ретельно спостерігати за станом пацієнтів. Більш детально - див. інструкцію. Фармакологічні властивості. Флуконазол є протигрибковим засобом класу триазолів. Первинним механізмом його дії є пригнічення грибкового 14- альфа-ланостерол-деметилювання, опосередкованого цитохромом Р450, що є невід’ємним етапом біосинтезу грибкового ергостеролу. Акумуляція14-альфа-метил-стеролів корелює з подальш ою втратою ергостеролу мембраною грибкової клітини та може відповідати за протигрибкову активність флуконазолу. Умови відпуску: За рецептом. Перед використанням препарату необхідно ознайомитись з повною інструкцією для застосування. Інформація для лікарів та фармацевтів. Призначено для розповсюдження на семінарах, конференціях, симпозіумах з медичної тематики.
Реєстраційне посвідчення МОЗ України № UA/5970/01/01 від 05.01.17 р., Зміни внесено Наказом МОЗУ № 134 від 26.01.2021 р.
За додатковою інформацією звертайтеся у: Представництво “Пфайзер Експорт Бі.Ві.” в Україні: 03680, м. Київ,вул. Амосова,12. Тел. (044) 391-60-50.
МЕРОНЕМ (меропенем) порошок для розчину для ін’єкцій або інфузій; по 500 мг або 1000 мг у скляних флаконах, по 10 флаконів в картонній коробці.
Показання до застосування. Дорослі та діти віком від 3 місяців: пневмонія, у тому числі негоспітальна та госпітальна пневмонії; бронхолегеневі інфекції при муковісцидозі; ускладнені інфекції сечовивідних шляхів; ускладнені інтраабдомінальні інфекції; інфекції під час пологів і післяпологові інфекції; ускладнені інфекції шкіри і м’яких тканин; гострий бактеріальний менінгіт. Меронем можна застосовувати для лікування пацієнтів з нейтропенією і лихоманкою при підозрі на те, що вона спричинена бактеріальною інфекцією. Лікування пацієнтів з бактеріємією, яка пов’язана або може бути пов’язана з будь-якою з зазначених вище інфекцій. Слід враховувати офіційні рекомендації щодо відповідного застосування антибактеріальних препаратів. Спосіб застосування та дози. Доза меропенему і тривалість лікування залежить від виду збудника хвороби, тяжкості захворювання та індивідуальної чутливості пацієнта: для дорослих та дітей з масою тіла більше 50 кг доза становить від 500 мг до 2 г кожні 8 год, длядітей віком від 3 місяців до 11 років і з масою тіла до 50 кг – від 10 до 40 мг/кг кожні 8 год. Меронем зазвичай слід застосовувати у вигляді внутрішньовенної інфузії тривалістю від 15 до 30 хвилин. Крім того, дози препарату до 1 г (у дітей – до 20 мг/кг) можна вводити у вигляді внутрішньовенної болюсної ін’єкції протягом приблизно 5 хвилин. Приготовлений розчин потрібно використати негайно. Протипоказання. Підвищена чутливість до діючої речовини або до будь-якої з допоміжних речовин препарату. Підвищена чутливість до будь-якого іншого антибактеріального засобу групи карбапенемів. Тяжка підвищена чутливість (наприклад анафілактичні реакції, тяжкі реакції з боку шкіри) до будь-якого іншого типу бета-лактамного антибактеріального засобу (наприклад, пеніцилінів або цефалоспоринів). Побічні реакції. Тромбоцитемія, головний біль, діарея, блювання, нудота, біль у животі, підвищення рівнів трансаміназ, підвищення рівнів лужної фосфатази у крові, підвищення рівнів лактатдегідрогенази у крові, висип, свербіж, запалення, біль у місці ін’єкції. Більш детально – див. інст. Особливості застосування. У зв’язку з ризиком розвитку печінкової токсичності (порушення функції печінки з холестазом і цитолізом) під час лікування меропенемом слід ретельно контролювати печінкові функції. Під час лікування меропенемом у пацієнтів з уже існуючими захворюванням печінки слід ретельно контролювати печінкові функції, при цьому корекція дози не потрібна. Для пацієнтів з порушенням функції нирок коригування дози препарату потрібне, якщо кліренс креатиніну у пацієнтів становить менше 51 мл/хв. Лікування меропенемом може спричинити розвиток позитивного прямого або непрямого тесту Кумбса. Одночасне застосування меропенему і вальпроєвої кислоти/вальпроату натрію не рекомендується. Меронем містить близько 4,0 мЕкв натрію на 1 г дози препарату, що необхідно враховувати при призначенні препарату пацієнтам, які перебувають на дієті з контрольованим вмістом натрію. Препарат застосовувати дітям віком від 3 місяців. Взаємодія з іншими лікарськими засобами та інші види взаємодій. Дослідження щодо взаємодії препарату з окремо взятими лікарськими засобами, крім пробенециду, не проводилися. Пробенецид конкурує з меропенемом щодо активного канальцієвого виведення і, таким чином, пригнічує ниркову секрецію меропенему, що призводить до збільшення періоду напіввиведення та підвищення концентрації меропенему у плазмі крові. Слід проявляти обережність у випадку одночасного застосування пробенециду з меропенемом. Через швидкий початок дії та ступінь зниження одночасне застосування вальпроєвої кислоти і карбапенемі ввважається таким, що не піддається коригуванню, тому слід уникати такої взаємодії. Одночасне застосування з варфарином може збільшити його антикоагулянтний ефект. Рекомендується проводити частий контроль рівнів МНВ під часі незабаром після одночасного застосування антибіотиків з пероральним антикоагулянтом. Фармакологічні властивості. Меропенем чинить бактерицидну дію шляхом інгібування синтезу стінок бактеріальних клітин у грампозитивних і грамнегативних бактерій шляхом зв’язування з білками, що зв’язують пеніцилін(PBP). Категорія відпуску. За рецептом. Перед використанням препарату необхідно ознайомитись з повною інструкцією для застосування. Інформація для лікарів та фармацевтів. Призначено для розповсюдження на семінарах, конференціях, симпозіумах з медичної тематики. Реєстраційне посвідчення МОЗ України № UA/0186/01/01; № UA/0186/01/02, затверджено Наказом МОЗ України № 1979 від 31.10.2018 р.; зміни внесено Наказом МОЗ України№ 2669 від 18.11.2020.
За додатковою інформацією звертайтеся у: Представництво “Пфайзер Експорт Бі.Ві.” в Україні: 03680, м.Київ, вул. Амосова, 12. Тел. (044) 391-60-50.
ЗИВОКС (лінезолід), розчин для інфузій, по 2 мг у 1 мл розчину, по 300 мл в системі для внутрішньовенного введення, по 1 системі в упаковці з ламінованоїфольги;таблетки, вкритіплівковою оболонкою, таблетки по 600 мг, по 10 таблеток у блістері,по 1 одному блістеру в картонній коробці. Коротка інструкція для медичного застосування препарату.
Показання до застосування: Лікування інфекцій, спричинених чутливими штамами визначених мікроорганізмів, при таких станах: нозокоміальна пневмонія; негоспітальна пневмонія; ускладнен і інфекції шкіри та її структур, зокрема інфекції на фоні діабетичноїстопибез супутнього остеомієліту, спричинені Staphylococcus aureus (метицилінчутливими та метицилінрезистентними ізолятами), Streptococcus pyogenes або Streptococcus agalactiae. Зивокс не був вивчений у лікуванні виразкових пролежнів; неускладнені інфекції шкіри та її структур, спричинені Staphylococcus aureus (тільки метицилінчутливими ізолятами) або Streptococcus pyogenes; резистентні до ванкоміцину інфекції, спричинені штами Enterococcus faecium, включаючи інфекції, що супроводжуються бактеріємією.
Зивокс не показаний для лікування інфекцій, спричинених грамнегативними мікроорганізмами. У разі підозри або виявлення грамнегативного збудника потрібно негайно розпочати специфічну грамнегативну терапію. Спосіб застосування та дози: Зивокс дорослим та дітям від 12 років призначають по 600 мг кожні 12 годин внутрішньовенно або перорально, при неускладнених інфекціях шкіри та її структур – дорослі: 400 мг перорально кожні 12 годин, діти віком від 12 років: 600 мг перорально кожні 12 годин. Тривалість в/в інфузії 30-120 хвилин. Максимальна доза для дорослих і дітей не має перевищувати 600 мг 2 рази на добу. Дітям в/взастосовують з перших днів життя. Таблетки застосовують дітям старше 12 років. Дозування дітям вказані в інструкції до застосування. У разі переводу пацієнта з парентеральної форми на пероральну підбір дози не потрібен, оскільки біодоступність лінезоліду при прийомі внутрішньо становить майже 100%. Детальніше див. повну інстр. Протипоказання: гіперчутливість до лінезоліду або будь-якого іншого компоненту препарату. Зивокс не слід застосовувати пацієнтам, які приймають будь-які медичні препарати, що пригнічують моноаміноксидазу А та В (наприклад, фенелзин, ізокарбоксазид, селегілін, моклобемід),або протягом двох тижнів після прийому таких препаратів. За винятком випадків, коли є можливість ретельног о спостереження та моніторингу артеріального тиску, Зивокс не слід призначати пацієнтам з такими супутніми клінічними станамиабо супутнім прийомом нижчезазначених препаратів: неконтрольована артеріальна гіпертензія, феохромоцитома, карциноїд, тиреотоксикоз, біполярна депресія, шизоафективний розлад, гострі епізоди запаморочення; інгібітори зворотного захоплення серотоніну, трициклічні антидепресанти, агоністи 5-НТ1 рецепторів серотоніну (триптани), прямі та непрямі симпатоміметики (включаючи адренергічні бронходилататори, псевдоефедрин, фенілпропаноламін ), вазопресори (епінефрин, норепінефрин), допамінергічні сполуки (допамін, добутамін), петидин або буспірон. Побічна дія: найчастіше повідомлялося про головний біль, діарею, нудоту та блювання. Часто спостерігали: кандидоз або грибкові інфекції, анемію, безсоння,головний біль, перверсії смаку, запаморочення, затумареннязору, артеріальну гіпертензію, діарею, нудоту,блювання, локальний або генералізований біль у животі, запор, диспепсію, відхилення від норм показників функціональн их печінкових проб, збільшення рівнів АЛТ, АСТ або лужної фосфатази, свербіж, висип, підвищення азоту сечовини крові, зміни в біохімічному, клінічному аналізі крові. Детальніше див. повну інстр. Особливості застосування: Повідомлялося про виникнення оборотної мієлосупресії, вираженність якої може бути залежної від дози препарату та тривалості лікування. Про випадки псевдомембранозного коліту повідомлялося при застосуванні майже всіх антибактеріальних препаратів, включаючи лінезолід; ступінь його тяжкостіможе варіювативід незначного до такого, що становить загрозу для життя. При застосуванні лінезоліду повідомляли про розвиток лактоацидозу. Пацієнти, у яких під час застосування лінезоліду виникають симптоми та прояви метаболічного ацидозу, включаючи рецидивуючу нудоту або блювання, біль у животі, низький рівень бікарбонатів або гіпервентиляцію, повинні негайно звернутися за медичною допомогою. Повідомлялося про розвиток периферичної нейропатії,а також нейропатії зорового нерва, яка іноді прогресувала до втрати зору у пацієнтів, які отримували лікуванняпрепаратом Зивокс. Повідомлялося про випадки судом у пацієнтів, які отримували терапію препаратом Зивокс. Застосування антибіотиків іноді може призводити до надмірного росту нечутливих організмів. У разі виникнення суперінфекцій під час лікування слід вживати відповідних заходів.
В період вагітності Зивокс слід призначати лише у випадку, коли очікувана перевага від лікування для матері вища за потенційний ризик дляплода. Слід припинити годування груддю протягом лікування препаратом. Детальніше див. повну інструкцію
з медичного застосування. Взаємодія з іншими лікарськими засобами: Зивокс розчин сумісний з: 5% розчином декстрози, 0,9% розчином хлориду натрію, розчином Рінгер-лактату для ін’екцій. Лінезолід є неселективним інгібітором моноамінооксидази (МАО) зворотної дії. Тому застосування лінезоліду не рекомендоване, якщо неможливо проводити пильне спостереження та моніторингстану пацієнта. У здорових добровольців з нормальним артеріальним тиском лінезолід посилює підйом артеріального тиску, спричинений псевдоефедрином та фенілпропаноламіду гідрохлоридом. Детальніше див. повну інструкцію з медичного застосування. Фармакологічні властивості: Зивокс – це антибактеріальн ий препарат. Умови відпуску: За рецептом.
Перед використанням препарату необхідно ознайомитись з інструкцією для медичного застосування та проконсультуватись з лікарем. Інформація для лікарів і фармацевтів. Призначено для розповсюдження на семінарах, симпозіумах, конференціях
з медичної тематики.
Реєстраційні посвідчення № UA/1969/01/01, затверджено Наказом МОЗУ № 1925 від 30.08.2019 р., зміни внесено Наказом МОЗУ № 778 від 06.04.2020 р., та UA/1969/02/01, затверджено Наказом МОЗУ № 1212 від 30.05.2019 р., зміни внесено Наказом МОЗУ № 778 від 06.04.2020 р.
За додатковою інформацією звертайтесь до: Представництва «Пфайзер Експорт Бі. Ві.» в Україні: 03680, м. Київ, вул. Амосова, 12. Бізнес-центр «Горизонт парк», тел.: (044) 391-60-50.