16 грудня, 2021
Лікування остеоартриту: від рекомендацій до щоденної практики
Під час VIII Національного конгресу ревматологів України з міжнародною участю, що відбувся 26-29 жовтня 2021 року в Києві, було проведено міжнародний симпозіум, присвячений актуальним проблемам ведення пацієнтів з остеоартритом (ОА). Модератори заходу – провідні вітчизняні фахівці в галузі ревматології – директор ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), керівник відділу некоронарних хвороб серця та ревматології, завідувач кафедри терапії та ревматології Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ), академік НАМН України, доктор медичних наук, професор Володимир Миколайович Коваленко і президент Української асоціації остеопорозу, керівник відділу клінічної фізіології та патології опорно-рухового апарату ДУ «Інститут геронтології ім. Д.Ф. Чеботарьова» НАМН України» (м. Києв), доктор медичних наук, професор Наталія Вікторівна Григор’єва. 
Лікарі, котрі брали участь у симпозіумі, отримали унікальну нагоду з перших вуст дізнатися про сучасні тенденції діагностики та фармакотерапії ОА в Європі від відомого міжнародного експерта в галузі ревматології, співавтора рекомендацій Європейського товариства із клінічних та економічних аспектів остеопорозу, ОА і захворювань опорно-рухового апарату (ESCEO), професора Інституту ревматології Паризького університету Франсуа Ранну (Francois Rannou). Пропонуємо до уваги читачів стислий огляд його доповіді.
– Згідно з нещодавніми популяційними дослідженнями у Франції, в яких я брав особисту участь, саме патологія кістково-м’язової системи посідає провідне місце в структурі причин інвалідизації людей віком >40 років. Звісно, це може здаватися не такою тяжкою патологією, як, наприклад, серцево-судинні та цереброваскулярні захворювання і злоякісні новоутворення, проте саме патологія кістково-м’язової системи посідає перше місце в структурі причин інвалідизації. Загалом у Франції які групи патологій призводять до інвалідизації частіше в контексті кістково-м’язової системи? ОА становить приблизно 50%, біль у спині – 20%, біль у шиї – 10%, запальні артрити й остеопороз – по 8% і деформації хребців – 8%. Якщо будемо вважати, що біль у спині – це також ОА, то більшість інвалідизацій виникають саме внаслідок ОА. При цьому поширеність ОА в популяції цілком природно зростає з віком (Palazzo C. et al., 2014).
Хоча ОА й не становить безпосередньої загрози для життя, проте сильно погіршує якість життя пацієнта; до того ж лікування ОА є надзвичайно дорогим: згідно з оцінками, у Франції на лікування пацієнтів з ОА щороку система охорони здоров’я витрачає ≈3,5 млрд євро (Bertin P. et al., 2014); ≈80% цих витрат безпосередньо пов’язані з виконанням повної заміни колінного чи кульшового суглоба. У порівнянні з майже 4 млрд євро на хірургічне лікування ОА, фармакологічне лікування майже нічого не коштує. З огляду на те, що що в нас старіє популяція і ми маємо «епідемію» ожиріння, кількість оперативних втручань з повного ендопротезування суглобів зростатиме вкрай стрімкими темпами: прогнозується, що вже до 2030 р. кількість операцій із заміни колінного суглоба зросте на 673%, кульшового – на 174% (Kurtz J. B., 2007).
Стратегії лікування при ОА базуються на модифікації факторів, залучених до патогенезу цього захворювання. І якщо на старіння і вік, генетичні фактори ми не можемо вплинути, то є інші, що піддаються впливу і модифікації. Їх три: зменшення механічного навантаження на суглоб, вплив на запалення і метаболізм, а також зниження маси тіла за наявності надмірної ваги чи ожиріння. Основні терапевтичні заходи мають спрямовуватися саме на ці 3 фактори; це означає, що в комплексному лікуванні слід використовувати як нефармакологічні, так і фармакологічні підходи.
! У реальній клінічній практиці 95% пацієнтів з ОА лікують сімейні лікарі, а не ревматологи чи ортопеди.
Для допомоги спеціалістам первинної ланки у 2019 р. надруковано Міжнародний консенсус експертів з новим алгоритмом діагностики ОА на етапі надання первинної медичної допомоги (Martel-Pelletier J. et al., 2019), яким ми користуємося.
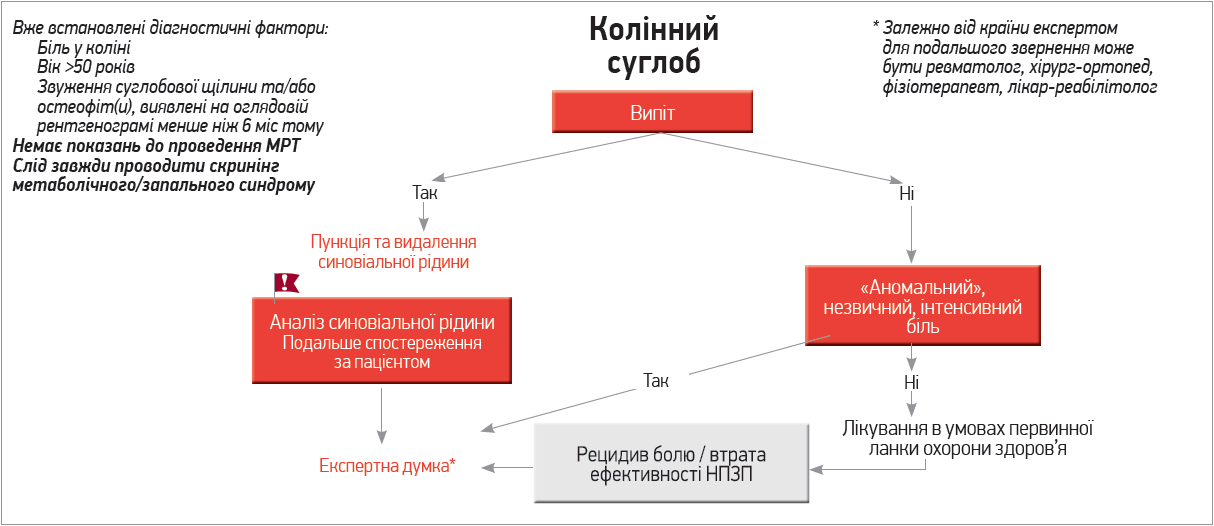
Отже, якщо ми говоримо про ОА колінного суглоба, основна мета лікаря первинної ланки – визначити, в яких випадках та коли саме пацієнту необхідно звернутися до лікаря-експерта щодо проблеми ОА (рис. 1). Якщо в хворого віком >50 років спостерігаються біль у колінному суглобі, звуження суглобової щілини та/або остеофіти на рентгенограмі, виявлені менше ніж 6 міс тому, йому не варто робити МРТ. Слід провести скринінгову оцінку наявності метаболічного синдрому. Якщо в такого пацієнта вперше був виявлений випіт у суглобі, йому необхідно провести діагностичну пункцію з метою видалення синовіальної рідини та її аналізу, а також потрібно скерувати хворого до профільного спеціаліста (ревматолога, хірурга-ортопеда тощо) для отримання експертного висновку. Це також слід зробити, якщо випоту в колінному суглобі немає, проте спостерігається «аномальний», незвичайний та інтенсивний біль у суглобі. Якщо випоту та «аномального» болю немає, веденням пацієнта й надалі повинен займатися лікар первинної ланки.
Рис. 1. Рекомендації щодо діагностичного обстеження пацієнта зі скаргами на біль у коліні в умовах первинної ланки надання медичної допомоги (Martel-Pelletier J. et al., 2019)
Примітки: «аномальний» – біль, інтенсивність або тривалість якого є незвичайною для ОА колінного суглоба, а саме: > 7 балів за візуально-аналоговою шкалою (ВАШ) або тривалість >10 днів; скринінг метаболічного/запального синдрому: аналіз рівня глюкози крові натще, ліпідограма, оцінка індексу маси тіла, оцінка наявності артеріальної гіпертензії. Ситуації, які потребують термінового отримання експертної думки, позначені червоним.
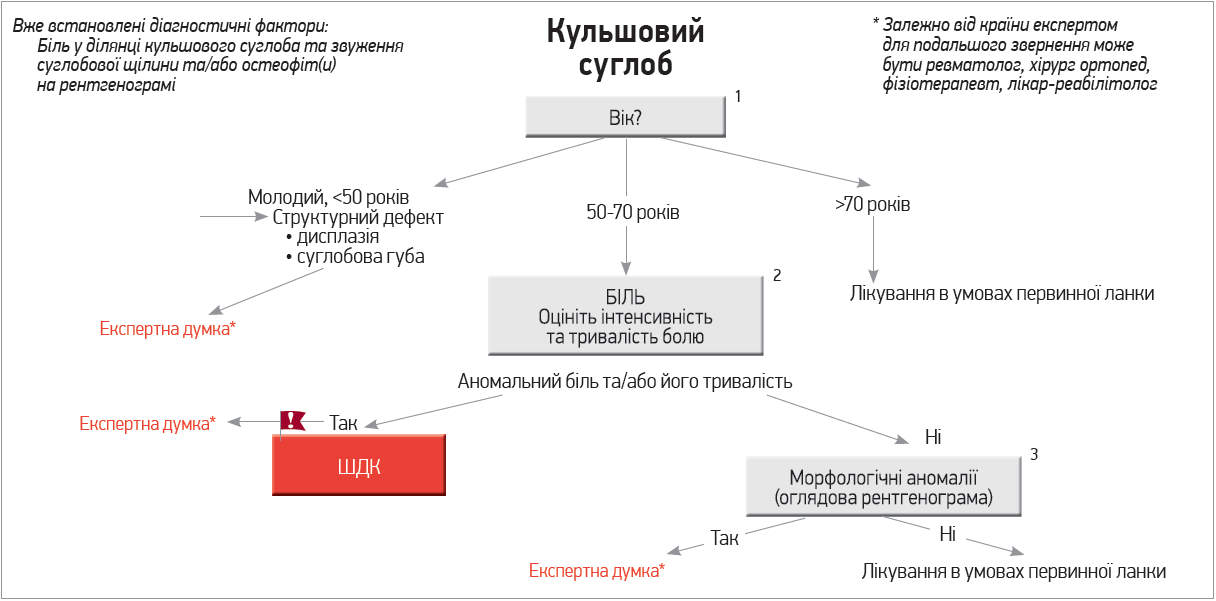
У разі ураження кульшового суглоба та болю в ньому ключове значення матиме не наявність випоту в порожнині цього суглоба, а вік пацієнта (рис. 2). Якщо пацієнт має вік >70 років, у нього з високою імовірністю наявний ОА кульшових суглобів; його веденням має займатися лікар первинної ланки охорони здоров’я. Якщо хворому зі скаргами на біль у кульшовому суглобі <50 років, необхідна експертна думка, адже в цьому разі потрібне обстеження, спрямоване на виявлення можливої дисплазії чи проблем із суглобовою губою кульшового суглоба. В пацієнтів віком 50-70 років потрібно оцінити тривалість та інтенсивність болю: якщо біль не є «аномальним» і на рентгенограмі відсутні морфологічні зміни, хворого може амбулаторно лікувати сімейний лікар. У випадку «аномального», інтенсивного та тривалого болю або наявності морфологічних змін на рентгенограмі пацієнта необхідно одразу скерувати на консультацію до фахівця, котрий спеціалізується на веденні ОА.
Рис. 2. Рекомендації щодо діагностичного обстеження пацієнта зі скаргами на біль у кульшовому суглобі в умовах первинної ланки надання медичної допомоги (Martel-Pelletier J. et al., 2019)
Примітки: «аномальний» – біль, інтенсивність або тривалість якого є незвичайною для ОА кульшового суглоба; оцінка вираженості болю за ВАШ >7 балів або тривалість болю >10 днів. Швидкий деструктивний коксартроз (ШДК) або мікроперелом субхондральної кістки, що зумовлює нічний біль та кульгання, за наявності якого єдиним ефективним лікуванням є розвантаження кінцівки від маси тіла. Аномалії суглобової губи: біль у суглобах, який іноді з’являється без рентгенологічних або ультразвукових відхилень (найчастіше в молодих та/або спортивних пацієнтів), що потребує консультації спеціаліста. Ситуації, які потребують термінового отримання експертної думки, позначені червоним.
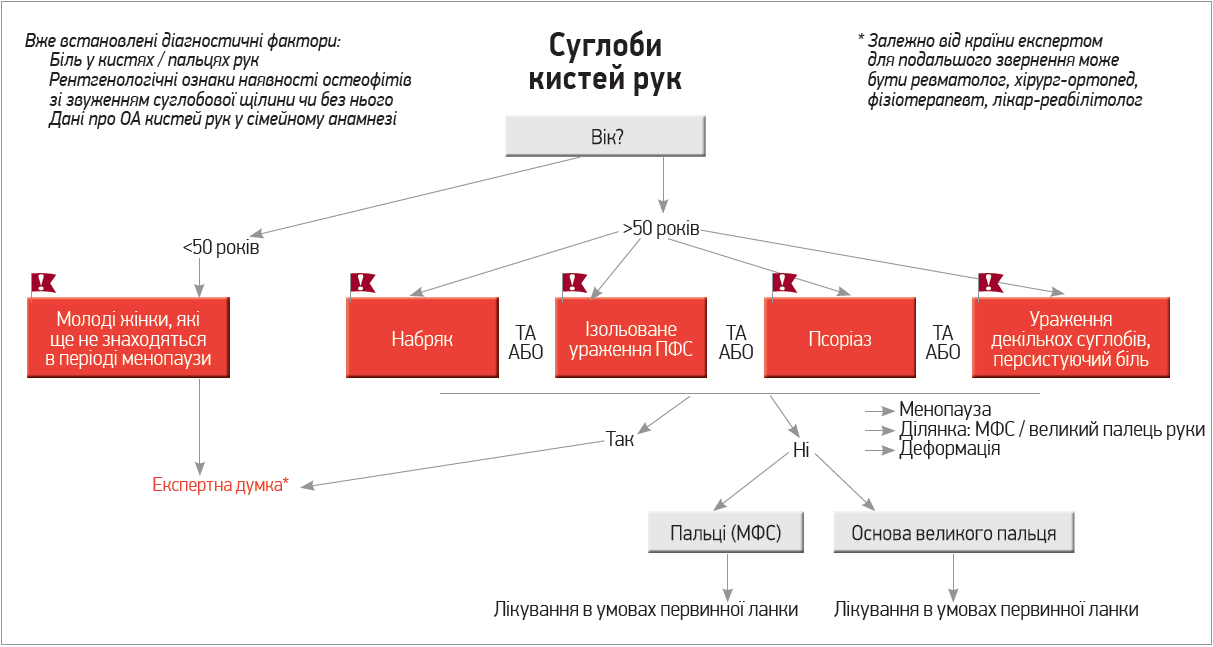
Схожий алгоритм прийняття рішень застосовуємо і при скаргах на біль у суглобах кистей рук – ключовим критерієм за подальшого обстеження таких пацієнтів також є вік (рис. 3). Якщо хворий віком <50 років скаржиться на біль або скутість у пальцях чи суглобах рук, йому потрібна консультація профільного фахівця; також її потребують пацієнти віком >50 років, у яких спостерігаються набряк суглобів, ізольоване ураження п’ястково-фалангових суглобів, псоріаз, ураження декількох суглобів і персистуючий больовий синдром.
Рис. 3. Рекомендації щодо діагностичного обстеження пацієнта зі скаргами на біль у суглобах кистей рук в умовах первинної ланки надання медичної допомоги (Martel-Pelletier J. et al., 2019)
Примітки: міжфалангові суглоби (МФС); п’ястково-фалангові суглоби (ПФС). Ситуації, які потребують термінового отримання експертної думки, позначені червоним шрифтом.
! Фармакотерапія ОА насамперед має ґрунтуватися на балансі її ефективності та профілю безпеки.
В останніх рекомендаціях ACR, OARSI, ESCEO, французьких рекомендаціях приділяється ключова роль безпеці, особливо в пацієнтів із супутньою патологією, тому що ми використовуємо лікарські засоби, які можуть призводити до проблем у пацієнтів із діабетом, гіпертензією, ССЗ. Тому аспект безпеки є важливим, особливо для пацієнтів із супутніми захворюваннями шлунково-кишкового тракту (ШКТ), серцево-судинними захворюваннями, цукровим діабетом тощо. Відомо, що застосування парацетамолу та нестероїдних протизапальних препаратів (НПЗП) може зумовлювати розвиток таких небажаних явищ (НЯ), як перфорація слизової оболонки органів ШКТ, шлунково-кишкові кровотечі, порушення функції нирок. Окрім того, застосування класичних НПЗП і коксибів може призводити до серцево-судинних подій (зокрема, інфаркт міокарда). Тому потрібно обирати 3 типи терапії, які ефективні, але не мають небажаних ефектів: використання нефармакологічних методів лікування, місцевих лікарських засобів і симптоматичних повільно діючих лікарських засобів проти ОА (SYSADOA – зокрема, пероральний хондроїтин сульфат). Зазначені методи закономірно мають набагато вищий профіль безпеки та не спричиняють появи серйозних системних НЯ. Це слід обов’язково враховувати, розпочинаючи лікування пацієнтів з ОА.
! Оцінка балансу ефективності та профілю безпеки засобів терапії, а також наявних супутніх захворювань завжди має бути першим кроком у визначенні стратегії лікування пацієнтів з ОА як сімейними лікарями, так і лікарями вузьких спеціальностей.
Відомо, що ОА – це не та патологія, яка пов’язана зі смертністю чи тривалістю життя, тому ми можемо призначати лише те лікування, що має чудовий профіль безпеки. В оновленому алгоритмі ведення пацієнтів з ОА колінного суглоба, виданому ESCEO в 2019 р. (Bruyère O. et al.), основний акцент робиться саме на безпеці призначеного лікування. Цей алгоритм містить 4 базові кроки у веденні пацієнта з ОА (рис. 4).
! На першому кроці в цьому алгоритмі варто застосовувати тривалу терапію SYSADOA, як-то рецептурних лікарських засобів глюкозаміну сульфат та/або хондроїтин сульфат.
! Хочу зауважити, що у Франції дотримання офіційних рекомендацій є неймовірно важливим. Чому? Тому що пацієнти можуть попросити вас обґрунтувати, чому ви призначили або не призначили терапію згідно з офіційними рекомендаціями щодо лікування ОА.
Ми не викристовуємо на першому кроці глюкозаміну сульфат, оскільки він у нас, у Франції, не зареєстрований. Додатково можна призначити парацетамол з метою зменшення вираженості болю в суглобі (проте це не обов’язково). Якщо симптоми зберігаються, до схеми лікування доцільно додати топічні НПЗП. Немедикаментозні заходи, що застосовуються на цьому етапі, здебільшого спрямовані на підтримку колінного суглоба.
На другому кроці за персистуючої або тяжкої симптоматики застосовують інтермітуючі/триваліші курси терапії пероральними НПЗП, призначення якої потребує ретельної оцінки ризику розвитку НЯ з боку ШКТ і серцево-судинної системи й обрання на її підставі конкретного препарату. Якщо немає бажаного результату, застосовують також інтраартикулярне введення кортикостероїдів та/або гіалуронової кислоти. На третьому кроці здійснюють останні спроби фармакотерапії, призначаючи слабкі опіоїди короткої дії та дулоксетин; утім, будьте обережними з опіоїдами – вони викликають залежність! Зрештою, на четвертому кроці виконують оперативне втручання з ендопротезування колінного суглоба.
Надруковані в 2019 р. (Kolasinski S. L. et al.) рекомендації Американської колегії ревматологів (ACR) з ведення пацієнтів з ОА колінного суглоба, кульшового суглоба та суглобів кистей рук не розрізняють тактику лікування залежно від фаху лікаря (лікар загальної практики чи вузький спеціаліст); в рекомендаціях зазначено, що в контексті фармакотерапії статус сильної рекомендації (незалежно від того, який саме суглоб уражений) наразі має призначення пероральних НПЗП. Призначення топічних НПЗП має статус сильної рекомендації при ОА колінного суглоба, умовної – за ОА суглобів кистей рук. Інтраартикулярне введення кортикостероїдів має статус сильної рекомендації у разі ОА колінного та кульшового суглобів, умовної – при ОА суглобів рук. Парацетамол, дулоксетин, трамадол, а також хондроїтин сульфат і топічний капсаїцин мають статус умовної рекомендації.
Також заслуговують на увагу видані в 2018 р. (Kloppenburg M. et al.) рекомендації Європейської антиревматичної ліги (EULAR) з ведення ОА суглобів рук, де надано оновлену інформацію щодо нефармакологічних і фармакологічних методів лікування. В контексті останніх рекомендацій може розглядатися призначення на обмежений період пероральних аналгетиків (зокрема, НПЗП) з метою полегшення симптомів (рівень доказів – 1а), а для полегшення болю та покращення функціонування – хондроїтин сульфат (рівень доказовості 1b, сила рекомендацій А).
***
По закінченні виступу професор Ф. Ранну відповів на запитання професора Н.В. Григор’євої.
? У рекомендаціях ESCEO є 4 кроки ведення пацієнтів з ОА. На чому ґрунтуються підходи до лікування на різних кроках – на наявності та тяжкості клінічних ознак і симптомів чи на стадії захворювання?
– Алгоритм ESCEO був розроблений для організації надання медичної допомоги, тобто шляху ведення пацієнтів з ОА, і рекомендації щодо застосування тих чи інших методів лікування на різних кроках враховують передусім тяжкість захворювання. Так, на першому кроці більшість пацієнтів мають легкі прояви ОА і спостерігаються лікарями первинної ланки охорони здоров’я. І практично всім таким хворим у складі комплексного лікування можуть бути призначені SYSADOA, зокрема пероральний хондроїтин сульфат у формі капсул (наприклад, Структум), на тривалий термін (3-6 міс).
? Як обирають фармакотерапію ОА (НПЗП, SYSADOA та ін.) у хронічній фазі захворювання та під час загострень?
– На обрання засобів фармакотерапії при ОА впливають такі фактори, як кількість залучених до патологічного процесу суглобів, вік пацієнта, супутня патологія, наявність у деяких лікарських засобів, зокрема в опіоїдів, потенційної здатності спричиняти залежність. У разі гострої симптоматики, в основі якої лежить запалення, призначають аналгетики й НПЗП – пероральні чи топічні, а також, за показаннями, інтраартикулярне введення кортикостероїдів. У схемі довгострокової фармакотерапії за наявності хронічної симптоматики, природа якої переважно є механічною, я рекомендую пацієнтам пероральний прийом хондроїтин сульфату та (за потреби) аналгетиків; також доцільним може бути інтраартикулярне введення гіалуронової кислоти.
? В Україні є багато різноманітних лікарських препаратів і дієтичних добавок, що містять глюкозамін, хондроїтин сульфат, інші SYSADOA. Яка Ваша думка щодо внутрішньом’язового шляху призначення цих засобів?
– Мені відомо, що деякі українські лікарі призначають внутрішньом’язові ін’єкції хондроїтин сульфату. Подібна практика також має місце в Румунії та Росії. Проте у Франції ми ніколи цього не робимо, а застосовуємо виключно пероральний хондроїтин сульфат в формі капсул. Щодо дієтичних добавок, то вони мають величезні проблеми з якістю, тому я призначаю хондроїтин сульфат, так само як і гіалуронову кислоту, тільки у вигляді лікарських препаратів. Як вже зазначалося, ОА – це не питання життя чи смерті, тому ми маємо бути впевненими у безпеці лікування наших пацієнтів.
Підготувала Вікторія Новікова