25 вересня, 2022
Синкопальні стани: диференційна діагностика й алгоритм надання допомоги
 Одними з невідкладних станів, з якими інколи доводиться стикатися лікарю у своїй практичній діяльності, є синкопальні стани. Через невисоку їх поширеність лікарі часто мають недостатні знання і практичний досвід щодо діагностики та подальшого медичного супроводу таких пацієнтів. Разом із тим деякі синкопальні стани можуть становити загрозу для життя, тому потребують своєчасного проведення діагностичних і лікувальних заходів. Окрім того, травми, які стаються під час повторних епізодів зомління, можуть бути досить серйозними, особливо в осіб старшого віку.
Одними з невідкладних станів, з якими інколи доводиться стикатися лікарю у своїй практичній діяльності, є синкопальні стани. Через невисоку їх поширеність лікарі часто мають недостатні знання і практичний досвід щодо діагностики та подальшого медичного супроводу таких пацієнтів. Разом із тим деякі синкопальні стани можуть становити загрозу для життя, тому потребують своєчасного проведення діагностичних і лікувальних заходів. Окрім того, травми, які стаються під час повторних епізодів зомління, можуть бути досить серйозними, особливо в осіб старшого віку.
Про алгоритм диференційної діагностики та надання допомоги пацієнтам із синкопе розповів у рамках Української кардіологічної школи ім. академіка М.Д. Стражеска «Тактика та стратегія лікування серцево-судинних захворювань у сучасних умовах» старший науковий співробітник відділу порушень ритму ДУ «ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України» (м. Київ), кандидат медичних наук Олександр Іванович Фролов.
Доповідач нагадав, що синкопальний стан (непритомність, синкопе) – це транзиторне зомління, зумовлене загальною мозковою гіпоперфузією, котре характеризується раптовим початком, короткою тривалістю та спонтанним повним відновленням.
Патофізіологічною основою всіх форм синкопе є зниження системного артеріального тиску з відповідним зменшенням загального мозкового кровотоку. Як відомо, системний артеріальний тиск визначається серцевим викидом і загальним периферичним опором судин. Тому зменшення одного із цих компонентів або ж їх комбінація призводять до зомління, хоча часто наявна комбінація цих механізмів у різних співвідношеннях.
Низький загальний периферичний опір може бути зумовлений невідповідною рефлекторною активністю, спричиняючи вазодилатацію та брадикардію. Іншою причиною низького або невідповідного периферичного опору можуть бути функціональні чи структурні порушення в роботі вегетативної нервової системи (медикаментозно-індукована, первинна або вторинна вегетативна нервова недостатність – ВНН). У разі вегетативної недостатності нервової системи симпатичні вазомоторні провідні шляхи не здатні збільшити загальний периферичний опір у відповідь на зміну положення з горизонтального на вертикальне.
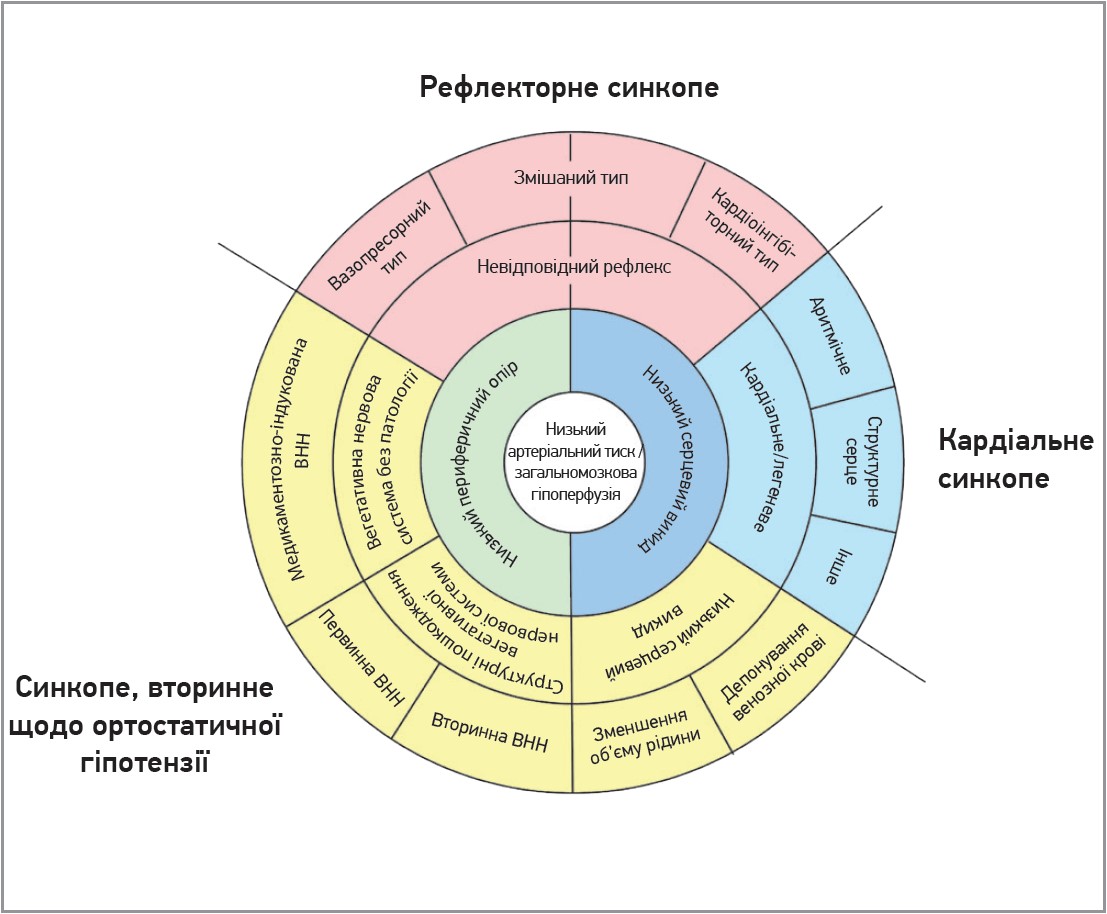
Основними причинами зниження серцевого викиду є брадикардія (як наслідок кардіоінгібіторного типу рефлекторного синкопе), серцево-судинні стани (аритмії, структурні захворювання серця), неадекватне венозне повернення через зменшення об’єму чи венозне депонування крові. Загалом розрізняють три основні групи механізмів виникнення синкопе: рефлекторний, вторинний до ортостатичної гіпотензії та кардіальний (рис.).
Рис. Патофізіологічна класифікація основних причин синкопе
Слід пам’ятати, що існує низка інших патологічних станів, які помилково інтерпретують як синкопе. До них належать:
1) стани з частковою або повною втратою свідомості без розвитку церебральної гіпоперфузії:
- епілепсія;
- метаболічні порушення, включаючи гіпоглікемію, гіпоксію, гіпервентиляцію з гіпокапнією;
- інтоксикація;
- вертебробазилярна транзиторна ішемічна атака;
2) стани без порушення свідомості:
- катаплексія;
- дроп-атаки (синкопальний вертебральний синдром);
- падіння;
- функціональні (психогенні псевдосинкопе);
- транзиторні ішемічні атаки каротидної природи.
Класифікація синкопальних станів
І. Рефлекторне нервово зумовлене синкопе
1. Вазовагальне синкопе:
- спричинене емоційним дистресом: страх, біль, острах крові, медичних маніпуляцій та інструментарію;
- спричинене ортостатичним стресом (тривале перебування у вертикальному положенні).
2. Ситуаційне синкопе, за якого тригерами є:
- чхання, кашель;
- стимуляція шлунково-кишкового тракту: ковтання, дефекація, вісцеральний біль;
- сечовиділення (після сечовиділення);
- стани після навантаження;
- постпрандіальні чинники (після прийому їжі);
- інші чинники (сміх, гра на духових інструментах, підйом вантажів).
3. Синдром каротидного синуса.
4. Атипові форми (без явних тригерів та/або з атиповими проявами).
II. Синкопе внаслідок ортостатичної гіпотензії
1. Первинні синдроми вегетативної недостатності: ізольована вегетативна недостатність, множинна системна атрофія, хвороба Паркінсона з вегетативною недостатністю, деменція з тільцями Леві.
2. Вторинні синдроми вегетативної недостатності: цукровий діабет, амілоїдоз, уремія, пошкодження спинного мозку.
3. Медикаментозно-індукована гіпотензія: алкоголь, діуретики, вазодилататори, фенотіазини, антидепресанти.
4. Дефіцит об’єму циркулювальної крові: кровотеча, діарея, блювання тощо.
III. Кардіогенні синкопе
1. Аритмогенні (первинна причина):
а) брадикардія:
→ дисфункція синусового вузла, в т. ч. синдром тахі-браді;
→ порушення атріовентрикулярної провідності;
→ дисфункція імплантованого водія ритму;
б) тахікардія:
→ суправентрикулярна;
→ шлуночкова (ідіопатична, патологія функції іонних каналів, зумовлена структурним захворюванням серця);
в) медикаментозно-індуковані браді- чи тахіаритмії.
2. Структурна патологія:
а) кардіальна: клапанні вади серця, гострі коронарні синдроми, гіпертрофічна кардіоміопатія, внутрішньосерцеві об’ємні утворення (міксома, пухлини та ін.), перикардит/тампонада, вроджені аномалії вінцевих артерій, дисфункція протезу клапана тощо;
б) інші: легенева емболія, гостре розшарування аневризми аорти, легенева гіпертензія.
Діагностика синкопе
Діагностичний пошук у пацієнтів із транзиторними епізодами зомління має включати такі етапи:
- встановлення, чи точно пацієнт має напади синкопе;
- стратифікація ризику хворих;
- вибір діагностичних методів для визначення причини.
Інструментальні методи обстеження:
- 24-годинне амбулаторне моніторування (голтерівське);
- тилт-тест, якщо підозрюються вазовагальні синкопе;
- зовнішні рекордери, якщо напади виникають менш як 30 днів;
- імплантовані рекордери, якщо напади транзиторні чи рідкісні понад 30 днів;
- електрофізіологічні дослідження серця (за підозри чи наявності органічного захворювання серця);
- відеофіксація синкопальних станів.
Тилт-тест
Виконується з використанням стола для ортостатичних проб. Через 20-30 хв адаптації в горизонтальному положенні головний кінець стола підіймають і протягом 30-45 хв контролюють артеріальний тиск і частоту серцевих скорочень (ЧСС). Якщо тест спричиняє непритомність або близький до неї стан, це свідчить про рефлексогенний характер непритомності.
Імплантовані рекордери
Встановлюються підшкірно. Інформація щодо серцевого ритму збирається за допомогою зовнішніх пристроїв запису протягом 14 міс. Діагноз синкопе, зумовленого порушеннями ритму серця, встановлюють за такими ознаками:
- персистентна синусова брадикардія <40, періодичні синоатріальні блокади чи пауза синусового вузла ≥3 с;
- атріовентрикулярна блокада 2 ступеня типу Mobitz 2 чи 3 ступеня;
- переміжна блокада правої чи лівої ніжки пучка Гіса;
- шлуночкова тахікардія (ШТ) чи суправентрикулярна тахікардія (СВТ) із великою частотою скорочень;
- нестійка поліморфна ШТ із подовженим або коротким інтервалом QT;
- несправність кардіостимулятора чи імплантованого кардіовертера-дефібрилятора (ІКД) із серцевими паузами.
Прогноз синкопе
Оцінка клінічного ризику має вирішальне значення для вибору тактики лікування пацієнтів з епізодами синкопе, у зв’язку з чим виокремлюють синкопальні стани високого ризику. Вони передбачають:
- появу дискомфорту в грудях, розлади дихання, абдомінальні чи головні болі;
- непритомність за фізичного навантаження чи в положенні на спині;
- раптові серцебиття, що слідують після непритомності;
- високий ризик тільки при органічних серцевих захворюваннях чи аномальних результатах електрокардіографічного (ЕКГ) дослідження;
- відсутність передвісників або дуже короткий період їх прояву (<10 с);
- сімейну історію незрозумілої раптової смерті в молодому віці;
- непритомність у положенні сидячи.
Підходи до лікування синкопе
Лікування синкопе, спричинених порушеннями ритму серця:
- імплантація пейсмейкера;
- встановлення ІКД;
- катетерна абляція;
- інші методи лікування синкопальних станів.
Катетерна абляція показана хворим із симптомами аритмії на ЕКГ, що корелюють із СВТ і ШТ за відсутності структурної патології серця (крім фібриляції передсердь – ФП) (клас І, рівень С). Може бути показана пацієнтам із синкопе при ФП із високою ЧСС (клас ІІb, рівень С).
Медикаментозна протиаритмічна терапія включає лікарські засоби для контролю ЧСС, показана пацієнтам із синкопе при ФП з високою ЧСС (клас І, рівень С). Можна розглядати в пацієнтів із симптомами аритмій на ЕКГ, що корелюють із СВТ і ШТ, якщо катетерна абляція не проводилася чи була невдалою (клас ІІа, рівень С).
ІКД показаний пацієнтам із документованою ШТ і структурним захворюванням серця (клас І, рівень В), а також у разі стійкої мономорфної ШТ, яка індукована під час електрофізіологічного дослідження в пацієнтів з інфарктом міокарда в анамнезі (клас І, рівень В). ІКД можна розглядати в пацієнтів із задокументованою ШТ і спадковою кардіоміопатією та каналопатією (клас ІІа, рівень В).
Рекомендації з діагностики та лікування синкопе, що виникають у пацієнтів із катехоламінергічними поліморфними ШТ (КПШТ)
- У пацієнтів із КПШТ і синкопе за підозри на аритмічну етіологію синкопе рекомендується обмеження фізичного навантаження (клас I).
- β-Блокатори без внутрішньої симпатоміметичної активності рекомендовані всім пацієнтам із КПШТ і стрес-індукованими синкопе (клас I).
- Флекаїнід може бути застосований у пацієнтів із КПШТ, у яких, незважаючи на терапію β-блокаторами, тривають синкопе, спричинені, ймовірно, шлуночковою аритмією (клас IIа).
- Встановлення ІКД може бути розглянуто в пацієнтів із синкопе, індукованим стресом або фізичним навантаженням, які продовжують виникати, незважаючи на використання оптимальної терапії або лівобічної симпатичної денервації серця (клас IIа).
- Верапаміл у поєднанні з β-блокаторами або як монотерапія може бути ефективним у пацієнтів із КПШТ, у яких триває синкопе або шлуночкова аритмія (клас IIb).
- Лівобічна симпатична денервація серця може бути рекомендована в пацієнтів із КПШТ і синкопе, що тривають, або симптоматичною шлуночковою аритмією, незважаючи на оптимальне лікування (клас IIb).
Рекомендації з діагностики та лікування синкопе, що виникають у пацієнтів із синдромом Бругада
- У пацієнтів з ЕКГ-ознаками синдрому Бругада та синкопе з підозрою на аритмічну етіологію може бути рекомендований ІКД (клас IIа).
- Інвазивне електрофізіологічне дослідження може бути розглянуте в пацієнтів з ЕКГ-ознаками синдрому Бругада та синкопе з підозрою на аритмічну етіологію (клас IIb).
- ІКД не рекомендується в пацієнтів з ЕКГ-ознаками синдрому Бругада та рефлекторними синкопе за відсутності інших чинників ризику (клас III).
Рекомендації з діагностики та лікування синкопе, що виникають у пацієнтів із синдромом подовженого QT (LQTS)
- У пацієнтів із LQTS і синкопе за підозри на аритмічну етіологію останньої рекомендується (в разі відсутності протипоказань) застосування β-блокаторів як препаратів першої лінії (клас І).
- Встановлення ІКД може бути рекомендовано при LQTS і синкопе за підозри на аритмічну етіологію останньої в пацієнтів, які отримують терапію β-блокаторами (клас IIа).
- У пацієнтів із LQTS і повторним синкопе, ймовірно, аритмогенного характеру за відсутності ефекту від терапії β-блокаторами чи в разі їх непереносимості може бути розглянута лівобічна симпатична денервація серця (клас IIа).
Підготувала Наталя Олександрук
Медична газета «Здоров’я України 21 сторіччя» № 9 (526), 2022 р.