23 грудня, 2022
Особливості ведення пацієнтів із міастенічним кризом
 У жовтні цього року відбулася науково-практична конференція з міжнародною участю «Сучасні аспекти клінічної неврології». У програмі значилися проведення майстер-класів, обговорення клінічних випадків і надання практичних рекомендацій. Завідувач кафедри неврології Дніпровського державного медичного університету, доктор медичних наук Олександр Іванович Кальбус виступив із доповіддю «Міастенічний криз: що робити?».
У жовтні цього року відбулася науково-практична конференція з міжнародною участю «Сучасні аспекти клінічної неврології». У програмі значилися проведення майстер-класів, обговорення клінічних випадків і надання практичних рекомендацій. Завідувач кафедри неврології Дніпровського державного медичного університету, доктор медичних наук Олександр Іванович Кальбус виступив із доповіддю «Міастенічний криз: що робити?».
Проблема міастенічного кризу залишається актуальною через ризики для здоров’я пацієнта та дефіцит інформації, що мають лікарі, які стикаються із цим станом. На сьогодні міастенія є найчастішим первинним захворюванням нервово-м’язової передачі, в її основі лежить ураження постсинаптичної мембрани.
Захворюваність на міастенію широко варіює у світі й у середньому дорівнює 6,3-26,9 випадку на 1 млн населення на рік. Проте кількість епідеміологічних досліджень цієї патології незначна. Поширеність міастенії становить близько 20 випадків на 100 тис. населення на рік. Поступово захворюваність і поширеність міастенії зростають. Це пов’язано з удосконаленням діагностичних процедур і покращенням медичної допомоги хворим.
Рівень загальної захворюваності населення України на міастенію дещо відрізняється від такого в найближчих західних країнах через особливості обліку зазначеної категорії хворих і становить 5,16 випадку (95% довірчий інтервал 4,79-5,53) на 100 тис. населення. Показник інвалідності дорівнює 64,5%, що значно вище, ніж у сусідніх західних країнах і країнах Північної Америки. Це пов’язано як з особливостями надання медичної допомоги, так і з надто пізнім зверненням хворих до медичного закладу.
Типовими є бімодальний характер розподілу хворих на міастенію за віком і статтю й існування двох піків захворюваності: 20-30 років у жінок (28,2%) та 50-60 років у чоловіків (21,5%).
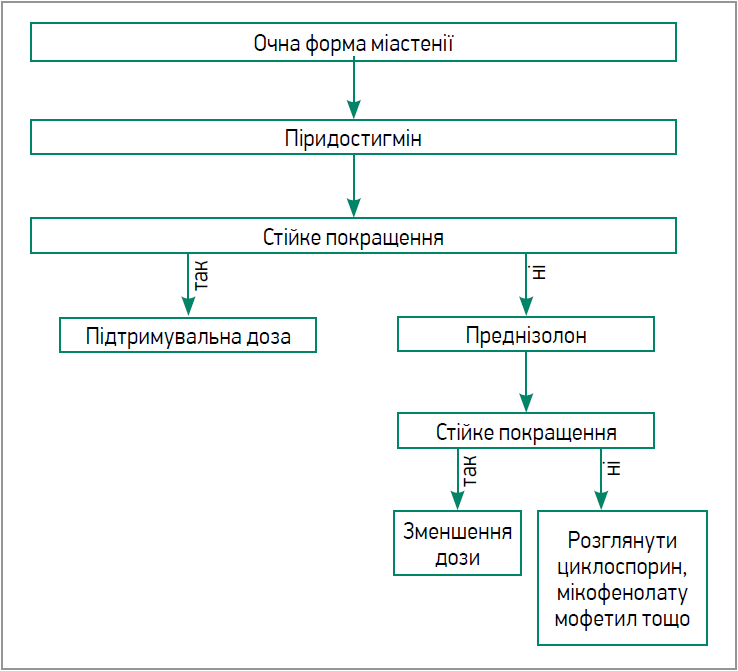
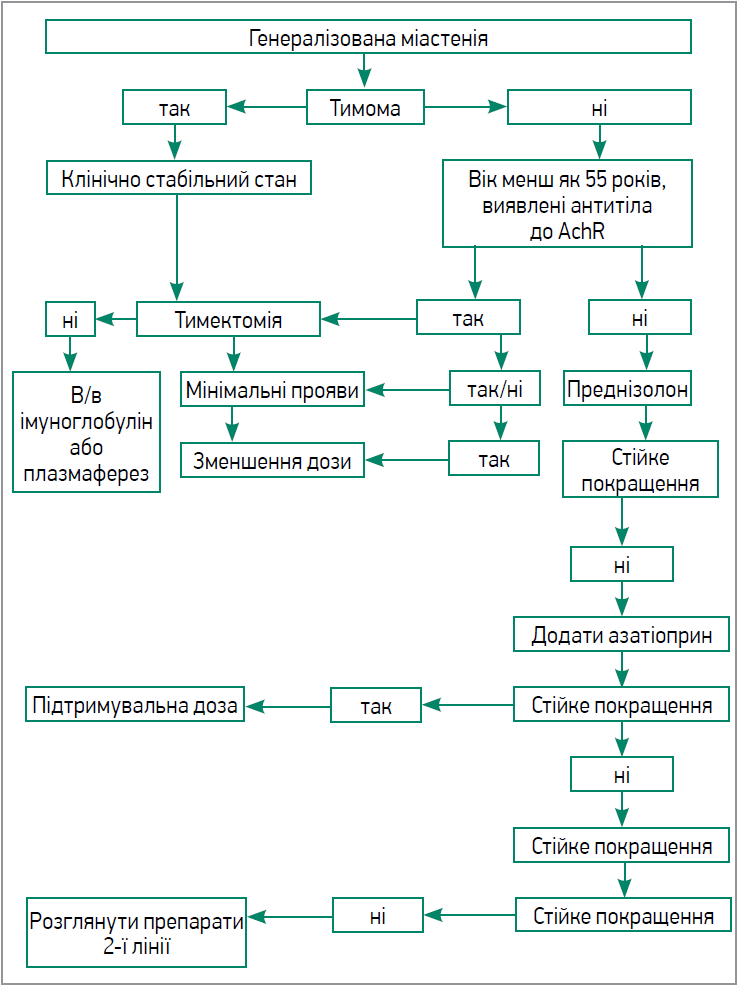
Для визначення міастенічного кризу та характеру перебігу міастенії використовується класифікація MGFA, яка включає п’ять основних класів: І – очна форма (рис. 1), ІІ-V (залежно від вираженості м’язової слабкості) – генералізована форма (рис. 2).
Рис. 1. Алгоритм лікування очної форми міастенії
Рис. 2. Алгоритм лікування генералізованої форми міастенії
Додатковою класифікацією, якою рідше користуються, є оцінка стану, що виникає в пацієнта з міастенією після чи внаслідок медикаментозного або хірургічного лікування (стан мінімальних проявів, ремісія).
Загальні принципи лікування міастенії охоплюють чотири напрями: симптоматичне, патогенетичне, хірургічне та короткострокове лікування. При цьому в будь-якому випадку терапія має бути персоніфікованою.
Симптоматичне лікування передбачає використання антихолінестеразних засобів (піридостигмін). Основою патогенетичної терапії є імуносупресанти: глюкокортикоїди (преднізолон, метилпреднізолон), азатіоприн, за потреби – препарати 2-ї та 3-ї ліній. Хірургічне лікування полягає в проведенні тимектомії. За короткострокової терапії застосовують внутрішньовенне введення імуноглобуліну або плазмаферез.
Основними ускладненнями міастенії є міастенічний, холінергічний і змішаний кризи. Ці стани є невідкладними, тому потребують максимальної уваги з боку лікаря та прийняття негайних заходів.
Загалом міастенічний криз – відносно нечасте явище, за адекватної терапії здебільшого розвивається рідко. Він може спостерігатися в дебюті захворювання до інших симптомів. Основним його клінічним проявом є бульварна та/або респіраторна недостатність.
У 15-20% пацієнтів міастенічний криз розвивається протягом першого року від початку хвороби. При цьому в близько 20% пацієнтів він узагалі є першим проявом міастенії. У третини пацієнтів, які вижили після міастенічного кризу, рецидиви повторюються й надалі.
На сьогодні згідно з епідеміологічними даними середній вік пацієнта з міастенічним кризом становить 59 років. Щодо гендерного співвідношення, то воно відрізняється залежно від віку пацієнтів: чоловіки/жінки до 40 років – 1/2, від 40 до 49 років – 1/1, понад 50 років – 3/2. Таке співвідношення пов’язано з бімодальним розподілом захворюваності та поширеності міастенії. Смертність від міастенічного кризу становить близько 5% із тенденцією до зниження (переважно в розвинених країнах).
У клінічній практиці важливим є правильне визначення діагнозу. Концепція явного (маніфестного) міастенічного кризу ґрунтується на клінічних наслідках: це серйозний, небезпечний для життя стан через швидке погіршення міастенії та потенційне порушення дихання внаслідок вентиляційної або бульварної дисфункції. Також у практиці існує діагноз «загроза міастенічного кризу» – це швидке клінічне погіршення міастенії, що, на думку лікаря, може в короткий термін (дні або тижні) призвести до кризу.
Основними провокувальними чинниками розвитку міастенічного кризу є респіраторні інфекції (40%), емоційні стреси та мікроаспірації (10%), зміна режиму прийому лікування (8%), хірургічне втручання, травми. Приблизно в 30-40% випадків міастенічний криз виникає без встановлених причин.
У пацієнтів із тимомою міастенічний криз розвивається вдвічі частіше, ніж у осіб без неї. Що стосується впливу вагітності, то вона посилює перебіг міастенії в 33% випадків, а міастенічний криз під час вагітності призводить до високої перинатальної смертності.
Під час ведення пацієнтів із міастенією та міастенічним кризом треба пам’ятати про лікарські засоби, що можуть погіршувати перебіг захворювання. До таких засобів належать аміноглікозидні антибіотики (наприклад, гентаміцин, неоміцин і тобраміцин), β-блокатори, ботулотоксин, хлорохін і гідроксихлорохін, глюкокортикоїди, десферіоксамін, D-пеніциламін, водовмісні радіологічні контрастні речовини, макролідні антибіотики, магній, статини, живі ослаблені вакцини, телітроміцин, антибіотики групи фторхінолонів, хінін.
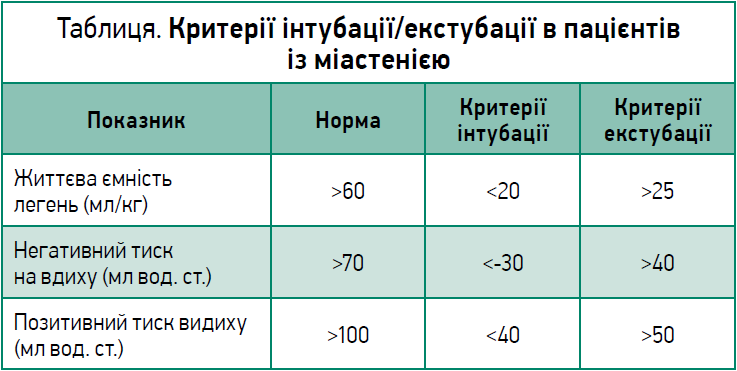
Якщо функціональна життєва ємність легень, що визначається методом спірометрії, зменшується <80% від норми, це є ознакою погіршення міастенії із загрозою розвитку міастенічного кризу. У такому випадку ставиться питання про проведення інкубації (табл.). Абсолютними показаннями до цієї процедури є зупинка дихання або серця, порушення свідомості, шок, аритмії, що загрожують життю, значні порушення складу крові, бульварна дисфункція з підтвердженою аспірацією. При проведенні інкубації пацієнтам із міастенічним кризом, що потрапили до відділення інтенсивної терапії, важливим є дотримання «правила 20/30/40», яке використовують анестезіологи-реаніматологи.
Підтримка дихання та неспецифічне лікування міастенічного кризу передбачають уведення бронходилататорів (краще інгаляційних), агресивну фізичну терапію органів грудної клітки (перкусія, вібрація, поступальний дренаж), санацію дихальних шляхів (за потреби виконується бронхоскопія), адекватне харчування (перевага віддається ентеральному – обмеження вуглеводів, калію, магнію, фосфору), неспецифічну терапію (контроль гемодинаміки, глікемії, коагулопатії, профілактика тромбозів глибоких вен).
Золотим стандартом лікування міастенічного кризу залишається імунотерапія. На сьогодні використовується плазмаферез (20-25 мл/кг № 5 через день, поліпшення відбувається через 2 дні, ефект зберігається протягом 3-4 тиж) або імуноглобулін внутрішньовенно (0,4 г/кг на добу 4-6 днів, поліпшення в середньому відбувається на 5-й день, ефект зберігається протягом 4-5 тиж).
Важливі моменти, які треба мати на увазі при веденні пацієнтів із міастенічним кризом:
- ознакою зростання сили бульварних і дихальних м’язів є зростання сили згиначів шиї;
- зазвичай трахеотомія при міастенічному кризі не виконується (це пов’язано з тим, що в більшості випадків міастенічний криз за адекватного лікування минає менш ніж за 2 тиж);
- якщо пацієнт скаржиться на слабке або поверхневе дихання, екстубацію не проводять навіть у разі досягнення критеріїв;
- антихолінестеразні препарати тимчасово скасовують у разі штучної вентиляції легень до клінічного поліпшення, рестарт починають до екстубації;
- кортикостероїди в разі прийому до розвитку міастенічного кризу не скасовують, а після виходу з нього – збільшують;
- якщо до міастенічного кризу кортикостероїди не застосовуються, після екстубації їх призначають.
Хоча міастенічний криз залишається нечастою проблемою, цей стан потребує значної уваги, а нерідко й мультидисциплінарного підходу з боку невролога й анестезіолога-реаніматолога. Вчасні заходи дають змогу зберегти життя пацієнту, і надалі якість його життя не буде знижена. Також велике значення мають терапевтичне навчання пацієнта, формування відповідальності за стан свого здоров’я й усвідомлення необхідності своєчасного звернення по медичну допомогу.
Підготував Олександр Соловйов