2 травня, 2024
Діагностика та класифікація цукрового діабету
Рекомендації Американської діабетичної асоціації – 2024
 Цукровий діабет (ЦД) – це група розладів метаболізму вуглеводів, коли глюкоза недостатньо використовується як джерело енергії та утворюється у надлишковому рівні через невідповідний глюконеогенез і глікогеноліз, що призводить до виникнення гіперглікемії [1]. Діагноз ЦД встановлюють у разі підвищення рівня глюкози в плазмі венозної крові або рівня глікованого гемоглобіну (HbA1c).
Цукровий діабет (ЦД) – це група розладів метаболізму вуглеводів, коли глюкоза недостатньо використовується як джерело енергії та утворюється у надлишковому рівні через невідповідний глюконеогенез і глікогеноліз, що призводить до виникнення гіперглікемії [1]. Діагноз ЦД встановлюють у разі підвищення рівня глюкози в плазмі венозної крові або рівня глікованого гемоглобіну (HbA1c).  Діабет умовно поділяють на декілька клінічних груп, наприклад ЦД 1 чи 2 типу, гестаційний ЦД (ГЦД) та інші специфічні типи, які виникають від інших причин (наприклад, при генетичних розладах, розладах екзокринної функції підшлункової залози чи внаслідок впливу медикаментів) [2].
Діабет умовно поділяють на декілька клінічних груп, наприклад ЦД 1 чи 2 типу, гестаційний ЦД (ГЦД) та інші специфічні типи, які виникають від інших причин (наприклад, при генетичних розладах, розладах екзокринної функції підшлункової залози чи внаслідок впливу медикаментів) [2].
Діагностичні тести в разі ЦД
Рекомендації
1а. Діагностика ЦД заснована на оцінці рівня HbA1c, чи рівня глюкози в плазмі крові натще (ГПН), або рівня глюкози в плазмі крові за 2 год після навантажувальної проби (2-h plasma glucose, 2-h PG) під час проведення перорального глюкозотолерантного тесту (ПГТТ) з 75 г глюкози, чи на випадковому рівні глюкози, які відповідають класичним критеріям гіперглікемічних симптомів/кризів (панель 1). А
1b. За відсутності явної гіперглікемії (наприклад, у разі гіперглікемічних кризів) встановлення діагнозу потребує додаткових обстежень (див. панель 1). А
Діагноз ЦД встановлюють залежно від рівня HbA1c, ГПН чи рівня глюкози крові через 2 год при проведенні ПГТТ з 75 г глюкози, чи випадкового рівня глюкози, які супроводжуються класичними симптомами гіперглікемії (поліурією, полідипсією чи незрозумілою втратою маси тіла) або гіперглікемічними кризами.
При проведенні діагностичного скринінгу можуть використовуватися рівні ГПН, 2-h PG у разі 75-грамового ПГТТ та рівні HbA1c. Треба зазначити, що частота виявлення захворювання у процесі проведення різних скринінгових тестів відрізняється як в окремих популяціях, так і в окремих осіб. ГПН, 2-h PG та HbA1c відображають різні аспекти метаболізму глюкози, а граничні рівні різних тестів при діагностиці можуть виявити різні групи пацієнтів [3].
На відміну від граничного рівня ГПН та HbA1c значення 2-h PG дає можливість виявити більшу кількість людей із предіабетом і діабетом [4]. Крім того, ефективність утручань із первинної профілактики ЦД 2 типу було продемонстровано в осіб із порушеною толерантністю до глюкози (ПТГ) (з підвищенням рівня глюкози натще або без нього, але не в пацієнтів з ізольованим порушенням глікемії натще [ІПТ]) або в осіб із предіабетом, встановленим за рівнем HbA1c [5-8].Ці самі тести можна використовувати для скринінгового виявлення осіб із діабетом і предіабетом [9] (див. панель 1 і панель 2). Діагностику ЦД проводять будь-коли, ураховуючи спектр клінічних проявів. Обстеження можна проводити в здорових людей, осіб із групи ризику, а також у пацієнтів із симптомами захворювання.
Використання рівня HbA1c для скринінгу та діагностики ЦД
Рекомендації
2а. Визначати рівень HbA1c потрібно за допомогою методу, сертифікованого Національною програмою зі стандартизації досліджень глікованого гемоглобіну (NGSP) як такий, що відповідає еталонному методу DCCT. В
2b. Експрес-аналіз на визначення рівня HbA1c для скринінгу та діагностики ЦД має проводитися за допомогою пристроїв, ухвалених Управлінням із санітарного контролю якості харчових продуктів і медикаментів США (Food and Drug Administration – FDA), у CLIA (Clinical Laboratory Improvement Amendments) – сертифікованих лабораторіях, в яких навчений персонал проводить тестування середньої або високої складності. В
3. Значуща різниця між показниками HbA1c та повторними вимірами глюкози крові вказує на ймовірну проблему чи порушення при проведенні одного з тестів. В
4. В умовах, які супроводжуються порушенням співвідношення рівнів HbA1c та глікемії (наприклад, при певних варіантах гемоглобіну, під час вагітності (у другий і третій триместри, а також у післяпологовий період), у разі дефіциту глюкозо‑6-фосфатдегідрогенази, ВІЛ-інфекції, гемодіалізу, нещодавньої втрати крові, гемотрансфузії чи терапії еритропоетином), для діагностики діабету треба використовувати рівень глюкози в плазмі крові. В
Підтвердження діагнозу
У разі відсутності чіткого клінічного діагнозу, наприклад за наявності класичних симптомів гіперглікемії чи гіперглікемічного кризу та випадкового рівня глюкози ≥200 мг/дл (≥11,1 ммоль/л), для його підтвердження необхідні відхилення показників у двох скринінгових тестах одночасно [29] або в одному тесті в різні періоди часу. Наприклад, якщо перший показник рівня HbA1c становить 7% (53 ммоль/моль), а повторний – 6,8% (51 ммоль/моль), то це підтверджує діагноз ЦД. Два різні тести (наприклад, рівень HbA1c та ГПН) при перевищенні граничних рівнів (як одночасно, так і в два різні моменти часу) також підтверджують діагноз ЦД. З іншого боку, у разі отримання суперечливих результатів двох різних тестів, обстеження результати якого перевищують порогові значення, необхідно повторити. При цьому треба розглянути чинники, які могли вплинути на рівень HbA1c чи глюкози. Основою для встановлення діагнозу є результати підтверджувального скринінгового тесту. Наприклад, якщо пацієнт відповідає критеріям ЦД за рівнем HbA1c (два результати ≥6,5% [≥48 ммоль/моль]), а рівень ГПН не виходить за межі норми (<126 мг/дл [<7,0 ммоль/л]), то пацієнта треба вважати особою з ЦД.
Якщо результати обстежень наближаються до діагностичного порогу, медичний працівник має повідомити пацієнта про можливу появу симптомів гіперглікемії та необхідність повторного обстеження через 3-6 місяців. За наявності стійкої та істотної розбіжності між рівнем глюкози і рівнем HbA1c необхідно запропонувати додаткове спостереження для визначення причини, яка лежить в основі невідповідності, а також оцінки її впливу на клінічні наслідки. Також потрібно враховувати такі біомаркери, як фруктозамін і глікований альбумін, які є альтернативними показниками хронічної гіперглікемії та дозволені для клінічного використання з метою моніторингу глікемічного контролю у хворих на ЦД.
Класифікація цукрового діабету
Рекомендація
5. Розподіляйте пацієнтів із гіперглікемією за відповідними діагностичними категоріями з метою персоналізованого їх ведення. Е
ЦД умовно поділяють на декілька клінічних категорій, хоча їх класифікація залежить від генетичних і метаболічних особливостей і патофізіології [2]:
1. ЦД 1 типу (унаслідок аутоімунного руйнування β-клітин, яке зазвичай призводить до абсолютного дефіциту інсуліну, у тому числі – латентний аутоімунний діабет у дорослих).
2. ЦД 2 типу (унаслідок неаутоімунної прогресуючої втрати адекватної секреції інсуліну β-клітинами, часто на тлі інсулінорезистентності та метаболічного синдрому).
3. Специфічні типи діабету внаслідок інших причин, наприклад ЦД із моногенним типом успадкування (неонатальний діабет і діабет зрілого віку в молодих, так званий MODY-діабет), захворювання екзокринної частини підшлункової залози (зокрема, муковісцидоз і панкреатит), і діабет, зумовлений дією ліків та хімічних речовин (наприклад, при застосуванні глюкокортикоїдів, лікуванні осіб із ВІЛ-інфекцією або в разі терапії після трансплантації органів).
4. Гестаційний ЦД, який уперше діагностували у 2-му чи 3-му триместрі вагітності, чи інші типи діабету, які виникають під час вагітності, у тому числі ЦД 1 типу.
ЦД 1 та 2 типу є гетерогенним захворюванням, клінічні прояви і перебіг якого можуть значно відрізнятися. Класифікація є важливою для вибору персоналізованої терапії, але деякі особи на момент встановлення діагнозу не можуть бути чітко віднесені до 1 або 2 типу діабету. Традиційні парадигми, згідно з якими ЦД 2 типу виникає лише в дорослих, а ЦД 1 типу – лише в дітей, не є точними, оскільки обидві форми захворювання можуть виникати в усіх вікових групах. Для дітей із ЦД 1 типу характерною є наявність поліурії/полідипсії, а майже половина пацієнтів має ознаки діабетичного кетоацидозу (ДКА) [30-32].
Початок ЦД 1 типу в дорослих може відрізнятися; пацієнти можуть не мати класичних симптомів, характерних для дітей. Також може спостерігатися тимчасова ремісія без потреби в замісній інсулінотерапії (ІТ) [33-35]. Провідними ознаками, які допомагають відрізнити ЦД 1 типу, є молодий вік пацієнта на момент встановлення діагнозу (<35 років), низький індекс маси тіла (ІМТ) (<25 кг/м2), неспеціальна втрата ваги, кетоацидоз і рівень глюкози плазми >360 мг/дл (>20 ммоль/л) (рис. 1).
Рис. 1. Блок-схема досліджень у разі підозри на вперше діагностований ЦД 1 типу в дорослих (на основі даних європейської популяції)
Примітки. 1 – жодна клінічна ознака окремо не підтверджує діагноз ЦД 1 типу; 2 – передусім треба визначати антитіла до декарбоксилази глутамінової кислоти (GAD), а в разі негативного результату – визначати антитіла до тирозинфосфатази (IA-2) чи транспортера цинку 8 (ZnT8), якщо ці обстеження доступні. В осіб, які раніше не лікувалися інсуліном, корисним також може бути визначення антитіл до інсуліну. В осіб віком <35 років, без клінічних ознак ЦД 2 типу чи моногенних форм ЦД, негативний результат не впливає на встановлення діагнозу ЦД 1 типу, оскільки у 5-10% осіб із ЦД 1 типу антитіла відсутні; 3 – наявність моногенних форм ЦД підозрюють, якщо є ≥1 ознака з таких: рівень HbA1c <58 ммоль/моль (<7,5%) на момент встановлення діагнозу, ЦД в одного з батьків, ознаки специфічних моногенних причин (наприклад, кісти нирок, часткова ліподистрофія, успадкована від матері глухота і тяжка резистентність до інсуліну за відсутності ожиріння), імовірність моногенних форм діабету >5% (diabetesgenes.org/exeter-diabetes-app/ModyCalculator); 4 – визначення С-пептиду показане лише в пацієнтів, які отримують ІТ. Випадкове значення (з одночасним вимірюванням рівня глюкози) протягом 5 год після їди може замінити традиційний тест зі стимуляцією С-пептиду. Якщо результат ≥600 пмоль/л (≥1,8 нг/мл), обставини проведення обстеження не мають значення, якщо він становить <600 пмоль/л (<1,8 нг/мл), при рівні глюкози <4 ммоль/л (<70 мг/дл), або людина, можливо, до цього не приймала їжі, розгляньте доцільність повторного проведення обстеження. За дуже низького значення, наприклад <80 пмоль/л (<0,24 нг/мл), повторні обстеження не потрібні. Якщо людина отримує ІТ, рівень С-пептиду треба визначати до припинення введення інсуліну для виключення тяжкого дефіциту інсуліну. Не визначайте рівень С-пептиду протягом 2 тиж після невідкладних станів, зумовлених гіперглікемією; 5 – до особливостей ЦД 2 типу належать підвищення ІМТ (≥25 кг/м2), відсутність втрати ваги, відсутність кетоацидозу і менш виражена гіперглікемія. До менших ознак належать етнічна приналежність до небілої раси, сімейний анамнез, триваліший перебіг і легші симптоми до встановлення діагнозу захворювання, ознаки метаболічного синдрому та необтяжений сімейний анамнез щодо аутоімунних захворювань; 6 – якщо генетичне дослідження не підтверджує діагноз моногенного ЦД, встановлений діагнозу є неточним і потрібно прийняти клінічне рішення відносно вибору терапії; 7 – в осіб старших групових груп необхідно розглянути ймовірність ЦД 2 типу. У певних випадках доцільно провести обстеження, спрямовані на виявлення панкреатичних або інших форм ЦД; 8 – особи з ЦД 1 типу, які не отримують інсулін, потребують ретельного моніторингу та навчання щодо можливої необхідності швидкого початку ІТ в разі погіршення показників глікемії; 9 – рівень С-пептиду в межах 200-600 пмоль/л (0,6-1,8 нг/мл) зазвичай відповідає ЦД 1 типу або MODY-діабету, але може спостерігатися і в осіб із ЦД 2 типу, які отримують інсулін, особливо в осіб із нормальним чи низьким ІМТ, або в разі тривалого перебігу захворювання (Передруковано та адаптовано з Holt та співавт. [36]).
Такі класичні ознаки ЦД 1 типу, як кетоз без ацидозу, осмотичні симптоми, сімейний анамнез чи наявність в анамнезі аутоімунних захворювань, є слабкими діагностичними ознаками. Іноді в осіб із ЦД 2 типу спостерігають ДКА [37, 38], особливо це стосується представників певних національних або етнічних груп (наприклад, дорослих афроамериканців із ЦД 2 типу, які мають схильність до розвитку кетозу) [39]. Для медичних працівників важливо усвідомити, що поділ ЦД на типи не завжди є простим. Майже 40% дорослих з уперше виниклим ЦД 1 типу встановлюють неправильний діагноз (наприклад, пацієнтам із ЦД 1 типу часто встановлюють діагноз ЦД 2 типу, а молодим особам із діабетом зрілого типу (MODY-діабет) – діагноз ЦД 1 типу) [36]. Хоча труднощі з визначенням типу ЦД можуть виникати в будь-якому віці, у людей із дефіцитом β-клітин діагноз із часом стає очевидним, коли ступінь дефіциту β-клітин більш виражена (див. рис. 1). Одним із корисних клінічних інструментів, який допомагає відрізнити типи діабету, є так званий підхід ААВВСС:
- вік (Age; наприклад, для осіб віком <35 років розглядають імовірність ЦД 1 типу); аутоімунні захворювання (Autoimmunity; наприклад, особи із сімейним анамнезом аутоімунних захворювань чи полігландулярних аутоімунних синдромів);
- тип тілобудови (Body habitus; наприклад, ІМТ <25 кг/м2);
- передумова (Background; наприклад, сімейний анамнез ЦД 1 типу);
- контроль (Control; наприклад, контроль рівня глюкози в разі неінсулінової терапії) і супутні захворювання (Comorbidities; наприклад, застосування інгібіторів контрольних імунних точок при лікуванні раку може спричинити ЦД 1 типу) [36].
У разі ЦД як 1, так і 2 типу генетичні фактори і чинники довкілля можуть призвести до прогресуючої втрати β-клітин і/або їхніх функцій, що клінічно проявляється розвитком гіперглікемії. З моменту виникнення гіперглікемії особи з усіма формами діабету мають ризик виникнення однакових хронічних ускладнень, хоча темп їх прогресування може відрізнятися. Вибір індивідуалізованої терапії ЦД в майбутньому визначатиметься більш точною характеристикою численних шляхів, що призводять до загибелі чи дисфункції β-клітин [40]. По всьому світу багато дослідних груп працюють над вивченням клінічних, патофізіологічних та генетичних характеристик для точнішого визначення підгруп діабету (наразі виділяють 1 і 2 типи) задля оптимізації персоналізованих підходів до лікування [41].
Патофізіологічні процеси в разі ЦД 1 типу вивчені краще, ніж у разі ЦД 2 типу. Із проспективних досліджень відомо, що персистуюча наявність двох або більше видів аутоантитіл до острівців є майже точним предиктором розвитку діабету [42].
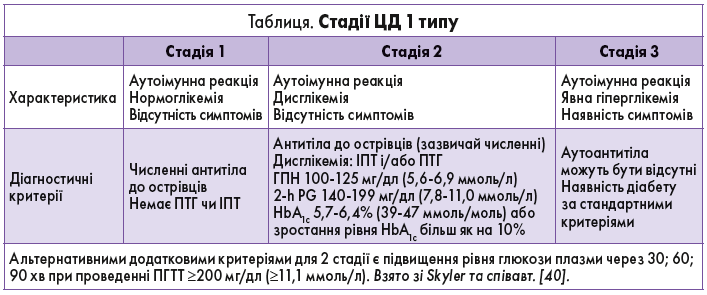
У когортних групах ризику, за якими спостерігали від народження чи з дуже молодого віку, сероконверсія рідко виникала до 6-місячного віку, а пік сероконверсії припадав на 9-24-й міс від народження [43-45]. Швидкість прогресування залежала від віку першого виявлення аутоантитіл, їх кількості, специфічності та титру. Рівні глюкози та HbA1c можуть підвищуватися до появи клінічних проявів діабету (наприклад, зміни рівня ГПН та 2-h PG можуть виникати приблизно за 6 міс до встановлення діагнозу) [46], що допомагає діагностувати захворювання до розвитку ДКА. При ЦД 1 типу визначено 3 стадії захворювання (див. табл.), які є основою для досліджень і прийняття нормативних рішень [40, 47].
Точиться дискусія щодо класифікації повільно прогресуючого аутоімунного діабету з початком у дорослому віці: треба його відносити до латентного аутоімунного діабету в дорослих (latent autoimmune diabetes in adults – LADA) чи до ЦД 1 типу. Клінічним пріоритетом у разі виявлення LADA є усвідомлення того, що повільна аутоімунна деструкція β-клітин може виникати в дорослих і супроводжуватися тривалим перебігом із граничною здатністю до секреції інсуліну. У цій класифікації всі форми ЦД, опосередковані аутоімунною деструкцією β-клітин, незалежно від віку виникнення, віднесені до групи ЦД 1 типу. Термін LADA є поширеним у клінічній практиці, він демонструє практичний вклад у підвищення обізнаності популяції дорослих щодо прогресуючого руйнування β-клітин [48]. Це робить можливим початок ІТ до погіршення контролю глікемії та виникнення ДКА [34, 49]. Водночас є докази, що застосування для діагностики LADA лише одного недосконалого тесту з визначення антитіл може призвести до неправильного встановлення діагнозу в деяких осіб із ЦД 2 типу. Точність діагностики можна підвищити за рахунок використання більш специфічних тестів, визначення інших антитіл та обстеження лише тих пацієнтів, які мають клінічні особливості аутоімунного діабету [50].
Менш вивченими вважають шляхи, які призводять до загибелі та дисфункції β-клітин в осіб із ЦД 2 типу. Недостатня секреція інсуліну β-клітинами часто має місце в осіб з інсулінорезистентністю. ЦД 2 типу, який супроводжується порушенням синтезу інсуліну, зумовлений генетичною схильністю, епігенетичними змінами, запаленням і метаболічним стресом. Майбутні класифікації ЦД, імовірно, ураховуватимуть патофізіологію дисфункції β-клітин [40, 51-54].
Цукровий діабет 1 типу
Рекомендації
6. Скринінг безсимптомних форм ЦД 1 типу можна проводити шляхом визначення аутоантитіл до інсуліну, декарбоксилази глутамінової кислоти (GAD), тирозинфосфатази (IA‑2) або транспортера цинку 8 (ZnT8). B
7. Наявність численних аутоантитіл до острівцевих клітин є чинником розвитку ЦД. Для оцінки короткотривалого ризику можна використовувати обстеження на дисглікемію. У разі виявлення численних аутоантитіл до острівцевих клітин потрібно розглянути доцільність направлення пацієнта до спеціалізованого центру для подальшої оцінки і/або участі в клінічних дослідженнях чи розгляду призначення доведеної терапії для можливого сповільнення клінічного прогресування діабету. В
8. Стандартизоване обстеження з визначенням аутоантитіл до острівцевих клітин рекомендовано для класифікації діабету в дорослих із фенотиповими чинниками ризику, які можуть бути при ЦД 1 типу (наприклад, молодий вік на момент встановлення діагнозу, втрата маси тіла, кетоацидоз або ІТ протягом короткого часу). Е
Предіабет та цукровий діабет 2 типу
Рекомендації
9. У дорослих пацієнтів без симптомів потрібно проводити скринінг предіабету та ЦД 2 типу з оцінкою чинників ризику і використанням валідованого калькулятора ризику. В
10а. У дорослих без симптомів із надмірною масою тіла чи ожирінням, які мають один або більше чинник ризику, треба розглянути доцільність проведення обстеження на предіабет і ЦД 2 типу (панель 3). В
10b. Решті осіб скринінг необхідно проводити після досягнення ними віку 35 років. В
11. Якщо результати обстежень нормальні, повторний скринінг проводять принаймні через 3 роки, а за наявності симптомів чи зміни чинників ризику – раніше (наприклад, у разі збільшення ваги). С
12. Для скринінгу предіабету та ЦД 2 типу можна використовувати рівень ГПН, 2-h PG під час ПГТТ з 75 г глюкози і HbA1c (див. табл.). В
13. При проведенні ПГТТ як скринінгу для виявлення предіабету або ЦД треба забезпечити адекватний прийом вуглеводів (принаймні 150 г/добу) за 3 дні до обстеження. А
14. Потрібно розглянути доцільність проведення скринінгу предіабету чи ЦД з початку пубертатного періоду або після 10 років, адже це захворювання виникає раніше в дітей і підлітків із надмірно масою тіла (ІМТ ≥85-го перцентилю) або ожирінням (ІМТ ≥95-го перцентилю), і за наявності одного чи більше чинника ризику діабету (панель 4). В
15а. Розгляньте доцільність скринінгу предіабету або діабету в осіб, які приймають певні ліки (наприклад, глюкокортикоїди, статини, тіазидні діуретики, деякі антиретровірусні препарати, антипсихотичні препарати ІІ покоління), які можуть підвищувати ризик виникнення цього захворювання. Е
15b. У людей, які отримують антипсихотичні препарати ІІ покоління, скринінг на предіабет і діабет потрібно провести на початку лікування і через 12-16 тиж після початку терапії, а за наявності клінічних показань – раніше. Надалі скринінг проводять щороку. В
16. У хворих на ВІЛ-інфекцію скринінг діабету і предіабету шляхом визначення рівня ГПН необхідно проводити перед початком антиретровірусної терапії (АРТ), під час переходу на іншу АРТ, а також через 3-6 міс після її початку або зміни. Якщо результати початкового скринінгу в нормі, рівень ГПН треба оцінювати щороку. Е
Панкреатичний цукровий діабет, або цукровий діабет у контексті захворювань екзокринної частини підшлункової залози
Рекомендація
17. Після епізоду гострого панкреатиту скринінг на ЦД необхідно провести через 3-6 міс, а потім – щороку. В осіб із хронічним панкреатитом скринінг ЦД проводять щороку. Е
Цукровий діабет, асоційований із муковісцидозом
Рекомендації
18. В осіб із муковісцидозом скринінг ЦД потрібно проводити з віку 10 років – 1 раз на рік за допомогою ПГТТ. В
19. Визначення рівня HbA1c як скринінгу для діагностики ЦД при муковісцидозі не рекомендоване, оскільки має низьку чутливість. Однак рівень HbA1c ≥6,5% (≥48 ммоль/моль) свідчить про наявність діабету. В
20. Через 5 років після діагностування ЦД, асоційованого з муковісцидозом, обстеження на виявлення ускладнень ЦД треба проводити щороку. Е
Післятрансплантаційний цукровий діабет
Рекомендації
21. Після трансплантації органів потрібно провести скринінг на виявлення гіперглікемії. Найкраще проводити традиційну діагностику післятрансплантаційного ЦД (ПТЦД) після стабілізації стану пацієнта на імуносупресивій терапії та за відсутності гострої інфекції. В
22. Найліпшим тестом для встановлення діагнозу ПТЦД є ПГТТ. В
23. План імуносупресивної терапії має бути спрямований на поліпшення наслідків для пацієнта та кращої виживаності трансплантата, незалежно від ризику виникнення ПТЦД. Е
Цукровий діабет із моногенним типом успадкування
Рекомендації
24а. Незалежно від теперішнього віку, усім особам, в яких діагностували ЦД протягом перших 6 міс життя, треба негайно провести генетичне дослідження на наявність неонатальних форм захворювання. А
24b. Діти і молоді особи без типових ознак ЦД 1 чи 2 типу, в яких є ЦД у кожному поколінні (що свідчить про аутосомно-домінантний тип успадкування), мають пройти генетичне тестування на виявлення MODY-діабету. A
24c. В обох випадках рекомендована консультація в центрі, який спеціалізується на генетиці ЦД, для вибору оптимальної подальшої оцінки, лікування та генетичного консультування. Е
Гестаційний цукровий діабет (панель 5)
Рекомендації
25. Оцініть наявність чинників ризику в осіб, які планують вагітність (див. панель 2), В, і розгляньте можливість проведення обстежень на виявлення предіабету та діабету в усіх осіб дітородного віку. Е
26а. До 15-го тиж гестації потрібно обстежити осіб із чинниками ризику (панель 3) В та розглянути можливість обстеження всіх осіб для виявлення недіагностованого ЦД під час першого допологового візиту на основі стандартних діагностичних критеріїв.
26b. До 15-го тиж проведіть скринінг порушень метаболізму глюкози для виявлення осіб, які мають вищий ризик несприятливих подій під час вагітності чи в неонатальному періоді. Вони можуть потребувати ІТ та мають високий ризик виникнення ГЦД у майбутньому. В
Раннє лікування осіб із порушеннями метаболізму глюкози може мати певну користь. Е
26. Проводьте ранній скринінг на виявлення порушень метаболізму глюкози з дисглікемією за допомогою визначення рівня ГПН в межах 110-125 мг/дл (6,1-6,9 ммоль/л) чи рівня HbA1c 5,9-6,4% (41-47 ммоль/моль). В
27. У вагітних без ЦД та високого ризику порушень метаболізму глюкози на ранніх термінах вагітності проводьте скринінг на виявлення ГЦД на 24-28-му тиж вагітності. А
28. В осіб із ГЦД скринінг на виявлення предіабету та ЦД проводьте на 4-12-му тиж після пологів за допомогою ПГТТ з 75 г глюкози, використовуючи діагностичні критерії для невагітних (панель 5). А
29. В осіб із ГЦД в анамнезі треба проводити скринінг предіабету та діабету принаймні кожні 3 роки. В
Перспективи подальшого вивчення ГЦД
Рекомендації експертних груп показують, що є дані на користь кожної стратегії. Системний огляд економічної оцінки скринінгу ГЦД продемонстрував, що однокроковий метод давав можливість виявити більшу кількість ГЦД і, здається, буде економічно ефективнішим за двокроковий метод [229]. Рішення про вибір стратегії має ґрунтуватися на відносних значеннях чинників, які ще потрібно визначити (наприклад, готовність змінювати практику на основі кореляційних досліджень, а не результатів інтервенційних випробувань, наявної інфраструктури та з міркувань економічної вартості).
Критерії IADPSG (однокрокова стратегія) були затверджені на міжнародному рівні як рекомендований підхід. Дані, які на популяційному рівні порівнювали однокрокову та двокрокову стратегії, на сьогодні є суперечливими [213, 230-232]. Крім того, вагітність, ускладнена ГЦД (за критеріями IADPSG), але не визначена як така, мала ті самі наслідки, що й вагітність із діагностованим ГЦД за суворішими критеріями двокрокового підходу [233, 234]. Є рекомендації, згідно з якими для всіх корисним буде визначення єдиного підходу до діагностики ГЦД. Дослідження щодо вивчення цієї проблеми тривають.
Адаптований переклад Diagnosis and Classification of Diabetes: Standards of Care in Diabetes‑2024, Diabetes Care 2024;47(Suppl. 1): S20-42.
Підготував Валерій Палько
Повну версію дивіться: https://diabetesjournals.org/care/article/47/Supplement_1/S20/153954/2-Diagnosis-and-Classification-of-Diabetes
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 1 (65) 2024 р.