19 липня, 2021
Нові практичні настанови Європейської асоціації ритму серця щодо використання пероральних антикоагулянтів, які не є антагоністами вітаміну К, у пацієнтів із фібриляцією передсердь
Цього року Європейська асоціація ритму серця (European Heart Rhythm Association, EHRA) представила оновлені настанови з використання пероральних антикоагулянтів, що не є антагоністами вітаміну К (Non-vitamin K antagonist oral anticoagulant, ПОАК), у пацієнтів із фібриляцією передсердь (ФП). У цьому огляді знайомимо читачів із ключовими положеннями настанови, а згодом висвітлимо особливості застосування ПОАК в окремих клінічних ситуаціях (при супутній хронічній хворобі нирок, хронічній хворобі печінки, в осіб похилого віку, під час проведення інтервенційних процедур тощо).
Згідно із сучасними рекомендаціями ПОАК розглядаються як антикоагулянти першої лінії для запобігання інсульту в пацієнтів із ФП.
Термін «пероральні антикоагулянти, що не є антагоністами вітаміну К» є загальновизнаним і використовується вже багато років, у т.ч. і в настанові Європейського кардіологічного товариства (ESC) з лікування ФП. Хоча деякі автори називають ці препарати прямими пероральними антикоагулянтами (direct oral anticoagulants), експерти EHRA мають на меті й надалі продовжувати використовувати термін ПОАК. Зрештою, обидва терміни взаємозамінні, коли йдеться про прямі інгібітори фактора Ха апіксабан, едоксабан та ривароксабан, а також про прямий інгібітор тромбіну дабігатран.
ПОАК мають покращене співвідношення ефективності/безпеки та передбачуваний антикоагулянтний ефект без необхідності регулярного моніторингу коагуляції. Однак низка практичних аспектів украй важлива для правильного застосування ПОАК. Кожен препарат має інструкцію для медичного використання, але вони часто відрізняються в різних виробників і в різних країнах. Водночас деякі навчальні матеріали для лікарів насправді створюють плутанину, а не вносять ясність у застосування ПОАК. Окрім того, деякі аспекти використання цього класу препаратів ще продовжують вивчатися. Саме тому експерти EHRA вирішили координувати інформування лікарів про терапію ПОАК. Перше видання практичного посібника цієї організації було опубліковано в 2013 р. і оновлено в 2015 р., тоді як у 2018 р. вийшла повністю переглянута версія настанови. Нові наукові дані щодо застосування ПОАК за останні декілька років знайшли відображення в редакції настанови, що побачила світ навесні цього року.
Показання до застосування та дозування ПОАК
Яким пацієнтам показані ПОАК?
ПОАК затверджені для профілактики інсульту при «неклапанній» ФП. У більшості інструкцій з медичного застосування призначення ПОАК базується на оцінці CHADS2, оскільки саме ця шкала зазвичай використовувалася в рандомізованих клінічних випробуваннях (РКД) III фази. З огляду на стабільну ефективність та безпеку ПОАК згодом у деяких країнах показання до терапії було дозволено визначати також за шкалою CHA2DS2-VASc (наприклад, у Канаді, Японії).
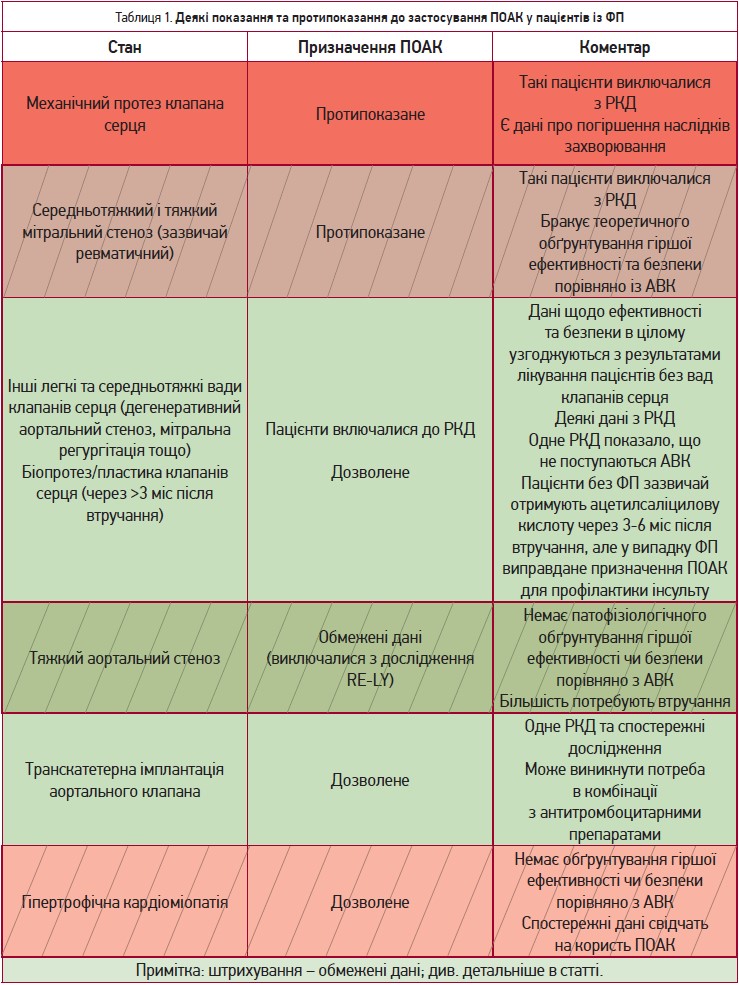
Щоб уникнути плутанини, в керівних принципах ESC щодо ведення пацієнтів із ФП наполегливо не рекомендується використання терміну «неклапанна ФП», адже обмеження стосується лише окремих патологічних станів клапанів – мітрального стенозу середнього та тяжкого ступенів (зазвичай ревматичного походження) і механічних протезів серцевого клапана. Однак термін «неклапанна ФП» все ще зустрічається в окремих інструкціях з медичного використання, оскільки він був застосований серед критеріїв виключення у відповідних РКД, на яких базувалося регуляторне схвалення препаратів. Дійсно, немає РКД, які б показали меншу ефективність ПОАК у пацієнтів з ревматичним мітральним стенозом. Окрім того, не існує раціональної бази, за допомогою якої можна було б побудувати гіпотезу щодо різної відповіді таких пацієнтів на ПОАК та антагоністи вітаміну К (АВК). Утім, такий критерій виключення застосовувався в основних РКД. Наразі триває програма INVICTUS, яка досліджує використання АВК, ривароксабану чи ацетилсаліцилової кислоти в пацієнтів з ревматичними вадами серця (NCT02832531). Доки це та інші дослідження не будуть завершені, стандартом лікування таких пацієнтів залишаються АВК. Однак у випадках, коли терапія АВК неможлива, наприклад, за відсутності можливості моніторингу коагуляції чи нестабільності показника міжнародного нормалізованого відношення, незважаючи на самоконтроль та ретельний підбір дози, лікарі могли б оцінити можливість використання ПОАК з огляду на відсутність інших вивчених безпечних й ефективних альтернатив і за умови отримання поінформованої згоди пацієнта щодо використання препарату off-label у цій ситуації (табл. 1).
Навпаки, в пацієнтів із ФП та механічними клапанами серця (особливо протезами мітрального клапана) терапія ПОАК поступається АВК щодо ефективності профілактики інсульту згідно з отриманими на сьогодні даними. Доки нові дослідження не спростують це, призначати ПОАК цій категорії пацієнтів не рекомендовано.
Пацієнти з іншими вадами клапанів серця залучалися до РКД III фази, при цьому ПОАК показали зіставну з варфарином ефективність та безпеку (за винятком більш високого ризику кровотечі в ривароксабану в post-hoc-аналізі дослідженні ROCKET-AF). Саме тому ПОАК можна застосовувати пацієнтам із ФП та більшістю вад клапанів серця.
Донедавна пероральна антикоагулянтна терапія в пацієнтів із ФП та біологічними протезами чи після пластики клапанів становила сіру зону, але останнім часом такі хворі активно залучалися до досліджень ПОАК. Так, у випробуванні RIVER ривароксабан не поступався варфарину в 1005 пацієнтів із ФП або тріпотінням передсердь та біопротезом мітрального клапана. Едоксабан у дослідженні ENAVLE не був гіршим за варфарин у 220 пацієнтів після пластики серцевого клапана чи з біопротезом. Отже, сьогодні ПОАК можуть бути препаратами вибору в таких хворих (особливо через 8-12 тижнів після операції і пізніше).
Невелике РКД порівнювало монотерапію пероральним антикоагулянтом та його комбінацію із клопідогрелем у 157 пацієнтів після транскатетерної імплантації аортального клапана з показаннями до антикоагулянтної терапії, наприклад, ФП (Nijenhuis V. J. et al., 2020). При зіставній ефективності ризик кровотеч був нижчим у групі монотерапії. В інших спостережних дослідженнях за участю пацієнтів після транскатетерної імплантації аортального клапана ризик тромбоемболії, кровотеч і смерті від усіх причин був нижчим при застосуванні ПОАК порівняно із АВК, хоча ризик похибки не виключений (Seeger J. et al., 2017; Kawashima H. et al., 2020). Сьогодні проводяться спеціально сплановані РКД для вивчення ефективності та безпеки ПОАК у цієї групи пацієнтів (ATLANTIS, ENVISAGE-TAVI). Важливо пам’ятати, що пероральну антикоагулянтну терапію, включаючи ПОАК, сьогодні можна розглядати в пацієнтів після транскатетерної імплантації аортального клапана тільки за наявності показань до антикоагуляції, зокрема при наявності ФП.
Як при обструктивній, так і при необструктивній гіпертрофічній кардіоміопатії ФП асоціюється з високим ризиком тромбоемболії. Незважаючи на відсутність спеціальних РКД, все більше спостережних досліджень свідчать про те, що ПОАК можуть бути безпечними та ефективними в таких хворих. Теоретично вони не мають поступатися варфарину в цій клінічній ситуації. Навпаки, ФП у пацієнтів з гіпертрофічною кардіоміопатією має багато схожого із ФП у хворих на серцеву недостатність зі збереженою фракцією викиду, за якої ПОАК не поступаються АВК. Крім того, ПОАК демонструють стабільну ефективність порівняно з АВК в інших підгрупах високого ризику, наприклад, у пацієнтів з високим показником CHA2DS2-VASc. Отже, пацієнти з гіпертрофічною кардіоміопатією можуть бути придатними кандидатурами для терапії ПОАК.
ПОАК протипоказані під час вагітності; перед початком терапії ПОАК необхідно застосовувати надійні засоби контрацепції у жінок репродуктивного віку. Педіатричні пацієнти були виключені з основних РКД щодо вивчення ефективності ПОАК у профілактиці інсульту, адже ФП з потребою в пероральній антикоагуляції рідко зустрічається в цієї вікової групи. Терапію ПОАК не варто призначати дітям, але її можна розглядати у фізично сформованих підлітків з масою тіла >50 кг. Слід зазначити, що лікування ривароксабаном з розрахунку на масу тіла виявилося безпечним та ефективним у дітей з гострою венозною тромбоемболією порівняно зі стандартною антикоагулянтною терапією протягом 3 місяців (Male C. et al., 2020), а лікування дабігатраном продемонструвало сприятливий профіль безпеки як вторинна профілактика венозної тромбоемболії у дітей від 3 місяців до 18 років (Brandao L. R. et al., 2020).
Пацієнтів з «неклапанною» ФП та антифосфоліпідним синдромом слід лікувати АВК, а не ПОАК, оскільки в таких хворих спостерігався вищий рівень тромбоемболічних подій та великих кровотеч при застосуванні ривароксабану та варфарину (Pengo V. et al., 2018).
Дозування ПОАК
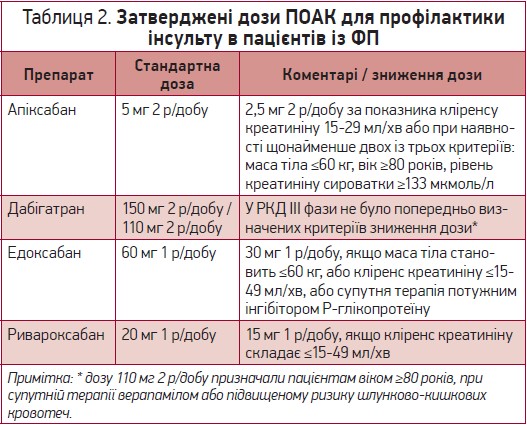
З наявністю чотирьох ПОАК, доступних у різних дозуваннях для різних показань та з різними критеріями зменшення дози, визначення правильної дози ускладнилося. В таблиці 2 наведено стандартні дози ПОАК і критерії зменшення дози.
Навіть за умови оптимального навчання пацієнта помилки дозування є досить поширеними в повсякденній практиці, тому хворих слід інформувати про те, що слід робити в таких випадках. Автори мали на меті надати максимально уніфіковані та прості практичні поради щодо цього; водночас вони визнають, що деякі з них можуть неповністю узгоджуватися з усіма європейськими інструкціями з медичного використання ПОАК.
Пропущена доза. Забуту дозу можна прийняти, доки не мине половини інтервалу дозування. Отже, для ПОАК з режимом дозування 2 р/добу (тобто кожні 12 год) забута доза може бути прийнята до 6 год після передбаченого часу прийому, для ПОАК з режимом дозування 1 р/добу – до 12 год. Після закінчення зазначеного часу дозу слід пропустити та прийняти наступну в передбачений час.
Подвійна доза. Після випадкового прийому подвійної дози ПОАК з режимом дозування 2 р/добу наступну заплановану дозу (тобто через 12 год) можна пропустити, при цьому регулярний режим дозування відновлюється через 24 год після прийому подвійної дози. Для ПОАК з режимом дозування 1 р/добу пацієнт повинен продовжувати нормальний режим дозування, тобто не пропускаючи наступної добової дози.
Невизначеність щодо прийому дози. Якщо пацієнт не пам’ятає, чи приймав дозу препарату, для ПОАК з режимом дозування 2 р/добу зазвичай доцільно не приймати іншу таблетку/капсулу, а продовжувати звичайний режим дозування (починаючи з наступної дози з інтервалом у 12 год). Для ПОАК з режимом дозування 1 р/добу, коли тромбоемболічний ризик є високим (CHA2DS2-VASc ≥3 балів), може бути доцільним прийняти ще одну таблетку через 6-8 год після невизначеного прийому, а згодом продовжувати нормальний режим дозування. Якщо тромбоемболічний ризик є низьким (CHA2DS2-VASc ≤2 балів), рекомендується зачекати до наступної запланованої дози.
Практичні міркування щодо ініціації терапії ПОАК та подальше ведення пацієнта
Вибір антикоагулянтної терапії та початок лікування
У всіх пацієнтів із ФП, наявністю показань до пероральної антикоагулянтної терапії та за відсутності протипоказань для призначення ПОАК, ПОАК мають переваги порівняно з АВК.
В разі початку терапії ПОАК необхідна оцінка поточної функції нирок і печінки, оскільки всі ПОАК певною мірою елімінуються через нирки, а функція нирок впливає на дозування ПОАК. Важливо зазначити, що функцію нирок слід оцінювати за допомогою формули Кокрофта-Голта, як це здійснювалося в чотирьох основних дослідженнях III фази. Використання інших формул, включаючи MDRD і CKD-EPI, допускає переоцінювання функції нирок (особливо в пацієнтів старшого віку та в тих, хто має низьку масу тіла). Також при початку терапії ПОАК слід отримати базовий гематологічний профіль.
Ризик кровотечі, оцінений за допомогою оцінки HAS-BLED, сам собою не є підставою для відмови в пероральній антикоагуляції пацієнтам із ФП, які мають ризик інсульту, або для зменшення дози ПОАК. Натомість, особливо в пацієнтів з високим ризиком кровотечі (наприклад, оцінка HAS-BLED ≥3 балів), слід визначити та врахувати індивідуальні фактори ризику кровотечі, що піддаються корекції; їх необхідно запланувати для більш раннього та частішого моніторингу.
Слабкість, зниження когнітивних здібностей та ризик падіння зазвичай не мають бути причиною для відмови від антикоагулянтної терапії. Потрібно подбати про те, щоб мінімізувати ризик падіння та забезпечити оптимальну прихильність до лікування й дотримання рекомендацій.
Усі ПОАК були протестовані у великих рандомізованих проспективних дослідженнях і показали ефективність та безпеку. Проте тестування різних доз проводилося по-різному. В дослідженні ARISTOTLE з використанням апіксабану та ROCKET-AF із застосуванням ривароксабану пацієнти отримували стандартну дозу, яку зменшували за наявності заздалегідь визначених характеристик пацієнта. Навпаки, в дослідженні RE-LY з дабігатраном та ENGAGE AF-TIMI 48 з едоксабаном як меншу, так і вищу дозу тестували в повноцінних когортах пацієнтів (без подальшого зменшення дози для дабігатрану й з подальшим зменшенням дози для едоксабану в деяких хворих). За можливості слід застосовувати перевірену й затверджену дозу ПОАК, щоб забезпечити оптимальне співвідношення користі та ризиків для пацієнта.
Існує багато даних на підтвердження того, що в щоденній клінічній практиці (поза контрольованими клінічними випробуваннями) ПОАК є щонайменше такими ж безпечними й ефективними, як і варфарин. Однак під час великих спостережних досліджень були виявлені деякі закономірності, які вказують на вищу (ніж очікувалося) частоту off-label-дозування ПОАК. Це пов’язано з тим, що лікарі більше турбуються про ризик кровотечі (як ятрогенну подію), тоді як ризик інсульту часто розглядають як можливий «природний перебіг захворювання». Втім, результати масштабних досліджень та обсерваційні дані свідчать про те, що пацієнти з високим ризиком отримують особливо виражену користь від антикоагулянтної терапії. Обговорення із хворими варіантів антикоагулянтної терапії та залучення їх до процесу прийняття рішення є дуже важливими для адекватної оцінки потреб хворих, оскільки для них (на відміну від лікарів) ризик інсульту зазвичай перевищує ризик кровотечі.
Крім того, важливо враховувати прийом інших препаратів, адже деякі з них можуть бути протипоказані чи зумовити несприятливу міжлікарську взаємодію.
На вибір терапії впливають вік пацієнта, його фізичний стан, маса тіла, функція нирок і супутні захворювання. Можливе призначення інгібіторів протонної помпи для зменшення ризику шлунково-кишкових кровотеч (особливо в пацієнтів з виразкою або кровотечами в анамнезі, а також у хворих, щодо яких одночасно застосовують антитромбоцитарну терапію). Гастропротекторний ефект інгібіторів протонної помпи був чітко продемонстрований у пацієнтів, які отримували антитромбоцитарні препарати чи АВК, тоді як дані щодо профілактики в хворих, котрі приймають ПОАК, обмежені.
Практичні міркування щодо забезпечення прихильності до лікування та дотримання рекомендацій лікаря
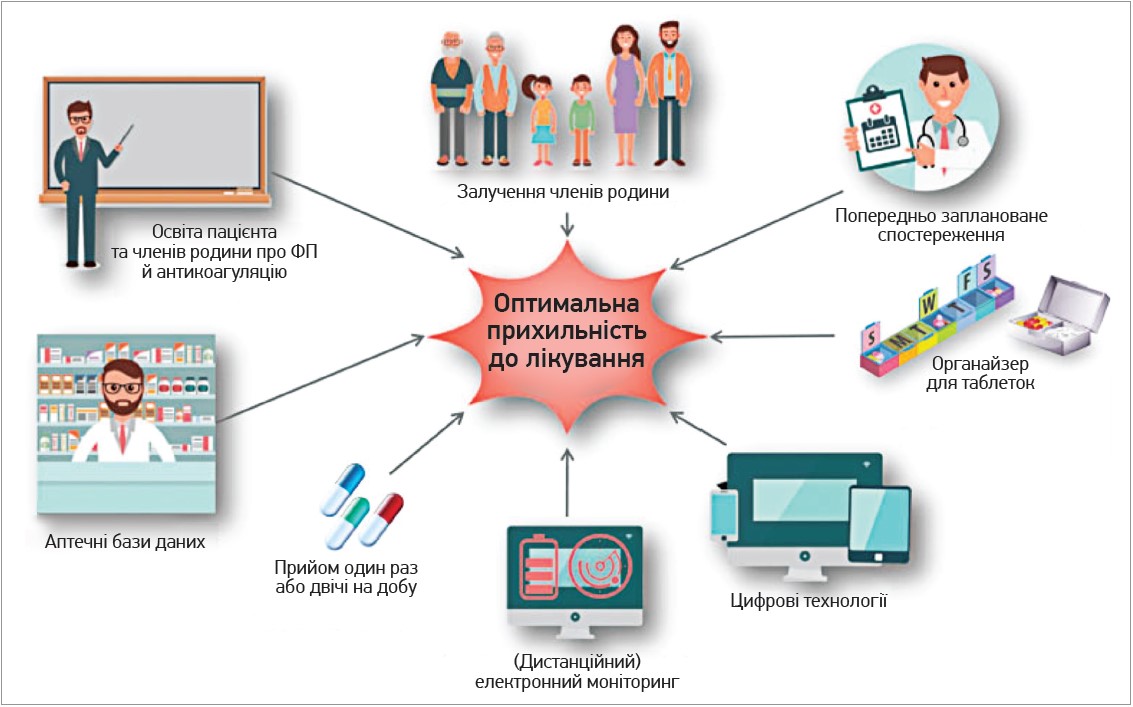
Практичні міркування щодо забезпечення прихильності до лікування та дотримання рекомендацій лікаря щодо терапії ПОАК узагальнені на рисунку 1.
Рис. 1. Можливості підвищення прихильності до лікування ПОАК
Організація подальшого ведення пацієнта
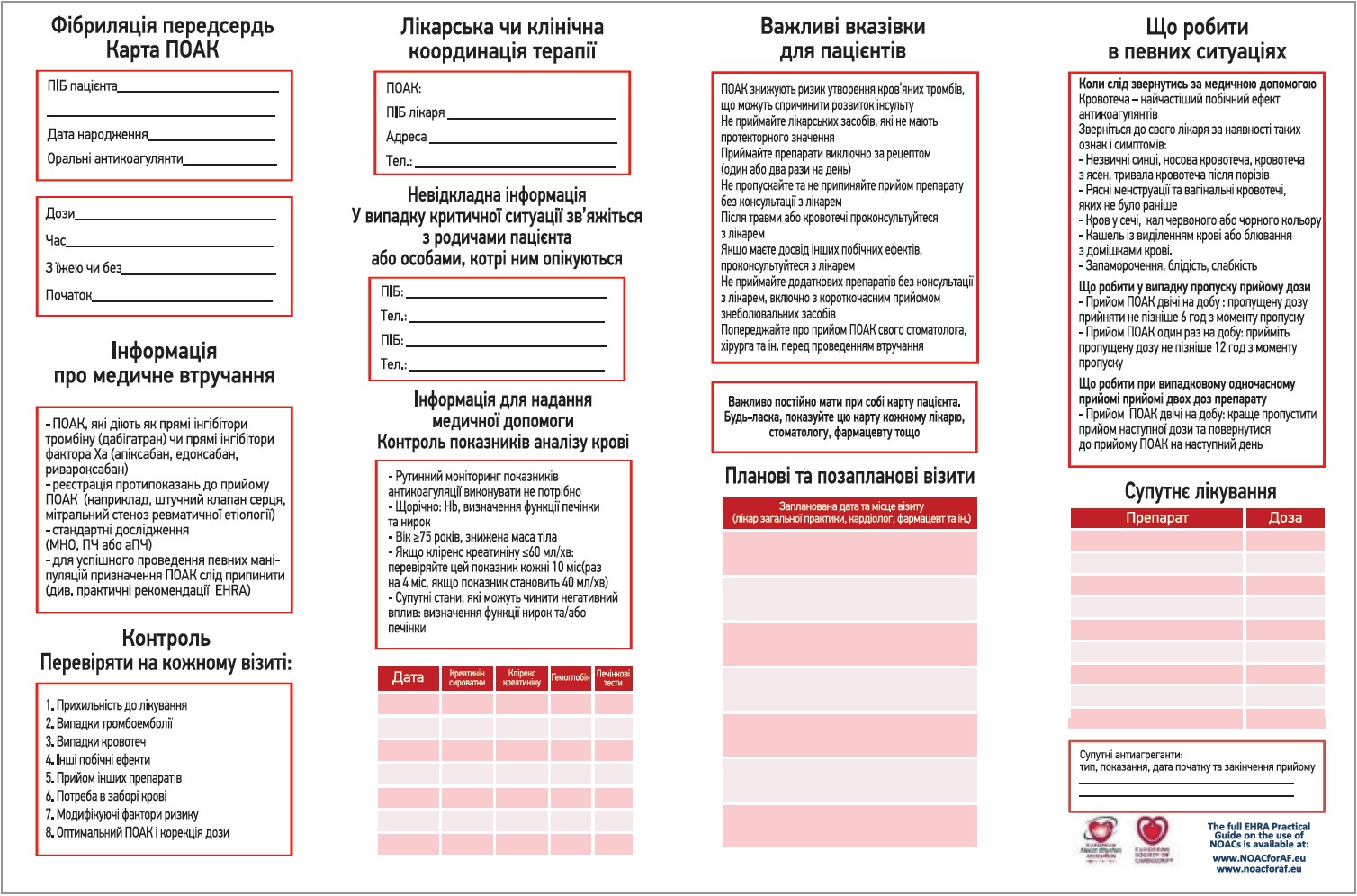
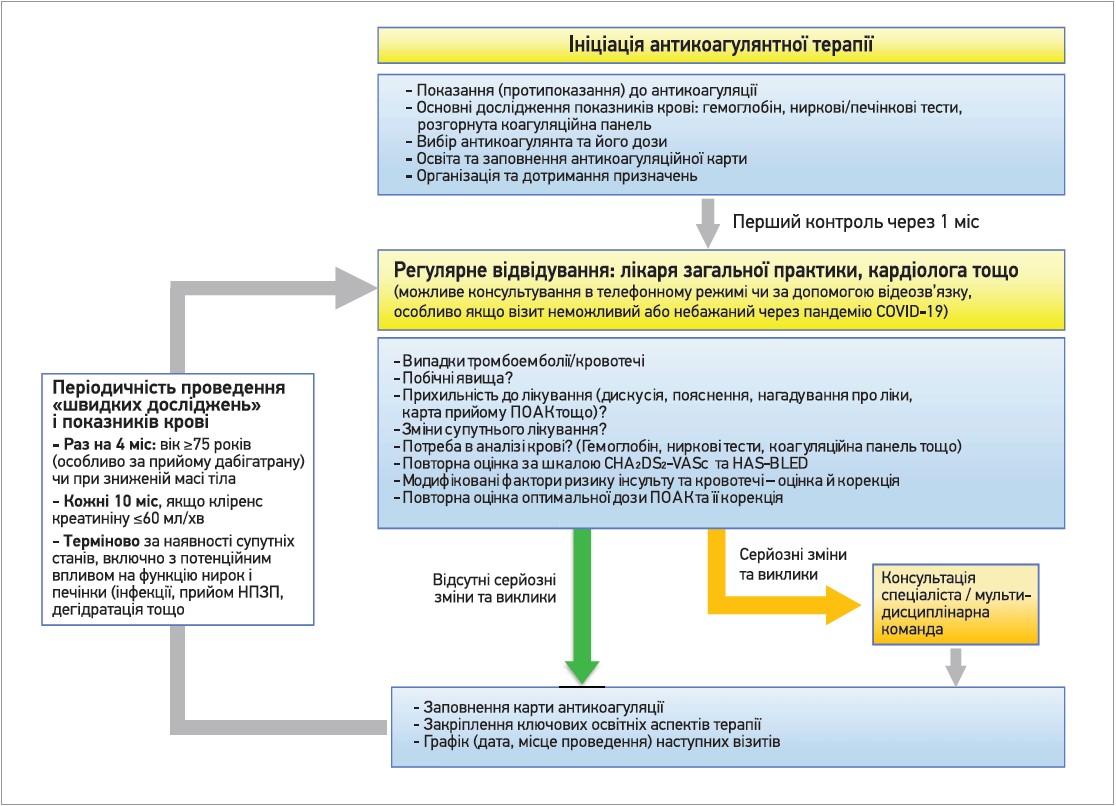
На рисунку 2 представлена карта пацієнта. Організація подальшого ведення пацієнта наведена на рисунку 3.
Рис. 2. Карта прийому ПОАК згідно з рекомендаціями EHRA
Примітки: ПЧ – протромбіновий час; аПЧ – активний протромбіновий час.
Рис. 3. Початок і подальше спостереження за пацієнтами, котрі отримують ПОАК
Переключення між схемами антикоагулянтної терапії
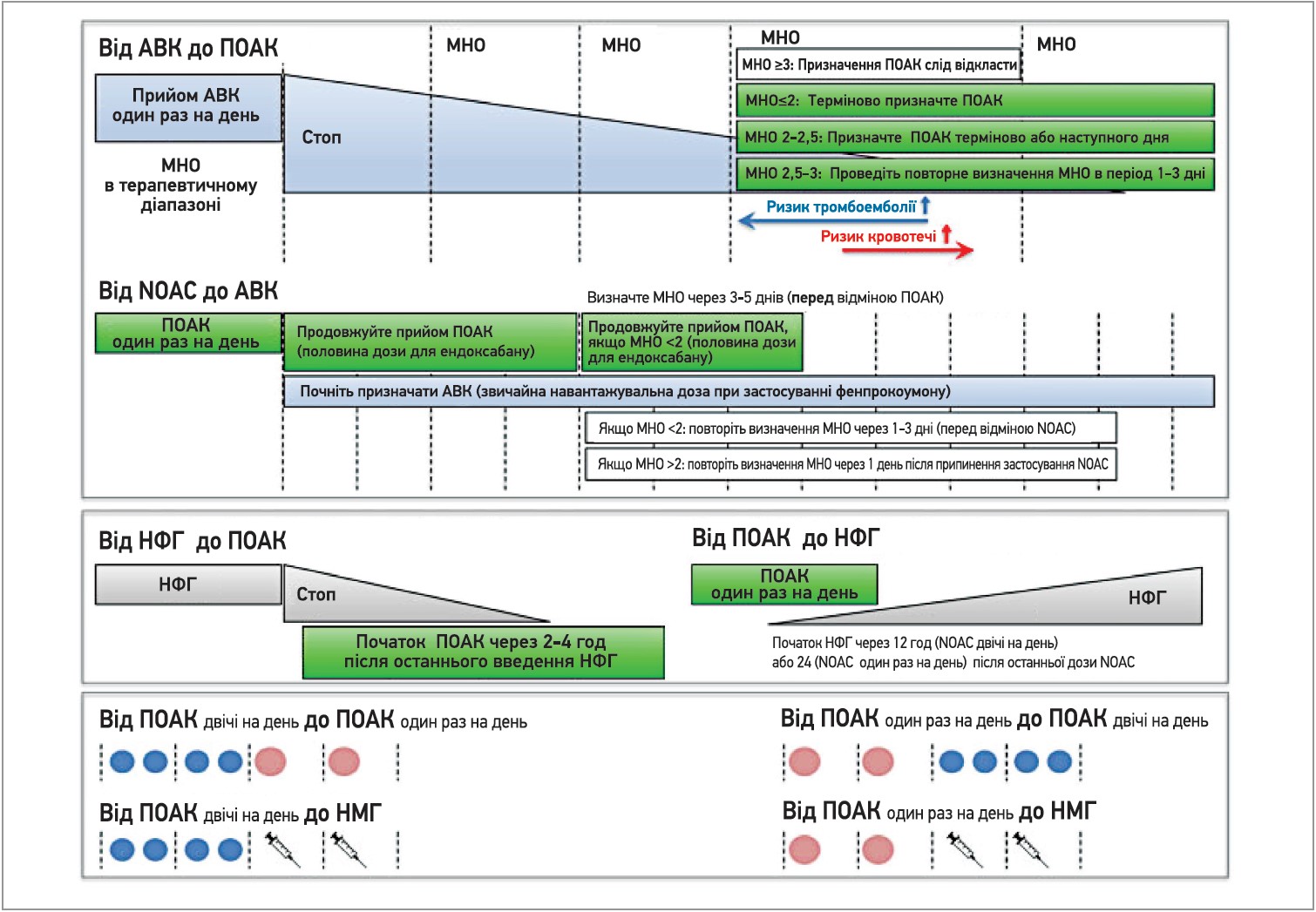
Практичні поради щодо переключення між антикоагулянтними схемами наведені на рисунку 4.
Рис. 4. Перехід від прийому ПОАК на інші антикоагулянти та навпаки
Особливі міркування щодо використання ПОАК під час пандемії нової коронавірусної хвороби (COVID‑19)
На додачу до загальних переваг, пов’язаних з ефективністю та безпекою ПОАК порівняно з АВК у профілактиці інсульту при ФП, терапія ПОАК має деякі потенційно важливі практичні переваги під час пандемії COVID‑19. Насамперед сюди слід віднести відсутність необхідності частого відвідування медичного закладу для моніторингу МНО. В результаті зменшується як ризик зараження вірусом, так і навантаження на систему охорони здоров’я.
Однак тактики «залишити і забути» також слід уникати під час поширення пандемії. Це особливо актуально для пацієнтів із ФП, які в разі інфікування COVID‑19 можуть мати несприятливий перебіг захворювання (здебільшого в зв’язку із супутніми факторами ризику та коморбідністю). Важливо ретельно зважити те, який саме ПОАК призначити пацієнту, обрати адекватну дозу та спланувати схему подальшого спостереження. Оскільки відсутня необхідність у регулярній оцінці рівня ПОАК у плазмі крові чи проведенні тестів на згортання крові, спостереження значною мірою може здійснюватися за допомогою телемоніторингу (оцінка будь-яких тромбоемболічних явищ, випадків кровотеч, побічних ефектів, прихильності, клінічних факторів, що можуть спричинити зниження функції нирок (наприклад, дегідратація, інтеркурентні хвороби, використання нестероїдних протизапальних препаратів тощо). Отже, очне консультування може бути зведене до мінімуму й проводитися лише за необхідності фізичного огляду та/або забору крові (оцінка функції нирок, рівня гемоглобіну тощо). В літніх пацієнтів, які не звикли до такого способу консультування, перевагу слід надавати письмовому спілкуванню (наприклад, за допомогою електронної пошти), що надасть змогу уникнути непорозумінь.
У пацієнтів, які захворіли на COVID‑19, прийом ПОАК слід продовжити. Особливо це стосується осіб з тяжким перебігом інфекції, що потребує госпіталізації. На сьогодні існує досить багато доказів, що застосування антикоагулянтної терапії може зменшувати ризик ускладнень COVID‑19 та сприяти їх усуненню. Однак клінічне погіршення (особливо функції нирок), а також прийом супутніх ліків потребують ретельного спостереження і відповідної корекції терапії. Оцінку стану пацієнта рекомендується здійснювати за участю мультидисциплінарної команди, що включає кардіолога, спеціаліста інтенсивної терапії, гематолога, невропатолога тощо. В разі виникнення сумнівів бажано перевести пацієнта на низькомолекулярний гепарин або нефракціонований гепарин (НФГ). Детальніші поради можна знайти в настанові ESC з діагностики та лікування серцево-судинних захворювань під час пандемії COVID‑19.
Вакцину від COVID‑19 зазвичай вводять шляхом внутрішньом’язової ін’єкції. Для пацієнтів, котрі приймають ПОАК, бажано дотримуватися таких правил:
- не приймати ранкову дозу ПОАК перед введенням;
- використовувати тонку голку для ін’єкцій;
- притискати місце ін’єкції протягом 2-5 хв після її виконання;
- при застосуванні ПОАК 1 р/добу прийняти залишену ранкову дозу через 3 год після ін’єкції (особливо у випадку високого ризику інсульту);
- при застосуванні ПОАК 2 р/добу прийом препарату слід відновити з наступною запланованою дозою.
Список літератури знаходиться в редакції.
За матеріалами: Steffel J. et al. 2021 European Heart Rhythm Association Practical Guide on the Use of Non-Vitamin KAntagonist Oral Anticoagulants in Patients with Atrial Fibrillation. Europace. 2021 Apr 25; euab065.
Переклала з англ. Наталя Александрук
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (504-505), 2021 р.