22 листопада, 2024
Гіпокаліємія, спричинена тіазидними діуретиками: можливості корекції
Тіазидні діуретики широко застосовуються в лікуванні гіпертонічної хвороби та затримки рідини різної етіології. Такі препарати також часто використовують для лікування гіперкальціурійного нефролітіазу, оскільки за рахунок посилення реабсорбції кальцію в ниркових канальцях вони можуть зменшувати гіперкальціурію [1]. Частим і потенційно серйозним ускладненням застосування тіазидних діуретиків є гіпокаліємія, яка, за даними різних досліджень, виникає приблизно в половини хворих.
Клінічні прояви гіпокаліємії
Тяжкість проявів гіпокаліємії зазвичай пропорційна ступеню та тривалості зниження рівня K+ у сироватці крові. Симптоми можуть не проявлятися, доки рівень K+ у сироватці крові не стане <3,0 мекв/л, за винятком випадків, коли рівень K+ у сироватці крові стрімко знижується або в пацієнта наявний провокувальний фактор: наприклад, схильність до аритмії унаслідок застосування препаратів наперстянки. Симптоми зазвичай зникають після корекції гіпокаліємії.
Серцеві аритмії та зміни ЕКГ
У пацієнтів із гіпокаліємією можуть спостерігатися різноманітні аритмії. До них належать передчасний передсердний комплекс, передчасні шлуночкові серцеві скорочення, синусова брадикардія, пароксизмальна передсердна тахікардія, атріовентрикулярна блокада, фібриляція передсердь і шлуночкова тахікардія / фібриляція [2, 3]. Крім того, гіпокаліємія значно підвищує ризик розвитку фібриляції шлуночків у гострій фазі інфаркту міокарда з підйомом сегмента ST [4].
Для гіпокаліємії характерні специфічні зміни на ЕКГ, як-от депресія сегмента ST, зменшення амплітуди зубця Т і збільшення амплітуди зубця U, які виникають наприкінці зубця Т (рис. 1), при цьому ЕКГ-ознаки спостерігаються не в усіх пацієнтів.
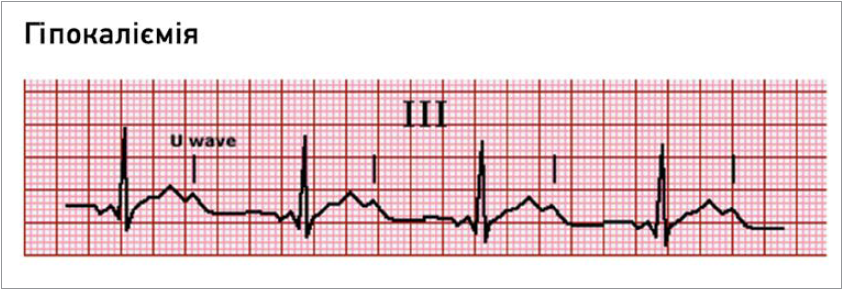
Рис. 1. ЕКГ-прояви гіпокаліємії
Примітка: збільшення амплітуди зубця U, який з’являється наприкінці зубця Т, є характеристикою гіпокаліємії.
U-хвилі часто спостерігаються в бічних прекардіальних відведеннях від V4 до V6. Гіпокаліємія також подовжує інтервал QT [5-7].
У дослідженні на тлі тіазидної терапії (гідрохлортіазид 50 мг/добу) спостерігалося подвійне збільшення частоти шлуночкових аритмій (що було підтверджено холтерівським моніторуванням) у хворих, у яких концентрація K+ у сироватці крові знижувалася до ≤3,0 мекв/л [8].
Гіпокаліємія може бути пов’язана з дефіцитом магнію (на тлі застосування діуретиків або діареї), обидва фактори з яких сприяють розвитку аритмій. Гіпокаліємія та гіпомагніємія пов’язані з підвищеним ризиком torsades de pointes, особливо в пацієнтів, які приймають препарати, що подовжують інтервал QT, або в хворих із генетичною схильністю до синдрому подовженого QT. Окрім прямого проаритмічного ефекту, гіпомагніємія може збільшити втрати K+ із сечею, а також знизити його концентрацію в сироватці крові.
Клінічно аритмії, пов’язані з гіпокаліємією, включають фібриляцію передсердь і мультифокальні передсердні тахікардії. Найтривожнішими та найнебезпечнішими для життя аритміями (на тлі дефіциту K+) є шлуночкові тахіаритмії, які коливаються від збільшення частоти передчасних скорочень шлуночків, лінійно пов’язаних із падінням концентрації K+ у сироватці крові, до непостійних шлуночкових тахікардій і запуску моно- й поліморфних шлуночкових тахікардій, включаючи torsade de pointes, фібриляцію шлуночків. Низькі позаклітинні концентрації K+ також змінюють дію антиаритмічних препаратів.
Дані досліджень демонструють зв’язок між рівнями K+ у сироватці крові, розвитком шлуночкових аритмій у пацієнтів і гострим інфарктом міокарда [9-12]. При автопсії уміст K+ у міокарді був значно нижчим у тих осіб, які померли від зупинки серця, порівняно з тими, хто помер від травми (p<0,025). Концентрація Mg2+ у міокарді також була значно нижчою [13]. Останнє спостереження має певне відношення до аритмогенного потенціалу трансцелюлярних зрушень K+. L.V. Franse та співавт. проаналізували дані програми систолічної гіпертензії у людей літнього віку (SHEP) із метою спеціального дослідження рівнів K+ і кінцевих точок захворюваності та смертності. Наприкінці 1 року лікування виявлено, що в 7,2% хворих, які отримували активну діуретичну терапію хлорталідоном (до 25 мг), рівень K+ становив <3,5 ммоль/л. Пацієнти в групі лікування з нормокаліємією (K+ ≥3,5 ммоль/л) показали значне зниження коефіцієнта ризику для будь-якої серцево-судинної події та інсульту й тенденцію до зменшення подій, пов’язаних з ішемічною хворобою серця (рис. 2) (Sica D.A., Struthers A.D., Cushman W.C. et al., 2002). У пацієнтів із гіпокаліємією, які отримували активну терапію, ризик серцево-судинних подій був подібний до такого в групі плацебо. У цьому сенсі може спостерігатися не підвищений ризик через гіпокаліємію як таку, а менша користь від призначення діуретиків на тлі гіпокаліємії [14].
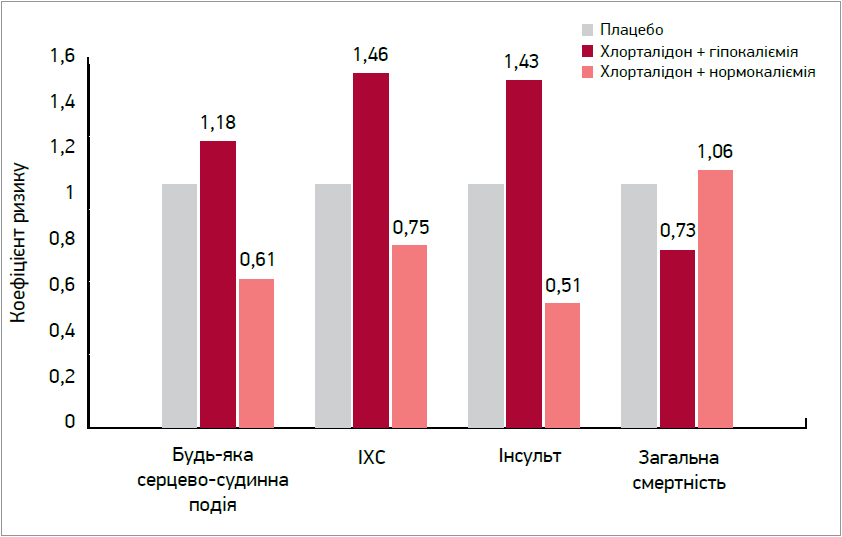 Рис. 2. Співвідношення ризику розвитку серцево-судинних подій, ішемічної хвороби серця, інсульту, смертності від усіх причин відповідно до рівня К+ через 1 рік лікування пацієнтів у програмі систолічної гіпертензії у людей літнього віку (адаптовано за D.A. Sica, 2002)
Рис. 2. Співвідношення ризику розвитку серцево-судинних подій, ішемічної хвороби серця, інсульту, смертності від усіх причин відповідно до рівня К+ через 1 рік лікування пацієнтів у програмі систолічної гіпертензії у людей літнього віку (адаптовано за D.A. Sica, 2002)
Примітка: ІХС – ішемічна хвороба серця.
Тяжка м’язова слабкість, або рабдоміоліз
Окрім серцевих аритмій для гіпокаліємії також характерні порушення м’язової системи. М’язова слабкість зазвичай не виникає за концентрації K+ у сироватці крові >2,5 мекв/л за умови, що гіпокаліємія розвивається повільно [2]. Однак у разі гіпокаліємії з гострим початком виражена м’язова слабкість може виникати за концентрацій K+ у сироватці крові <2,5 мекв/л або при вищих значеннях (як це відбувається в разі гіпокаліємічного або тиреотоксичного періодичного паралічу). Крім того, патофізіологія слабкості за цих розладів є складнішою.
! Характер м’язової слабкості при гіпокаліємії схожий на такий, як у разі гіперкаліємії. Клінічні прояви зазвичай розпочинаються з нижніх кінцівок, прогресують до тулуба, верхніх кінцівок, а також можуть посилюватися аж до паралічу (Mount et al., 2024).
Крім м’язової слабкості, тяжка гіпокаліємія (рівень K+ у сироватці крові <2,5 мекв/л) може спричинити м’язові судоми, рабдоміоліз, міоглобінурію [15-18]. Потенційна діагностична проблема полягає у тому, що вивільнення K+ із клітин при рабдоміолізі може маскувати тяжкість істинної гіпокаліємії або навіть зумовити нормальні чи високі значення рівня K+.
Інші прояви м’язової дисфункції унаслідок гіпокаліємії:
- слабкість дихальних м’язів, яка може бути такою сильною, що спричиняє дихальну недостатність та смерть;
- ураження м’язів шлунково-кишкового тракту, що зумовлює кишкову непрохідність та пов’язані з нею симптоми розтягнення, анорексію, нудоту, блювання [19, 20].
Корекція дефіциту калію
! Дефіцит калію можна поповнювати призначенням його солей – хлориду, фосфату, бікарбонату, цитрату, ацетату, глюконату [21-23].
Пацієнти з гіпокаліємією та метаболічним алкалозом часто мають дефіцит хлориду внаслідок сечогінної терапії. У таких хворих дефіцит хлоридів сприяє підтримці метаболічного алкалозу шляхом посилення ниркової реабсорбції бікарбонатів, крім того, може сприяти втраті K+, оскільки натрій реабсорбується замість виділеного K+, а не із хлоридом [21, 24, 25]. Було підраховано, що введення солей калію, які не містять хлориду, за наявності метаболічного алкалозу зумовлює утримання лише 40% K+ порівняно зі введенням хлориду калію [25].
Крім того, хлорид калію підвищує концентрацію K+ у сироватці крові швидше, ніж бікарбонат калію. Хлорид – це здебільшого позаклітинний аніон, який не проникає до клітин такою самою мірою, як бікарбонат, сприяючи в такий спосіб підтримці введеного калію у позаклітинній рідині [26]. Також бікарбонат калію може частково нівелювати переваги введення калію, посилюючи метаболічний алкалоз.
! Пацієнтам, що лікуються тіазидними діуретиками, як додаткове джерело калію (у вигляді калію хлориду) та магнію може бути рекомендована дієтична добавка Корамаг®. Також Корамаг® містить коензим Q10, екстракт софори японської (джерело вітаміну Р) та D-альфа-токоферол (вітамін Е), які сприяють підтримці нормального функціонального стану серцево-судинної системи. Добова доза для дорослих становить по 2 капсули 2-3 р/добу.
Підготувала Людмила Суржко
Медична газета «Здоров’я України 21 сторіччя» № 19 (580), 2024 р



