17 жовтня, 2022
Гіпохолестеринемія в пацієнтів із гострим коронарним синдромом: прогностичне значення й супутні несприятливі чинники
Ліпіди мають провідне значення для діяльності кожного живого організму (Segatto M. et al., 2020), оскільки вони регулюють проліферацію клітин та їхній апоптоз, забезпечують діяльність основних регулювальних систем (ендокринної, нервової, імунної) на системному рівні, входять до складу сурфактанта легень і суттєво змінюються в процесі старіння (de Diego I. et al., 2019). За сучасними уявленнями, ліпіди беруть активну участь у запаленні та відіграють вирішальну роль у патогенезі злоякісних пухлин, цукрового діабету (ЦД), атеросклерозу, астми, автоімунних хвороб, нейродегенеративних уражень нервової системи та запальних захворювань кишок (Leuti А. et al., 2020).
Загальновизнано, що підвищення рівня ліпідів крові, зокрема холестерину (ХС), ліпопротеїнів низької щільності та тригліцеридів, асоціюється з розвитком атеросклерозу артерій. Однак серед пацієнтів із клінічними формами ішемічної хвороби серця (ІХС) гіперхолестеринемія (гіперХС) виявлялася лише в половині випадків (Karr S., 2017). Метааналіз 61 проспективного спостереження (близько 55 тис. випадків кардіальної смерті) показав, що пацієнти не мали випадків явно високого рівня ХС, а зменшення його вмісту навіть на 1 ммоль/л супроводжувалося зниженням смертності, проте збільшення ХС не асоціювалося зі зростанням смертності, що потребує подальших досліджень (Prospective Studies Collaboration et al., 2007). Натомість гіпохолестеринемія (гіпоХС) супроводжувалася вищими значеннями захворюваності та смертності, в тому числі від серцево-судинних хвороб (Ives D. G. et al., 1993; Wannamethee O. et al., 1995; Fraunberger P. et al., 2002; Afsarmanesh N. et al., 2006), а також серед пацієнтів хірургічних реанімаційних відділень і геріатричних пансіонатів (Weverling-Rijnsburger A.W. et al., 1997; Wilson R. F. et al., 2003). Украй важливо, що зв’язок між смертністю та рівнем ХС крові мав U‑подібний вигляд: вищі показники смертності від кардіоваскулярних і некардіальних причин траплялися за умов як низького, так і високого рівня ХС крові (Smith D. G. et al., 1992). Якщо патогенетична роль гіперХС у розвитку та прогресуванні серцево-судинних хвороб загалом відома (Borghi C., 2016), то значення гіпоХС продовжує вивчатися. У наших попередніх роботах було показано несприятливе прогностичне значення гіпоХС для перебігу застійної серцевої недостатності (Панчишин М. В. та ін., 2007), діабетичної нефропатії та ниркової недостатності (Королюк О. Я., 2007), метаболічного синдрому (Korolyuk O. Ya., 2008). Усе це висуває проблему гіпоХС на провідне місце, особливо для пацієнтів кардіологічного профілю, найчастішою хворобою серед яких є ІХС, що може перебігати в гострих і хронічних формах.
Серед гострих форм найважливішим є гострий коронарний синдром (ГКС) із постійно високими рівнями захворюваності та смертності (Smith J. N. et al., 2015), що помітно почастішали останнім часом як прямий і непрямий наслідки пандемії COVID‑19 (Bahuva R. et al., 2021). Найчастішою причиною розвитку ГКС є атеросклероз і тромбоз коронарних артерій унаслідок розриву чи ерозування нестабільних бляшок. За попередніми даними нашої кафедри внутрішньої медицини № 2, атеросклеротична дисліпідемія характеризується насамперед гіперХС, але в пацієнтів як зі стабільним, так і з нестабільним перебігом ІХС може виявлятися й гіпоХС, що має несприятливе прогностичне значення (Телєгіна Г. В. та ін., 2004; Філіпюк А. Л., 2006; Панчишин М. В. та ін., 2008). Однак описані особливості ГКС у теперішню постковідну еру та невизначеність його перебігу за умови гіпоХС зумовили доцільність і актуальність нашого дослідження.
Із метою вивчення частоти гіпоХС серед пацієнтів із ГКС та особливостей його перебігу, визначення супутніх несприятливих чинників і причин смерті проведено ретроспективне дослідження за участю 130 пацієнтів з ІХС/ГКС віком 41-86 років (81 чоловік і 49 жінок). За проявами ГКС пацієнтів розподілено на групи: А – нестабільна стенокардія (НС; n=80), В – гострий інфаркт міокарда (ІМ; n=23), С – фатальний коронарний синдром (n=27). У групі А в 7 пацієнтів діагностовано стенокардію, що виникла вперше, та в 73 – прогресивну стенокардію; в групі В у 14 пацієнтів спостерігався ІМ із зубцем Q та в 9 – ІМ без зубця Q, у тому числі у 8 пацієнтів – повторний ІМ і в 4 – рецидивний; у групі С було 4 пацієнти з НС, що померли від тромбоемболії легеневої артерії внаслідок тромбозу правого шлуночка та набряку легень, решта 25 пацієнтів померли від ускладнень ІМ. За вмістом ХС пацієнтів розподілено на три групи: 1 – гіпоХС (ХС <4,1 ммоль/л, або 160 мг/дл), 2 – нормальний уміст ХС (4,1-6,2 ммоль/л, або 160-240 мг/дл), 3 – гіперХС (ХС >6,2 ммоль/л, або >240 мг/дл). Різниця між середніми значеннями оцінювалася з обчисленням t-критерію Стьюдента та за точним тестом Фішера; за рівень істотності прийнято р<0,05.
Результати та обговорення
ГіпоХС виявлена загалом у 19% пацієнтів, причому її частота зростала пропорційно до тяжкості ГКС: від 11% у разі НС до 26% при ІМ (р>0,05) і 37% у разі фатального ГКС (р=0,006).
Пацієнти з гіпоХС були старшими за віком, хоча різниця була дещо нижчою за рівень істотності (р>0,05). Крім того, в них спостерігалися нижчі середні значення індексу маси тіла (24,92±0,56 кг/м2; t=2,16; p>0,05). Також ці пацієнти мали нижчі середні рівні систолічного артеріального тиску (123±8 мм рт. ст.) істотно порівняно з групою 2 (149±4 мм рт. ст.) та групою 3 (157±7 мм рт. ст.; обидва р<0,05) і діастолічного артеріального тиску (77±5 мм рт. ст.) порівняно з групою 2 (92±2 мм рт. ст.) та групою 3 (95±3 мм рт. ст.; обидва р<0,05) як під час госпіталізації, так і впродовж перебування в лікарні.
Більшість пацієнтів з ІХС/НС (група А) мали артеріальну гіпертензію (АГ), постійно контролювали рівень тиску та приймали гіпотензивні препарати. Суттєвої різниці між тяжкістю та тривалістю АГ залежно від умісту ХС крові виявлено не було. ЦД дещо частіше спостерігався у хворих на гіпоХС (р>0,05). Гостра гіперглікемія виявлялася в 11% хворих груп 1 і 2 та в 5% осіб із групи 3. При гіпоХС не спостерігалося надлишку маси тіла (істотно порівняно з групою 2; р=0,021). У пацієнтів із гіпоХС прогресування стенокардії частіше супроводжувалося появою чи наростанням задишки (р>0,05 порівняно з групами 2 та 3). Наростання задишки відображає наростання лівошлуночкової недостатності. Наші попередні роботи та дані літератури вказують на те, що тяжка застійна серцева недостатність істотно частіше спостерігається при низькому рівні ХС крові (Панчишин М. В. та ін., 2007; Королюк О., 2007; Horwich Т., 2002). Відчуття нестачі повітря та ядуха, що відображають гостру лівошлуночкову недостатність, також найчастіше виявлялися при гіпоХС. Кардіогенний шок і гостра лівошлуночкова недостатність дещо частіше виявлялися в пацієнтів групи 1 (р>0,05). Пацієнти групи 1 мали дещо вищу частоту запаморочення та синкопальних станів, відчуттів серцебиття, перебоїв у роботі серця (р>0,05 порівняно з групами 2 та 3), що може свідчити про гіпотензію, аритмію, серцеву недостатність. При гіпоХС на електрокардіограмі найчастіше виявлялися транзиторний підйом чи депресія сегмента ST, транзиторні коронарні зубці Т, постійна та пароксизмальна фібриляція передсердь, гостра блокада лівої ніжки пучка Гіса (БЛНПГ) як прояв гострої ішемії міокарда (р>0,05 порівняно з групами 2 та 3). Негативні зубці Т істотно частіше виявлялися при гіперХС порівняно з групою 1 (p=0,049).
Аналіз перебігу гострого ІМ (група В) показав, що в більшості пацієнтів також спостерігалася АГ, тяжкість чи тривалість якої не залежали від рівня ХС, але лише половина пацієнтів постійно приймала гіпотензивні засоби та контролювала рівень тиску. ЦД дещо частіше виявлявся в групі 1 і взагалі не виявлявся в групі 3. Гостра гіперглікемія при госпіталізації виявлялася в усіх пацієнтів із гіпоХС істотно частіше, ніж у групах 2 (р=0,004) та 3 (р=0,036). Надлишок маси тіла найчастіше мали пацієнти групи 1. У третини пацієнтів із гіпоХС ІМ розвинувся без попередньої стенокардії. Гостра БЛНПГ й атріовентрикулярна (АВ) блокада високого ступеня спостерігалися лише в пацієнтів із гіпоХС, хоча р>0,05 порівняно з групами 2 та 3; в усіх випадках АВ‑блокада виникала на тлі задньодіафрагмального ІМ із зубцем Q, що ускладнювався розвитком кардіогенного шоку. Кардіогенний шок ускладнював перебіг ІМ лише в пацієнтів із гіпоХС (р=0,07 порівняно з групою 2).
У групі С з фатальним перебігом ГКС більшість пацієнтів мали попередню АГ, але її тривалість була найдовшою в пацієнтів із гіпоХС (у 70% – понад 10 років); також інсульт або транзиторне порушення мозкового кровообігу в анамнезі виявлялися найчастіше при гіпоХС (30%), хоча р>0,05 порівняно з групами 2 та 3. Гостра АВ‑блокада високого ступеня спостерігалася лише в пацієнтів із гіпоХС і гіперХС (40 і 50%) (р<0,05 порівняно з групою 2). Це ускладнення в усіх випадках розвивалося при інфаркті задньої стінки лівого шлуночка. При гіпоХС у 4 пацієнтів гостро виникла БЛНПГ, а в половини – бі- чи трифасцикулярна блокада. Істотних відмінностей щодо частоти ускладнень залежно від рівня ХС не виявлено, хоча при гіпоХС дещо частіше реєструвалися набряк легень, азотемія та розриви міокарда. Реактивний перикардит і рання постінфарктна стенокардія спостерігалися лише при гіпоХС. Рецидив ІМ спостерігався у 20% осіб із гіпоХС і в 50% – із гіперХС (p=0,044 порівняно з групою 2). Розрив міокарда з тампонадою серця був причиною смерті в 30% пацієнтів групи 1 і 15% пацієнтів групи 2.
За даними літератури, несприятливим чинником перебігу ГКС вважається підвищення глюкози крові. Зокрема, при фатальному ГКС пацієнти без ЦД з ішемічним інсультом і помірно підвищеним рівнем глюкози мали в 3 рази вищий ризик смерті та гірше відновлення функції після інсульту, ніж хворі з еуглікемією (Capes S. et al., 2002); гіперглікемія при інсульті поглиблювала ішемічне пошкодження й асоціювалася з посиленням набряку мозку та поширенням зони ураження й погіршенням кровообігу в мозку (Mazighi M. et al., 2001; Christensen H. et al., 2009), а пацієнти з транзиторною гіперглікемією мали більші ішемічні вогнища, ніж особи з еуглікемією (Matchar D. B. et al., 1992; Williams L. S. et al., 2002). Дійсно, в нашому дослідженні двоє пацієнтів із гіпоХС двічі перенесли інсульт, обидва мали залишкові явища у вигляді геміпарезів, не мали раніше ЦД, але при госпіталізації з приводу ІМ у них виявлено гіперглікемію (7,1 та 8,6 ммоль/л). Причиною смерті в обох випадках були обширні трансмуральні ІМ із розривами задньої стінки. Третім пацієнтом із гіпоХС і розривом міокарда була жінка віком 79 років із тривалою помірною АГ і тяжким перебігом ЦД 2 типу (глікемія при госпіталізації – 13,8 ммоль/л, ХС – 2,47 ммоль/л, або 96 мг/дл). Ці випадки ілюструють «подвійну атаку гіперглікемії та гіпоХС під час ІМ, ускладненого розривом серця», описану вперше ще в 1953 році R. Boulin і співавт.
Ідеться про схильність хворих до гіперглікемії впродовж першої доби після стресової ситуації (ІМ, інсульт, інші травми), що зумовлює вивільнення ендогенних кортикостероїдів і катехоламінів або відносний дефіцит інсуліну чи інсулінорезистентність (Mehta S., 2003; Lindsberg P. J. et al., 2004). Стресова гіперглікемія спричиняє анаеробний шлях метаболізму, лактатацидоз та утворення вільних радикалів; це зумовлює пряме перекисне окиснення ліпідів клітинних мембран і лізис клітин, стимулює апоптоз. Гіперглікемія сповільнює ретроградну колатеральну циркуляцію, поглиблює гіпоперфузію міокарда та дисфункцію коронарних судин (Kersten J. R. et al., 2001), тим самим впливаючи на функцію мітохондріальних калієвих АТФ‑каналів, які забезпечують захисний патогенетичний механізм «тренування ішемією» (Ishihara М. et al., 2003; Takefumi Т. et al., 2008). Також гіперглікемія зумовлює скупчення лейкоцитів у капілярах міокарда, що призводить до обструкції судини, збільшує запальну відповідь, активує тромбоцити, підвищує утворення тромбіну та пригнічує фібриноліз (Іshihara М. et al., 2003; Undas А. et al., 2008). Резистентність до інсуліну спричиняє протромботичні стани, тромбофілію, ендотеліальну дисфункцію, активацію прозапальних цитокінів. Відносний дефіцит інсуліну підвищує рівень вільних жирних кислот, які впливають на судинну реактивність (Yang J. et al., 2022; Kosiborod M., 2022).
Проаналізувавши лабораторні показники обстежених пацієнтів, ми відзначили, що в пацієнтів із гіпоХС спостерігалися найвищі значення протеїнурії (істотна різниця з групою 3; p<0,05). Це може пояснюватися старшим віком пацієнтів, тривалою АГ та ЦД 2 типу, який також найчастіше траплявся в цій групі. Відомо, що протеїнурія збільшує ризик інсульту й ІХС (Madison J. R. et al., 2006). Має значення те, що гіпоХС асоціювалася з найвищими середніми значеннями сечовини та креатиніну крові, які були істотно вищими порівняно з групою 3 (0,123±0,022 проти 0,083±0,004 та 0,073±0,004 ммоль/л; p<0,05). Оскільки рівень креатиніну при госпіталізації вважається незалежним предиктором смертності при гострому ІМ (Fácila L. et al., 2006), це може вказувати на інтенсифікацію ендогенної інтоксикації за умови гіпоХС. Пацієнти з гіпоХС мали також найнижчі середні значення загального білка (63,8±3,3 проти 76,5±1,2 та 78,9±1,3 г/л; p<0,05 порівняно з групами 2 та 3), що можна розцінювати як несприятливе явище, оскільки зниження рівня альбуміну сироватки (що відбувається паралельно зниженню загального білка) асоціюється з розвитком чи посиленням серцевої недостатності, ІХС, підвищенням серцевої та загальної смертності (Arques S., 2020).
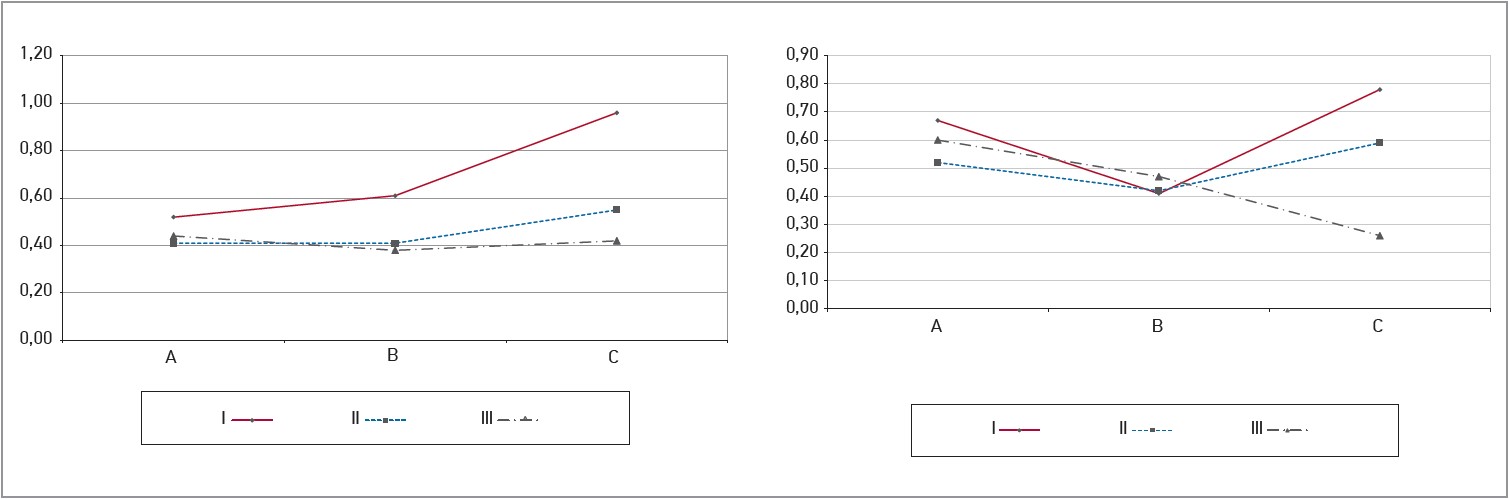
У пацієнтів із гіпоХС можна було констатувати активацію системної запальної відповіді та пригнічення імунної ланки. Наприклад, у них були найвищими середні значення всіх маркерів запалення: лейкоцитів (p>0,05), паличкоядерних нейтрофілів (p<0,05 порівняно з групою 3), сегментоядерних нейтрофілів (p<0,05 порівняно з групами 2 та 3), швидкість осідання еритроцитів (p<0,05 порівняно з групою 3), що супроводжувалося нижчими рівнями еозинофілів і лімфоцитів (обидва p<0,05 порівняно з групами 2 та 3). Це може пояснюватися чіткими асоціаціями гіпоХС із підвищенням рівня фактора некрозу пухлини чи цитокінів (Hofmaenner D. A., 2022). Водночас маркери резорбційно-некротичного синдрому не залежали від рівня ХС крові, хоча в пацієнтів з ІХС/ІМ за умови гіпоХС (група 1В) були істотно вищими середні значення лейкоцитів і частота лейкоцитозу, ніж у групах 2В та 3В. Важливо, що за умови гіпоХС у пацієнтів з ІХС/ГКС середні рівні аспартатамінотрансферази (АСТ) були найвищими та переважали норму (p<0,05 порівняно з групою 3), як і рівні аланінамінотрансферази (АЛТ) при ІХС/НС і фатальному ГКС (групи А та С), тоді як у разі гострого ІМ (група В) – у пацієнтів із гіперХС. У хворих із фатальним ГКС середні значення АЛТ перевищували норму (p<0,05 порівняно з групою 3) (рис.).
Рис. Рівні трансаміназ (АСТ, АЛТ) та їх співвідношення
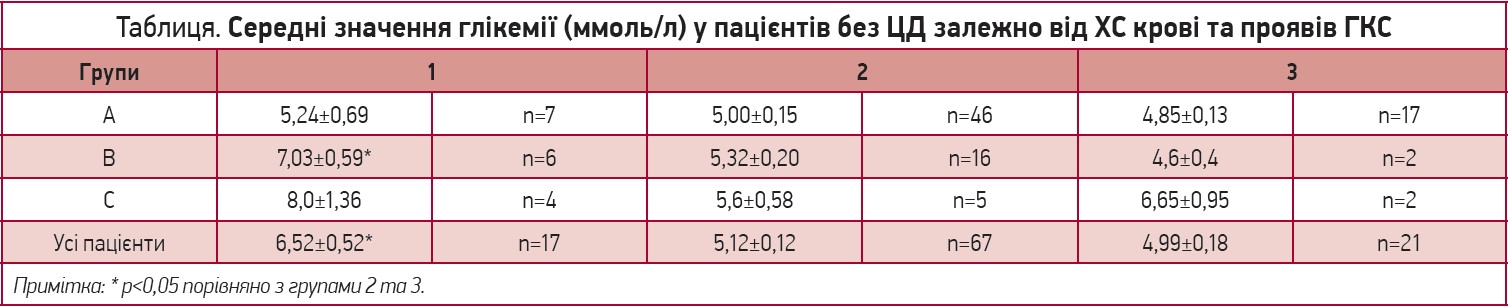
Проте найцікавіші констеляції знайдено під час оцінки рівнів глікемії. У пацієнтів із гіпоХС спостерігалися найвищі середні значення глікемії натще (8,37±0,89 проти 5,81±0,28 та 5,85±0,45 ммоль/л; p<0,05 порівняно з групами 2 та 3). Ця різниця збереглася й після виключення пацієнтів із ЦД в анамнезі: рівні глікемії натще в пацієнтів без попередньо діагностованого ЦД за умови гіпоХС завжди були істотно вищими, ніж за умови нормо- та гіперХС (p<0,05 порівняно з групами 2 та 3) (табл.). Це підтверджує, що гіперглікемія під час гострої кардіальної події, яка стає своєрідним стресором, унаслідок активації симпатичної нервової системи та підвищення утворення катехоламінів і кортизолу стимулює глюконеогенез, глікогеноліз і ліполіз, що призводить до інсулінорезистентності на рецепторному / пострецепторному рівнях; саме тому в пацієнта одночасно спостерігаються гіперглікемія, гіперінсулінемія та резистентність до інсуліну (Paolisso P. et al., 2021).
За даними літератури, рівень глікемії натще був тісно пов’язаним із прогнозом і перебігом кардіоваскулярних хвороб. Зокрема, ризик внутрішньолікарняної смерті в пацієнтів з ІМ без попереднього ЦД та рівнем глюкози при госпіталізації >6 ммоль/л був у 3,9 раза вищим, аніж у пацієнтів з еуглікемією (Capes еt al., 2000). Серед пацієнтів із гострою гіперглікемією частіше спостерігалися великі зони некрозу та вищий рівень смертності у віддалені терміни після перенесеного ІМ, причому це не залежало від ЦД в анамнезі (Meier еt al., 2005). У пацієнтів зі стрес-гіперглікемією із ЦД та без нього спостерігалася більша поширеність ІМ, найвищі рівні тропоніну І та найнижчі значення фракції викиду лівого шлуночка, ніж за умов еуглікемії (Marfella еt al., 2003). Пацієнти з ГКС і гострою гіперглікемією мали вищу частоту серцевої недостатності, шоку, рецидивів стенокардії та смертність, а рівень глюкози під час госпіталізації ≥7 ммоль/л може бути предиктором коронарної оклюзії й ураження кількох коронарних артерій у пацієнтів із ГКС (Nguyen еt al., 2003).
Отже, оскільки стрес-гіперглікемія, особливо асоційована з гіпоХС, є прогностично несприятливою ознакою у зв’язку з високою частотою тяжких уражень серця та мозку, вона потребує специфічних терапевтичних заходів, зокрема застосування внутрішньовенних інфузій інсуліну за стандартними схемами в умовах відділення інтенсивної терапії чи підшкірних ін’єкцій інсуліну в умовах інших відділень, щоб утримувати рівень глікемії <10 ммоль/л. Оскільки ураження мозку та міокарда при гострій гіперглікемії мають однакові механізми, то гіперглікемія під час активної реперфузії може посилити ацидоз в ішемізованих тканинах (Rajpurohit A. еt al., 2021), що ставить питання про безпечність проведення реперфузійної терапії в пацієнтів з ІМ і гострою гіперглікемією.
Висновки
1. ГіпоХС може вважатися маркером несприятливого прогнозу, оскільки істотно частіше виявляється в пацієнтів із гострим ІМ, аніж у разі НС, особливо у фатальних випадках.
2. У пацієнтів із гіпоХС істотно частіше виявлялися гіпотензія (здебільшого як прояв кардіогенного чи аритмічного шоку), порушення провідності, зокрема гостра АВ‑блокада високого ступеня; за умови гіпоХС найчастіше реєструвалися розриви міокарда.
3. ГіпоХС асоціювалася з активацією запалення й ендогенної інтоксикації з нижчими рівнями загального білка, що вважається чинниками несприятливого перебігу АГ, ІХС, ЦД.
4. Особливо несприятливим є поєднання гіпоХС зі стрес-гіперглікемією в пацієнтів як із попередньо діагностованим діабетом, так і без діабету в анамнезі, оскільки таке поєднання підвищує ризик ранньої та віддаленої смерті й частоту ускладнень гострого ІМ чи інсульту, асоціюється з великими розмірами некрозу та схильністю до розривів міокарда.
5. Дискутабельними залишаються потреба в спеціальних заходах корекції гострої гіперглікемії та безпечність проведення тромболізису в пацієнтів із ГКС.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 10 (527), 2022 р.