19 січня, 2022
Менеджмент пацієнтів із клапанною хворобою серця
Об’єднаний комітет Американської колегії кардіологів (АСС) та Американської асоціації кардіологів (АНА) у співпраці з поважними міжнародними товариствами 2020 р. розробили настанову щодо діагностики та лікування дорослих пацієнтів із клапанною хворобою серця (КХС). Основна мета полягала у наданні чітких, основаних на наукових доказах, сучасних рекомендацій на допомогу клініцистам у прийнятті оптимальних рішень щодо ведення таких хворих. Пропонуємо до вашої уваги ключові положення документа з акцентом на фармакотерапії та втручаннях у різних категорій пацієнтів із КХС.
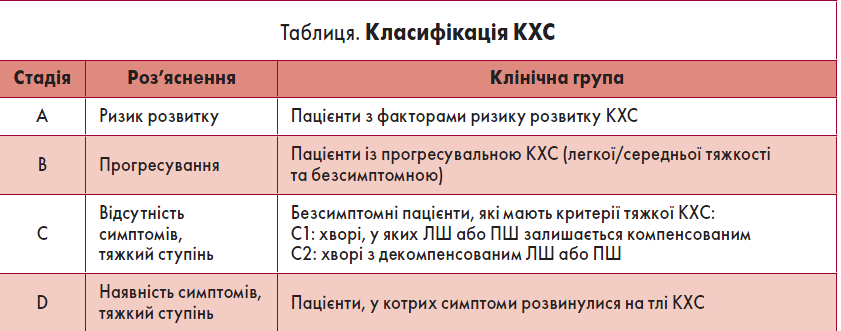
Визначення тяжкості КХС
Класифікація КХС за ступенем тяжкості базується на кількох критеріях, як-то симптоми, анатомія/гемодинаміка клапана та вплив його дисфункції на роботу шлуночків і судин (наприклад, пошкодження органів-мішеней). Класифікацію прогресування КХС наведено у таблиці.
Діагностика, інформування пацієнтів, періодичний моніторинг та фармакотерапія є важливими елементами в лікуванні осіб із ризиком розвитку КХС та легким/помірним ураженням клапана. Хірургічні та транскатетерні втручання проводять здебільшого у пацієнтів із тяжкою КХС.
Показання для періодичного моніторингу і втручань залежать від:
- наявності чи відсутності симптомів;
- тяжкості КХС;
- реакції лівого (ЛШ) та/або правого шлуночка (ПШ) на перевантаження об’ємом чи тиском, викликане КХС;
- впливу на мале або велике коло кровообігу.
Метою втручання на клапані є зменшення симптомів, поліпшення виживаності хворих і мінімізація ризику ускладнень, пов’язаних із КХС, таких як незворотна шлуночкова дисфункція, легенева гіпертензія, інсульт та фібриляція передсердь (ФП).
Діагностична оцінка
Пацієнти із КХС можуть мати шуми в серці, симптоми або випадково виявлені аномалії клапанів під час неінвазивного тестування. Всі особи із підозрюваною чи підтвердженою КХС повинні пройти первинний ретельний збір анамнезу та фізикальний огляд.
Електрокардіограма (ЕКГ) для підтвердження серцевого ритму й рентгенографія грудної клітки для визначення наявності/відсутності застою в легенях чи іншої легеневої патології можуть бути корисними.
Окрім того, для діагностики та оцінки підозрюваної чи підтвердженої КХС необхідно виконати комплексну трансторакальну ехокардіографію (TTE) із двовимірною (2D) візуалізацією та доплерівським режимом. Також за допомогою TTE можна отримати додаткову інформацію про вплив ураження клапана на камери серця, магістральні судини тощо. Щоб визначити оптимальне лікування для пацієнта із КХС, інколи потрібне додаткове обстеження, таке як трансезофагеальна ехокардіографія (ТЕЕ), комп’ютерна (КТ), магнітно-резонансна томографія (МРТ) серця, стрес-тестування, голтерівське моніторування, діагностична гемодинамічна катетеризація серця або позитронно-емісійна томографія (ПЕТ) у поєднанні з КТ.
Якщо заплановане оперативне втручання, слід оцінити пов’язані з ним ризики з урахуванням інших факторів, включно із супутніми захворюваннями, слабкістю, уподобаннями хворого тощо.
Подальше спостереження за пацієнтами передбачає регулярні огляди і TTE. Метою є запобігання незворотним наслідкам тяжкої КХС, які насамперед впливають на стан шлуночків та малого кола кровообігу, що можуть виникати за відсутності симптомів КХС. Частота повторної 2D-ЕхоКГ із доплером залежить від типу й тяжкості ураження клапана (як-то аортальний стеноз/регургітація, мітральний стеноз/регургітація), швидкості прогресування КХС та її впливу на уражений шлуночок (Lancellotti et al., 2013; Taniguchi et al., 2015; Genereux et al., 2016).
Оцінка хірургічного та інтервенційного ризику
Визначення ризику є основоположним елементом передпроцедурної оцінки пацієнтів із КХС, які є можливими кандидатами для втручання з метою корекції ураження клапана. Важливо розраховувати індивідуальні ризики для конкретних хірургічних та/або транскатетерних процедур із використанням онлайн-інструментів у разі їх доступності та обговорювати перед втручанням як частину процесу спільного прийняття рішень (І, С-ЕО) (Kiani et al., 2019; Thourani et al., 2019).
Роль мультидисциплінарної команди
Пацієнтів із тяжкою формою КХС при розгляді необхідності втручання має оцінювати мультидисциплінарна команда фахівців із серцевих клапанів (І, С-ЕО). Консультація або направлення до центру первинної/комплексної діагностики клапанів серця є доцільними, коли обговорюються варіанти лікування для безсимптомних хворих на тяжку КХС, пацієнтів, для яких відновлення клапана має переваги перед його заміною, або для осіб із множинними супутніми захворюваннями, що є кандидатами для втручання на клапані (ІІа, С‑LD) (Nishimura et al., 2019; Scali et al., 2020).
Основні принципи лікування
У пацієнтів, які проходять обстеження із приводу КХС, слід оцінювати наявність факторів серцево-судинного ризику, включно з артеріальною гіпертензією, цукровим діабетом та гіперліпідемією. Чинники здорового способу життя, як-то фізична активність, здорове харчування, відмова від куріння та підтримання нормальної ваги, також є важливими. Для багатьох осіб із безсимптомною КХС корисні регулярні аеробні вправи для зміцнення серцево-судинної системи (Gati et al., 2019; Arnett et al., 2019). Більшість пацієнтів із систолічною дисфункцією ЛШ і тяжкою КХС потребують проведення втручання на клапані.
У разі відстрочення або неможливості виконання втручання слід ініціювати/продовжувати стандартну медикаментозну терапію із приводу систолічної дисфункції ЛШ, що включає діуретики, інгібітори ангіотензинперетворювального ферменту (іАПФ), блокатори рецепторів ангіотензину ІІ (БРА), β-блокатори, антагоністи альдостерону та/або сакубітрил/валсартан, а також бівентрикулярну стимуляцію, як зазначено в рекомендаціях щодо серцевої недостатності (СН). У пацієнтів зі стенозувальним ураженням клапана слід уникати різкого зниження артеріального тиску (АТ) (Yancy et al., 2017.
Антикоагулянтна терапія при ФП у пацієнтів із КХС
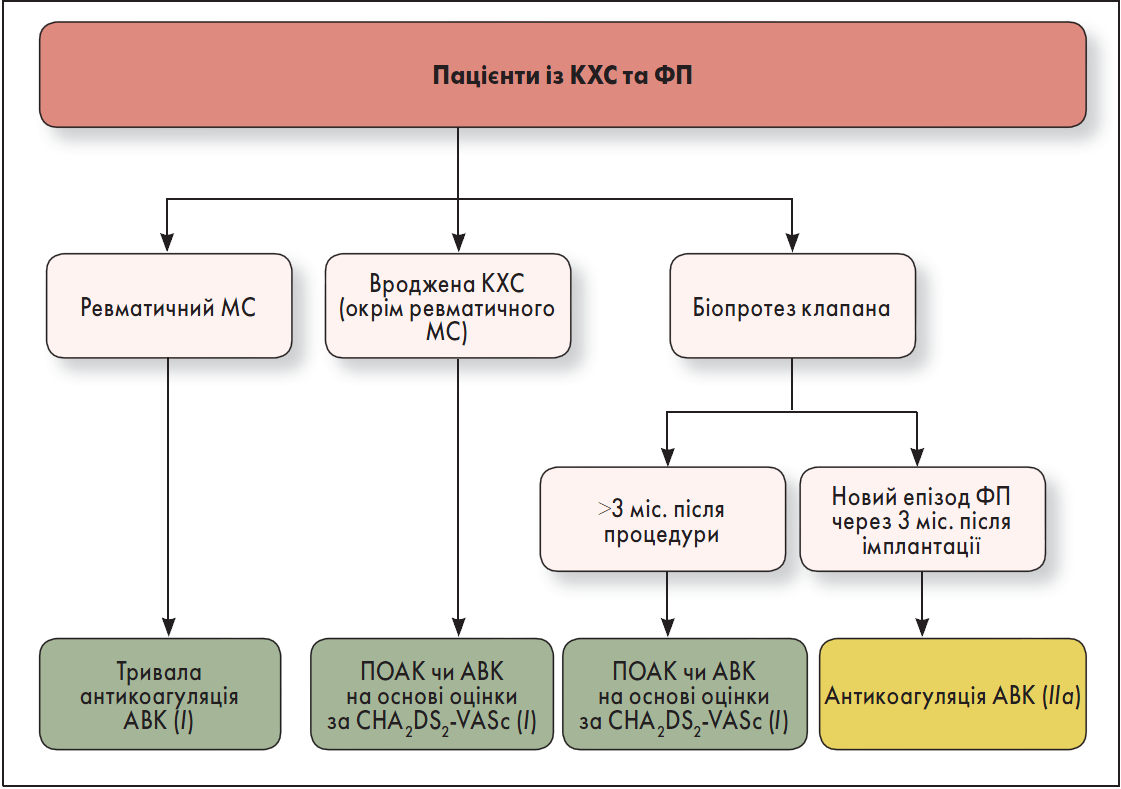
Осіб із КХС та ФП необхідно обстежити на предмет ймовірності розвитку тромбоемболічних подій та призначити лікування пероральними антикоагулянтами за наявності високого ризику. Аспекти антикоагулянтної терапії у хворих на КХС наведені на рисунку 1.
Рис. 1. Аспекти антикоагулянтної терапії у хворих на КХС
У пацієнтів із ФП та вродженою КХС, окрім ревматичного мітрального стенозу (МС), або яким було встановлено біопротез клапана >3 місяці тому, прямі оральні антикоагулянти (ПОАК) є ефективною альтернативою антагоністам вітаміну К (АВК) на основі оцінки за шкалою CHA2DS2-VASc (І, А) (Pan et al., 2017; Lip et al., 2019). Хворим на ФП та ревматичний МС рекомендовано тривалу пероральну антикоагулянтну терапію АВК (І, С-ЕО).
Для осіб із ФП, що виникла вперше, через три місяці після хірургічного втручання або транскатетерної заміни біопротезного клапана доцільною є антикоагуляція за допомогою АВК (IIа, B-NR) (Jochheim et al., 2019; Mangner et al., 2019). Пацієнтам із механічними клапанами серця з/без ФП, які потребують тривалої антикоагулянтної терапії АВК для запобігання тромбозу клапана, застосування ПОАК не рекомендоване (III: завдає шкоди, B-R) (Eikelboom et al., 2013).
Застосування класу рекомендацій та рівня доказовості при оцінюванні клінічних стратегій, терапевтичних втручань і методів або діагностичних інструментів при лікуванні пацієнтів
Клас (сила) рекомендації
-
клас І (сильна): переваги >>> ризики
-
клас ІІа (помірна): переваги >> ризики
-
клас ІІа (слабка): переваги ≥ ризики
-
клас ІІІ: переваг немає (помірна): переваги = ризики
-
клас ІІІ: шкода (сильна): ризики > переваги
Рівень (якість) доказів
Рівень А
-
докази високої якості з більш ніж 1 РКД
-
метааналіз даних високоякісних РКД
-
≥1 РКД, підкріплене даними якісних реєстрових досліджень
Рівень B-R (рандомізовані)
-
докази помірної якості з ≥1 РКД
-
метааналіз даних РКД помірної якості
Рівень B-NR (нерандомізовані)
-
докази помірної якості з ≥1 добре спланованих, якісно виконаних нерандомізованих обсерваційних або реєстрових досліджень
-
метааналіз даних таких досліджень
Рівень C‑LD (обмежені дані)
-
результати рандомізованих/нерандомізованих обсерваційних/реєстрових досліджень з обмеженнями у дизайні або при проведенні
-
метааналіз даних таких досліджень
-
дані фізіологічних або механістичних досліджень за участю людей
Рівень C-EO (експертна думка)
-
консенсусні експертні висновки на основі клінічного досвіду
Примітка: РКД – рандомізовані контрольовані дослідження.
Фармакотерапія та втручання у різних категорій хворих
Аортальний стеноз
Медикаментозний та інтервенційний підходи до ведення пацієнтів із клапанним аортальним стенозом (АС) залежать від точної діагностики причини його виникнення та стадії перебігу захворювання. Виділяють чотири стадії АС, які визначаються симптомами пацієнта, анатомією/гемодинамікою клапана, змінами ЛШ і судинної системи:
- стадія А – ризик розвитку АС;
- стадія B – прогресувальна гемодинамічна обструкція;
- стадія C – тяжкий безсимптомний АС;
- стадія D – симптоматичний АС.
Для осіб з АС доцільна медикаментозна терапія АГ та гіперліпідемії відповідно до рекомендацій. У пацієнтів із ризиком розвитку АС стадії А та в осіб із безсимптомним АС стадій B/C слід лікувати АГ, починаючи з низької дози та поступово підвищуючи в міру необхідності, за відповідного клінічного контролю (I, B-NR) (Nazarzadeh et al., 2019; Rahimi et al., 2018).
Усім хворим на кальцифікований АС показано терапію статинами для первинної та вторинної профілактики атеросклерозу на основі показників стандартизованого ризику (I, A) (Rossebo et al., 2008; Chan et al., 2010).
В осіб, які перенесли транскатетерну імплантацію аортального клапана (TAVI), можна розглянути використання блокаторів ренін-ангіотензин-альдостеронової системи (іАПФ або БРА) для зниження довгострокового ризику смерті від усіх причин (IIb, B-R) (Ochiai et al., 2018; Inohara et al., 2018). Пацієнтам із кальцифікованим АС (стадії B і C) лікування статинами не показане для попереджання гемодинамічного прогресування АС (III: переваги відсутні, А) (Cowell et al., 2005).
Дорослим із тяжким високоградієнтним АС (стадія D1) та симптомами задишки при фізичному навантаженні, СН, стенокардії, синкопе або пресинкопе в анамнезі або за результатами стрес-тестування показане протезування аортального клапана (ПАК) (І, А) (Kapadia et al., 2015; Makkar et al., 2012). Окрім того, дану процедуру слід проводити у безсимптомних пацієнтів із тяжким АС та ФВ ЛШ <50% (стадія C2), а також в осіб із тяжким АС (стадія С1), які перенесли операцію на серці за іншими показаннями (I, B-NR) (Bohbot et al., 2019; Ito et al., 2018).
На додаток, ПАК рекомендовано симптомним хворим із низькою швидкістю кровотоку, тяжким АС із малим градієнтом і ФВ ЛШ (стадія D2) (I, B-NR) (Anjan et al., 2016; Lopez-Marco et al., 2016). Симптомним пацієнтам із низькою швидкістю кровотоку, тяжким АС із малим градієнтом та нормальною ФВ ЛШ (стадія D3) варто виконувати ПАК, якщо АС є найбільш імовірною причиною симптомів (I, B-NR) (Eleid et al., 2019; Rusinar et al., 2018).
У безсимптомних осіб із тяжким АС (стадія C1) і низьким хірургічним ризиком ПАК є розумним вибором, якщо стрес-тестування демонструє знижену толерантність до фізичного навантаження або падіння систолічного АТ на ≥10 мм рт. ст. від вихідного до межового рівня під час навантаження (IIа, B-NR) (Saeed et al., 2018; Marеchaux et al., 2010). У безсимптомних пацієнтів із дуже тяжким АС і низьким хірургічним ризиком ПАК є також доцільним (IIа, B-R) (Kang et al., 2020; Nakatsuma et al., 2019). У безсимптомних хворих на тяжкий АС (стадія C1) із низьким хірургічним ризиком ПАК обґрунтоване, якщо рівень натрійуретичного пептиду типу B у сироватці крові більш ніж утричі перевищує норму (IIа, B-NR) (Lim et al., 2004).
Окрім того, ПАК варто проводити у безсимптомних осіб із високоградієнтним тяжким АС (стадія C1) і низьким хірургічним ризиком (IIа, B-NR) (Nishimura et al., 2016). ПАК можна розглядати у безсимптомних пацієнтів із високоградієнтним виразним АС (стадія C1) та прогресувальним зниженням ФВ ЛШ (IIb, B-NR), а також осіб із помірним АС (стадія В), які перенесли кардіохірургічне втручання за іншими показаннями (IIb, C-EO) (Lancellotti et al., 2018).
Аортальна регургітація
Гостра аортальна регургітація (АР) може бути результатом аномалій клапана, найчастіше ендокардиту, або аномалій аорти, насамперед розшарування. Гостра АР також інколи виникає як ятрогене ускладнення транскатетерної процедури або після тупої травми грудної клітки. Гостре перевантаження об’ємом ЛШ зазвичай призводить до тяжкого застою в легенях і низького серцевого викиду. Невідкладна діагностика, лікування та швидке втручання рятують життя хворих.
Пацієнтам із безсимптомним перебігом хронічної АР (стадії В і С) рекомендоване лікування АГ (систолічний АТ >140 мм рт. ст.) (I, B-NR). Симптомним особам із тяжкою АР та/або систолічною дисфункцією ЛШ (стадії C2 та D), але високим хірургічним ризиком слід призначити медикаментозне лікування іАПФ, БРА та/або сакубітрилом/валсартаном для зниження ФВ ЛШ (I, B-NR) (Zoghbi et al., 2017; Pizarro et al., 2011).
Симптомним хворим на тяжку АР (стадія D) показано операцію на аортальному клапані незалежно від систолічної функції ЛШ (I, B-NR) (Detaint et al., 2008). Безсимптомним пацієнтам із хронічним тяжкою АР та систолічною дисфункцією ЛШ (ФВ ЛШ ≤55%) (стадія C2) також необхідне хірургічне втручання на аортальному клапані, якщо не виявлено іншої причини систолічної дисфункції (I, B-NR) (Borer et al., 1998; Ishii et al., 1996).
У безсимптомних пацієнтів із виразною АР та нормальною систолічною функцією ЛШ (ФВ ЛШ >55%) доцільне хірургічне втручання на аортальному клапані, якщо ЛШ значно збільшений (стадія C2) (IІа, B-NR) (Yang et al., 2019; Saisho et al., 2015).
У безсимптомних пацієнтів із тяжкою АР, нормальною систолічною функцією ЛШ у спокої (ФВ ЛШ >55%; стадія С1) та низьким хірургічним ризиком можна розглянути операцію на аортальному клапані, якщо спостерігається прогресувальне зниження ФВ ЛШ або збільшення дилатації ЛШ – кінцевий діастолічний розмір ЛШ >65 мм (IІb, B-NR) (Kammerlander et al., 2019; Attenhofer Jost et al., 2000). Пацієнтам із помірною АР (стадія В), які потребують операції на серці або аорті за іншими показаннями, рекомендоване хірургічне втручання на аортальному клапані (ІІа, С-ЕО).
Бікуспідальний аортальний клапан
Бікуспідальний аортальний клапан (БАК) – поширена вроджена аномалія, на яку страждають 0,5‑2% дорослих. У пацієнтів із БАК може розвинутися ізольована хвороба аортального клапана, включно з ізольованими AР, AС або їх комбінацією. Хворі з БАК потребують ретельного обстеження як аортального клапана, так і аорти протягом усього життя.
У безсимптомних або симптомних пацієнтів із БАК рекомендоване хірургічне втручання щодо заміни синуса аорти та/або висхідної аорти при діаметрі >5,5 см (I, B-NR) (Masri et al., 2017). Також у безсимптомних осіб із БАК і додатковим фактором ризику розшарування аорти доцільною є операція для заміни синуса аорти та/або висхідної аорти при діаметрі 5,0‑5,5 см (IІа, B-NR) (Elefteriades et al., 2002). У хворих із БАК, показаннями для хірургічного ПАК та заміни синуса аорти або висхідної аорти при діаметрі ≥4,5 см є розумним вибором (IІа, B-NR) (Svensson et al., 2011; Borger et al., 2004).
У пацієнтів із БАК, які відповідають критеріям заміни синуса аорти, може бути розглянуте клапанозберігальне хірургічне втручання (IІb, С‑LD) (Beckerman et al., 2018). У безсимптомних хворих із БАК та низьким хірургічним ризиком, які не мають додаткових факторів ризику розшарування аорти, ймовірно доцільною є операція із заміни синусів аорти та/або висхідної аорти при діаметрі 5,0‑5,5 см (IІb, B-NR) (Park et al., 2011).
У хворих із БАК та тяжкою AР, які відповідають критеріям ПАК, в окремих пацієнтів можна розглянути відновлення аортального клапана (IІb, С‑LD) (Schneider et al., 2017). В осіб із БАК та симптоматичним тяжким АС TAVI є ймовірною альтернативою хірургічного ПАК після врахування специфічних для пацієнта процедурних ризиків, уподобань і компромісів (IІb, B-NR) (Takagi et al., 2019; Kanjanahattakij et al., 2018).
Мітральний стеноз
Захворюваність на ревматичний мітральний стеноз (МС) є незначною у розвинених країнах і повільно зменшується у країнах із низьким і середнім рівнем доходів, але наразі МС залишається основною причиною КХС у всьому світі. Ревматичний МС зустрічається набагато частіше серед жінок (близько 80% випадків), ніж чоловіків.
В осіб із ревматичним МС і ФП антикоагулянти здатні знизити частоту тромбоемболічних подій. Пацієнтам із ревматичним МС і ФП, раніше перенесеною емболією або тромбозом лівого передсердя (ЛП) показано антикоагулянтну терапію АВК (I, С‑LD) (Kim et al., 2019; Giugliano et al., 2019). В осіб із ревматичним МС і ФП зі швидкою шлуночковою відповіддю контроль частоти серцевих скорочень може бути корисним (IІа, С‑LD) (Yusuf et al., 2015). У хворих із нормальним синусовим ритмом та симптоматичною синусовою тахікардією у спокої або синусовою тахікардією при навантаженні ймовірна доцільність моніторингу серцевого ритму для купірування симптомів (ІІа, А) (Kitzman et al., 2017; Laufer-Perl et al., 2017).
Слід зазначити, що черезшкірна балонна комісуротомія (ЧБК) або хірургічне втручання (відкрита/закрита комісуротомія) є оптимальними методами для хворих на ревматичний МС. У симптомних пацієнтів із хронічною СН (II, III або IV ФК за NYHA) із тяжким ревматичним МС (стадія D) та сприятливою морфологією клапана із менш ніж помірною мітральною регургітацією (MР) згідно з доплерівською ЕхоКГ за відсутності тромбозу ЛП рекомендовано ЧБК (І, А) (Saggu et al., 2015).
У пацієнтів із виразними симптомами (III або IV ФК за NYHA) та тяжким ревматичним МС (стадія D), які не є кандидатами для ЧБК, не перенесли ЧБК раніше, потребують інших кардіологічних процедур або не мають доступу для виконання ЧБК, показано операцію на мітральному клапані (I, B-NR) (Parakh et al., 2013).
На додачу, в безсимптомних хворих на тяжкий ревматичний МС (стадія С) зі сприятливою морфологією клапана та менш ніж помірною МР за даними доплерівської ЕхоКГ у разі відсутності тромбозу ЛП, які мають підвищений легеневий тиск, ЧБК є розумним вибором (IІа, B-NR) (Agrawal et al., 2016). У безсимптомних осіб із тяжким ревматичним МС (стадія С) та сприятливою морфологією клапана та менш ніж помірною МР за відсутності тромбозу ЛП, у котрих вперше розвинувся епізод ФП, можна розглянути проведення ЧБК (IІb, С‑LD) (Rajesh et al., 2015).
Також у симптомних пацієнтів (II, III або IV ФК за NYHA) із ревматичним МС та площею мітрального клапана >1,5 см2, в яких є ознаки гемодинамічно значимого ревматичного МС на основі тиску в легеневій артерії >25 мм рт. ст. або за градієнту мітрального клапана >15 мм рт. ст. під час навантаження, можна розглянути ЧБК (IІb, С‑LD) (Iung et al., 2018). У хворих на тяжкий ревматичний МС (стадія D) із виразними симптомами (III або IV ФК за NYHA), що мають неоптимальну анатомію клапана, не є кандидатами для оперативного втручання або мають високий хірургічний ризик, ЧБК є ймовірним розумним вибором (IІb, B-NR) (Manjunath et al., 2011).
Мітральна регургітація
Гостра мітральна регургітація (МР) може бути викликана порушенням роботи апарату мітрального клапана. Гостре перевантаження об’ємом ЛШ та ЛП призводить до застою у легенях і низького серцевого викиду. Діагностика наявності та етіології гострої МР разом із невідкладним втручанням можуть запобігти фатальним наслідкам.
Терапія вазодилататорами покращує гемодинамічну компенсацію при гострій МР. У симптомних або безсимптомних пацієнтів із тяжкою первинною МР та систолічною дисфункцією ЛШ (стадії C2 і D), в яких операція неможлива або має бути відкладена, рекомендоване проведення оптимального лікування для контролю систолічної дисфункції відповідно до рекомендацій (IІа, B-NR) (Ahmed et al., 2012). Безсимптомним хворим на первинну МР із нормальною систолічною функцією ЛШ (стадії В і С1), які є нормотензивними, терапія вазодилататорами не показана (IІІ: переваги відсутні, B-NR) (Varadarajan et al., 2008).
Симптомним пацієнтам із тяжкою первинною МР (стадія D) рекомендоване втручання на мітральному клапані незалежно від систолічної функції ЛШ (I, B-NR) (Gillinov et al., 2010). Окрім того, таку операцію слід провести у безсимптомних осіб із виразною первинною МР та систолічною дисфункцією ЛШ (стадія С2) (I, B-NR) (Tribouillo et al., 2009; Enriquez-Sarano et al., 2005). Хворим на тяжку первинну МР, яким показане хірургічне втручання, рекомендовано реконструкцію, а не заміну мітрального клапана, якщо анатомічною причиною МР є дегенеративне захворювання, а також у разі можливого успішного, довгострокового результату процедури (I, B-NR) (Lazam et al., 2017; Suri et al., 2016).
У безсимптомних пацієнтів із виразною первинною МР та нормальною систолічною функцією ЛШ (стадія С1) відновлення мітрального клапана є розумним вибором, якщо ймовірність успішних і довготривалих наслідків процедури без залишкової МР становить >95% із очікуваним рівнем смертності <1% (IІа, B-NR) (Kang et al., 2009). У безсимптомних хворих на тяжку первинну МР із нормальною систолічною функцією ЛШ (стадія С1), але прогресувальним збільшенням розміру ЛШ або зменшенням ФВ операцію на мітральному клапані можна розглянути незалежно від ймовірності її успішного та довгострокового результату (IІb, С‑LD) (Tribouilloy et al., 2011).
В осіб із виразними симптомами (III чи IV ФК за NYHA) із первинною тяжкою МР та високим хірургічним ризиком доцільна транскатетерна пластика від краю до краю (TEER), якщо анатомія мітрального клапана є сприятливою, а очікувана тривалість життя пацієнта становить принаймні один рік (IІа, B-NR) (Feldman et al., 2015). У симптомних пацієнтів із тяжкою первинною МР, пов’язаною з ревматичним ураженням клапана, реконструкцію мітрального клапана можна розглянути за наявності показань для хірургічного лікування та ймовірності його довготривалого й успішного результату (IІb, B-NR) (Dillon et al., 2015).
Хронічна вторинна мітральна регургітація
МР асоційована із тяжкою дисфункцією ЛШ, спричиненою ішемічною хворобою серця (ішемічна хронічна вторинна МР) або ідіопатичним ураженням міокарда (неішемічна хронічна вторинна МР). Хворим на тяжку вторинну МР та СН зі зниженою ФВ ЛШ слід призначити оптимальну терапію відповідно до рекомендацій. Пацієнти із хронічною тяжкою вторинною МР (стадії C і D) і СН зі зниженою ФВ ЛШ повинні отримувати стандартне лікування, що включає іАПФ, БРА, β-блокатори, антагоністи альдостерону та/або сакубітрил/валсартан, а також бівентрикулярну стимуляцію (І, А) (Kang et al., 2019; Mullens, Martens, 2019).
В осіб із хронічною виразною вторинною МР, пов’язаною із систолічною дисфункцією ЛШ, та стійкими симптомами хронічної СН (II, III або IV ФК за NYHA), які отримують оптимальну терапію із приводу СН (стадія D), TEER є розумним вибором у категорії хворих із відповідною анатомією, ФВ ЛШ 20‑50% і систолічним тиском у легеневій артерії >70 мм рт. ст. (IІа, B-NR) (Ailawadi et al., 2019).
У пацієнтів із хронічною тяжкою вторинною МР через дилатацію кільця передсердя зі збереженою систолічною функцією ЛШ, які мають виразні стійкі симптоми (III або IV ФК за NYHA), незважаючи на терапію СН та асоційованої ФП чи інших супутніх захворювань (стадія D), можна розглянути операцію на мітральному клапані (IІb, B-NR) (Rankin et al., 2018). В осіб із хронічною тяжкою вторинною МР, пов’язаною із систолічною дисфункцією ЛШ, які мають стійкі виразні симптоми (III або IV ФК за NYHA) на тлі оптимальної терапії СН (стадія D), втручання на мітральному клапані є ймовірно доцільним (IІb, B-R) (Rossi et al., 2011; Goldstein et al., 2016).
Трикуспідальна регургітація
У пацієнтів з анатомічно нормальними клапанами на ТТЕ зазвичай виявляється трикуспідальна регургітація (ТР) легкого ступеня без фізіологічних наслідків. Однак суттєва ТР або її погіршення пов’язані з поганими довгостроковими результатами. Первинні порушення трикуспідального апарату, які можуть призвести до більш значущих ступенів ТР, включають ревматичні захворювання, інфекційний ендокардит, вроджені захворювання (хвороба Ебштейна), міксоматозні зміни тощо.
Діуретична терапія ефективна при системному застої у пацієнтів із тяжкою симптоматичною ТР. В осіб із вторинною ТР лікування основної первинної причини здатне зменшити тяжкість ТР. Діуретики можуть бути корисними для хворих з ознаками та симптомами правобічної СН, пов’язаної з тяжкою ТР (ІІа, С-ЕО) (стадії C і D). У пацієнтів з ознаками та симптомами правобічної СН, асоційованої з виразною вторинною ТР (стадії C і D), можуть мати переваги методи лікування основної причини СН: наприклад, легеневі вазодилататори для зниження підвищеного тиску в легеневій артерії, терапія СН зі зниженою ФВ ЛШ або препарати для контролю ритму при ФП (ІІа, С-ЕО) (Antoniou et al., 2013; McLaughlin et al., 2009).
Хворим на тяжку ТР (стадії C і D), які перенесли операцію на мітральному клапані, рекомендоване втручання на тристулковому клапані (I, B-NR) (Benedetto et al., 2012). У пацієнтів із прогресувальною TР (стадія B), які перенесли операцію на мітральному клапані, втручання на трикуспідальному може бути корисним у контексті дилатації тристулкового кільця або раніше виявлених ознак і симптомів правобічної СН (IІа, B-NR) (Yilmaz et al., 2011). В осіб з ознаками й симптомами правобічної СН та тяжкої первинної ТР (стадія D) ізольована операція на тристулковому клапані, ймовірно, має переваги для зменшення симптомів та повторних госпіталізацій (IІа, B-NR) (Messika-Zeitoun et al., 2004). У безсимптомних пацієнтів із тяжкою первинною ТР (стадія С) та прогресувальною дилатацією ПШ або систолічною дисфункцією доцільно розглянути можливість ізольованої операції на тристулковому клапані (IIb, C‑LD) (Kim et al., 2009; Mangoni et al., 2001).
Протезування клапанів
На клінічний перебіг пацієнтів із протезами клапанів серця або реконструкцією власних клапанів впливає декілька факторів, зокрема функція шлуночків, ФП, легенева гіпертензія та ішемічна хвороба серця, а також розвиток ускладнень, пов’язаних із клапанами. Антитромботична терапія після імплантації протезного клапана забезпечує запобігання тромбозу клапана/стулок та зниження частоти тромбоемболічних подій. Використання будь-якої стратегії має бути збалансоване з урахуванням ризику кровотечі.
Пацієнтам із механічним протезом клапана рекомендовано антикоагулянтну терапію АВК (І, А) (Eikelboom et al., 2013). Хворим із протезуванням жовчовивідних шляхів або ПАК поточного покоління з однією вихідною стійкою, що утримує диск, і відсутністю факторів ризику тромбоемболії слід призначати антикоагуляцію АВК для досягнення МНВ 2,5 (I, B-NR) (Torella et al., 2010; Hering et al., 2005). Особам із ПАК та додатковими чинниками ризику тромбоемболії (як-то ФП, попередня тромбоемболія, дисфункція ЛШ, стан гіперкоагуляції) або протезом більш старшого покоління показано антикоагулянтну терапію АВК для досягнення МНВ 3,0 (I, B-NR) (Whitlock et al., 2012). Пацієнтам із механічною заміною мітрального клапана також рекомендовано антикоагуляцію АВК для досягнення МНВ 3,0 (I, B-NR) (Pruefe et al., 2001).
Особам із біопротезом TAVI доцільно призначити ацетилсаліцилову кислоту (АСК) у дозі 75‑100 мг/добу за відсутності інших показань для застосування пероральних антикоагулянтів (IІа, B-R) (Zuo et al., 2019; Maes et al., 2019). Для всіх пацієнтів із біопротезуванням аортального або заміною мітрального клапана АСК по 75‑100 мг/добу також є доцільною за відсутності інших показань для приймання пероральних антикоагулянтів (IІа, B-NR) (Colli et al., 2007). Для цієї групи хворих, які мають низький ризик кровотечі, розумним вибором буде АВК для досягнення МНВ 2,5 протягом щонайменше трьох місяців, після хірургічного втручання – шести місяців (IІа, B-NR) (Chakravarty et al,. 2019). В осіб із механічним ПАК або заміною мітрального клапана, які лікуються за допомогою АВК і мають показання для антитромбоцитарної терапії, можна розглянути питання про додавання АСК від 75 до 100 мг/добу, коли ризик кровотечі низький (IІb, B-R) (Massel, Little, 2013).
Для пацієнтів із біопротезуванням TAVI, які мають низький ризик кровотечі, подвійна антитромбоцитарна терапія 75‑100 мг АСК і 75 мг клопідогрелю може бути доцільною протягом 3‑6 місяців після імплантації клапана (IІb, B-NR) (Ussia et al., 2011). Окрім того, в цій категорії хворих розумним вибором може бути антикоагуляція АВК для досягнення МНВ 2,5 упродовж щонайменше трьох місяців після імплантації клапана (IІb, B-NR) (Jose et al., 2017; Jochheim et al., 2019).
Особам із біопротезуванням TAVI лікування низькими дозами ривароксабану (10 мг/добу) + АСК (75‑100 мг) протипоказане за відсутності інших показань для застосування пероральних антикоагулянтів (IІІ: завдає шкоди, B-R) (Dangas et al., 2020). Пацієнтам із механічним протезом клапана антикоагулянтна терапія прямим інгібітором тромбіну дабігатраном протипоказана (IІІ: завдає шкоди, B-R) (Eikelboom et al., 2013).
У пацієнтів із механічним клапаном, в яких розвинулися емболічні події, важливо оцінити адекватність антикоагулянтної терапії АВК, задокументувати час, проведений у терапевтичному діапазоні, виключити наявність інфекційного ендокардиту, виконати скринінг на вперше виниклий епізод ФП тощо. Тромбоемболія у реципієнтів біопротезу серцевого клапана також має викликати підозру щодо інфекційного ендокардиту або нового епізоду ФП. При інтенсифікації антитромботичної терапії завжди слід враховувати індивідуальний ризик кровотечі у пацієнта (рис. 2).
Рис. 2. Ведення пацієнтів з емболічними подіями та тромбозом клапана
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.ahajournals.org
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 6 (79) 2021 р.