19 липня, 2021
Пацієнт із болем у шиї в практиці сімейного лікаря, або Що таке комп’ютерна шия
Під час роботи науково-практичної фахової школи-семінару «Клінічні рекомендації в загальній практиці сімейного лікаря та терапевта», що відбулася 21 квітня, провідні українські спеціалісти представили слухачам сучасні клінічні протоколи та найактуальнішу доказову інформацію на різноманітну тематику. Доцент кафедри неврології № 1 Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ), доктор медичних наук Тетяна Іванівна Насонова привернула увагу аудиторії до проблеми болю у шиї (БУШ).
 За кількістю років, прожитих з обмеженням фізичних можливостей, БУШ посідає четверте місце в світі після болю в спині, депресії та залізодефіцитної анемії. За даними різних авторів, протягом року БУШ відчувають 12-72% працездатного населення світу, при цьому частіше страждають жінки, а з віком частота такого болю збільшується. В 1,7-11,5% випадків БУШ спричиняє непрацездатність. Як симптом цервікалгія входить до клінічної картини цілого спектра неврологічних, ревматологічних, травматологічних, терапевтичних та інших захворювань. У практиці лікаря-невропатолога БУШ посідає друге місце в трійці найрозповсюдженіших больових синдромів і зустрічається в 43% пацієнтів.
За кількістю років, прожитих з обмеженням фізичних можливостей, БУШ посідає четверте місце в світі після болю в спині, депресії та залізодефіцитної анемії. За даними різних авторів, протягом року БУШ відчувають 12-72% працездатного населення світу, при цьому частіше страждають жінки, а з віком частота такого болю збільшується. В 1,7-11,5% випадків БУШ спричиняє непрацездатність. Як симптом цервікалгія входить до клінічної картини цілого спектра неврологічних, ревматологічних, травматологічних, терапевтичних та інших захворювань. У практиці лікаря-невропатолога БУШ посідає друге місце в трійці найрозповсюдженіших больових синдромів і зустрічається в 43% пацієнтів.
Відповідно до американських статистичних даних, до неврологів звертається лише 3% пацієнтів з болем у спині та шиї, до лікарів невідкладної допомоги – 4%, до ортопедів і лікарів спортивної медицини – 8%, до мануальних терапевтів – 40%. На частку лікаря загальної практики припадає 34%, тобто приблизно кожен третій пацієнт (Kosloff T. et al., 2013). Такі показники обґрунтовують важливість обізнаності сімейних лікарів із цією проблемою. В Україні статистика щодо цього питання відсутня, проте досвід демонструє, що нерідко спостерігається самолікування або консультації з фармацевтом.
Факторами ризику виникнення БУШ є низка зовнішніх (інтенсивне фізичне навантаження, травми, різкі рухи, підйом важких предметів, недостатня фізична активність, шкідливі звички, вплив вібрації, сидяча робота) та внутрішніх (надлишкова маса тіла, високий зріст, генетична схильність, вагітність, депресія, старіння) чинників (Дубовская Н. С., Дубовская С. С., 2009; Куприненко Н., 2007). Проте вирішальні аспекти – порушення трофіки хрящової тканини та регулярні перевантаження хребетно-рухового сегмента. Нерідкою причиною гострого та підгострого підвидів БУШ є хлистові травми, які спостерігаються при дорожньо-транспортних пригодах, падінні з висоти, пірнанні.
Шийному відділу хребта притаманні деякі особливості, які сприяють виникненню болю, зокрема, наявність кісткового каналу для хребтової артерії, утвореного отворами в поперечних відростках шийних хребців; особлива морфологічна будова І та ІІ шийних хребців; наявність унковертебральних суглобів; велика рухомість з переважанням у верхньому відділі ротаційних, а в нижньому – флексорно-екстензорних рухів; відносно вузький хребтовий канал (рис. 1).
Більшість випадків БУШ становить т. зв. неспецифічний БУШ, який не пов’язаний із серйозними проблемами та закінчується повним одужанням. Зазвичай причину цього виду болю точно встановити неможливо. В такому випадку больовий синдром найчастіше провокується певними рухами, переохолодженням, тривалим вимушеним положенням голови, як-от робота за комп’ютером. При тривалій комп’ютерній роботі шийному відділу хребта доводиться утримувати досить важку голову, що є суттєвим навантаженням на хребці та м’язи.
! Так звана комп’ютерна, чи технологічна, шия (computer neck, tech neck) є однією з найвагоміших проблем ХХІ століття. Цей синдром визначається як початковий етап дегенерації шийного відділу хребта внаслідок хронічного навантаження при постійному нахилі голови під час роботи за комп’ютером або користування смартфоном (Fares J. et al., 2017).
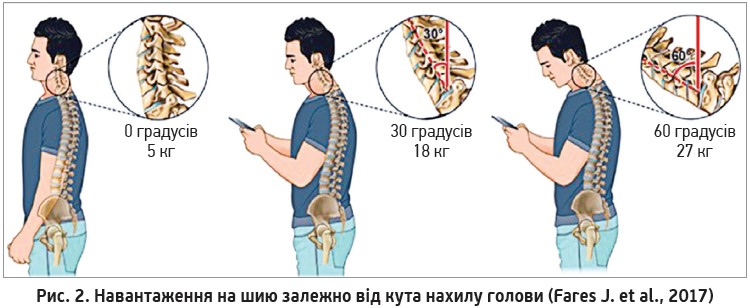
Навантаження на шию залежить від кута нахилу голови, який утворюється вертикаллю та умовною лінією, проведеною від сьомого шийного хребця до атланто-потиличного суглоба. В нейтральній позиції голова дорослої людини важить 5 кг, а при нахилі навантаження зростає у понад 5 разів (рис. 2) (Fares J. et al., 2017).
У випадку роботи за комп’ютером навантаження на шию також залежить від положення шиї та інших частин тіла, тому для профілактики БУШ необхідно належно пристосувати своє робоче місце та виробити звичку дотримання правильного положення за столом. Правильне положення передбачає такі аспекти (рис. 3):
- розташуйте монітор прямо перед собою, щоб уникнути потреби нахиляти чи повертати голову під час роботи;
- ніколи не притискайте телефон до вуха плечем; тримайте телефон у руці чи користуйтеся навушниками;
- обирайте крісло з підлокітниками, щоб мати можливість розслабити плечі;
- якщо при потрібній висоті крісла стопи не дістають до землі, користуйтесь підставками;
- пристосуйте висоту крісла відповідно до зросту та висоти стола;
- спина має бути притиснута до стільця (Karic-Skrijelj M. et al., 2008).
При хронічному болю особливе значення має психогенний фактор: у разі схильності до депресій та тривоги усунути біль може виявитися значно тяжче.
Крім неспецифічного БУШ видокремлюють біль, обумовлений спондильозом і спондилоартрозом, килою міжхребцевого диска, невеликими переломами хребта внаслідок остеопорозу, травмами, звуженням хребтового каналу, інфекційним ураженням хребта (остеомієліт, абсцес), пухлинним (у т. ч. метастатичним) ураженням, хронічним навантаженням на м’язи та сухожилля шиї, вродженими аномаліями, системними захворюваннями сполучної тканини, ревматоїдним артритом, фіброміалгією тощо. Окремо виділяють т. зв. відображений біль при захворюваннях внутрішніх органів (стенокардії, езофагіті, тиреоїдиті) та психогенний біль.
Особливої уваги потребують такі ознаки БУШ: біль розвивається на тлі ревматоїдного артриту, ВІЛ/СНІДу чи онкологічного захворювання; біль посилюється з плином часу; біль іррадіює в руку, що може супроводжуватися слабкістю, незграбністю чи онімінням; спостерігається різка втрата маси тіла або лихоманка; змінюється хода чи порушується функція тазових органів; в анамнезі відзначається травма; біль не провокується рухами в шийному відділі хребта; в пацієнтів з ознаками мезенхімальної дисплазії після фізичних навантажень з’являється пульсуючий біль. В останньому випадку слід ретельно моніторувати стан таких хворих, оскільки в них зростає ризик інсультів.
Збираючи анамнез у пацієнта з БУШ, варто з’ясувати, чи є таке положення тіла, в якому біль зменшується або зникає. Відсутність такого положення – несприятливий симптом. Загалом при БУШ саме скарги, анамнез та огляд (а не нейровізуалізаційні дослідження) є основним діагностичним інструментом.
Згідно із класифікацією Робочої групи з БУШ (The Neck Pain Task Force), БУШ можна розподілити на біль без явної патології шийного відділу хребта, що незначно впливає на щоденну активність; біль без явної патології, який суттєво обмежує щоденну активність; біль, котрий супроводжується клінікою радикулопатії, а також біль з ознаками тяжкої патології шийного відділу хребта (Guzman J. et al., 2008). У вітчизняній рутинній практиці БУШ частіше розподіляють на цервікалгію, цервікокраніалгію (БУШ з іррадіацією в голову) та цервікобрахіалгію (БУШ з іррадіацією в плече та руку). При цервікалгії біль зазвичай помірний, посилюється при рухах і в певному положенні тіла, нерідко супроводжується обмеженням рухомості з вимушеним положенням голови за типом гострої кривошиї. При обстеженні, крім обмеження рухомості, можна виявити болючість при пальпації фасеткових суглобів і зв’язок, напруження шиї, локальні ущільнення шийних м’язів (тригерні точки). В більшості випадків біль минає протягом декількох днів, рідше – тижнів. Своєю чергою, при цервікокраніалгії біль локалізується в шийній та потиличній ділянках, є однобічним, іррадіює у скроню, вухо, лобно-орбітальну зону, зумовлюється/посилюється рухами і тривалим перебуванням у вимушеному положенні. Характер болю переважно тупий, інтенсивність – низька чи середня. Паралельно можуть з’являтися парестезії волосистої частини голови, біль при розчісуванні волосся.
Ще однією проблемою, асоційованою з БУШ, є вертебробазилярна недостатність (ВБН); її клінічні ознаки – запаморочення, головний біль, порушення координації, погіршення пам’яті, зниження слуху, шум у вухах, диплопія, ністагм, дисфагія тощо. Нерідко пацієнти із зазначеними ознаками потрапляють одразу до невропатолога з діагнозом «Інсульт» або «Гостре порушення мозкового кровообігу у вертебро-базилярному басейні» та лише тоді, коли при проведенні магнітно-резонансної томографії не виявляють жодних змін, починають шукати істинну причину проблеми.
Більшість лікарів вважають причиною вестибулярних розладів шийний остеохондроз. Ця стереотипна точка зору є надзвичайно поширеною в медичному середовищі. В разі гострої появи вестибулярних симптомів нерідко ставлять діагноз «Шийний остеохондроз, синдром хребтової артерії», проте часто запаморочення є наслідком ВБН, а не остеохондрозу.
Загалом остеохондроз є одним з найчастіших діагнозів у пацієнтів з болями в спині, головними болями та запамороченнями. Слід зауважити, що безсимптомні протрузії дисків, які не супроводжуються жодними клінічно значимими проблемами, спостерігаються в 35% пацієнтів віком 25-39 років і в 100% випадків хворих віком понад 60 років, тому під час діагностики слід обов’язково зіставляти дані нейровізуалізаційних досліджень з результатами неврологічного обстеження. Аналогічно, безсимптомні кили міжхребцевих дисків зустрічаються набагато частіше за кили, що супроводжуються больовим синдромом, при цьому навіть розмір виявленої кили не має значення: основними факторами, які обумовлюють наявність болю, є напрямок, у якому поширюється кила, а також вираженість автоімунної реакції організму у відповідь на пролабування диска.
Наразі для лікування гострого неспецифічного скелетно-м’язового болю в спині рекомендовано збереження активності, а також застосування нестероїдних протизапальних препаратів (НПЗП), центральних аналгетиків і міорелаксантів. Можна застосовувати акупунктуру, масаж, стретчинг, мануальну терапію, однак не рекомендовані ліжковий режим, антиконвульсанти, антидепресанти, системні кортикостероїди та тракції (Knaggs R. et al., 2017).
Надзвичайно важливий етап лікування – бесіда з пацієнтом, під час якої слід у доступній для сприйняття формі пояснити, що прогноз є сприятливим, а проведення рентгенографії, комп’ютерної чи магнітно-резонансної томографії на початковому етапі не потрібне. Варто інформувати пацієнта про доброякісний характер захворювання, високу ймовірність швидкого одужання і необхідність збереження активного способу життя, соціальної, професійної та побутової діяльності. Міжнародні та європейські рекомендації наголошують на важливості збереження активного способу життя та уникненні ліжкового режиму. Якщо ліжковий режим все-таки потрібен, його тривалість не має перевищувати 2 днів. У гострому періоді болю слід обмежити значні фізичні навантаження, тривале сидіння та лежання, проте незначна фізична активність буде корисною, оскільки сприяє покращенню трофіки тканин.
Важливий аспект лікування – вибір відповідного матрацу для спання. Порівняння жорстких і напівжорстких матраців у рандомізованому багатоцентровому дослідженні виявило перевагу напівжорстких матраців для зменшення болю та ступеня непрацездатності (Kovacs F. M. et al., 2003). Значення має також висота подушки: не слід обирати занадто низьку чи занадто високу (рис. 4).
Як уже зазначалося, у фармакотерапії БУШ провідні позиції посідають НПЗП (наприклад, теноксикам). Препарат теноксикаму Артоксан (World Medicine) має протизапальний, знеболювальний та жарознижувальний ефект; його період напіввиведення становить 72 год, що дозволяє застосовувати препарат 1 р/добу.
Артоксану притаманний подвійний механізм усунення болю: блокада циклооксигенази з гальмуванням утворення простагландинів і порушення проведення больових імпульсів у спинному мозку. Аналгетичний ефект цього препарату настає досить швидко (0,5-2 год). Своєю чергою, протизапальна дія Артоксану ґрунтується на гальмуванні перекисного окиснення ліпідів, стабілізації мембран лізосом, гальмуванні агрегації нейтрофілів, зменшенні проникності капілярів тощо. Артоксан представлений у двох лікарських формах: таблетки в плівковій оболонці по 20 мг теноксикаму та ліофілізат для розчину для ін’єкцій з розчинником (по 20 мл в одному флаконі). До складу ін’єкційної форми Артоксану входить манітол, завдяки чому цей препарат усуває набряки в місці запалення, пришвидшуючи настання знеболювального ефекту, та чинить хондропротекторну дію.
Теноксикам (Артоксан) добре проникає через захисний запальний вал гранулоцитів у зону запалення, реалізуючи в ній свої ефекти. Піку концентрації у синовіальній рідині теноксикам досягає вже через 60 хв. Для порівняння, для ібупрофену й індометацину цей показник становить 210 хв, для диклофенаку – 240 хв, а для кетопрофену – 360 хв. Сфера застосування Артоксану дуже широка; препарат показаний при подагрі, хворобі Бєхтєрєва, ревматоїдному артриті, остеоартриті, посттравматичному запаленні м’яких тканин та опорно-рухового апарату, больовому синдромі різного генезу, БУШ, болю в спині, нирковій кольці та інфекційно-запальних захворюваннях нирок.
Що стосується ВБН, то велику доказову базу щодо її лікування має цитиколін (Роноцит, World Medicine). Цьому препарату присвячено 3 кокранівські огляди, 1 міжнародний протокол, 255 досліджень та понад 20 інших друкованих праць. Роноцит є універсальним мембранопротектором для лікування захворювань нервової системи, які супроводжуються ушкодженням нервових клітин. Роноциту притаманний багатогранний механізм дії, який включає пригнічення синтезу фосфоліпази А2 з відповідним зменшенням накопичення жирних кислот, відновлення вмісту фосфоліпідів клітинних мембран, покращення холінергічної передачі, модуляцію дофамін- і глутаматергічної нейротрансмісії, відновлення функціонування Na+-K+-АТФ-ази, посилення антиоксидантного захисту, протидію апоптозу, виражений нейрорепаративний ефект, стимуляцію процесів нейро- й ангіогенезу. Роноцит представлений у двох дозах: 500 та 1000 мг цитиколіну в 4 мл розчину для ін’єкцій. Препарат застосовують у вигляді внутрішньовенних або внутрішньом’язових ін’єкцій; рекомендована доза для дорослого пацієнта становить 500-2000 мг/добу залежно від тяжкості стану. При гострих і невідкладних станах максимальний ефект досягається за призначення препарату впродовж перших 24 год після появи симптомів.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (504-505), 2021 р.