24 січня, 2023
Інвагінація кишечнику у дітей
Клінічна настанова, заснована на доказах
В останні десятиліття стало очевидним, що особливості діагностики і своєчасного лікування немовлят з інвагінацією кишечнику (ІК) можуть суттєво впливати не лише на перебіг захворювання, а й на показники здоров’я і розвитку дитини значно пізніше. Саме тому забезпечення адекватного медичного супроводу цієї категорії немовлят розглядається як одна з найважливіших умов їх виживання.
Ця клінічна настанова є адаптацією клінічної настанови American Pediatric Surgical Association
«Management of intussusception in children: a systematic review» (2021) для системи охорони здоров’я України. Вона була обрана робочою групою як приклад найкращої практики надання медичної допомоги дітям із ІК і ґрунтується на даних доказової медицини щодо ефективності та безпеки медичних втручань, фармакотерапії та організаційних принципів її надання. У цій клінічній настанові проаналізовано і включено до огляду 325 статей. Загалом 83 публікації відповідали критеріям включення. Тип дослідження: систематичний огляд досліджень 1-4 рівня. Рівень доказовості 3-5 (в основному 3-4). Публікації оцінювалися на основі рівня достовірності відповідно до класифікації Оксфордського центру доказової медицини.
Відповідно до вимог наказу МОЗ України № 751 від 28.09.2012 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 за № 2001/22313, мультидисциплінарна робоча група оцінила зазначений документ із використанням опитувальника з експертизи та оцінки настанов AGREE ІІ.
Ця клінічна настанова є інформаційним джерелом, що містить сучасні підходи до розуміння й вирішення проблеми ІК у дітей, включаючи можливі наслідки діагностичних прорахунків, практичні аспекти клінічних проявів патології, а також обсяги й оцінку медичної тактики та застосованих хірургічних втручань. Запропонована клінічна настанова не повинна розцінюватися як стандарт медичного лікування. Дотримання основних положень клінічної настанови не гарантує успішного лікування в кожному конкретному випадку, її можна розглядати як посібник, що включає сучасні методи діагностики і лікування ІК у дітей. Це рекомендаційний документ із найкращої медичної практики, що має на меті надання допомоги лікарю і пацієнту в прийнятті раціонального рішення в різних клінічних ситуаціях та є інформаційною підтримкою для підвищення якості клінічної практики на основі доказів ефективності застосування певних медичних технологій в діагностиці та лікуванні пацієнтів із ІК й організаційних ресурсів надання медичної допомоги. Остаточне рішення щодо вибору тактики лікування мають ухвалювати відповідні працівники охорони здоров’я з урахуванням клінічних даних, отриманих у конкретної дитини, результатів діагностики і методів лікування, що застосовуються.
Розробка стандарту лікування ІК у немовлят на підставі доказів ефективності втручань і організаційних принципів їх застосування, викладених у цій клінічній настанові, є надзвичайно важливим завданням, яке виконується в рамках мультидисциплінарної програми надання медичної допомоги як гемодинамічно стабільним пацієнтам із ІК, так і пацієнтам з групи високого ризику.
Вступ
ІК є найчастішою причиною набутої гострої кишкової непрохідності у дітей до 3 років [1]. Зареєстрована частота захворюваності складає 0,33-0,71 на 1000 людино-років [2, 3]. Більшість випадків ІК у дітей мають доброякісну етіологію без ознак патологічних процесів, тому хірургічна резекція необхідна тільки у меншості випадків [4]. Практика лікування ІК може варіювати в залежності від закладу. Ключові напрямки включають профілактичне використання антибіотиків перед консервативною дезінвагінацією (КД) із рентгенологічним контролем (КДРК), протоколи КДРК, догляд і розміщення дитини після КД, а також оперативні підходи при наявності протипоказань до КД або її неефективності.
У цьому дослідженні був проведений систематичний огляд останніх публікацій з питань лікування ІК у дітей. Теми, що мають найбільший інтерес, включали раціональне застосування антибіотиків, рентгенологічне дослідження, виписку з відділення невідкладної допомоги і використання мініінвазивних методів лікування. Результати систематичного огляду були узагальнені для створення науково обґрунтованого алгоритму лікування, що підходить для повсякденної практики в різних лікарняних умовах.
Методи дослідження
Теми і питання дослідження
Комітет з питань доказової медицини Американської асоціації дитячих хірургів визначив наступні теми і питання для цього систематичного огляду.
1. Застосування антибіотиків і надання хірургічної допомоги.
- Чи слід призначати профілактичний прийом антибіотиків перед КДРК?
- Якщо необхідно призначати антибіотик, то якого спектру?
- Чи потрібна присутність хірургів під час КДРК?
2. Рентгенологічний контроль.
- Які клінічні параметри дозволяють безпечно повторити КДРК, якщо перша спроба не вдалася?
- Який оптимальний часовий інтервал між спробами КД?
3. Догляд після КД.
- Яка різниця в частоті ускладнень (повторні звернення до відділення невідкладної допомоги, повторні госпіталізації, рецидивуюча ІК) у випадку виписки з відділення невідкладної допомоги порівняно зі стаціонарним спостереженням?
- Як довго пацієнти мають проходити спостереження у відділенні невідкладної допомоги?
4. Оперативне лікування.
- Яка різниця в частоті ускладнень (повторні звернення до відділення невідкладної допомоги, повторні госпіталізації, рецидивуюча ІК) у групах пацієнтів із різним типом оперативних втручань: відкрита хірургія, лапароскопічно асистовані операції та лапароскопічні втручання?
- Чи потрібно видаляти апендикс при лапароскопічній або лапароскопічно асистованій операції?
Методи літературного пошуку
Пошук літератури проводився медичним бібліотекарем у базах даних ClinicalTrials.gov, Embase, PubMed та Scopus. При пошуку використовувалася комбінація термінів, отриманих з літератури та обговорень зі спеціалістами із проблематики, що висвітлюється, у сполученні з загальноприйнятою лексикою і ключовими словами. Пошук проводився до 24 січня 2019 р., за виключенням бази даних PubMed, що була проіндексована до 22 грудня 2018 р. Були вилучені всі статті не англійською мовою, дослідження на тваринах, звіти про клінічні випадки, анотації без повного тексту та протоколи клінічних випробувань. Були дотримані рекомендації стосовно елементів звітів для систематичних оглядів та метааналізів, яким надавалася перевага (PRISMA) [5].
Вибір тематики дослідження
На рисунку 1 показано потік пошуку та виключення літератури PRISMA.
 Рис. 1. Схема пошуку та виключення літератури PRISMA
Рис. 1. Схема пошуку та виключення літератури PRISMA
У результаті пошуку був створений перелік із 4256 назв публікацій та/або тезисів, які були розглянуті незалежно чотирма авторами (L.K., L.A., R.W. та A.K.). Всього було виключено 3931 публікацію, оскільки вони були опубліковані до 1988 р., були написані не англійською мовою або не мали відношення до питань дослідження. Слід зазначити, що дослідження, проведені в умовах обмежених ресурсів, були виключені з цього огляду, оскільки в цих центрах діти повторно зверталися з ІК, що призвело до збільшення захворюваності і смертності. В результаті цього було вилучено декілька досліджень гідростатичної КДРК. Був проведений повний огляд 325 статей, що залишилися, при цьому кожна стаття була закріплена за відповідними питаннями. Деякі публікації, включені до аналізу, стосувалися декількох питань.
Усі аспекти процесу розгляду
Публікації оцінювалися на основі рівня достовірності доказів у відповідності до класифікації Оксфордського центру доказової медицини (OCEBM) [6]. Загалом 83 публікації відповідали критеріям включення. Були розроблені рекомендації у відповідь на питання дослідження. У результаті на основі даних аналізу був створений алгоритм клінічного лікування.
Результати
Застосування антибіотиків та присутність хірурга при КД
У багатьох лікарнях, де лікують дітей із ІК, є передопераційні протоколи щодо застосування антибіотиків і необхідності присутності хірурга під час КД. Перед спробою КД можна призначати антибіотики для профілактики транзиторної бактеріємії, що пов’язана із розправленням, та/або для зниження захворюваності через перфорацію кишечнику під час КД. Вважається, що присутність хірурга під час КД забезпечує негайне лікування пневмоперитонеуму у випадку перфорації і знижує захворюваність. Була розглянута література, присвячена обом питанням.
? Чи слід призначати профілактичний прийом антибіотиків перед КДРК?
У трьох статтях порівнювалися клінічні наслідки призначення антибіотиків перед КД [7-9]. Проспективне когортне дослідження, проведене в Ізраїлі, виявило 27 малюків із ІК, яким не вводили антибіотики перед процедурою [8]. Зразки крові для бактеріологічного дослідження були отримані до і після КД, і у жодного з пацієнтів не було виявлено кишкової бактеріємії. В ретроспективному когортному дослідженні (РКД) 97 пацієнтів двох лікарень не було виявлено різниці в лихоманці після КД, тривалості перебування, часу до перорального харчування між дітьми, які отримували антибіотики перед розправленням інвагінату, порівняно з тими, хто не отримував [7]. Зрештою, нещодавнє РКД 188 дітей у Китаї, які отримували лікування з приводу ІК, не виявило розбіжностей у частоті інфекції верхніх дихальних шляхів або ентериту на основі введення антибіотиків до розправлення інвагінату [9]. Проте в цьому дослідженні діти, які отримували антибіотики, залишалися в лікарні на декілька годин довше порівняно з дітьми, які не отримували антибіотики до розправлення інвагінату (27 годин проти 21, p=0,003). Не повідомлялося, чи тривале перебування у стаціонарі залежало від тривалості прийому антибіотиків. Враховуючи, що у публікації профілактичне використання антибіотиків не підтримувалося, не було надано ніяких рекомендацій стосовно оптимального спектру антибіотиків для профілактики.
Рекомендація: профілактичне призначення антибіотиків перед розправленням інвагінату не зменшує ускладнень після процедури, отже, у ньому немає необхідності (рекомендація ступеня C, рівень доказовості 3-4).
Коментар робочої групи: призначення антибіотиків є доцільним у разі наявності супутньої патології, що потребує антибактеріальної терапії, наприклад, кишкової інфекції, бактеріальної інфекції дихальних шляхів тощо.
? Чи потрібна присутність хірургів під час КДРК?
За даними РКД, проведеного в одному закладі США за участю 433 дітей, яким було проведено консервативне розправлення інвагінату шляхом пневмокомпресії або гідростатично, у 1,4% виникла гемодинамічна нестабільність, що потребувала абдоміноцентезу для декомпресії черевної порожнини та серцево-легеневої реанімації [10]. В усіх була досягнута гемодинамічна стабільність за допомогою цих прийомів. Автори заявляють, що присутність хірурга під час КД може не бути необхідною, якщо рентгенологічне дослідження не складне, а хірургічна допомога доступна за необхідності. При опитуванні європейських дитячих рентгенологів 46% респондентів повідомили, що під час КДРК був присутній хірург [11]. Проте в жодному дослідженні не порівнювали наслідки після КД у залежності від присутності чи відсутності хірурга під час проведення процедури.
Рекомендація: під час КД повинен бути присутній лікар, який буде в змозі провести абдомінальну декомпресію пневмоперитонеуму та серцево-легеневу реанімацію. Заклади, в яких здійснюється КД, повинні мати доступ до невідкладної педіатричної хірургії (рекомендація ступеня D, рівень доказовості 5).
Коментар робочої групи: під час КД має бути присутній саме дитячий лікар-хірург.
Повторна спроба КД
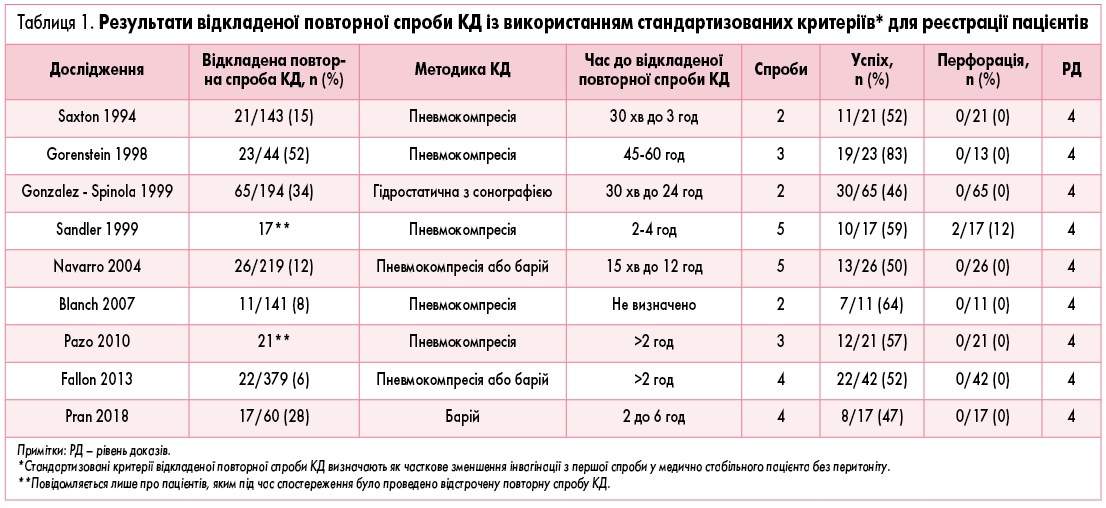
Повторна спроба КД відноситься до повторного застосування гідростатичної редукції інвагінату або шляхом пневмокомпресії після першої невдалої спроби. У пошук літератури були включені 25 статей, присвячені повторним спробам КД при лікуванні ІК. Пошук виявив одне когортне дослідження рівня 3 та 23 дослідження рівня 4 (5 одноцентрових проспективних серій випадків, 18 одноцентрових РКД) та одне дослідження рівня 5, в якому розглядалася роль повторної КД у лікуванні ІК.
? Які клінічні параметри дозволяють безпечно повторити спробу КДРК, якщо перша була невдалою?
Відповідно до огляду, найбільш розповсюдженими клінічними критеріями, що використовувалися при відборі пацієнтів для безпечного виконання повторної спроби КД, були:
- прогресуюче зміщення інвагінату при попередній спробі розправлення;
- стабільність стану пацієнта у проміжку між спробами КД;
- відсутність перитоніту.
В 11 з 25 досліджень (44%) ці критерії використовувалися для відбору пацієнтів, які підходять для повторної спроби КД. У двох інших дослідженнях проводили повторну спробу КД тільки у пацієнтів із невдалою першою спробою, що виконувалася в інших лікарнях непедіатричного профілю [12, 13]. У звіті Stein та співавт. (1992) вказано, що барієві клізми в усіх 22 пацієнтів, у яких перша спроба була невдалою, не призвели до успішного розправлення інвагінату [14]. У другому центрі повідомлялося про те, що 31 пацієнта з 62, в яких перша спроба КД була невдалою, доставили в операційну і виконали повторну КД під анестезією, при цьому у 21 із 31 (68%) пацієнтів КД була успішною до проведення хірургічного лікування [15]. Невелике дослідження 2011 р. показало, що у 10 із 11 випадків, коли було візуалізовано повітря навкруги інвагінату, повторні спроби були невдалі. Було зроблено припущення, що ці рентгенологічні дані можуть бути протипоказанням до проведення повторної КД [16]. 10 з 25 досліджень не мали чітких критеріїв для виконання повторних спроб.
Результати повторних спроб КД
Загальний показник успішного проведення повторних спроб ДК складав 21 із 25 досліджень, що розглядалися. Серед усіх пацієнтів, які перенесли повторну КД, 57,2% мали успішний результат (624 успіхи з 1091 спроби). Тільки у 15 з цих досліджень також повідомлялося про загальний показник успіху всіх КД (76,8%, 7029/9150 спроб), з яких повторні спроби склали 545 (6,0%) усіх успішних дезінвагінацій. При розгляді досліджень із певними критеріями допустимості прогресуючого зміщення інвагінату при першій спробі, при гемодинамічній стабільності і відсутності перитоніту був відзначений аналогічний показник успіху повторних спроб – 54,3% (132/243). Загальний показник успіху всіх КД можна визначити у 7 з 11 цих досліджень як 81,1% (953/1151) при 110 (9,6%) успішних повторних спробах. Таким чином, додатково 9,6% усіх пацієнтів із ІК у цих дослідженнях (110/1151) уникнули хірургічного втручання завдяки успішній повторній спробі КД із використанням певних критеріїв допустимості, таких як стабільність пацієнта, відсутність перитоніту і прогресуюче зміщення інвагінату при першій спробі розправлення. При розгляді всіх досліджень 545 дітей із 1151 уникнули хірургічного втручання завдяки повторним спробам КД замість того, щоб приступити безпосередньо до хірургічного втручання після однієї невдалої консервативної спроби.
Результати лікування пацієнтів, які перенесли повторну КД, були аналогічними до результатів усіх пацієнтів з успішним розправленням інвагінату з першої спроби. Пацієнтам, яким не вдалося виконати повторну КД, була здійснена хірургічна резекція з приводу ішемії або ознак патологічних процесів з боку кишкової стінки у 29,2% випадків (91/311 пацієнтів), ручна дезінвагінація у 69,8% випадків і спонтанна дезінвагінація під час операції в 1,0% випадків. Загальна частота хірургічних резекцій після всіх невдалих спроб дезінвагінації була майже однаковою: 664 з 2291 пацієнтів (29,0%) потребували резекції, інші – ручної дезінвагінації під час операції.
Із 25 включених досліджень у 22 статтях повідомлялося про кількість здійснених спроб КДРК. В 11 дослідженнях повідомлялося про 2 спроби КД, у 4 дослідженнях – про 3 спроби, у 4 дослідженнях – про 4 спроби і у 3 дослідженнях – про 5 спроб. Показники успіху повторної КД не пов’язані з кількістю здійснених спроб, проте ефективність може знижуватися при повторних спробах. 10 досліджень із використанням однієї повторної спроби повідомили про 53,2% успіху, 3 дослідження з 2 повторних спроб повідомили про 62,5% успіху, 2 дослідження з використанням 3 повторних спроб повідомили про 50,9% успіху, а 3 дослідження, в яких було 4 повторних спроби, повідомили про 35,4% успіху. Такі дані можуть свідчити про зниження ефективності при більше ніж 3 повторних спробах, але потрібний перспективний стандартизований підхід для демонстрації безпечності та ефективності.
Небажані явища при повторних спробах КД
У 18 дослідженнях повідомлялося про частоту кишкових перфорацій на тлі повторних спроб КД. Загальна частота перфорацій склала 1,1% (4 пацієнти з 373 спроб). При оцінці тільки досліджень із певними критеріями для виконання повторних спроб КД, як вказано вище, показник був трохи меншим – 0,8% (2/243 спроби). У 15 дослідженнях повідомлялося, що загальна частота перфорацій при усіх спробах склала 0,5% (37/7542 спроби).
Рекомендація: отримані дані показали, що повторні спроби розправлення інвагінату збільшують загальний показник успіху КДРК майже на 10%, при цьому майже половина усіх пацієнтів, у яких не вдалася КД, уникнули хірургічного втручання завдяки повторній спробі (спробам). Частота хірургічних резекцій та кишкових перфорацій у пацієнтів, які перенесли повторні спроби, аналогічна таким в усіх пацієнтів, які перенесли КД. Хоча остаточних протоколів для проведення повторних спроб не існує, дані вказують на те, що безпечними критеріями для вибору пацієнтів, які підходять для проведення повторних спроб, є:
- стабільний з медичної точки зору стан пацієнта;
- відсутність перитоніту;
- неповна дезінвагінація при першій спробі (рекомендація ступеня C, рівень доказовості 4).
Коментар робочої групи: повторна КД може бути виконана при відсутності протипоказань до консервативного розправлення інвагінату та не більше 3 спроб.
? Який оптимальний час між спробами проведення КД?
Немає досліджень, спеціально присвячених оптимальному часу між спробами проведення КД. Із 25 статей, включених у пошук, у 15 повідомлялося про часові інтервали між спробами проведення КД. Найкоротший час, який називався, становив 10 хвилин, а найдовший часовий інтервал – 24 години. Найбільший показник успіху повторних спроб (82,3%=19/23 спроби) був зареєстрований у дослідженні з використанням 45-60-хвилинного інтервалу між спробами [17]. Sandler та співавт. повідомили про 2 випадки перфорацій серед 8 пацієнтів, які перенесли повторну КД з інтервалами 6 та 10 годин у першій ретроспективній групі свого дослідження, а потім перейшли на 2-4-годинний інтервал до кінця свого дослідження і не мали подальших перфорацій [18]. Публікація Kopelwitz та співавт. була єдиним дослідженням, в якому повідомлялося про перфорацію на тлі повторної КД, що виникла після 4-годинного інтервалу [16]. Опитування 456 рентгенологів (частка тих, що відповів, склала 30%) показало, що 64% респондентів здійснили повторні спроби КД [19]. Серед цих респондентів 37% повідомили про очікування між спробами 0-15 хвилин, 20% – про 15-30 хвилин, 22% – про 30-120 хвилин та 22% – більше 2 годин (табл. 1).
Рекомендація: очікування інтервалу від 30 хвилин до 4 годин, напевно, буде безпечним для повторних спроб КД, проте необхідно провести подальші дослідження, щоб визначити, чи існують оптимальні часові рамки між проведенням спроб (рекомендація ступеня D, рівень доказовості 5).
Коментар робочої групи: повторна спроба КД може бути здійснена у проміжку від 30 хвилин до 2 годин після першої спроби.
Виписка з відділення невідкладної допомоги у порівнянні зі стаціонарним спостереженням
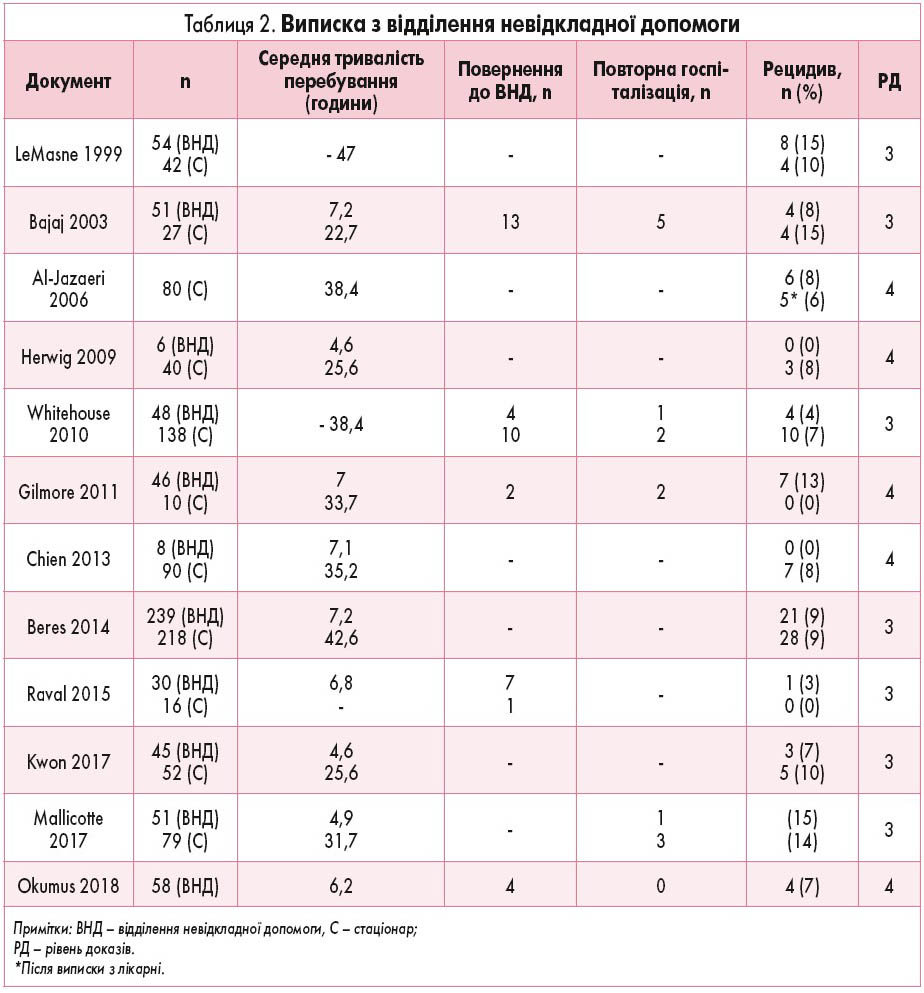
Хоча пацієнтів із ІК традиційно госпіталізували для лікування, недавні дослідження показали, що пацієнти, яким виконана КД, можуть бути виписані з відділення невідкладної допомоги без госпіталізації до стаціонару. Тим не менш, існують побоювання з приводу можливого рецидиву захворювання і потенційної необхідності повернення до лікарні. У 13 дослідженнях розглядалася концепція спостереження у відділенні невідкладної допомоги, а не госпіталізації пацієнтів із ІК.
? Яка різниця у частоті ускладнень (повторні звернення до відділення невідкладної допомоги, повторні госпіталізації, рецидив інвагінації) у випадку виписки з відділення невідкладної допомоги порівняно зі стаціонарним спостереженням?
12 досліджень розглядали розбіжності в частоті ускладнень між пацієнтами, які були виписані з відділення невідкладної допомоги, порівняно з тими, хто спостерігався у стаціонарі [20-31]. У найбільшій серії досліджень, в якій 547 пацієнтам із ІК була успішно здійснена ДК, 53% були виписані після середнього часу спостереження у відділенні невідкладної допомоги 7,2 години [32]. Хоча спостерігалася різниця у частоті рецидивів після виписки (19/239 (8%) у відділенні невідкладної допомоги порівняно з 8/329 (2%) при стаціонарному спостереженні (p=0,004), частота оперативної дезінвагінації (2/239 (1%) у відділенні невідкладної допомоги порівняно з 2/329 (0,6%) при стаціонарному спостереженні) та загальна частота рецидивів (8,8% у відділенні невідкладної допомоги порівняно з 8,5% при стаціонарному спостереженні) були еквівалентними. У цьому дослідженні не повідомлялося про повторне звернення до відділення невідкладної допомоги і повторну госпіталізацію. Тільки у 2 дослідженнях вказувалося на необхідність продовження спостереження за межами відділення невідкладної допомоги після успішної КД [33, 34]. У ретроспективному аналізі 360 пацієнтів з успішною КД із 32 рецидивами багатоваріантна логістична регресія виявила, що єдиним предиктором рецидиву був вік старше 2 років із середнім часом до виникнення рецидиву 25 годин між ультразвуковими дослідженнями [33]. Госпіталізація рекомендується пацієнтам старше 2 років. У більшості досліджень, присвячених питанням виписки з відділення невідкладної допомоги, критеріями включення були: невдала спроба ДК, постійні симптоми після ДК (блювання, млявість, біль) або труднощі з поверненням до відділення невідкладної допомоги після виписки через транспортування чи віддаленість від лікарні [21, 22, 26, 27, 29]. Зрештою, у ретроспективному огляді Lessenich з 464 пацієнтів у 19% випадків необхідним було втручання протягом 24 годин після КДРК [34]. Значні втручання, включаючи лікування рецидивуючої ІК з повторною спробою КД чи хірургічним втручанням, мали місце у 6% пацієнтів. Малі втручання, включаючи ультразвукову діагностику для оцінки рецидиву ІК або введення аналгетиків чи протиблювотних засобів, були більш розповсюджені (13%). Хоча в цьому заключному дослідженні не проводилася сертифікація пацієнтів за невідкладною допомогою або випискою зі стаціонару, воно виявило, що наявність ІК, яка розташована проксимальніше печінкового згину, асоційована з необхідністю значного втручання. Автори припустили, що цей, можливо, парадоксальний висновок може пояснюватися підвищеним набряком стінки кишки, що запобігає більш дистальній міграції інвагінату, і тим, що більш дистально зміщений інвагінат може бути менш набряклим і легше розправлятися. В цілому у дослідженнях, що розглядалися, повідомляється про рецидивуючу інвагінацію у 7,5-15% пацієнтів після успішної КД із раннім рецидивом (<24-48 годин) у діапазоні 0,6-2,45% (табл. 2) [22, 35-38].
Рекомендація: враховуючи відсутність даних про різницю в частоті ускладнень між пацієнтами, які спостерігалися у відділенні невідкладної допомоги, та пацієнтами, які потрапили до стаціонару після КД, пацієнти можуть бути виписані із відділення невідкладної допомоги. Батьки дітей старше 2 років мають бути поінформовані про можливе незначне збільшення ризику рецидиву порівняно з дітьми молодше 2 років. Крім того, батьки мають бути поінформовані про симптоми, що повторюються, та важливість повернення до відділення невідкладної допомоги, у той час як лікарі повинні оцінити можливість сім’ї повернутися до відділення невідкладної допомоги, якщо це необхідно (рекомендація ступеня C, рівень доказовості 3-4).
? Як довго пацієнти мають спостерігатися у відділенні невідкладної допомоги?
5 досліджень стосувалися тривалості спостереження за пацієнтами, виписаними з відділення невідкладної допомоги. Raval та співавт. розробили керівництво, що містить стандартизований рентгенологічний звіт, період спостереження 3-4 години, а також абсолютні та відносні критерії для госпіталізації [29]. Хоча 7 пацієнтів повернулися до відділення невідкладної допомоги, тільки в 1 була рецидивуюча ІК; про інші ускладнення не повідомлялося. Нещодавнє дослідження, в якому застосовувалися рекомендації щодо спостереження за відділеннями невідкладної допомоги, де пацієнтів не годували протягом 2 годин, а потім спостерігали протягом 2 годин після годування, показало зниження тривалості перебування у стаціонарі і відсутність розбіжностей у частоті рецидивів [27]. Аналогічне дослідження, що проводилося в одному закладі, оцінювало результати після 4 годин спостереження і не виявило розбіжностей у частоті рецидивів, у часі до виникнення рецидиву або у несприятливих наслідках [22]. В останньому дослідженні, в якому вивчалися 64 пацієнти з пероральним прийомом їжі через 2-4 години після КД із наступною випискою через 5-8 годин після процедури, був продемонстрований тільки 1 рецидив, що потребував повторної КД протягом першого тижня після виписки, і не було побічних ефектів [28].
Рекомендація: оптимальна тривалість спостереження за дитиною після КД складає 4 години, виходячи з поточних даних (рекомендація ступеня C, рівень доказовості 3-4).
Коментар робочої групи: доцільним є спостереження за дитиною при неускладненому перебігу КД протягом щонайменше 12 годин.
Класична хірургія чи лапароскопічне втручання
? Яка різниця у частоті ускладнень (повторні звернення до відділення невідкладної допомоги, повторні госпіталізації, рецидивуюча ІК) у групах пацієнтів із різним типом оперативних втручань: відкрита хірургія, лапароскопічно асистовані операції та лапароскопічні втручання?
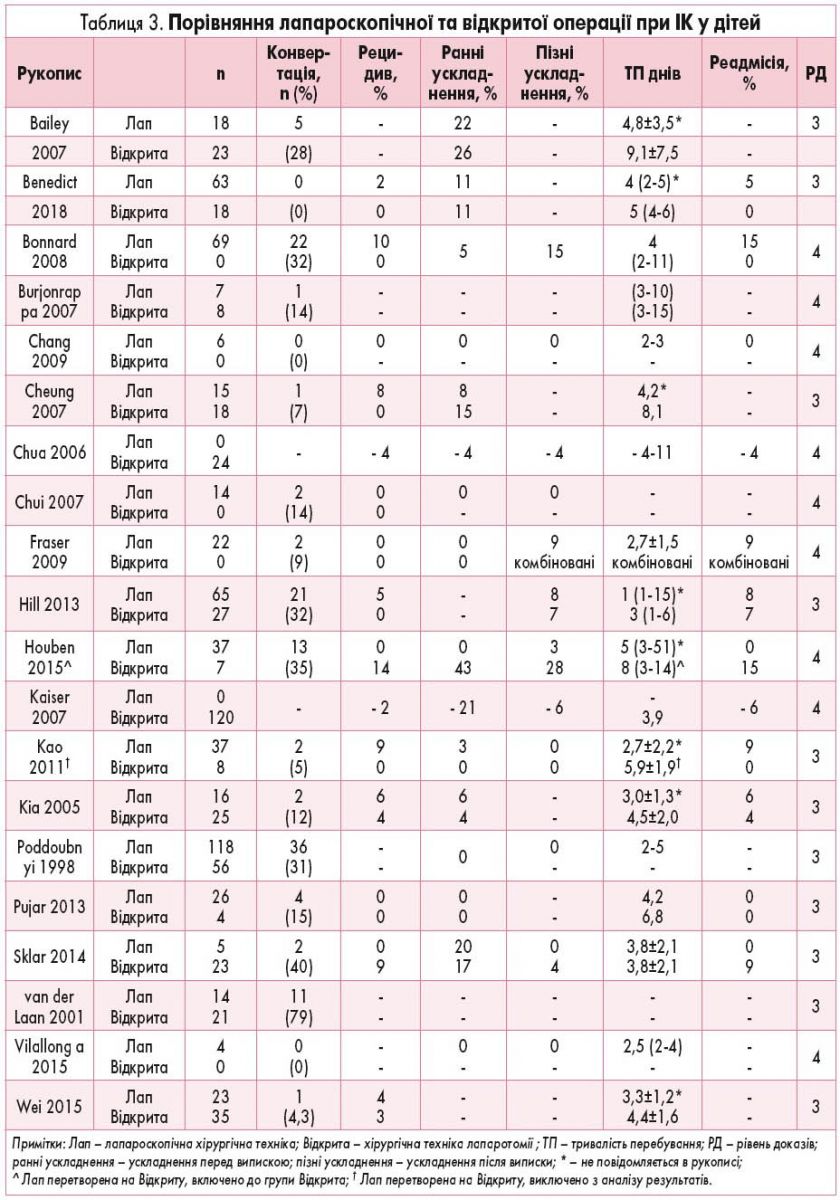
У таблиці 3 представлені конкретні дані 20 вибраних досліджень, що присвячені показникам конверсії, частоті рецидивів, ускладненням, тривалості госпіталізації та повторним госпіталізаціям у залежності від типу оперативної техніки. Всі включені дослідження являють собою ретроспективні огляди педіатричних пацієнтів із діагнозом ІК, яким чи не вдалося провести консервативне лікування ІК чи вони були доставлені безпосередньо в операційну без спроб КДРК. В усіх дослідженнях, крім двох, частина оперативних втручань були лапароскопічними [39, 40]. У багатьох закладах лапароскопічна дезінвагінація (ЛД) вважається стандартом лікування всіх педіатричних пацієнтів з ІК, що не підлягає консервативному лікуванню [41-46]. Коефіцієнти конверсії варіювали у діапазоні від 0 до 79%, при цьому пізніші дослідження мають тенденцію до зниження коефіцієнтів конверсії. Лапароскопічні випадки, що потребують тільки розширення пупкового розрізу, були віднесені до лапароскопічної групи, оскільки більшість робіт включали пацієнтів із подовженим пупковим розрізом у лапароскопічну групу. Загальний коефіцієнт конверсії при комбінованих дослідженнях склав 17%. Операції, що були переведені з лапароскопічних на відкриті, супроводжувалися більш високим ризиком резекції кишечнику. Причинами переходу на відкриті оперативні втручання були неможливість розправлення інвагінації, ішемія кишечнику, кишкові перфорації й неадекватна візуалізація через дилатацію кишечнику.
Тривалість перебування
Відсутність уніфікованого опису тривалості перебування ускладнює порівняння результатів різних досліджень. Загальна тривалість перебування розрізнялася, проте була значно коротшою в лапароскопічних групах пацієнтів у 7 з 8 досліджень, у яких порівнювалися 2 групи [41, 44, 47-51]. Більш тривале перебування при відкритих операціях може бути частково зумовлено самими показаннями до відкритого оперативного втручання, в тому числі більш високою ймовірністю набряку та ішемії кишечнику, необхідністю резекції кишечнику та/або наявністю перитоніту в пацієнтів, які перенесли відкриті операції. При нескладних ІК, що потребували операції, більш тривале перебування при відкритих процедурах, імовірно, зумовлено знеболенням та обробкою ран.
Коментар робочої групи: тривалість перебування дитини у відділенні інтенсивної терапії після відкритої операції – до 24 годин, після ЛД – до 12 годин.
Частота рецидивів ІК після хірургічного лікування
Частота рецидивів ІК після хірургічного лікування коливається від 0 до 14%. З 12 досліджень, в яких порівнювали частоту рецидивів ІК після лапароскопічних і відкритих операцій, жодне дослідження не продемонструвало статистично достовірної різниці між двома техніками.
У двох дослідженнях додатково вивчали частоту рецидивів ІК з ілеопексією та без. При дослідженні 278 дітей, які перенесли відкриті операції, різниця у частоті рецидивів ІК у 186 пацієнтів із відкритою репозицією та ілеопексією проти 67 із простою відкритою репозицією без ілеопексії (4,9 проти 4,3% відповідно) була відсутня [52]. У ретроспективній серії випадків 2015 р. не було відмічено зниження частоти рецидивів інвагінації при ілеопексії, незалежно від того, чи була процедура завершена лапароскопічно або відкрито [50]. Автори рекомендували лапароскопічний доступ без ілеопексії. Проте деякі автори підтримують необхідність проведення ілеопексії у вибраній групі пацієнтів, які перенесли декілька епізодів рецидивуючої ІК [53, 54].
Ускладнення
Ранніми ускладненнями вважалися ті, що виникали до виписки зі стаціонару. Сюди відноситься широкий спектр ускладнень, включаючи кишкову перфорацію, сепсис, ранові інфекції, інфекції сечовивідних шляхів, ентеротомію, вірусну інфекцію, утворення абсцесу і смерть. Пізні ускладнення були визначені як ті, що виникли після виписки, і включали кишкову непрохідність, грижу і заворот. Спостерігалася однакова частота ускладнень після лапароскопічного і відкритого оперативного лікування ІК.
Рекомендація: в теперішній час відсутні докази, які підтверджують перевагу лапароскопічного чи класичного хірургічного втручання стосовно частоти рецидивів або ускладнень після лікування ІК, що не підлягає консервативному лікуванню. Проте, враховуючи більш коротке перебування в стаціонарі й еквівалентну частоту ускладнень, первинним підходом має бути лапароскопічний (рекомендація ступеня C, рівень доказовості 3-4).
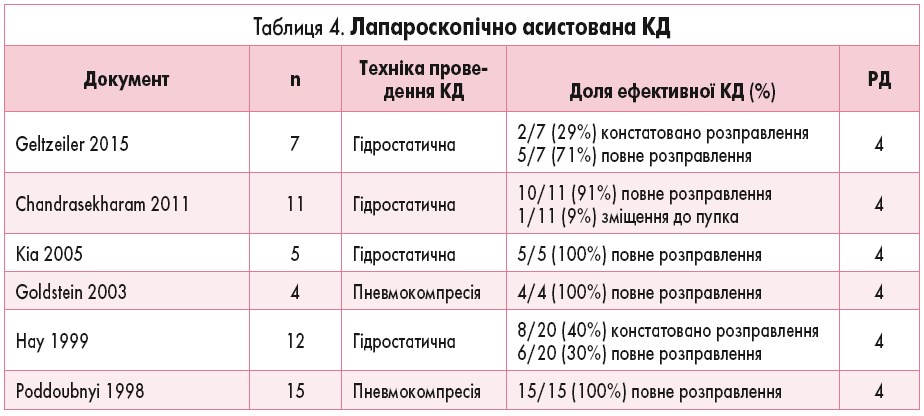
? Чи слід одночасно використовувати лапароскопію і методи КД, якщо КД не була ефективною?
6 досліджень описують використання лапароскопії у поєднанні з методами КД клізмою з фізіологічним розчином або повітрям у випадках невдалої спроби КД (табл. 4) [45, 49, 55-58]. У пацієнтів цих досліджень використання стандартної КД було неефективним. Із 62 пацієнтів медичних центрів, де дозволені повторні спроби дезінвагінації [57, 58], у 10 (16%) спостерігали розправлення інвагінату після ЛД. Для інших 52 пацієнтів із персистуючою ІК одночасна ЛД і КД сприяли розправленню інвагінату у 87% пацієнтів (діапазон 30-100%). Використання такого підходу може зменшити кількість лапароскопічних маніпуляцій із кишечником, теоретично знижуючи ризик ушкодження кишечнику і забезпечуючи додаткову перевагу візуального підтвердження того, що інвагінат повністю розправлений.
Рекомендація: одночасне поєднання методів КД та ЛД може полегшити лапароскопічне розправлення інвагінату (рекомендація ступеня C, рівень доказовості 4).
? Чи слід видаляти апендикс при лапароскопічній або лапароскопічно асистованій операції?
Роль апендектомії при хірургічному лікуванні ІК залишається спірною. Деякі хірурги виступають за видалення апендикса, оскільки він може бути причиною виникнення рецидивуючої ІК [43, 54]. Аналіз проведених досліджень дозволив виявити 11 робіт, присвячених апендектомії. Проте тільки 1 дослідження стосувалося питання доцільності виконання апендектомії під час оперативного лікування ІК (за виключенням пацієнтів із резекцією кишечнику) [59]. Аналіз баз даних Інформаційної системи педіатричного здоров’я (Pediatric Health Information System) 2008-2015 рр. виявив 13,5% з 748 пацієнтів із операцією з приводу ІК із апендектомією (група 1) проти 15,8% з 564 пацієнтів із виключно хірургічною дезінвагінацією (група 2). Повторна оцінка протягом 30 днів показала, що у пацієнтів, які перенесли апендектомію, показники середньої тривалості госпіталізації (3,0 проти 2,5 днів) та скорегованої загальної вартості (10 594 проти 8938 доларів США) були вищими. Показники частоти повторної госпіталізації з приводу рецидивуючої ІК були однаковими в обох групах: 5,5% (група 1) проти 6,7% (група 2), р=0,34, через рік спостереження; при цьому зареєстрували звернення з тонкокишковою непрохідністю у 10 пацієнтів (1,3%) з групи 1 і тільки у 2 пацієнтів із групи 2 (0,35%; p=0,06). Порівняльне дослідження не виявило суттєвої різниці у частоті рецидивів ІК в середньому через 71 місяць спостереження: 3 випадки (8%) з рецидивами після апендектомії та 4 випадки (12%) з рецидивами без апендектомії при оперативному лікуванні ІК [60]. У двох дослідженнях хірурги видаляли апендикс тільки у випадку ішемії чи запалення [45, 55]. Тільки в одному рукописі спеціально повідомлялося про апендектомію, щоб запобігти плутанині, якщо пацієнт звернеться у майбутньому з болем у животі [61]. В інших чотирьох рукописах частині пацієнтів була виконана апендектомія без особливих причин для видалення апендикса [49, 50, 62, 63].
Рекомендація: даних на підтримку профілактичного видалення апендикса при хірургічному лікуванні інвагінації недостатньо. Хоча апендектомія не зменшує частоту рецидивуючої ІК, видалення апендикса може розглядатися у випадках його запалення чи ішемії (рекомендація ступеня D, рівень доказовості 4).
Обговорення
У цілому, в огляді літератури по темі лікуванню ІК у дітей представлені можливі шляхи покращення надання медичної допомоги, що дозволяють досягти найкращих результатів. Науково обґрунтованою рекомендацією є необхідність уникати профілактичного призначення антибіотиків до КД; показано, що повторні спроби КД зменшують необхідність хірургічного втручання; доведена безпечність виписки пацієнтів після періоду спостереження у відділенні невідкладної допомоги; доцільним є використання мініінвазивних хірургічних методик як 1-ої лінії оперативного підходу. Крім того, цей огляд показав загальні клінічні принципи, якими слід керуватися при лікуванні ІК у дітей головним чином тому, що рецидиви не є звичайним явищем після хірургічного або консервативного методів лікування і що діти старше 2 років потребують більш ретельного спостереження. Ці важливі моменти з літератури були узагальнені для створення алгоритму менеджменту при ІК у дітей (рис. 2). Слід відмітити, що цей алгоритм необхідно застосовувати тільки у гемодинамічно стабільних дітей без критичних захворювань.
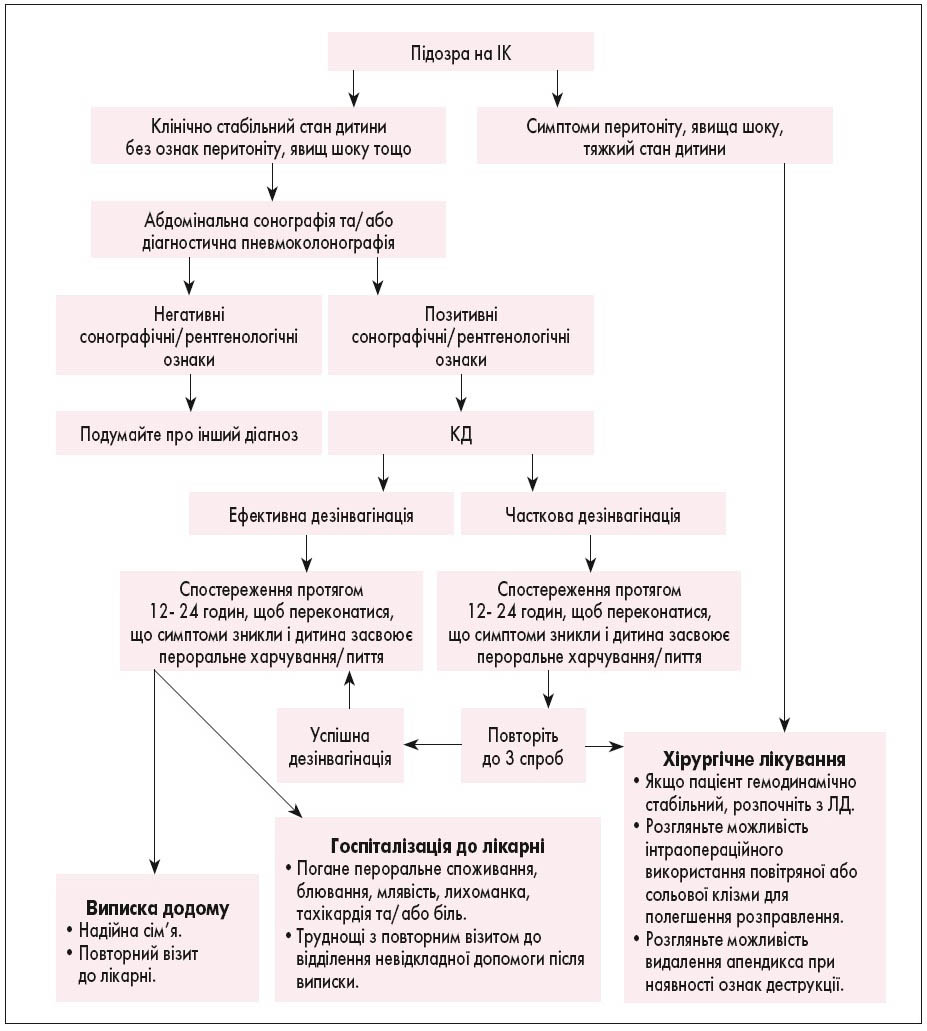 Рис. 2. Алгоритм діагностики та лікування ІК
Рис. 2. Алгоритм діагностики та лікування ІК
Патофізіологія більшості ІК у дітей вважається вторинною після транзиторного вірусного захворювання, що призводить до тимчасового застою лімфи та до ІК [64, 65]. Більшість дітей з ІК здорові та почувають себе добре після проведення КД або хірургічного втручання, при цьому ризики перфорації, сепсису або повторної госпіталізації після лікування ІК є низькими. Усунення ІК у поєднанні з видужуванням від вірусного захворювання, ймовірно, мінімізує ризик майбутнього рецидиву. У теперішній час відсутні докази рівня 1 та 2 для будь-якого з питань, що розглянуті в цій роботі. Багато опублікованих досліджень обмежені невеликими одноцентровими звітами про РКД. Декілька більших когортних досліджень із використанням даних про адміністративні претензії обмежені ретроспективним і неклінічним характером даних, що зібрані з метою виставлення рахунків.
Майбутні дослідження з використанням великих баз даних, що відслідковують пацієнтів із перебігом часу при різних госпіталізаціях та відвідуваннях відділень невідкладної допомоги, будуть корисні для більш точної оцінки використання медичних послуг. Оскільки багато методів клінічного ведення, що надані в цій роботі, у теперішній час є стандартною практикою в багатьох закладах, участь у рандомізованих контрольованих дослідженнях може бути утрудненою через побоювання з приводу рівності між лікарями і хірургами. Проте амбулаторне лікування ІК у дітей може бути ідеальною метою для рандомізованого контрольованого дослідження, оскільки як виписка з відділення невідкладної допомоги, так і стаціонарне спостереження завдають не більше ніж мінімальний ризик, проте мають значні наслідки для надання медичної допомоги. В огляді було виявлено декілька інших тем, з приводу яких можуть бути корисними додаткові дослідження, в тому числі безпечність, ефективність та терміни проведення повторних спроб КД, нові методи дезінвагінації, у тому числі лапароскопічно асистовані, під ультразвуковим контролем, а також довгострокові ризики/переваги супутньої апендектомії під час оперативного лікування ІК.
Міністерство охорони здоров’я України, Державне підприємство «Державний експертний центр Міністерства охорони здоров’я України» , Асоціація педіатрів України
Перегляд клінічної настанови заплановано на 2027 рік.
Тематичний номер «Педіатрія» № 5 (66) 2022 р.