1 грудня, 2024
Ревматологічні аспекти болю в кульшових суглобах
 19-20 вересня в м. Буковель відбулася XII Всеукраїнська науково-практична конференція «Сучасні аспекти клінічної неврології», організована Івано-Франківським національним медичним університетом. У роботі заходу взяли активну участь неврологи, нейрохірурги, психіатри, терапевти, лікарі загальної практики – сімейної медицини, залучаючись до обговорення доповідей, клінічних випадків і дискусійних питань під час кожної наукової сесії. Програма включала важливі й актуальні теми клінічної практики: розглянуто запальні та автоімунні захворювання нервової системи, психосоматичні стани, тривожні розлади, когнітивні порушення, пароксизмальні стани, полінейропатії, головний біль тощо. У межах наукового семінару, присвяченого проблемі больового синдрому, керівниця навчального центру Інституту ревматології, лікар-ревматолог МЦ «Клініка сучасної ревматології» (м. Київ), доктор медичних наук, професор Єлизавета Давидівна Єгудіна розповіла про ревматологічні аспекти болю в кульшових суглобах (БКС).
19-20 вересня в м. Буковель відбулася XII Всеукраїнська науково-практична конференція «Сучасні аспекти клінічної неврології», організована Івано-Франківським національним медичним університетом. У роботі заходу взяли активну участь неврологи, нейрохірурги, психіатри, терапевти, лікарі загальної практики – сімейної медицини, залучаючись до обговорення доповідей, клінічних випадків і дискусійних питань під час кожної наукової сесії. Програма включала важливі й актуальні теми клінічної практики: розглянуто запальні та автоімунні захворювання нервової системи, психосоматичні стани, тривожні розлади, когнітивні порушення, пароксизмальні стани, полінейропатії, головний біль тощо. У межах наукового семінару, присвяченого проблемі больового синдрому, керівниця навчального центру Інституту ревматології, лікар-ревматолог МЦ «Клініка сучасної ревматології» (м. Київ), доктор медичних наук, професор Єлизавета Давидівна Єгудіна розповіла про ревматологічні аспекти болю в кульшових суглобах (БКС).
Найчастіше пацієнти звертаються до сімейних лікарів, лікарів-ревматологів із болем у колінних суглобах, але БКС також є частою знахідкою.
Серед дорослих, які займаються спортом, БКС спостерігають у 30-40%, серед дорослих віком >60 років – у 12-15%. У людей молодого віку насамперед необхідно виключити травму кульшового суглоба (КС) або запалення (синовіт), у літніх пацієнтів біль частіше зумовлений синдромом трохантерального болю та остеоартритом. Можливий т. зв. відбитий біль через попереково-крижову радикулопатію та аорто-клубову артеріальну недостатність (оклюзійна хвороба).
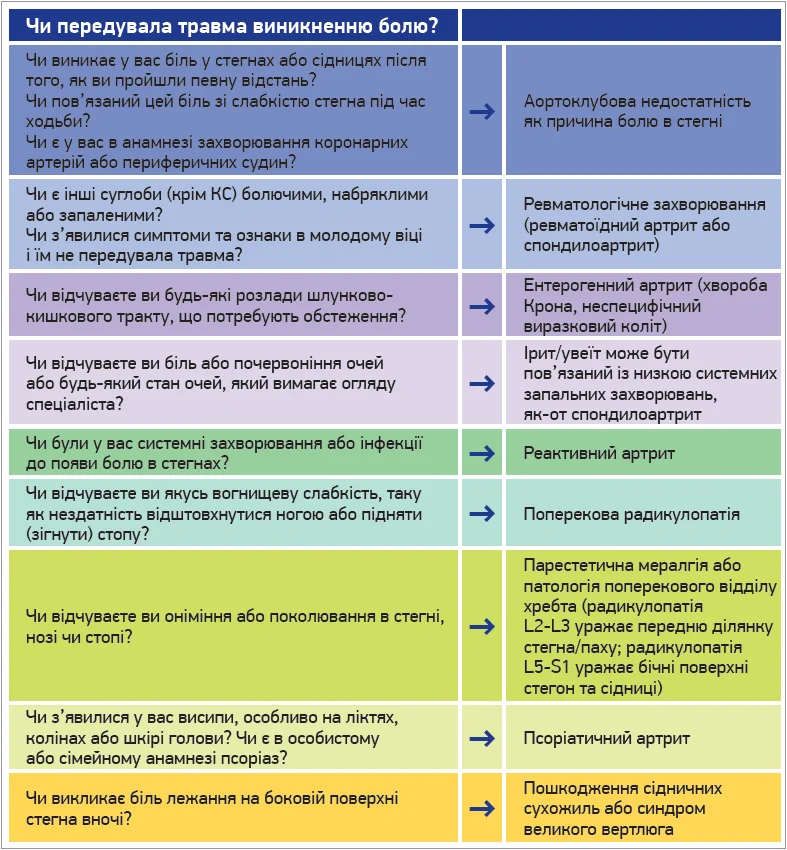
Під час ведення хворих із БКС використовують алгоритм (рис. 1).
Рис. 1. Ключові знахідки в пацієнтів із БКС
Також можна зорієнтуватися, що саме уражено в пацієнта (залежно від локалізації болю). Біль у паховій ділянці може свідчити про клубово-гребінцевий бурсит або артрит КС. Якщо біль розповсюджується латеральною поверхнею стегна, можна запідозрити нейропатію латерального шкірного нерва. Коли біль іррадіює в ділянку сідниць, слід виключити сакроієліт, ураження крижово-клубових суглобів. Бурсит сумки сідничного бугра переважно проявляється болем у сідницях (особливо після сидіння). Ішіалгія – біль, що іррадіює із сідниць донизу (іноді з розповсюдженням навіть у стопу).
Крок 1. Виключення травми
Слід розуміти, що навіть незначна травма (наприклад, падіння зі стільця) може спричинити перелом стегна чи таза в немічної літньої людини. За відсутності чіткої історії травми приховані переломи стегна (перелом лобкової гілки без зміщення або перелом шийки стегнової кістки) може бути складно діагностувати, але їх слід запідозрити в людей літнього віку чи пацієнтів зі зниженою мінеральною щільністю кісткової тканини. При переломі шийки стегнової кістки спостерігається значна болючість стегна на передній поверхні. В таких пацієнтів є значний біль за пасивного руху стегна (особливо за внутрішнього та зовнішнього обертання). Допомагають установити діагноз звичайна рентгенограма, комп’ютерна томографія (КТ), магнітно-резонансна томографія (МРТ).
Крок 2. Визначення небезпечних медичних станів як причини болю
Слід виключити аорто-клубову артеріальну недостатність, септичний артрит, остеонекроз, пухлини.
Зокрема аорто-клубова артеріальна недостатність проявляється болем та кульгавістю в сідниці, стегні; в пацієнта наявні фактори ризику серцево-судинних захворювань, може спостерігатися ниючий біль, пов’язаний зі слабкістю стегна під час ходьби. Під час обстеження виявляють артеріальний шум та ослаблення пульсу в паху або дистальних відділах нижніх кінцівок (однобічно чи двобічно). Можуть спостерігатися атрофія м’язів і повільне загоєння ран на ногах. Таким пацієнтам необхідна термінова візуалізація.
Ще одним невідкладним станом є септичний артрит. Захворювання спричинене Staphylococcus aureus, Streptococcus spp., Pseudomonas aeruginosa. Serratia spp. Переважно цей стан розвивається в хворих літнього віку, які хворіють на цукровий діабет, мають імуносупресію, прояви інфекційного ендокардиту, ревматоїдний артрит, нещодавно перенесли системну інфекцію, а також пацієнти, котрим напередодні проводили внутрішньосуглобові ін’єкції. Для хворих характерні системні симптоми – загальна слабкість, лихоманка, озноб, може бути прилегле вогнище інфекції з ураженням шкіри. Рухи в суглобах болючі та обмежені в усіх площинах руху. На МРТ – ознаки синовіального посилення (98% випадків), перисиновіальний набряк (84%), випіт у порожнині суглоба (70%).
Остеонекроз (асептичний некроз) голівки стегнової кістки проявляється болем у паху, сідниці або стегні, який зазвичай виникає при навантаженні, згодом – і в стані спокою, а також уночі. Біль інтенсивний, недостатньо купіюється за допомогою нестероїдних протизапальних препаратів (НПЗП). МРТ є золотим стандартом діагностики такого стану, що допомагає виявити зміни вже на ранніх стадіях. Остеонекроз може бути травматичний, вторинний (зазвичай однобічний) та нетравматичний (переважно двобічний). Останній варіант зазвичай спостерігають у пацієнтів, які тривало застосовують глюкокортикоїди, зловживають алкоголем, курять, мають такі захворювання, як системний червоний вовчак, ревматоїдний артрит, а також особи з гіперліпідемією, хворі на ВІЛ‑інфекцію, декомпенсований цукровий діабет, із хронічною нирковою недостатністю тощо. Такі пацієнти потребують негайної консультації ортопеда-травматолога.
При первинних або вторинних пухлинах кісток біль зазвичай локалізований, може посилюватися та слабшати і пов’язуватися з локальним набряком м’яких тканин; часто посилюється вночі. Наявні системні симптоми – втрата маси тіла, нічна пітливість. Пухлини кісток КС зазвичай уражають проксимальний відділ стегнової кістки, вони можуть бути доброякісними (остеохондрома, остеома, остеобластома, аневризмальна кісткова кіста, енхондрома тощо) або злоякісними (остеосаркома, хондросаркома, саркома Юінга, фіброзна гістіоцитома). Рентгенографічна, КТ- або МРТ‑візуалізація є стандартом у діагностиці таких пухлин.
Якщо діагноз залишається незрозумілим, важливо розглянути внутрішньочеревні причини, зокрема, якщо біль у стегні супроводжується ознаками системного захворювання (гарячка, пітливість, втрата маси тіла), симптомами з боку шлунково-кишкового тракту, ознаками урологічного або гінекологічного захворювання (утворення в паху, болючість живота, гематурія, виділення з піхви).
Крок 3. Остеоартрит або ревматологічне захворювання як імовірна причина
Ревматоїдний артрит, спондилоартрит (псоріатичний або реактивний артрит), кристал-індуковані артропатії (подагра, псевдоподагра) – запальні стани, які характеризуються ураженням зазвичай декількох суглобів, інших органів; наявні сімейна історія ревматологічного захворювання, висипи на шкірі, вузлики, зміни з боку очей (ірит).
Ревматична поліміалгія – захворювання, яке уражає переважно пацієнтів літнього віку; розвивається гостро та характеризується насамперед вираженим симетричним болем у ділянці плечового, тазового пояса і шиї, супроводжується обмеженням рухів, значним підвищенням гострофазових показників, анемією.
Остеоартрит КС – поширене захворювання в пацієнтів літнього віку. За статистикою, в кожного 4-го, хто проживе до 85 років, розвивається симптоматичний остеоартрит. Факторами ризику є попередня травма КС, тяжкі фізичні навантаження, зміни форми суглоба та сімейний анамнез. Характерний поступовий розвиток болю (глибоко в передній ділянці стегна або в паху). Біль посилюється під час фізичної активності, зменшується під час відпочинку. Підйом із положення сидячи часто зумовлює біль у стегнах (болючі як активні, так і пасивні рухи стегна). Внутрішня ротація зменшується зазвичай швидше та більше, ніж зовнішня. При прогресуванні захворювання біль виникає уже за меншої активності, згодом – і в стані спокою, і вночі. Методи візуалізації свідчать про звуження суглобової щілини, остеосклероз, наявність остеофітів.
Крок 4. Радикулопатія (защемлення нерва) як причина болю
Слід виключити радикулопатію, або защемлення нерва. Здавлення корінців попереково-крижового нерва чи периферичних нервів може проявлятися болем у стегнах. Характерні парестезії, поколювання, оніміння, іррадіація болю впродовж ходу нерва, слабкість нижніх кінцівок, слабкість згинання стегна, розгинання коліна. На МРТ можна виявити протрузію диска, грижі. Залежно від локалізації болю та того, як він іррадіює, можна запідозрити, які саме корінці уражені.
Крок 5. Осередковий біль, що передбачає діагностику окремого захворювання опорно-рухового апарату
Бічний біль у КС часто локалізується вище великого вертлюга, в місці прикріплення сідничного сухожилля та вертлюжної бурси. Біль турбує переважно вночі, коли хворий лежить на боку. В пацієнта можна визначити точку максимальної болючості. Біль, локалізований у верхньозадньому відділі великого вертлюга, свідчить про синдром великого вертлюга (вертельний бурсит).
Біль у передній ділянці стегна може свідчити про патологію КС, розтягнення проксимального м’яза-згинача стегна. Слід пам’ятати, що фемороацетабулярний імпіджмент може спричиняти біль у передній ділянці стегна, який часто є найсильнішім при внутрішній та зовнішній ротації.
Лабораторні обстеження
Лабораторне обстеження може бути показано, якщо анамнез та обстеження зумовлюють підозру на системне захворювання, зокрема ревматологічне. Початкове лабораторне дослідження може включати загальний і диференційний аналіз крові, С‑реактивний білок, швидкість осідання еритроцитів, ревматоїдний фактор, HLA-В27.
Лікування
Ступінчастий підхід до лікування болю представлений на рисунку 2.
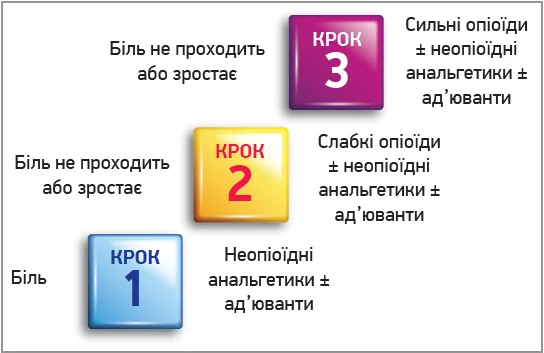 Рис. 2. «Сходинки» лікування болю
Рис. 2. «Сходинки» лікування болю
НПЗП є першим кроком лікування; їх легко дозувати, вони доступні та представлені різноманітними молекулами. Але до того, як віддиференціювати причину болю в пацієнта, для зменшення вираженості гострого болю в КС варто призначити німесулід (Німесил®).
Німесулід, крім загального для НПЗП механізму дії (інгібування циклооксигенази), інгібує вивільнення субстанції Р і синтез матриксних металопротеїназ, знижує агрегацію та міграцію нейтрофілів, зменшує вироблення гістаміну, нейтралізує токсичні вільні радикали, пригнічує продукування медіаторів запалення (інтерлейкін‑6, фактор некрозу пухлини-α). Все це зумовлює потужний протизапальний і знеболювальний вплив німесуліду. Препарат дуже швидко всмоктується в шлунково-кишковому тракті, при цьому наявність їжі в шлунку не зменшує абсорбції. Фармакологічний профіль препарату не залежить від віку пацієнта; німесулід добре переноситься в т. ч. хворими літнього віку. Крім того, препарат чинить хондропротекторний вплив.
У пацієнтів із гострим подагричним артритом німесулід у формі гранул продемонстрував швидкий знеболювальний ефект порівняно з таблетками німесуліду чи диклофенаку. Через 10 хв 80% хворих, які приймали Німесил® у формі гранул, спостерігали полегшення болю (на відміну від ≈35 і 10% при застосуванні таблеток німесуліду та диклофенаку відповідно).
Проведено багатоцентрове подвійне сліпе рандомізоване клінічне дослідження німесуліду в пацієнтів із післяопераційним болем після артроскопії та меніскектомії. Спостерігали значно краще полегшення болю, ніж при застосуванні напроксену. Через 1 год після лікування >70% пацієнтів, які отримували німесулід, відчули зниження на 50% інтенсивності болю порівняно з менш ніж 50% пацієнтів, котрі отримували напроксен, і 40% хворих, що застосовували плацебо (Binning A., 2007).
Порівнювали також антигіпералгезивний ефект німесуліду 100 мг з іншими НПЗП (диклофенак 50 мг, целекоксиб 200 мг і рофекоксиб 25 мг) у пацієнтів із запаленням суглобів. Після одноразової пероральної дози всі препарати зменшували запальну гіпералгезію. Проте лише німесулід був ефективним вже через 15 хв після застосування. Отже, німесулід є особливо ефективним і швидкодіючим у подоланні болю запального генезу (Bianchi M., Broggini M., 2002).
Доповідачка нагадала, що всі НПЗП слід застосовувати нетривалим курсом у якнайнижчому дозуванні через можливість виникнення побічних ефектів. Відомо, що НПЗП можуть підвищувати ризик гострих цереброваскулярних подій, проте, як показано, німесулід (порівняно з іншими препаратами) не мав статистично значущого підвищення ризику при застосуванні в пацієнтів з остеоартритом.
Що стосується побічних дій з боку шлунково-кишкового тракту на тлі прийому німесуліду, то препарат виявив навіть меншу, ніж при прийомі плацебо, кількість таких подій (Binning A., 2007).
Отже, під час звернення пацієнта із БКС слід:
- Зібрати ретельний анамнез, скарги, провести об’єктивне дослідження.
- Провести візуалізацію та лабораторне обстеження для уточнення діагнозу.
- Виключити небезпечні для життя стани.
- Застосовувати покроковий ступінчастий підхід до лікування болю.
Підготувала Віталіна Хмельницька
Медична газета «Здоров’я України 21 сторіччя» № 19/1 (581), 2024 р