10 червня, 2024
Ревматоїдний артрит: континуум захворювання, стратегії прогнозування, раннього втручання та профілактики
Розвиток ревматоїдного артриту (РА) відбувається кількома етапами, одним з яких є стадія доклінічного РА або пре-РА. Останню можна визначити як сукупність генетичних чинників ризику (ЧР), аутоантитіл, клінічних симптомів і навіть візуалізаційних підтверджень у пацієнтів із запальним артритом (ЗА) (Rantapаа-Dahlqvist et al., 2003; Nielen et al., 2004; Deane et al., 2010; Gan et al., 2015; del Puente et al., 1988; Silman et al., 1992). Нині тривають численні дослідження для встановлення ключових чинників захворювання, які можуть запобігти, відстрочити або полегшити розвиток клінічного РА в осіб групи ризику. Пропонуємо до вашої уваги огляд статті Liam J. O’Neil1iam et al. «Rheumatoid Arthritis: The Continuum of Disease and Strategies for Prediction, Early Intervention, and Prevention» видання The Journal of Rheumatology (April 2024; 51 (4): 337‑349), у якій представлено сучасні дані біології та розвитку РА, номенклатуру та можливості для прогнозування розвитку та профілактики РА.
Діагностика і підходи до лікування ревматоїдного артриту
РА діагностують на підставі даних про наявність симптомів і ознак активного запалення суглоба (як-от набряк у зоні суглоба, синовіт) під час фізикального огляду, лабораторних біомаркерів (аутоантитіла) та результатів візуалізації, які допомагають встановити запалення та/або ушкодження суглобів. У такому разі діагноз РА можна назвати «клінічним РА». Крім того, існують встановлені класифікаційні критерії РА, згідно з визначенням Американського коледжу ревматології (ACR, 1987) та Європейського альянсу ревматологічних асоціацій критерії (EULAR, 2010) (Arnett et al., 1988; Aletaha et al., 2010).
Залежно від наявності або відсутності підвищення рівня аутоантитіл (ревматоїдний фактор [РФ] та/або антитіл до циклічних цитрулінованих пептидів (АЦЦП) у сироватці крові, виокремлюють дві клінічні категорії РА: серопозитивний і серонегативний відповідно. Лікування пацієнтів із РА зазвичай розпочинають із призначення хворобомодифікувальних протиревматичних препаратів (ХМПРП), ефективність яких доведено даними контрольованих клінічних досліджень (ККД) (Fraenkel et al., 2021). Здебільшого пацієнти, у яких клінічно діагностовано РА, терапія ХМПРП сприяє досягненню ремісії захворювання, поліпшенню самопочуття та функції, зменшенню ушкодження суглобів, хоча деяких відсоток осіб із РА вдається досягти ремісії навіть без застосування медикаментозного лікування (Baker et al., 2019; Einarsson et al., 2019; Gul et al., 2019). Однак для значної частки пацієнтів лікування РА – це досить тривалий процес із можливим розвитком небажаних наслідків, що негативно позначаються на самопочутті та потребують значних фінансових витрат. Стійка ремісія настає у менш ніж у 50% пацієнтів із РА (Gul et al., 2019; Scott et al., 2019; Einarsson et al., 2020; Gul et al., 2015; Prince et al., 2012).
Власне, профілактика розвитку РА могла б значно зменшити негативний вплив не лише на здоров’я окремої людини, а й на системи охорони здоров’я загалом. Генетичні та екологічні чинники ризику взаємодіють між собою та можуть стати тригером до розвитку аутоімунних порушень. Останні, своєю чергою, можуть прогресувати до клінічно видимого запального артриту (ЗА), так званого клінічного РА. Виявлені аутоімунні зміни та/або субклінічний артрит без клінічного РА належать до стадії пре-РА. Пацієнти можуть не проходити всі стадії послідовно.
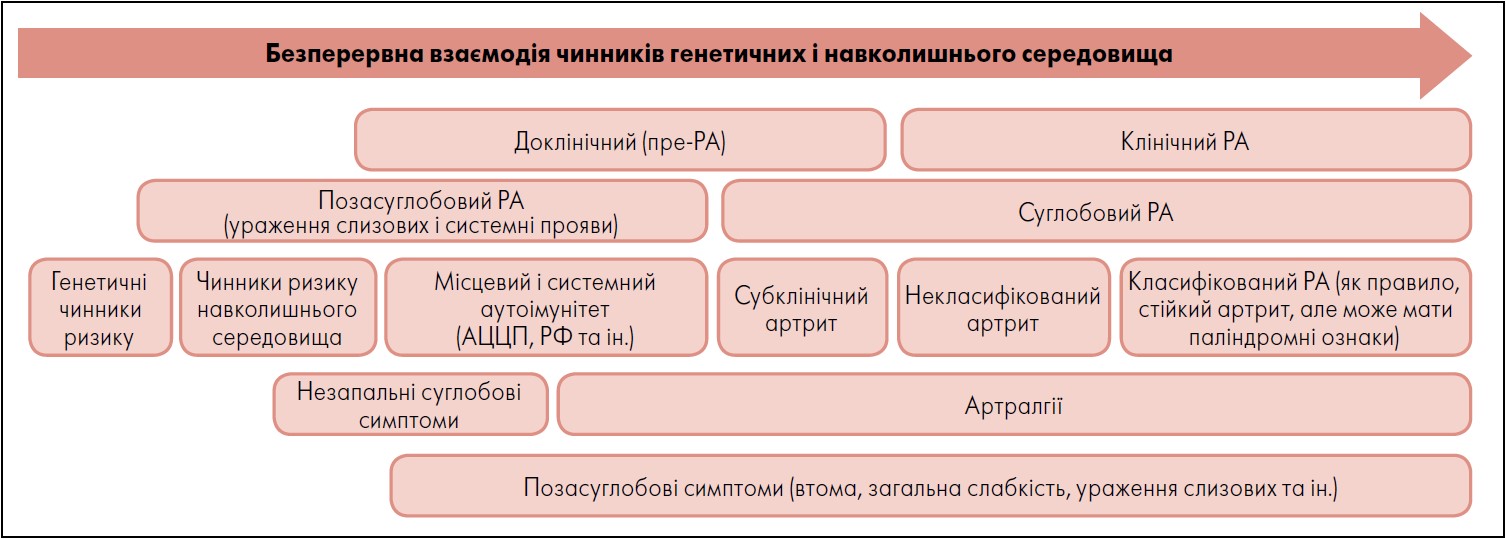
РА починається задовго до появи клінічних симптомів ЗА
Розвиток РА відбувається задовго до появи клінічних симптомів (рисунок). Період, коли під впливом чинників як генетичних, так і екологічних виникають ранні порушення імунної толерантності, вважають доклінічним РА або пре-РА. Ефективним методом виявлення цих порушень є визначення в крові аутоантитіл, зокрема РФ і AЦЦП (Rantapдд-Dahlqvist et al., 2003; Nielen et al., 2004; Deane et al., 2010; Gan et al., 2015; del Puente et al., 1988; Silman et al., 1992).
Рис. Модель розвитку серопозитивного РА
Примітки: пре-РА – доклінічна стадія РА; РА – ревматоїдний артрит, АЦЦП– антитіла до циклічних цитрулінованих пептидів, РФ – ревматоїдний фактор.
Адаптовано за Liam J. O’Neil et al., 2024.
Про ймовірність розвитку РА також можуть свідчити:
- Анти-карбамільований протеїн (anti-CarP) (Shi et al., 2014).
- Антималон-діальдегід-ацетальдегідні антитіла (anti-MAA) (Mikuls et al., 2020).
- Антитіла до антипептидил-аргінін-деімінази (anti-PAD) (Kolfenbach et al., 2010).
Ці антитіла підвищуються в середньому приблизно за 3‑5 років до симптомів клінічного РА (Rantapдд-Dahlqvist et al., 2003; Nielen et al., 2004; Kelmenson et al., 2020). Найбільш дослідженими антитілами за доклінічного РА є AЦЦП, які зазнають N-зв’язаного глікозилювання варіабельного домену (Fab). Власне, такі зміни глікозилювання незалежно пов’язані з розвитком ЗА у пацієнтів із позитивним результатом АЦЦП (Mankia et al., 2019; Deane et al., 2017). Підвищення рівня аутоантитіл можуть супроводжуватись зміненими субпопуляціями Т-клітин, В-клітин та інтерферону, а також підвищенням показників запалення (С-реактивного білка [СРБ], кальпротектину, цитокінів та хемокінів) (Hunt et al., 2016; Lьbbers et al., 2015; Deane et al., 2010; Kokkonen et al., 2010; Nielen et al., 2004).
Разом із залученням аутоімунітету та розвитком запалення виникають клінічні симптоми, як-от біль, скутість і припухлість суглобів, загальна втома. Нині є докази того, що ознаки синовіту чи навіть ушкодження суглобів можна виявити під час візуалізації, навіть якщо під час фізикального обстеження симптоми ЗА не спостерігаються. Такий стан називається «субклінічним ЗА». Крім того, теносиновіт може бути одним із перших ознак ушкодження тканин опорно-рухового апарату, пов’язаного з РА (Burgers et al., 2019; Mankia et al., 2019; Krijbolder et al., 2022; Di Matteo et al., 2020). У разі прогресування захворювання виникають ознаки клінічно очевидного ЗА, і за умови відповідності класифікаційним критеріям лікар діагностує РА (клінічний РА) (Arnett et al., 1988; Aletaha et al., 2010). Ознаки та номенклатура для визначення та позначення кожної зі стадій розвитку РА дещо варіюють і найкраще зрозумілі за серопозитивного РА (рисунок, таблиця). Відповідно до рекомендацій EULAR (2012), термін «пре-РА» слід застосовувати лише ретроспективно, коли підтверджено, що в пацієнта розвинувся клінічний РА (Gerlag et al., 2012). Термін «особа з групи ризику» часто використовують для опису пацієнтів, у яких є певні чинники ризику розвитку РА, але чи розвинеться клінічний РА у майбутньому невідомо.
Нині відомо про кілька чинників як генетичних, так і навколишнього середовища, що пов’язані з підвищеним ризиком розвитку клінічного РА (Deane et al., 2017). Більшість КД, які пов’язували генетичні та екологічні чинники ризику розвиту РА, проводили за методом «випадок-контроль» в осіб із встановленим клінічним РА. Наразі збільшується кількість проспективних досліджень у групах ризику, які визначають чинники, пов’язані з підвищеним ризиком розвитку клінічного РА. Серед генетичних найсильнішим є набір алелів, що кодують певні послідовності класів HLA (лейкоцитарний антиген людини), які в сукупності називаються спільним епітопом (СE) (Gregersen et al., 1987).
Попри те, що результати досліджень є неоднозначними, низка з них демонструє, що СE пов’язаний із позитивним рівнем АЦЦП, а також майбутнім переходом до клінічного РА у таких пацієнтів (Rakieh et al., 2015; Bergstedt et al., 2022; Wouters et al., 2022).
У дослідженні типу «випадок-контроль» оцінювання стану здоров’я медсестер, отримане з 22 генетичних варіантів, передбачало ризик розвитку РА, що свідчить про те, що гени, які виходять за межі СE, пов’язані з прогресуванням доклінічного РА (Karlson et al., 2010). Серед чинників навколишнього середовища, куріння пов’язане з високим ризиком розвитку РА (Liu et al., 2019; de Hair et al., 2013). Результати низки досліджень підтвердили, що ожиріння є чинником ризику клінічного РА (Tedeschi et al., 2017; Ljung et al., 2016). Протизапальна дієта, помірне вживання алкоголю, фізична активність можуть запобігти його розвитку (Zaccardelli et al., 2019; Sundstrцm et al., 2015; Bergstrцm et al., 2013; van de Stadt et al., 2013).
Численні метаболічні та/або імунологічні процеси відіграють суттєву роль у розвитку РА, зокрема шляхи метаболізму жирних кислот, на які впливає споживання їжі (Gan et al., 2017). Крім того, ретельно вивчали репродуктивні та менопаузальні чинники, оскільки РА поширеніший у жінок. Постменопауза, післяпологовий період і застосування антиестрогенних препаратів часто асоціюються з розвитком РА (Alpizar-Rodriguez et al., 2017). Є гіпотеза, що рання активація імунної системи відбувається поза суглобами, зокрема підперіоду, який можна назвати «несуглобовою» стадією розвитку РА (рисунок) (Brulhart et al., 2019; van Steenbergen et al., 2016). За даними досліджень, в осіб із позитивним рівнем АЦЦП або РФ за синовіальної біопсії не простежується синовіту, підтверджуючи несуглобову стадію пре-РА (de Hair et al., 2014; van de Sande et al., 2011). Також є дані, що аутоімунна реакція спочатку може відбуватись у ділянках слизової оболонки періодонту, легенів та кишечнику (Holers et al., 2018).
На підставі даних досліджень висунуто припущення, що захворювання легенів, зокрема дихальних шляхів або інтерстиціальне захворювання легень, можуть передувати розвитку суглобового РА, а аутоантитіла, пов’язані з РА, можуть утворюватися в легенях у деяких хворих із пре-РА (Fischer et al., 2012; Kronzer et al., 2022; Zaccardelli et al., 2019; Willis et al., 2013). Також є багато доказових даних щодо того, що певні мікроорганізми, наявні на слизових оболонках, можуть бути пов’язані з аутоімунітетом, асоційованим із РА (Seifert et al., 2023; Kroese et al., 2021; Alpizar-Rodriguez et al., 2019; Chriswell et al., 2022).
Новій концепції еволюції РА притаманна серія переходів: від стадії чинників ризику, виявленого аутоімунітету, до клінічного РА. Причому кожен із цих переходів, імовірно, пов’язаний із генетичними, екологічними та випадковими чинниками, а також порушеннями на певних імунорегуляторних контрольних точках (Holers et al., 2022). Такі переходи не обов’язково є послідовними або взаємовиключними. Оскільки не у всіх осіб, у яких розвивається аутоімунний синдром, пов’язаний із РА, у майбутньому виникає клінічний РА. Це вказує на те, що розвиток аутоімунітету не є ознакою неминучого клінічного РА. Траєкторії аутоімунітету, симптоми та початок клінічного РА в кожного хворого мають особливості.
Результати численних досліджень засвідчили, що аутоантитіла можуть бути підвищені в середньому за 3‑5 років до початку клінічного РА. За даними деяких КД, підвищення аутоантитіл відбувається за 15 років до початку клінічного РА (Rantapдд-Dahlqvist et al., 2003; Kelmenson et al., 2020). Проте в деяких пацієнтів клінічний РА може мати дуже стрімкий розвиток, коли за короткий час у кількох суглобах розвивається ЗА, в інших – поступовий, або ж спостерігається поетапне зростання та послаблення виразності симптомів («паліндромний ревматизм») (Mankia et al., 2017; Stack et al., 2014). Точний зв’язок між симптомами РА та аутоімунітетом не з’ясований, тож це потребує подальшого вивчення.
Прогнозування розвитку клінічного ревматоїдного артриту
Багато дослідників прагнули розробити стратегії прогнозування для виявлення осіб із високим ризиком розвитку клінічного РА. Найкраще вивченим прогностичним чинником ризику розвитку РА наразі є аутоантитіла, зокрема виявлення АЦЦП і РФ використовували в багатьох дослідженнях із цією метою (Deane et al., 2010; Bettner et al., 2021; Kokkonen et al., 2010; Nielen et al., 2004; Krijbolder et al., 2022). За даними окремих досліджень, підвищені рівні АЦЦП є показником високого ризику розвитку РА (Nielen et al., 2004; Duquenne et al., 2023).
Зокрема, для встановлення діагнозу пре-РА було ідентифіковано багато інших системних аутоантитіл, як-от anti-CarP, anti-MAA та anti-PAD, але їх загальна прогностична цінність потребує подальшої перевірки та досліджень (Verheul et al., 2018; Gan et al., 2015; Mikuls et al., 2020; Kolfenbach et al., 2010; Ferucci et al., 2013).
Для прогнозування РА також вивчали роль інших біомаркерів крові, наприклад цитокінів, хемокінів та підгруп лімфоцитів. Зокрема, у проспективних дослідженнях зміни субпопуляцій Т-клітин, наявність В-клітин пам’яті і білків інтерферону типу 1 були пов’язані з підвищеним ризиком виникнення клінічного РА, хоча ці висновки ще достовірно не підтверджено (Ponchel et al., 2020; Lьbbers 2015; Lьbbers et al., 2013).
Дані попередніх досліджень сироваткової протеоміки та нетипових змін у харкотинні свідчать про те, що додаткові біомаркери можуть бути корисними для прогнозування розвитку РА, але необхідні подальші дослідження та підтвердження (Bergstedt et al., 2022; Wouters et al., 2022; Karlson et al., 2010; Liu et al., 2019; de Hair et al., 2013).
Корисними для прогнозування розвитку РА також виявилися візуалізаційні методи дослідження. Ультразвукове енергетичне доплерографічне дослідження, яке допомагає ідентифікувати збільшення синовіального кровотоку, що вказує на запалення у хворих із позитивним рівнем антитіл, артралгією та ранніми ерозивними змінами, зокрема стоп, є провісниками розвитку РА (Sundstrцm et al., 2015; Bergstrцm et al., 2013; van de Stadt et al., 2013). Запалення суглобів (як-от синовіального та/або теносиновіального), виявлене за допомогою даних МРТ, пов’язане з ризиком розвитку РА, особливо у пацієнтів, які мають позитивний рівень АЦЦП (Mankia et al., 2019; van Steenbergen et al., 2016).
У пацієнтів з артралгією і позитивним результатом АЦЦП візуалізаційне виявлення теносиновіту кистей є незалежним маркером, пов’язаним із ризиком розвитку РА. Це може свідчити про те, що одним із перших за розвитку РА уражається теносиновіт кистей (Gan et al., 2017).
Суглобові симптоми (СС) або м’язово-суглобові симптоми (МСС), як-от біль, скутість і набряки в зоні суглоба, хоча і є неспецифічними, але вважаються важливими прогностичними чинниками ризику клінічного РА (Stack et al., 2014; van Steenbergen et al., 2017; Ten Brinck et al., 2017; Burgers et al., 2017; van Boheemen et al., 2023). Нині клінічно підозрювана артралгія (КПА) також розглядають як чинник ризику розвитку клінічного РА (van Steenbergen et al., 2017).
Характеристики, що визначають КПА, охоплюють час появи СС, локалізацію цих симптомів у п’ясно-фалангових суглобах (ПФС), ранкову скутість >60 хвилин, наявність РА у найближчих родичів (обтяжений сімейний анамнез), скутість під час стискання кулака і позитивний тест на стискання ПФС. У проспективному дослідженні хворих із СС та/або МСС було підтверджено, що за наявності в пацієнта ≥3 таких ознак імовірність ризику розвитку клінічного РА сягає близько 30%. Втім, якщо такі симптоми спостерігаються тривалий час до візиту до ревматолога, то така ймовірність становила близько 3% (Burgers et al., 2017).
Демографічні дані, екологічні та генетичні феномени також належать до чинників ризику розвитку РА. Зокрема, для цього оцінюють вік, стать, сімейний анамнез РА, куріння, дієтичні особливості, ожиріння та СЕ (Ljung et al., 2016; Zaccardelli et al., 2019; Duquenne et al., 2023).
Численні дослідження використовували комбінації чинників ризику для розроблення моделей прогнозування розвитку клінічного РА. Більшість моделей охоплювала комбінації демографічних особливостей, симптомів ураження суглобів, результатів обстеження, наявності аутоантитіл і в деяких випадках результати візуалізації. Загалом такі моделі демонструють імовірність розвитку клінічного РА від 20 до 70% упродовж 1‑5 років. Вищий відсоток такої ймовірності виявляється за кількох чинників ризику РА. Крім того, у більшості моделей високі рівні АЦЦП свідчать про найвищий ризик розвитку клінічного РА. Варто також зазначити, що методи встановлення осіб, які мають ризик розвитку РА, різняться в дослідженнях.
Здебільшого увагу в дослідженнях пре-РА вчені зосереджували на групах ризику, які визначали за направленнями лікарів первинної ланки пацієнтів із СС та/або МСС, тому доцільно припустити, що такі моделі прогнозування найбільш застосовні саме для цих груп населення. Проте в кількох дослідженнях виявлено осіб групи ризику за допомогою таких методів, як тестування популяцій із високим ризиком (зокрема, корінні мешканці Північної Америки), спорідненості першого ступеня з РА або скринінгове дослідження АЦЦП, а потім довготривале спостереження за такими хворими (del Puente et al., 1988; Bergstedt et al., 2022; Ramos-Remus et al., 2015; Bemis et al., 2021; Tanner et al., 2019). У згаданих дослідженнях позитивний результат АЦЦП зазвичай асоціювався із частотою розвитку клінічного ЗА від 20 до 30% і вище протягом 5 років. Хоча в одній когорті спорідненості першого ступеня рівень захворюваності на РА становив близько двох випадків на 1000 людино-років (Gilbert et al., 2021).
Такі дані подібні до загальних показників, які притаманні популяціям осіб із ризиком розвитку РА, виявлених завдяки скеруванню до клініки осіб із СС та/або МСС. Це може бути пов’язано з тим, що в популяційних дослідженнях здебільшого беруть участь пацієнти з вищим ступенем виразності симптомів, хоча такі дані ще детально не оцінено в опублікованих роботах. За таких умов доцільно застосовувати додаткові дослідження, за допомогою яких пацієнти можуть бути ідентифіковані як такі, що мають ризик розвитку РА, щоб розробити достовірні прогностичні моделі.
Профілактика розвитку ревматоїдного артриту
Зважаючи на краще розуміння ознак пре-РА та моделей прогнозування розвитку РА, було проведено численні КД, спрямовані на запобігання клінічному РА. Дані цих досліджень додатково підкріплені концепцією «вікна можливостей», згідно з якою раннє лікування клінічного РА сприяє досягненню вищих віддалених результатів. Тому, як зазначають дослідники, початок втручань у період пре-РА може запобігти або відстрочити початок клінічного РА (van Nies et al., 2015; Kyburz et al., 2013; Burgers et al., 2019; Mankia et al., 2016).
Щодо профілактики розвитку РА, то здебільшого порівнювали ефекти застосування ліків, схвалених для РА, що сприяють поліпшенню стану в багатьох пацієнтів із цим захворюванням (van der Woude et al., 2009). Тобто можна припустити, що ті самі ліки можуть як відстрочити, так і запобігти розвитку симптомів клінічного РА. Крім того, профіль безпеки ХМПРП, які застосовують для лікування РА, добре встановлений, тож регуляторні органи, найімовірніше, схвалять їх використання в профілактичних дослідженнях. До того ж багато груп ризику (як-от СПС), які, ймовірно, будуть залучені до профілактичних досліджень, знайомі з їх використанням.
Так, в одному з перших КД щодо профілактики розвитку РА було використано внутрішньом’язове (в/м) введення дексаметазону. У дослідженні брали участь пацієнти з групи ризику з підвищеним рівнем аутоантитіл (АЦЦП або РФ), симптомами ураження суглобів, а також наявністю СЕ. Розвиток ЗА не відрізнявся між групами застосування плацебо та лікуванням після 2 років спостереження, хоча рівні антитіл були значно нижчими в групі використання дексаметазону (Bos et al., 2010).
У сліпому контрольованому плацебо дослідженні PRAIRI 81 пацієнта з позитивним рівнем АЦЦП та РФ, підвищеним СРБ та/або візуалізаційними ознаками запалення та без клінічного ЗА було рандомізовано 1:1 для отримання однієї дози внутрішньовенного (в/в) ритуксимабу 1000 мг порівняно з плацебо. Також усі пацієнти отримували 100 мг в/в метилпреднізолону. За даними дослідження не виявлено відмінностей щодо загальних показників клінічного ЗА через 29 місяців спостереження між групами застосування ритуксимабу (34%) і плацебо (40%) (р=0,448). Хоча використання ритуксимабу відстрочило початок артриту приблизно на 5 місяців (16,5 проти 11,5 місяця) порівняно з плацебо (Gerlag et al., 2019).
У дослідженні STAPRA в осіб з ознаками ЗА, позитивним рівнем АЦЦП та РФ використовували аторвастатин (40 мг на день) і плацебо. Протягом 3 років дослідження не виявлено відмінностей щодо розвитку артриту, хоча не виключено, що можливою причиною недостатності результату було повільне залучення хворих низька потужність дослідження (van Boheemen et al., 2021).
Зокрема, у сліпому контрольованому плацебо дослідженні TREAT EARLIER236 пацієнтів із КПА, синовітом, теносиновітом та/або остеїтом (за даними МРТ), але без клінічного ЗА, були рандомізовані 1:1 для отримання впродовж року метотрексату в дозі до 25 мг/тиждень перорально або плацебо. У дослідженні брали участь пацієнти як із позитивним рівнем АЦЦП (до 30%), так і негативним рівнем аутоантитіл. Учасники у групі застосування метотрексату також отримували одну дозу в/м метилпреднізолону (120 мг). Після 2 років спостереження не виявлено різниці щодо розвитку клінічного артриту між досліджуваними групами (застосування метотрексату – 19%, плацебо – 19%). На підставі даних МРТ у кінцевій точці дослідження, що тривало 2 роки, підтверджено зменшення ознак запалення суглобів, позитивні функціональні оцінки, зниження болю і ранкової скутості, що свідчило на користь лікування метотрексатом (Krijbolder et al., 2022).
У дослідженні VITAL за участю не лише пацієнтів із чинниками ризику розвитку РА вивчали вплив добавок вітаміну D і омега‑3 жирних кислот на онкологічні та серцево-судинні наслідки, а також ймовірність початку аутоімунного захворювання. Результати застосування комбінації добавок вітаміну D і омега‑3 жирних кислот підтвердили значне зниження випадків РА після 5 років спостереження: коефіцієнт ризику розвитку РА 0,27; 95% ДІ (довірчий інтервал) 0,09‑0,80 (р=0,02) (Manson et al., 2019; Hahn et al., 2022).
Досі не опубліковано кінцевих результатів кількох КД із профілактики розвитку РА. Однак, за попередніми даними дослідження StopRA за участю 144 пацієнтів із позитивним рівнем АЦЦП, рандомізованих для приймання гідроксихлорохіну протягом року (≤6,5 мг/кг/день) порівняно з плацебо, гідроксихлорохін не затримує та не запобігає розвитку РА (Deane et al., 2022). Попередні результати іншого рандомізованого сліпого контрольованого плацебо дослідження ARIAA засвідчили, що застосування абатацепту (125 мг підшкірно (п/ш) раз на тиждень) упродовж 6 місяців у пацієнтів із позитивним рівнем АЦЦП та ознаками синовіту / теносиновіту кистей (за даними МРТ) сприяло зменшенню запалення суглобів (за даними МРТ), а також зниженню ймовірності прогресування доклінічного РА протягом першого року після припинення приймання препарату (Rech et al., 2021; Rech et al., 2022).
За попередніми даними рандомізованого сліпого контрольованого плацебо дослідження APIPPRA, введення 125 мг абатацепту підшкірно щотижня впродовж року знижувало частоту прогресування ЗА до клінічного РА (за критеріями EULAR, 2010) щонайменше на 2 роки (Al-Laith et al., 2019; Cope et al., 2023).
Виклики та можливості в дослідженнях пре-РА
Існує багато проблем, пов’язаних із розробкою, впровадженням та інтерпретацією КД і обсерваційних досліджень пре-РА. Вчені докладають багато зусиль для гармонізації таких досліджень із метою оптимізації наукових результатів (Mankia et al., 2021).
Щодо профілактичних досліджень, то критерії включення до них нині є досить різними, що призводить до неоднорідності результатів. Можливо, це через брак консенсусу щодо визначення стану високого ризику розвитку РА. Наявність АЦЦП є чинником ризику розвитку РА, і тому в багатьох спостереженнях і КД брали участь пацієнти з позитивним рівнем АЦЦП (із додатковими чинниками ризику або без них). Однак імовірність виявлення аутоантитіл зазвичай становить <5%, у загальній популяції вона наближається до 1%, що потребує значних зусиль для ідентифікації осіб із позитивним рівнем аутоантитіл (Finckh et al., 2020). Також було продемонстровано, що аутоантитіла за РА піддаються сероконверсії, тобто повертаються до серонегативного стану (Tanner et al., 2019).
Коливання позитивного результату аутоантитіл може свідчити про розвиток біологічних процесів і, зрештою, чинити вплив на ризик розвитку РА. Безумовно, щоб зрозуміти наслідки ризику повернення аутоантитіл до негативного стану, необхідні додаткові дослідження. Слід зауважити, що участь осіб із високим ризиком розвитку РА в КД залежить від ефективності спостереження, а також впливу профілактичного лікування. На жаль, багато пацієнтів, попри відносно високий ризик розвитку РА (тобто позитивні результати АЦЦП), не зацікавлені в участі в КД (van Boheemen et al., 2021).
Для підвищення ефективності досліджень щодо профілактики розвитку РА необхідні майбутні дослідження, щоб краще зрозуміти стратегії відбору, мотивацію та перспективи учасників (Mankia et al., 2021). Це критично важливо для популяції, яка має потенційно найвищий ризик розвитку РА і може отримати найбільшу користь завдяки профілактичним заходам. До них належать родичі першого ступеня спорідненості пацієнтів із РА, у яких ризик розвитку РА протягом життя може становити 5‑7%, корінні мешканці Північної Америки, які мають у 2‑3 рази більшу поширеність РА порівняно з іншими (Frisell et al., 2016; Tanner et al., 2019; McDougall et al., 2017).
Адекватний вибір оптимального препарату, а також часу його введення на стадії пре-РА є ключовими чинниками для досліджень щодо профілактики розвитку РА. Пошук критеріїв відбору для таких КД – це балансування між декількома чинниками: 1) націлювання на відповідний біологічний процес для ефективної профілактики; 2) реальний ризик розвитку РА у пацієнта; 3) побічні ефекти та/або переносимість досліджуваного препарату; 4) економічна ефективність втручання. Визначення цільової терапії, яка специфічно пригнічує імунний процес уже на стадії пре-РА, було б ідеальним. У майбутніх дослідженнях слід визначити, які біологічні шляхи є найважливішими та варті уваги щодо впливу на профілактику РА (Hwang et al., 2023).
На особливу увагу заслуговують результати дослідження TREAT EARLIER, які вказують на те, що метотрексат не запобігає РА, однак може змінювати його перебіг. Лікування РА у вищезгаданому вікні можливостей покращує контроль захворювання та рівень ремісії (Monti et al., 2015). Імовірно, пацієнти з групи ризику, які починають приймати стандартні ХМПРП, як-от метотрексат, можуть отримати додаткові переваги, окрім профілактики / відтермінування захворювання.
Для осіб, які мають менший ризик РА (наявність АЦЦП ЗА без симптомів і змін за візуалізаційних досліджень, низький рівень АЦЦП), втручання з допустимим профілем безпеки або модифікація способу життя, як-от зміна харчових звичок, необхідні додаткові дослідження, щоб визначити їхню ефективність щодо відтермінування чи запобігання розвитку РА. Також можуть бути наявні біологічні феномени, які є важливими на певних стадіях РА (як-от потенційне запалення слизової оболонки на несуглобовій стадії розвитку РА), що передбачають втручання, які можуть бути ефективнішими після розвитку запалення суглобів (Holers et al., 2022). Це потребує подальшого дослідження.
Сучасні можливості допомоги пацієнтам із пре-РА
Дослідження щодо профілактики розвитку РА тривають досі. Пацієнти з пре-РА можуть мати позитивні результати АЦЦП та/або РФ, скарги на СС та/або МСС або інші ушкодження органів (як-от захворювання легень), але при цьому не мають ознак клінічного РА. Стандартів ведення таких хворих поки немає. Однак є деякі рекомендації щодо надання медичної допомоги пацієнтам, які мають ознаки аутоімунного ЗА без клінічного РА:
- Виконайте ретельне обстеження стану хворого, щоб переконатися, що немає ознак клінічного РА, яке передбачає візуалізаційне дослідження з ретельною інтерпретацією отриманих результатів. Також слід дослідити інші стани, за яких рівень аутоантитіл може бути позитивним. За наявності симптоматики з боку легень необхідно визначити рівень АЦЦП, оскільки останні можуть бути пов’язані з легеневими захворюваннями. У разі позитивного результату РФ розгляньте додаткові дослідження, щоб переконатися, що аутоантитіла не пов’язані з іншою патологією (як-от гепатит С, гематологічні злоякісні новоутворення).
- Проаналізуйте темпи прогресування хвороби до клінічного РА. Згідно з даними досліджень, позитивні результати АЦЦП спостерігаються у понад 20‑30% осіб першого ступеня спорідненості і є предиктором розвитку РА впродовж 3‑5 років, хоча фактичний ризик може бути вищим або нижчим залежно від різних чинників.
- Розгляньте зміни способу життя пацієнта, що можуть зменшити ризик РА (наприклад, припинення куріння, фізичні вправи, оптимізація ваги, санація ротової порожнини). Втім, у контрольованих КД не доведено, що такий підхід знижує ризик розвитку РА, хоча вони можуть мати загальну користь для здоров’я пацієнта.
- Ознайомте пацієнта з клінічними ознаками і симптомами прогресування РА та планове подальше спостереження (імовірно, щорічно).
- Лікування після розвитку клінічного РА (слід бути обережним щодо надмірних втручань, якщо ЗА ідентифіковано лише за візуалізаційними даними, а не клінічними).
- Моніторинг прогресу профілактики, що може мати вплив на обсяг клінічної допомоги.
Ці кроки передбачають ретельне обстеження пацієнта для визначення, чи є активний клінічний РА, а також консультування щодо природного перебігу та індивідуального ризику розвитку клінічного РА, його відповідних ознак і симптомів, а також спільне прийняття рішень щодо оптимального підходу до ведення такого пацієнта.
Важливим питанням є застосування візуалізаційної діагностики для ідентифікації активного клінічного РА у разі, якщо ЗА не підтверджено за фізикального обстеження. У низці КД встановлювали ознаки запалення суглобів на підставі даних МРТ. K. Mankia et al. (2020) встановили, що близько 70% клініцистів-ревматологів, імовірно, призначали б ХМПРП пацієнтам за позитивних результатів АЦЦП та змін на УЗД чи МРТ без клінічно очевидного ЗА.
За даними дослідження D.I. Krijbolder et al. (2023), пацієнти з ознаками КПА та запаленням суглобів (за даними МРТ), які брали участь у дослідженні TREAT EARLIER, були готові лікуватися ХМПРП, навіть якщо таке втручання могло лише вплинути на симптоми, а не зменшити прогресування захворювання до клінічного РА. Необхідно також звернути увагу на те, що не було встановлено діагностичну точність візуалізації для достовірного ЗА. Відомі сьогодні як хибнопозитивні, так і хибнонегативні результати, пов’язані з власне технічними проблемами, а також з оператор-залежними характеристиками (Zufferey et al., 2020; Nam et al., 2016; Zabotti et al., 2020).
Попри те, що існує кілька досліджень синовіальної біопсії, які охоплювали осіб із групи ризику розвитку РА, нині немає чіткої інформації щодо того, як результати візуалізаційного дослідження відповідають даним біопсії у хворих із пре-РА (de Hair et al., 2014; Floudas et al., 2022). Крім того, бракує узгоджених рекомендацій щодо використання та інтерпретації зображень для діагностики ЗА без ознак ЗА у пацієнтів під час фізикального обстеження. Важливо зазначити, що в дослідженні TREAT EARLIER лише близько у 20% хворих із підтвердженим на початковому етапі запаленням за даними МРТ згодом розвинувся клінічний РА. Також бракує даних і рекомендацій щодо ведення пацієнтів із ЗА без ознак клінічного РА, лікарям важливо обережно використовувати результати візуалізації для діагностики та лікування цієї когорти осіб. Крім того, клініцистам слід остерігатися надмірного застосування ХМПРП для лікування хворих із ЗА без ознак клінічного РА, для яких немає чітких рекомендацій, заснованих на доказах, які б підтверджували, що терапія ХМПРП матиме користь (Landewй et al., 2018).
Висновки
Сьогодні розуміння симптомів та ознак пре-РА (як стадії розвитку клінічного РА) поступово зростає. Цьому факту сприяло завершення та/або розробка низки клінічних профілактичних досліджень.
Важливо зазначити, що цікавість до пре-РА, а саме до розуміння біології початку розвитку хвороби, спонукає дослідників до проведення ще більше досліджень задля розробки ефективних профілактичних заходів, які допоможуть зменшити негативний вплив РА на здоров’я населення. Зокрема, вчені працюють над дослідженнями з профілактики розвитку інших ревматичних аутоімунних захворювань, як-от системний червоний вовчак і псоріатичний артрит (Olsen et al., 2018; Bell et al., 2020). Крім того, є схвалене профілактичне втручання для пацієнтів за цукрового діабету 1-го типу, модель розвитку якого дуже подібна до РА (Herold et al., 2019).
Зрештою, за надання клінічної допомоги ревматологи мають звертати особливу увагу питанням щодо прогнозування початку розвитку клінічного РА та потенційно інших ревматичних захворювань, а також використанню схвалених найближчим часом профілактичних заходів щодо розвитку РА.
|
Таблиця. Перебіг ревматоїдного артриту |
|
|
Термін |
Визначення |
|
Пре-РА, доклінічний РА |
Стадія перед розвитком клінічного РА. Можна визначити кількома способами, зокрема на підставі даних про наявність аутоантитіл, певних клінічних симптомів та візуалізації |
|
Групи ризику |
Будь-який стан, за якого пацієнт має вищий за середній ризик розвитку РА, але на поточний момент немає ЗА. Термін «пре-РА» слід використовувати лише ретроспективно, коли відомо, що в пацієнта розвинувся клінічний РА. Тоді як термін «особа з групи ризику» часто використовують для пацієнтів, у яких є певні чинники ризику розвитку РА, але невідомо, чи призведуть вони до розвитку згаданого захворювання |
|
Спорідненість першого ступеня |
До першого ступеня прямої спорідненості належать батько, мати, брат, сестра та інші особи з певним захворюванням |
|
Клінічно підозрювана артралгія |
Поєднання ознак і симптомів, які вказують на наявність та/або ризик ЗА, зокрема ранкова скутість і біль у суглобах (але не обмежується). Біль може виявлятися чи не виявлятися під час фізичного огляду хворого |
|
Клінічно виразний ЗА |
Клінічні ознаки синовіту суглоба без травми, що свідчить про ранню стадію РА. Синовіт спричиняє надмірну чутливість або біль у суглобах, набряк і тверді ущільнення (вузлики). За поєднання з РА є кращим показником, ніж надмірна чутливість |
|
Паліндромний ревматизм |
Рецидивуючі епізоди ЗА з ураженням дрібних суглобів кистей і стоп, які спонтанно проходять з обмеженими симптомами або без них, не залишаючи стійких змін у кінцівках. У частини хворих із ПР розвинеться РА |
|
Субклінічний ЗА |
Наявність запалення в суглобі, виявлене за допомогою методів візуалізації (за даними МРТ або УЗД), що свідчить про ЗА, без синовіту за фізикального обстеження ураженого суглоба (тобто немає набряку в зоні сунлоба) |
|
Недиференційований артрит |
ЗА, що не відповідає встановленим критеріям класифікації РА або будь-якого іншого захворювання |
|
Клінічний РА |
Клінічно очевидний ЗА з аутоантитілами або без них, який клініцист діагностує та лікує як РА. Охоплює хворих, які мають класифікований РА, і тих, хто його не має. Наприклад, пацієнт із низькими позитивними показниками АЦЦП / РФ і щонайменше трьома набряками в зоні дрібних суглобів може не мати РА, який можливо класифікувати, але йому все одно встановлено діагноз РА і призначено відповідне лікування |
|
Класифікований РА |
Симптоми, які відповідають встановленим критеріям класифікації РА (ACR, 1987 або ACR/EULAR, 2010). |
|
Серопозитивний РА |
Клінічний РА з підвищенням у сироватці крові асоційованих із РА антитіл (зокрема, РФ, АЦЦП) |
|
Серонегативний РА |
Клінічний РА без підвищення в сироватці крові асоційованих із РА антитіл, як-от РФ або АЦЦП |
|
Ранній РА |
Симптоми, які відповідають критеріям класифікації РА протягом короткого періоду, як правило, <1 року, хоча визначення у фаховій літературі дещо різняться |
|
Примітки: ЗA – запальний артрит; МРТ – магнітно-резонансна томографія; УЗД – ультразвукова діагностика, РФ – ревматоїдний фактор, АЦЦП – антитіла до циклічних цитрулінованих пептидів, РА – ревматоїдний артрит, ПР– паліндромний ревматизм. Адаптовано за Liam J. O’Neil et al., 2024. |
|
Підготувала Ірина Климась
Тематичний номер «Кардіологія. Ревматологія. Кардіохірургія» № 2 (93) 2024 р.