13 листопада, 2021
Термінологія синдрому гіперактивного сечового міхура та нетримання сечі у жінок
 У статті представлено визначення та термінологію синдрому гіперактивного сечового міхура й різних видів нетримання сечі у жінок відповідно до рекомендацій Міжнародного товариства з утримання сечі (ICS) та Міжнародної консультації з нетримання сечі (ICI), а також термінологію хірургічних втручань у жінок зі стресовим нетриманням сечі.
У статті представлено визначення та термінологію синдрому гіперактивного сечового міхура й різних видів нетримання сечі у жінок відповідно до рекомендацій Міжнародного товариства з утримання сечі (ICS) та Міжнародної консультації з нетримання сечі (ICI), а також термінологію хірургічних втручань у жінок зі стресовим нетриманням сечі.
Ключові слова: термінологія, гіперактивний сечовий міхур, нетримання сечі у жінок, ургентність, полакіурія, ноктурія, слінгові операції.
Розлади сечовипускання у жінок відомі з давніх часів, але лікарі у першу чергу приділяли увагу нетриманню сечі [8]. У 1971 р. у Великій Британії (Ексетерський університет) був створений спочатку «Клуб із нетримання» з метою вивчення функцій та дисфункцій нижніх сечових шляхів, кишечника й тазового дна, який згодом став Міжнародним товариством з утримання сечі (ICS). Через необхідність уніфікації та стандартизації термінів для визначення функцій та дисфункцій нижніх сечових шляхів фахівці ICS 1973 р. створили комітет зі стандартизації термінології дисфункцій нижніх сечових шляхів. Перший звіт (повідомлення) ICS був опублікований 1976 р. [8, 48, 49]. Сьогодні ICS проводить щорічні конференції в різних куточках світу й об’єднує понад 2000 членів товариства із 80 країн. ICS сумісно із Товариством з уродинаміки та жіночої урології (SUFU) видають журнал Neurourology and Urodynamics (рис. 1). 
Перша Міжнародна консультація (нарада) з нетримання сечі (ICI) відбулася 1998 р. у м. Монако як наслідок світової проблеми нетримання сечі у жінок та чоловіків. Необхідно було згуртувати зусилля всіх провідних спеціалістів у світі для визначення діагностичних алгоритмів та покращення результатів лікування цієї складної патології. Остання, 6-та, ICI відбулась 2016 р. у м. Токіо, а 2017 р. вийшло її нове двотомне 6-те видання Incontinence під егідою ICS та Міжнародної консультації з урологічних хвороб (ICUD) [39] (рис. 2). У цьому керівництві представлено алгоритм діагностики та лікування основних видів нетримання сечі, у тому числі й імперативного на ґрунті гіперактивного сечового міхура (ГАСМ).
У 1970 р. англійський уролог Patrick Bates запропонував використовувати термін «нестабільний сечовий міхур» при вивченні ургентного нетримання сечі. Цей термін ICS використовувало аж до 2002 р. Термін «гіперактивний сечовий міхур» (в англомовній літературі – overactive bladder) був впроваджений у медичну практику лише чверть століття тому. Необхідність такого впровадження була зумовлена кількома причинами. По-перше, серед хворих із іритативними розладами сечовипускання (часте сечовипускання вдень та вночі; імперативні, невідкладні та неконтрольовані позиви до сечовипускання, які важко стримати; нетримання сечі при позиві до сечовипускання) проводили уродинамічні дослідження для встановлення функціонального стану детрузора. Цими дослідженнями було встановлено, що лише у близько 50% пацієнтів із такими клінічними розладами сечовипускання виявляли гіперактивність детрузора (підвищення детрузорного тиску) при цистометрії наповнення. Крім того, у 10-30% здорових людей (добровольці без симптомів порушення акту сечовипускання) при цистометрії наповнення діагностували гіперактивність детрузора. Це змушувало клініцистів відходити від встановлення діагнозу гіперактивності детрузора за даними уродинамічного дослідження. По-друге, 1998 р. компанія Pharma зареєструвала в Управлінні із санітарного нагляду за якістю харчових продуктів і медикаментів США (FDA) новий антимускариновий препарат tolterodine для лікування симптомів нестабільного сечового міхура. Багатомільйонна промоційна маркетингова робота компанії Pharma спонукала провідних спеціалістів із вивчення розладів сечовипускання проводити наукові дослідження та конференції із використанням нового препарату. У той час генеральним секретарем ICS був Paul Abrams із м. Бристоля (Велика Британія) (рис. 3). Сумісно із американським урологом Alan J. Wein вони 29 червня 1997 р. у Лондоні організували консенсусну конференцію «Гіперактивний сечовий міхур: від фундаментальних досліджень до клінічної практики» («The Overactive Bladder: From Basic Science to Clinical Management») [19, 26, 54] (рис. 4-6). P. Abrams та A.J. Wein стали авторами впровадження терміну (клінічного діагнозу, синдрому) ГАСМ, оскільки були на той час провідними спеціалістами та науковцями із проблеми дисфункцій нижніх сечових шляхів. Ключовим моментом конференції було впровадження у практику визначення симптомокомплексу дисфункцій нижніх сечових шляхів без необхідності виконання уродинамічних досліджень [26, 44, 45, 55]. У серпні 1999 р. на засіданні ICS у м. Денвері (США) синдром ГАСМ був доповнений і визначений як «ургентність з/без підтікання сечі, зазвичай із частим сечовипусканням та ноктурією, за відсутності основного метаболічного захворювання». Згодом, 2002 р. ICS «узаконило» термін (клінічний діагноз) ГАСМ для використання у клінічній практиці [20].
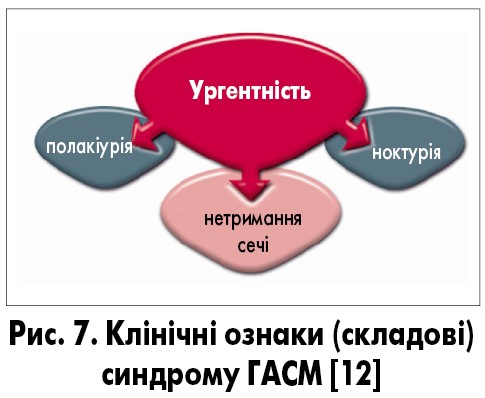 У стандартизації термінології нижніх сечових шляхів (ICS, 2002) зазначено: «Ургентність (невідкладність) з/без ургентного нетримання сечі, зазвичай із полакіурією та ноктурією, може бути описана як синдром гіперактивного сечового міхура, ургентний синдром або ургентно-частотний синдром» [20]. У 2010 р. Міжнародна урогінекологічна асоціація (IUGA) та ICS опублікували оновлену термінологію дисфункцій тазового дна жінки, у якій зазначено: «Синдром гіперактивного сечового міхура (гіперактивний сечовий міхур, ургентний синдром) – сечова ургентність, яка зазвичай поєднується з полакіурією та ноктурією, з/без ургентного нетримання сечі за відсутності інфекції сечових шляхів та іншої явної (доведеної) патології» [36]. Останні рекомендації ICS (2020-2021) стосовно ГАСМ базуються саме на сумісному звіті IUGA/ICS за 2010 р. [29]. Дослідницьке товариство ІСІ (ICI-RS) 2013 р. рекомендувало використовувати термін «синдром гіперактивного сечового міхура», а не «гіперактивний сечовий міхур» [28]. Таким чином, клінічними ознаками (складовими) синдрому ГАСМ є: ургентність, полакіурія, ноктурія та ургентне (імперативне) нетримання сечі (рис. 7-9). Наявність лише одного симптому ургентності є достатньою для встановлення діагнозу ГАСМ.
У стандартизації термінології нижніх сечових шляхів (ICS, 2002) зазначено: «Ургентність (невідкладність) з/без ургентного нетримання сечі, зазвичай із полакіурією та ноктурією, може бути описана як синдром гіперактивного сечового міхура, ургентний синдром або ургентно-частотний синдром» [20]. У 2010 р. Міжнародна урогінекологічна асоціація (IUGA) та ICS опублікували оновлену термінологію дисфункцій тазового дна жінки, у якій зазначено: «Синдром гіперактивного сечового міхура (гіперактивний сечовий міхур, ургентний синдром) – сечова ургентність, яка зазвичай поєднується з полакіурією та ноктурією, з/без ургентного нетримання сечі за відсутності інфекції сечових шляхів та іншої явної (доведеної) патології» [36]. Останні рекомендації ICS (2020-2021) стосовно ГАСМ базуються саме на сумісному звіті IUGA/ICS за 2010 р. [29]. Дослідницьке товариство ІСІ (ICI-RS) 2013 р. рекомендувало використовувати термін «синдром гіперактивного сечового міхура», а не «гіперактивний сечовий міхур» [28]. Таким чином, клінічними ознаками (складовими) синдрому ГАСМ є: ургентність, полакіурія, ноктурія та ургентне (імперативне) нетримання сечі (рис. 7-9). Наявність лише одного симптому ургентності є достатньою для встановлення діагнозу ГАСМ.
Ургентність є основною ознакою синдрому ГАСМ і зумовлює інші симптоми цього захворювання. Визначення ургентності (в англомовній літературі: urgency – «невідкладність») ICS у різні роки стандартизації термінології дисфункцій нижніх сечових шляхів представлена в табл. 1.
Необхідно пам’ятати, що симптом ургентності може зустрічатись і при інших захворюваннях сечового міхура – інтерстиціальному циститі та больовому синдромі сечового міхура. Різниця між клінічними ознаками синдрому ГАСМ, інтерстиціального циститу та больового синдрому сечового міхура представлена на рис. 10.
Наступними клінічними ознаками (складовими) синдрому ГАСМ є полакіурія та ноктурія. IUGA/ICS (2010) [36] визначають полакіурію (часте денне сечовипускання) як скаргу пацієнтки, яка вважає, що акт сечовипускання відбувається частіше звичайного; ноктурію – як скаргу пацієнтки, яка вимушена прокинутися вночі ≥1 разу для виконання акту сечовипускання. Таким чином, полакіурія – це суб’єктивна оцінка пацієнткою частоти своїх сечовипускань. Хоча класичні визначення ІСІ (2017) [38, 39] полакіурії та ноктурії є наступними: полакіурія – часте сечовипускання протягом дня (>8 разів з 7 до 23 год); ноктурія – часте нічне сечовипускання (>1 разу з 23 до 7 год). 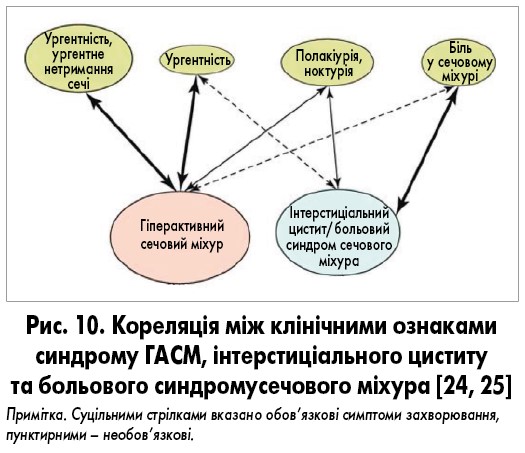
Еволюція визначення ICS ургентного (імперативного) нетримання сечі представлена в табл. 2.
Нетримання сечі, як і ургентність, полакіурію та ноктурію, відносять до симптомів порушення накопичувальної функції сечового міхура. У табл. 3 представлені симптоми нижніх сечових шляхів залежно від порушення функції сечового міхура. У табл. 4 наведено визначення видів нетримання сечі у жінок (IUGA/ICS, 2010) [36]. ICS рекомендує визначати нетримання сечі як симптом (скаргу пацієнтки), ознаку (спостереження нетримання сечіприоб’єктивному обстеженні) та стан (уродинамічне спостереження). Згідно з рекомендаціями ICS, нетримання сечі є симптоматичним діагнозом, який базується на скарзі пацієнтки.
Види нетримання сечі
Нетримання сечі – спостереження мимовільного виділення сечі при обстеженні: може бути уретральним або екстрауретральним.
Стресове нетримання сечі – спостереження мимовільного виділення сечі з уретри при фізичному напруженні, чханні або кашлі.
Імперативне (ургентне) нетримання сечі – спостереження мимовільного виділення сечі з уретри синхронно з відчуттям раптового імперативного позиву до сечовипускання, який важко відкласти (стримати).
Екстрауретральне нетримання сечі – спостереження виділення сечі не через уретру, а, наприклад, через норицю.
Стресове нетримання сечі при усуненні пролапсу (окультне або приховане стресове нетримання сечі) – стресове нетримання сечі, яке спостерігають після усунення супутнього пролапсу тазових органів.
 Частота основних видів нетримання сечі, за даними літератури, представлена на рис. 11. Виходячи з власного досвіду, а також із даних літератури, ми [8] 2020 р. запропонували наступну класифікацію та визначення різних видів нетримання сечі у жінок (табл. 5).
Частота основних видів нетримання сечі, за даними літератури, представлена на рис. 11. Виходячи з власного досвіду, а також із даних літератури, ми [8] 2020 р. запропонували наступну класифікацію та визначення різних видів нетримання сечі у жінок (табл. 5).
Визначення основних видів нетримання сечі у жінок за даними уродинамічного обстеження (ІСS, 2002) представлено в табл. 6.
Нетримання сечі, як і ГАСМ, є симптоматичним діагнозом. Згідно з даними ІСІ (2017) [39], уродинамічні дослідження необхідно застосовувати лише на спеціалізованому етапі діагностики та лікування жінок із нетриманням сечі (після того, як початкове лікування виявилось неефективним), коли стоїть питання про виконання хірургічного втручання.
ІСS (2002) [20] визначило, що гіперактивність детрузора при уродинамічному спостереженні характеризується мимовільними скороченнями детрузора при цистометрії наповнення, які можуть бути спонтанними чи провокованими. Гіперактивність детрузора проявляється фазовими (у процесі наповнення сечового міхура) чи термінальними (наприкінці наповнення сечового міхура – при досягненні цистометричної ємності) скороченнями детрузора. Фазові скорочення детрузора можуть супроводжуватись або не супроводжуватись нетриманням сечі, термінальні – зазвичай проявляються мимовільним спорожненням сечового міхура та нетриманням сечі. Гіперактивність детрузора почала асоціюватися з терміном «гіперактивний сечовий міхур». ГАСМ, зумовлений детрузорною гіперактивністю, – уродинамічно підтверджений стан, який характеризується наявністю мимовільних скорочень детрузора (спонтанних або провокованих) у фазу наповнення сечового міхура із підвищенням внутрішньоміхурового тиску >5 см вод. ст. (у нормі внутрішньоміхуровий тиск при наповненні сечового міхура залишається однаковим і не перевищує 10-12 см вод. ст.) [3, 5-8, 12-18, 27, 31, 32, 44-50]. ICS (2002) [20] виділяє нейрогенну та ідіопатичну гіперактивність детрузора. При нейрогенній гіперактивності детрузора причиною синдрому ГАСМ є неврологічні захворювання – пухлини головного або спинного мозку, хвороба Паркінсона та Альцгеймера, гострі та хронічні порушення мозкового кровообігу, розсіяний склероз, травми та грижі спинного мозку, хірургічні втручання та органах таза та ін. Нейрогенний ГАСМ – клінічний синдром, який включає невідкладне сечовипускання з/без ургентного (імперативного) нетримання сечі, зазвичай у поєднанні із частим сечовипусканням та ноктурією, зумовлений неврологічною патологією [13, 30, 43, 50]. Нейрогенний сечовий міхур відносять до нейрогенної дисфункції нижніх сечових шляхів [43, 47]. Якщо причина гіперактивності детрузора не встановлена, йдеться про ідіопатичну гіперактивність детрузора. Серед усіх хворих із ГАСМ у 2/3 випадків ця патологія зумовлена ідіопатичною гіперактивністю детрузора, у 1/3 випадків – нейрогенною [1, 2, 4, 6, 7, 9, 10, 24, 25, 31, 32, 41, 45, 50, 53]. Гіперактивність детрузора та ГАСМ не є взаємозамінними термінами, оскільки лише у 50-70% пацієнток із симптомами ГАСМ при уродинамічному дослідженні виявляють гіперактивність детрузора, у 83% хворих із гіперактивністю детрузора відмічають симптоми ГАСМ, а у близько 10-30% здорових жінок при уродинамічному дослідженні має місце гіперактивність детрузора [25, 59, 88 41, 44-47, 51, 55]. У близько третини жінок із синдромом ГАСМ відмічають імперативне нетримання сечі (так званий мокрий сечовий міхур). У 64,3% пацієнток із симптомами нижніх сечових шляхів зустрічається як мінімум один із симптомів ГАСМ [24, 25]. Симптоми ургентності та полакіурії мають місце у 80% жінок із уродинамічно виявленим ГАСМ, ноктурії – у 70% [25].
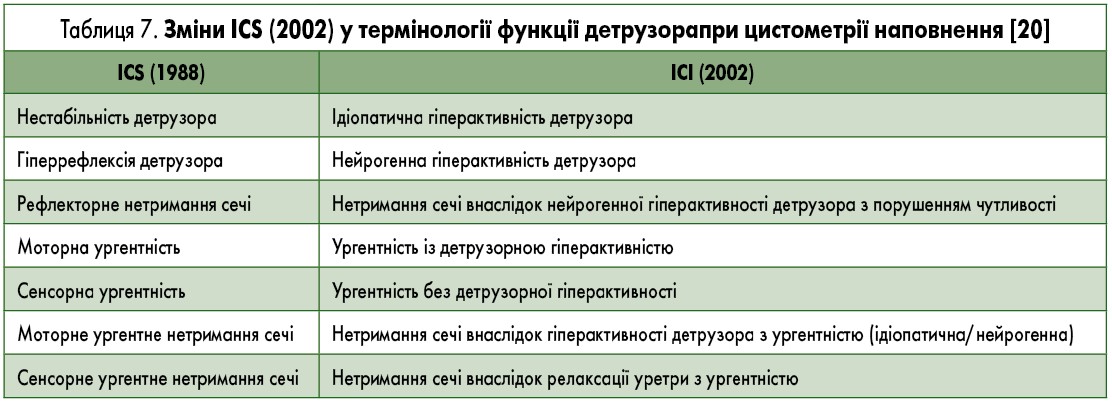
До 2002 р. ідіопатичну гіперактивність детрузора називали нестабільністю детрузора, а нейрогенну гіперактивність – гіперрефлексією детрузора. Зміни в термінології ICS (2002) [20] стосовно функції детрузора при цистометрії наповнення представлено в табл. 7.
U.J. Lee et al. (2013) [42] провели опитування 12 провідних світових спеціалістів із дисфункції нижніх сечових шляхів (урологів, гінекологів та геріатрів) стосовно термінології ICS та лікування ГАСМ (із адаптацією опитувальника до рідної мови спеціаліста). Опитування, що відбулося на щорічних конференціях SUFU (Лас-Вегас, США, 2009) та ICS (Сан-Франциско, США, 2009), показало розбіжності думок спеціалістів стосовно термінології та лікування ГАСМ. Однак експерти дійшли згоди у тому, що ГАСМ – це хронічне захворювання з низькою вірогідністю одужання, яке потребує ретельного аналізу кожного симптому та тривалого лікування для покращення якості життя пацієнтки. Якщо симптоматика захворювання триває понад 6 міс, прийнято говорити про ГАСМ [9, 37, 41, 44-47].
У 2020 р. Американське урогінекологічне товариство (AUGS) та Міжнародна урогінекологічна асоціація (IUGA) [56] з метою уніфікації опублікували сумісну доповідь стосовно термінології хірургічних втручань із приводу стресового нетримання сечі у жінок та техніки їх виконання. Згідно з рекомендаціями ICS (2017) [39], встановлення субуретральних слінгів (під середньою частиною уретри) та залобкова кольпосуспензія є найбільш оптимальними у жінок зі стресовим нетриманням сечі (ступінь рекомендацій А) (рис. 12, 13). AUGS та IUGA рекомендують встановлювати середньоуретральні слінги (а не проксимальні чи дистальні), оскільки віддалені результати їх застосування є найкращими. Середньоуретральні слінги розділяють на залобкові, трансобтураторні, пубовагінальні аутологічні (фасціальні), слінги з одного розрізу (міні-слінги) та регульовані. Регульовані слінги поділяють на залобкові та трансобтураторні; залобкова кольпосуспензія (залобкове підвішування піхви) може бути відкритою та лапароскопічною. Трансобтураторні середньоуретральні слінги частіше використовують при первинних операціях із приводу стресового нетримання в молодих жінок із гіпермобільністю уретри та абдомінальним тиском підтікання сечі (ALPP) >60 см вод. ст., а також при хірургічному лікуванні змішаного нетримання сечі з переважанням стресового компонента (трансобтураторні слінги характеризуються нижчим відсотком затримок сечі у післяопераційному періоді та розладів сечовипускання, ніж залобкові). Залобковий середньоуретральний слінг частіше застосовують при рецидивах хірургічного лікування стресового нетримання сечі з абдомінальним тиском підтікання <60 см вод. ст. Пубовагінальний фасціальний слінг виконують при протипоказаннях до встановлення середньоуретрального синтетичного слінга (рецидив стресового нетримання сечі після встановлення трансобтураторного синтетичного слінга, цукровий діабет або алергія на поліпропіленову стрічку), а також при абдомінальному тиску підтікання <60 см вод. ст. Залобкову кольпосуспензію використовують при збереженій функції сфінктерного апарату уретри (для цього застосовують уродинамічні дослідження – профілометрію уретри, визначення абдомінального тиску підтікання сечі, тиску зворотного опору уретри, затульного тиску уретри), а також при симультанних абдомінальних втручаннях на жіночих внутрішніх статевих органах. Парауретральні ін’єкції об’ємоформуючих препаратів виконують при рецидивах стресового нетримання сечі, відсутності гіпермобільності уретри, у хворих із супутніми захворюваннями, яким не показані слінгові операції, лише для покращення якості життя. AUGS та IUGA (2020) [56] рекомендують встановлення штучного сфінктера уретри при рецидивах хірургічного лікування стресового нетримання сечі у жінок із низьким затульним тиском уретри, при аномаліях уретри та сечового міхура (епіспадія уретри, екстрофія сечового міхура) та нейрогенних захворюваннях сечового міхура. Функціональний стан сфінктерного апарату уретри є основним показником вибору методики хірургічного лікування стресового нетримання сечі у жінок.
 Рис. 12. Синтетичні середньоуретральні трансобтураторний (а) та залобковий (б) слінги при хірургічному лікуванні стресового нетримання сечі у жінок
Рис. 12. Синтетичні середньоуретральні трансобтураторний (а) та залобковий (б) слінги при хірургічному лікуванні стресового нетримання сечі у жінок
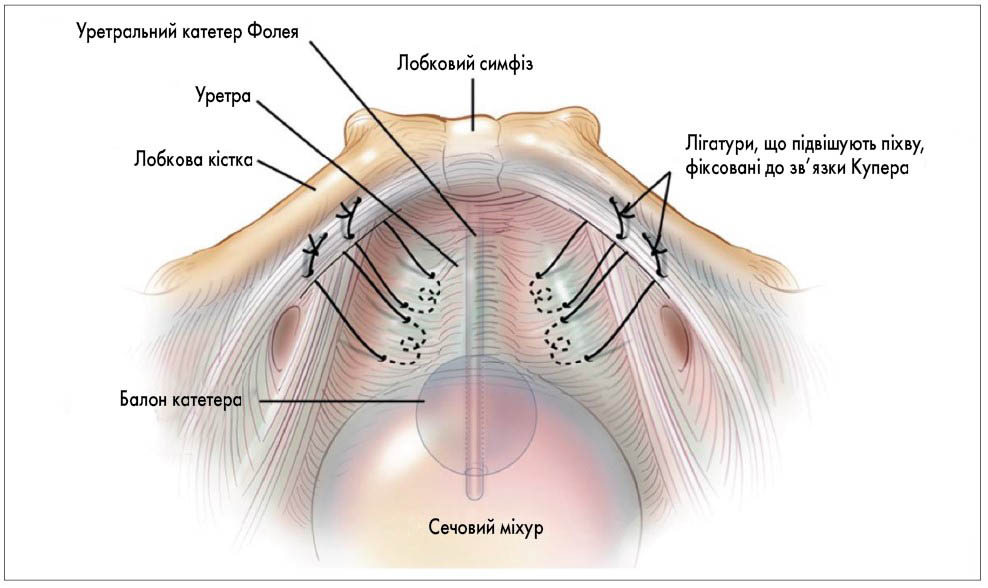 Рис. 13. Залобкова кольпосуспензія (підвішування піхви) при хірургічному лікуванні стресового нетримання сечі у жінок
Рис. 13. Залобкова кольпосуспензія (підвішування піхви) при хірургічному лікуванні стресового нетримання сечі у жінок
Література
- Гаджиева З.К. Нарушения мочеиспускания: руководство. – М.: ГЭОТАР – Медиа, 2010. – 176 с.
- Гіперактивний сечовий міхур / За ред. І.М. Антоняна. – 2016. – 16 с.
- Горовий В.І., Головенко В.П., Сміюха О.А. Досвід застосування портативної та малоінвазивної уродинамічної системи Gynecare Monitorr для діагностики нетримання сечі у жінок // Урологія. – 2010. – № 2 (53). – С. 63-69.
- Горовий В.І. Гіперактивний сечовий міхур у жінок // Медицинские аспекты здоровья женщины. – 2016. – № 1(97). – С. 3-17.
- Ковалев Г.В., Шкарупа Д.Д., Зайцева А.О. и др. Особенности нервной регуляции нижних мочевыводящих путей как причина развития гиперактивного мочевого пузыря: современное состояние проблемы // Урология. – 2020. – № 4. – С. 10 – 14.
- Мазо Е.Б., Кривобородов Г.Г. Гиперактивный мочевой пузырь. – М.: Вече, 2003. – 160 с.
- Неймарк А.И., Раздорская М.В., Кондратьева Ю.С. Императивное недержание мочи у женщин с гиперактивным мочевым пузырем // Журнал акушерства и женских болезней. – 2012. – Том LXI, вып. 2. – С. 38-45.
- Нетримання сечі у жінок: навчальний посібник / За ред. Горового В.І., Яцини О.І. – Вінниця: ТОВ «ТВОРИ», 2020. – 472 с.
- Переверзев А.С. Диагностические и лечебные аспекты синдрома гиперактивного мочевого пузыря // Международный медицинский журнал. – 2007. – № 2. – С. 105-109.
- Переверзев А.С., Козлюк В.А. Симптомы нижних мочевых путей. – Харьков: Факт, 2009. – 431 с.
- Подольский В.В., Подольский Вл. В. Гиперактивный мочевой пузырь – проблема женского здоровья (пути коррекции в современных условиях) // Здоровье женщины. – 2011. – № 1. – С. 35-38.
- Практична урогінекологія: курс лекцій / За ред. Горового В.І. – Вінниця: Вінницька обласна друкарня, 2015. – 728 с.
- Практическая нейроурология (Учебно-метод. рекомендации № 85) / Касян Г.Р. и др. – Москва, 2018. – 58 с.
- Пушкарь Д.Д. Гиперактивный мочевой пузырь у женщин. – М.: МЕДпресс-информ, 2003. – 160 с.
- Пушкарь Д.Ю., Гумин Л.М. Уродинамические исследования у женщин. – М.: МЕДпресс-информ, 2006. – 136 с.
- Пушкарь Д.Ю., Касян Г.Р. Функциональная урология и уродинамика. – М.: ГЭОТАР – Медиа, 2013. – 376 с.
- Синдром гиперактивного мочевого пузыря в клинической практике врача-уролога (Метод. рекомендации № 2) / Касян Г.Р. и др. – Москва, 2016. – 36 с.
- Уродинамические исследования в клинической практике (Метод. рекомендации № 1). – М., 2016. – 40 с.
- Abrams P., Wein A. Introduction to the overactive bladder: from basic science to clinical management // Urology. – 1997. – Vol. 50. – P. 1-3.
- Abrams P., Cardozo L., Fall M. et al. The standardization of terminology of lower urinary tract function: report from the standardization sub-committee of the International Continence Society // Neurourology and Urоdynamics. – 2002. – Vol. 21. – P. 167-178.
- Abrams P. Artibani W. Understanding stress urinary incontinence. – Belgium: Ismar Healthcare, 2004. – 96 p.
- Abrams P. Urodynamics. – 3rd ed. – Springer-Verlag London Limited, 2006. – 340 p.
- Alsulihem A., Corcos J. Evaluation, treatment and surveillance of neurogenic detrusor overactivity in spinal cord injury patients // Neuroimmunol. Neuroinflammation. – 2019. – Vol. 6. – P. 13-26.
- Campbell-Walsh Urology / Kavoussi L.R. et al. – 10th ed. – Elsevier Saunders, 2012. – 3754 p.
- Campbell-Walsh Urology / Wein A.J. et al. – 11th ed. – Philadelphia: Elsevier, 2016. – 4904 p.
- Cardona-Grau D., Spettel S. History of the term “Overactive bladder” // Cur. Bladder Dysfunct. Rep. – 2014. – Vol. 9. – P. 48-51.
- Chapple Ch.R., MacDiarmid S.A., Patel A. Urodynamics made easy. – 3rd ed. – Elsevier Churchill Livingstone, 2009. – 222 p.
- Drake M. Do we need a new definition of the overactive bladder syndrom? ICI-RS 2013 // Neurology and Urodynamics. – 2014. – Vol. 33. – P. 622-624.
- Drake M.J. Fundamentals of terminology in lower urinary tract function // Neurology and Urodynamics. – 2018. – Vol. 37. – P. 13-19.
- Drake M.J., Apostolidis A., Cocci A. et al. Neurogenic lower urinary tract dysfunction: clinical management recommendations of the Neurologic Incontinence Committee of the fifth International Consultation on Incontinence 2013 // Neurourology and Urodynamics. – 2016. – Vol. 35. – P. 657-665.
- Female urology, urogynecology, and voiding dysfunction / Vasavada S.,P., Apell R.A., Sand P.K., Raz S. – New York: Marcell Dekker, 2005. – 950 p.
- Female urology / S. Raz, L.V. Rodriguez. – 3rd ed. – Elsevier Saunders, 2008. – 1038 p.
- Foon R., Drake M.J. The overactive bladder // Therapeutic advances in urology. – 2010. – Vol. 2. – P. 147-155.
- Foon M.J., Fowler C.J., Griffiths D. et al. Neural control over of the lower urinary and gastrointestinal tracts: supraspinal CNS mechanism // Neurourology and Urodynamics. – 2010. – Vol. 29. – P. 119-127.
- Fleisser A.J., Walmsley K., Blaivas J.G. Urodynamic classification of patients with symptoms of overactive bladder // J. Urol. – 2003. – Vol. 169. – P. 529-534.
- Haylen B.T., Ridder D., Freeman R.M. et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) join report on the terminology for female pelvic floor dysfunction // Neurourology and Urodynamics. – 2010. – Vol. 29. – P. 4-20.
- Abrams P. Urgency: the key to defining the overactive bladder // BJU Internstional. – 2005. – Vol. 96, supplement 1. – P. 1-3.
- Incontinence / Abrams P. et al. – 5th ed. – ICUD – EAU, 2013. – 1982 р.
- Incontinence / Albrams P. et al. - 6th ed. – ICS – ICUD, 2017. – 2336 p.
- Jayadevappa R., Chhаtre S., Neman D.K. et al. Association between overactive bladder treatment and falls among older adults // Neurourology and Urodynamics. – 2018. – P. 1-7.
- Kreder K., Dwochowski R. The overactive bladder. Evaluation and management. – Informa healthcare, 2007. – 422 p.
- Lee U.J., Scott V., Rashid R. et al. Defining and management overactive bladder: disagreement among the experts // Urology. – 2013. – Vol. 81. – P. 257-262.
- Neurology. Manual for clinical practice / Rios L.A.S. et al. – San Paulo, 2019. – 184 p.
- Overactive bladder syndrome and urinary incontinence // Hashim H., Abrams P. – Oxford University Press, 2012. – 84 p.
- Overactive bladder. Practical management / Corcos J. et al. – Wiley Blackwell, 2015. – 262 p.
- Overactive Bladder (OAB). Prevalence, risk factors and management / Larson E. et al. – Nova Biomedical, 2016. – 180 с.
- Overactive Bladder (ОAB) in adults: an AUA/SUFU Guideline (2019) / Lightner D.J. et al. – J. Urol. – 2019. – Vol. 202. – P. 558-578.
- Stanton S.L., Monga A.K. Clinical urogynaecology. – 2nd ed. – Churchill Livigstone, 2000. – 742 р.
- Textbook of female urology and urogynaecology / Cardozo L., Staskin D. – 2nd ed. – Informa Healthcare. – 2006. – 1384 p.
- 5Textbook of the neurogenic bladder // Corcos J. et al. – CRC Press, 2016. – 3rd ed. – 800 p.
- Truzzi J.C., Come C.M., Bezerra C.A. et al. Overactive bladder – 18 years – Part I // Int. Braz. J. Urol. – 2016. – Vol. 42. – P. 188-198.
- Urogynecology and reconstructive pelvic surgery / Walters M.D., Karram M.M. – 3rd ed. – Philadelphia: Mosby Elsevier, 2007. – 600 р.
- Urogynecology and reconstructive pelvic surgery / Walters M.D., Karram M.M. – 3rd ed. – Philadelphia: Mosby Elsevier, 2015. – 600 р.
- Wein A. Symptom-based diagnosis of overactive bladder: an overview // Can. Urol. Assoc. J. – 2011. – Vol. 5. – P. 135-136.
- Wein A.J., Chapple C. Overactive bladder in clinical practice. – Springer-Verlag London Limited, 2012. – 148 p.
- Joint report on terminology for surgical procedures to treat stress urinary incontinence in women (AUGS – IUGA joint publication) // Female Pelvic Med. Reconstr. Surg. – 2020. – Vil. 26. – P. 162-172.
Тематичний номер «Урологія. Нефрологія. Андрологія» № 3 (24), 2021 р.