4 червня, 2024
Корекція менопаузальних розладів у пацієнток із надлишковою масою тіла в практиці сімейного лікаря
 Питання корекції менопаузальних розладів і пов’язаних з ними станів є надзвичайно важливими в практиці сімейного лікаря. Збільшення тривалості життя та працездатного віку набувають не лише медичного, а й соціально-економічного значення як в Україні, так і в світі. За даними Всесвітньої організації охорони здоров’я (ВООЗ), у більшості країн світу тривалість життя жінок віком >50 років коливається від 27 до 32 років, тобто ≈⅓ свого життя кожна жінка перебуває у гіпоестрогенному стані. За прогнозами ВООЗ, до 2030 р. у світі в періоді постменопаузи перебуватиме 1,2 млрд жінок, що становитиме ≈⅙ населення планети. Зокрема, серед українських жінок у періоді постменопаузи перебуватиме майже половина – 13,2 млн [1].
Питання корекції менопаузальних розладів і пов’язаних з ними станів є надзвичайно важливими в практиці сімейного лікаря. Збільшення тривалості життя та працездатного віку набувають не лише медичного, а й соціально-економічного значення як в Україні, так і в світі. За даними Всесвітньої організації охорони здоров’я (ВООЗ), у більшості країн світу тривалість життя жінок віком >50 років коливається від 27 до 32 років, тобто ≈⅓ свого життя кожна жінка перебуває у гіпоестрогенному стані. За прогнозами ВООЗ, до 2030 р. у світі в періоді постменопаузи перебуватиме 1,2 млрд жінок, що становитиме ≈⅙ населення планети. Зокрема, серед українських жінок у періоді постменопаузи перебуватиме майже половина – 13,2 млн [1].
Клімактеричний (менопаузальний) період хронологічно поділяється на:
- пременопаузу (із 45 років);
- перименопаузу – перехід у менопаузу, який зазвичай триває 4 роки (в середньому із 48 до 52 років);
- менопаузу (в білих представниць європеоїдної раси з етнічними та регіональними відмінностями менопауза в середньому настає у віці 51 року);
- постменопаузу (до 65 років).
Менопаузою вважається остання менструація, яка визначається за умови аменореї протягом подальших 12 міс, тому вона є ретроспективним клінічним діагнозом. Менопауза у віці <40 років розглядається як передчасна, незалежно від природного походження чи виникнення внаслідок операції або іншого втручання (наприклад, хіміотерапії). Клінічні наслідки менопаузи та її лікування у віці <40 років відрізняються від менопаузи у віці >40 років і є критичнішими.
Патоґенез менопаузальних розладів
Клінічні симптоми, зокрема припливи, які виникають у клімактеричний період, пов’язані зі зміною рівня статевих гормонів в організмі жінки: зниженням рівня естрогенів і збільшенням рівня лютеїнізуючого гормона. Оскільки до естрогенів чутливі практично всі органи та системи організму, наслідок цих гормональних змін є досить широким, адже зміни рівня естрогенів впливають на зовнішній вигляд жінки, обмін речовин, гомеостаз, її психіку тощо.
Зупинимося детальніше на питанні, чому жінки в менопаузі набирають масу тіла. Насамперед це пов’язано зі зниженням гормональної активності гіпоталамуса та гіпофіза, які регулюють менструальний цикл, що зумовлює втрату функції яєчників, припинення секреції статевих гормонів (естрогенів і прогестерону). Зі зниженням концентрації естрогенів в організмі пов’язують не лише урогенітальні розлади, вагінальну сухість, вазомоторні симптоми, емоційно-психічні порушення, а й ожиріння. Ключова роль у патоґенезі ожиріння в період менопаузи належить саме дефіциту естрогенів, який обумовлює зменшення інтенсивності ліполізу, що спричиняє накопичення жирової тканини (здебільшого в ділянці передньої черевної стінки). Крім того, збільшення маси тіла після настання менопаузи обумовлене зниженням фізичної активності, навантажень і природним старіння як таким, що сприяє уповільненню процесу «спалювання» калорій. Ступінь зниження швидкості метаболізму «в спокої» після менопаузи відповідає накопиченню енергії 60 000-80 000 кДж/рік, що еквівалентно збільшенню маси тіла на 3-4 кг. При тривалому спостереженні за жінками показано, що в період постменопаузи швидкість метаболізму «в спокої» знижується на ≈420 кДж/день.
Чим небезпечні ожиріння та метаболічний синдром саме в менопаузальному віці? Один із найнебезпечніших наслідків менопаузи – метаболічний синдром, який включає абдомінальний тип ожиріння, артеріальну гіпертензію, інсулінорезистентність, порушення толерантності до глюкози та дисліпідемію, що зрештою зумовлює серцево-судинні захворювання (ССЗ). Доведено, що ожиріння та метаболічний синдром зустрічаються в жінок у цей період у 3 рази частіше, ніж до менопаузи. Менопауза є незалежним прогностичним фактором метаболічного синдрому. Її настання спричиняє підвищення в 2-3 рази ризику смерті жінок у клімактеричний період порівняно із чоловіками того самого віку. З огляду на те що середній вік настання менопаузи становить ≈50 років (очікувана тривалість життя для жінок – ≈75 років), це означає, що більшість жінок майже ⅓ свого життя проводять у стані дефіциту естрогенів, отже, підвищеного серцево-судинного ризику. Останній (незалежно від метаболічного синдрому) збільшується в період менопаузи внаслідок дефіциту естрогенів, отже, утворюється т. зв. хибне коло.
Діагностика клімактеричного синдрому
У перебігу клімактеричного синдрому виокремлюють ранні, середньочасні та пізні клінічні симптоми.
До ранніх симптомів належать:
- вазомоторні (припливи жару, підвищена пітливість, головний біль, гіпо- або гіпертензія, озноб, пришвидшене серцебиття);
- емоційно-психічні (подразливість, сонливість, слабкість, неспокій, депресія, забудькуватість, неуважність, зниження лібідо);
- гінекологічні (нерегулярні менструації).
У здорових жінок віком >45 років із менопаузальними симптомами діагностика перименопаузи та менопаузи проводиться без призначення лабораторних досліджень:
- діагностика перименопаузи – на підставі вазомоторних симптомів і нерегулярних менструацій;
- діагностика менопаузи – на підставі відсутності менструацій щонайменше протягом 12 міс у здорових жінок, які не приймали гормональних контрацептивів, або на підставі появи вищезазначених симптомів у жінок, котрим проведено гістеректомію.
Отже, жінку із клімактеричним синдромом розпізнати досить легко. Вона скаржиться на припливи жару до обличчя, голови, верхньої ділянки тіла, що супроводжуються пітливістю, запамороченням, прискореним серцебиттям. Припливи частішають вночі (у весняно-осінню пору). Виразність і частота припливів є різною (до 30 на добу). Через сильні припливи та пітливість, що зумовлюють пробудження жінки вночі, порушується сон. У таких пацієнток можливі лабільність артеріального тиску (коливання від низьких до високих показників), швидкий набір маси тіла при звичайних фізичних навантаженнях і харчуванні, спостерігаються слабкість, швидка стомлюваність, дратівливість.
Небезпека клімактеричного синдрому полягає ще й у тому, що за ранніми симптомами виникають т. зв. середньочасні симптоми:
- сечостатеві порушення як наслідок генітоуретральної атрофії та вікових змін шкіри, а також її додатків (нетримання сечі, дизурія, стійкі абактеріальні й інфекційні цистоуретрити, вагініти, кольпіти тощо);
- ураження слизових та шкіри (атрофія, сприйнятливість до інфекцій і запалення, стоншення епітелію), внаслідок чого виникають сухість, зморшки шкіри, ламкість нігтів, сухість, випадіння волосся;
- зміни органа зору (синдром сухих очей, прогресування катаракти).
Найнебезпечнішими для прогнозу є пізні обмінні порушення, які теж пов’язані з дефіцитом естрогенів, хоча їх рідко пов’язують із цими змінами, оскільки вони (як віддалені в часі, так і в патогенезі) мають вплив не лише естрогенів.
До них належать:
- остеопороз (остеопоротичні переломи);
- ССЗ (стенокардія, інфаркт міокарда, інсульт);
- депресії;
- хвороба Альцгеймера.
Роль сімейного лікаря в корекції менопаузальних розладів
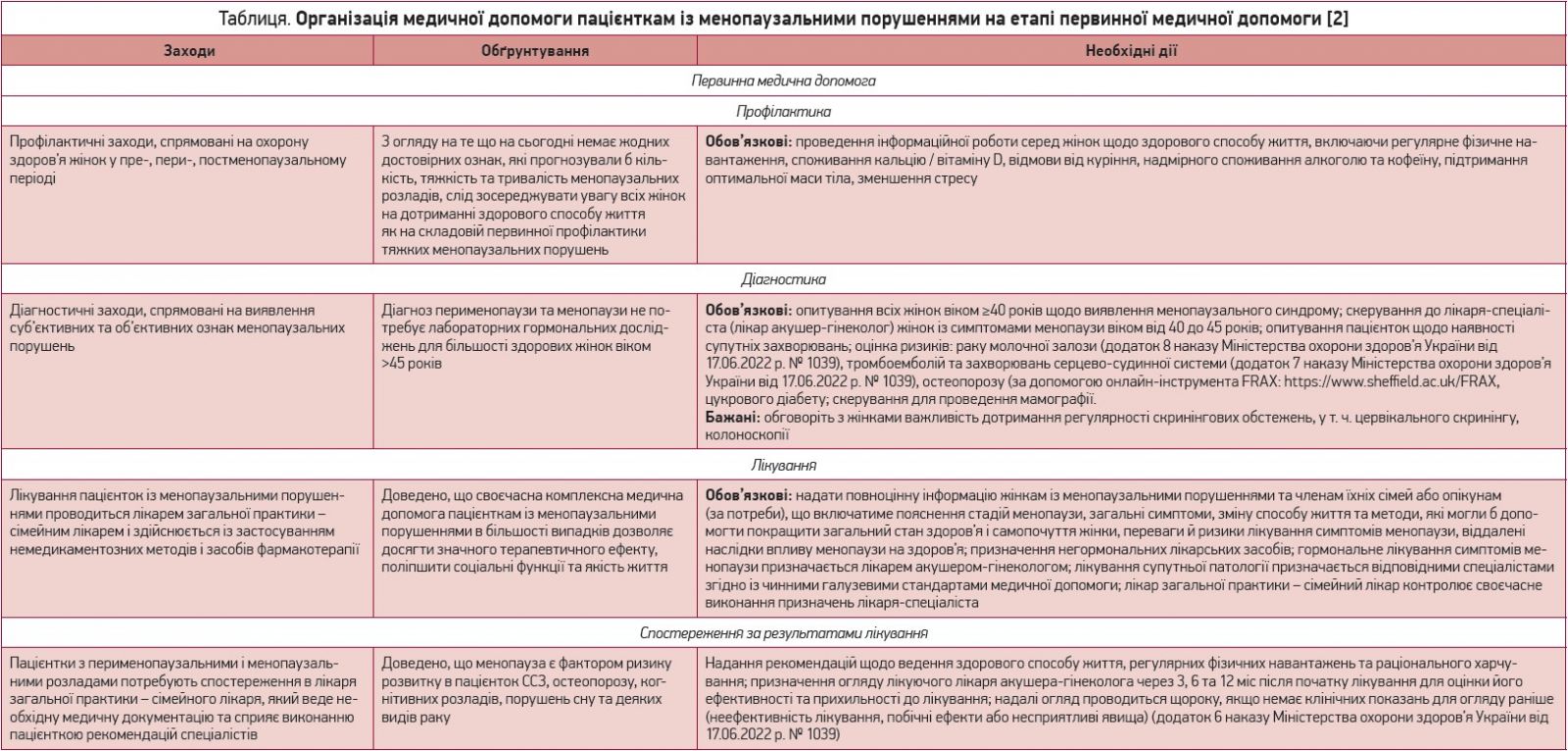
Згідно з Уніфікованим клінічним протоколом первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Менопаузальні порушення та інші розлади в перименопаузальному періоді», затвердженим наказом Міністерства охорони здоров’я України від 17.06.2022 р. № 1039, на етапі надання первинної медичної допомоги пацієнткам із менопаузальними порушеннями сімейний лікар проводить такі заходи (табл.):
1) профілактичні: роз’яснювальна робота серед жінок щодо здорового способу життя, включаючи регулярне фізичне навантаження, споживання кальцію / вітаміну D, відмови від куріння, надмірного споживання алкоголю та кофеїну, підтримання оптимальної маси тіла й зменшення стресу;
2) діагностичні:
- опитування усіх жінок віком ≥40 років щодо виявлення менопаузального синдрому;
- скерування до лікаря-спеціаліста (лікар акушер-гінеколог) жінок із симптомами менопаузи віком від 40 до 45 років;
- опитування пацієнток щодо наявності супутніх захворювань;
- оцінка ризиків раку молочної залози, тромбоемболій та захворювань серцево-судинної системи, остеопорозу (за допомогою онлайн-інструмента FRAX: https://www.sheffield.ac.uk/FRAX), цукрового діабету;
- скерування для проведення мамографії. Також бажано обговорювати із жінками важливість дотримання регулярності скринінгових обстежень, у т. ч. цервікального скринінгу, колоноскопії тощо;
3) лікування:
- надання повноцінної інформації жінкам із менопаузальними порушеннями та членам їхніх сімей або опікунам (за потреби), що включатиме пояснення стадій менопаузи, загальні симптоми, зміну способу життя і методи, які могли б допомогти покращити загальний стан здоров’я, самопочуття жінки, переваги й ризики лікування симптомів менопаузи, віддалені наслідки впливу менопаузи на здоров’я;
- призначення негормональних лікарських засобів;
- гормональне лікування симптомів менопаузи призначається лікарем акушером-гінекологом;
- лікування супутньої патології призначається відповідними спеціалістами згідно із чинними галузевими стандартами медичної допомоги;
- контроль своєчасного виконання призначень лікаря-спеціаліста;
4) спостереження за результатами лікування:
- надання рекомендацій щодо ведення здорового способу життя, регулярних фізичних навантажень та раціонального харчування;
- призначення огляду лікуючого лікаря акушера-гінеколога через 3, 6 та 12 міс після початку лікування для оцінки його ефективності й прихильності до лікування;
- надалі – огляд проводиться щороку, якщо немає клінічних показань для огляду раніше (неефективність лікування, побічні ефекти або несприятливі явища) [2].
Лікування менопаузальних розладів
Сучасні підходи до терапії клімактеричного синдрому базуються на індивідуальному підході та включають:
1) менопаузальну гормональну терапію (МГТ) – різні дози, режими та шляхи введення естрогенів (у т. ч. синтетичних), прогестерону, препаратів із гормоноподібною дією (тиболон);
2) модулятори естрогенових рецепторів;
3) фітотерапію: фітоестрогени, фітомодулятори естрогенових рецепторів;
4) гомеопатичні препарати;
5) іншу симптоматичну терапію (клонідин, метилдопа, белeргал тощо).
Менопаузальна гормональна терапія
Золотим стандартом лікування менопаузальних порушень є МГТ. Вона вважається найефективнішою терапією вазомоторних симптомів та урогенітальної атрофії. Під час її застосування можуть зменшуватися інші симптоми, пов’язані з менопаузою: наприклад, біль у суглобах та м’язах, коливання настрою, порушення сну і статева дисфункція (включаючи знижене лібідо). Також можуть підвищуватися якість життя та статевої функції. Прийом індивідуалізованої МГТ (включаючи андрогенні препарати, за показаннями) може покращити сексуальність та загальну якість життя.
Не слід рекомендувати МГТ без чітких показань до використання, тобто значимих симптомів або фізичних ефектів дефіциту естрогену.
Абсолютні протипоказання до призначення МГТ:
• діагностований у минулому або підозра на рак молочних залоз;
• діагностовані в минулому чи підозра на естрогенозалежні злоякісні пухлини (наприклад, рак ендометрію III, IV ст. і низькодиференційований рак ендометрію);
• встановлені прогестагенозалежні новоутворення (наприклад, менінгіома) або підозра на них;
• вагінальні кровотечі нез’ясованого ґенезу;
• нелікована гіперплазія ендометрію;
• наявна венозна тромбоемболія (тромбоз глибоких вен);
• тромбоемболія легеневих артерій або венозна тромбоемболія в минулому;
• відомі тромбофілії (наприклад, дефіцит протеїну С, S або антитромбіну ІІІ);
• активні чи нещодавні тромбоемболічні захворювання артерій (наприклад, стенокардія, інфаркт міокарда);
• гострі захворювання печінки, а також наявність захворювань печінки в минулому, якщо показники її функції не нормалізувалися;
• відома гіперчутливість до діючих речовин або до будь-якої з допоміжних речовин препарату;
• порфірія.
Відносні протипоказання до призначення МГТ:
• лейоміома матки;
• ендометріоз;
• мігрень;
• сімейна гіпертригліцеридемія;
• жовчнокам’яна хвороба;
• епілепсія;
• підвищений ризик розвитку раку молочної залози;
• рак ендометрію І та ІІ ст.
Ризики та переваги МГТ відрізняються для жінок у період менопаузального переходу порівняно із жінками старшого віку. В жінок, які мають спонтанну чи ятрогенну менопаузу у віці <45 років (і, зокрема, до 40 років), спостерігається високий ризик розвитку ССЗ, остеопорозу та підвищений ризик афективних розладів, деменції. МГТ може зменшити симптоми та зберегти щільність кісток; рекомендується щонайменше до досягнення середнього віку менопаузи.
МГТ потрібно розглядати як складову загальної стратегії, включаючи рекомендації з модифікації способу життя стосовно харчування, вправ, припинення куріння та безпечного рівня споживання алкоголю, для підтримки здоров’я жінок у період пери- і постменопаузи. МГТ необхідно індивідуалізувати й адаптувати відповідно до симптомів і необхідності їхньої профілактики, особистого та сімейного анамнезу, результатів відповідних досліджень, побажань, очікувань жінок. Така терапія включає широкий діапазон гормональних препаратів і шляхів уведення (перорально, місцево, трансдермально) з потенційно різними ризиками та перевагами.
Жінкам, котрі приймають МГТ, необхідно не рідше 1 р/рік проходити обстеження, яке має включати фізикальний огляд, оновлення особистого та сімейного анамнезу, відповідні лабораторні й візуалізаційні дослідження, проводити обговорення з консультуючим лікарем способу життя та стратегії з профілактики або лікування хронічних захворювань. Наразі не існує показань для посиленого мамографічного та цитологічного скринінгу.
Що стосується тривалості МГТ, то дані, отримані в дослідженні WHI (Women’s Health Initiative) та інших випробуваннях, підтверджують безпечне її застосування протягом 5 років у здорових жінок, котрі розпочали лікування у віці <60 років. Після 60 років або після 10 років від настання менопаузи призначення МГТ вважається недоцільним.
Рішення про продовження або припинення терапії має ухвалювати на власний розсуд жінка чи акушер-гінеколог, який її консультує, залежно від конкретних цілей та об’єктивної оцінки індивідуальних переваг і ризиків [1].
Фітотерапія клімактеричного синдрому
За наявності протипоказань до призначення МГТ або відсутності прихильності до неї жінки альтернативним лікуванням клімактеричного синдрому може бути фітотерапія, яку може призначати сімейний лікар.
Фітотерапія менопаузальних розладів залежно від механізму дії поділяється на:
• фітоестрогени, що діють як естрогени, – ізофлавоноїди (продукти сої);
• фітомодулятори естрогенових рецепторів (фітоSERMs), які діють як ліганди, – конкурують з естрадіаолом за естрогенові рецептори, а також можуть діяти як агоністи чи антагоністи естрогенових рецепторів (препарати циміцифуги);
• додаткові середники із симптоматичною дією.
При призначенні фітотерапії за менопаузальних розладів можна досягти низки позитивних ефектів: зменшення ранніх клімактеричних симптомів; позитивний вплив на остеопороз; зниження серцево-судинного ризику (в популяціях, які споживають багато сої, спостерігався менший рівень захворюваності на ішемічну хворобу серця (ІХС) як у чоловіків, так і в жінок). Окрім того, в разі застосування фітопрепаратів відсутнє підвищення онкологічного ризику, не виникають циклічні кровотечі й інші побічні ефекти, що значно підвищує прихильність жінок до цього виду терапії.
З метою корекції менопаузальних симптомів і метаболічних порушень ліпідного та вуглеводного обмінів доцільно призначати фітокомплекси, вироблені зі стандартизованих рослинних екстрактів відповідно до міжнародних стандартів ISO/НАССР. Таким критеріям якості відповідає новий фітокомплекс Меномедін®-М, який містить екстракт цисусу чотирикутного (Cissus quadrangularis), екстракт насіння африканського манго (Irvingia gabonensis), екстракт дуднику (Angelica sinensis), екстракт кореневища циміцифуги (Cimicifuga racemosa).
Завдяки своїм компонентам різноспрямованої дії Меномедін®-М:
• полегшує симптоми в період менопаузи (припливи, дратівливість, нічна пітливість, порушення сну, різкі зміни настрою тощо);
• контролює масу тіла;
• коригує метаболічні розлади;
• чинить профілактичну дію на розвиток менопаузального остеопорозу.
Засіб рекомендують дорослим жінкам по 1-2 капсули/добу курсом не менше 3 міс.
Розглянемо окремо склад, механізм дії, терапевтичні ефекти та результати клінічних досліджень кожного з рослинних компонентів дієтичної добавки Меномедін®-М.
Екстракт кореневища циміцифуги
Екстракт кореневища циміцифуги є селективним модулятором рецептора естрогену [3-8]. У клінічних дослідженнях було показано, що екстракт циміцифуги чинить тканиноспецифічну дію; поводиться як агоніст естрогену в певних тканинах [4-6] і як антагоніст естрогену в інших тканинах [7, 8]. За результатами цих досліджень можна зробити висновок, що екстракт кореневища циміцифуги діє як селективний модулятор рецептора естрогену (SERM). Він є ідеальним SERM, тобто діє як естроген на кістки та мозок, але не діє так само на матку і груди [3]. Циміцифуга проявляє селективну естрогенрецепторну моделювальну активність через дофамінергічні та серотонінергічні механізми. Вона знижує вироблення гонадотропних гормонів, що дозволяє зменшити вазомоторні прояви, тобто дуже добре контролює ранні симптоми менопаузи, як-от вазомоторні припливи жару, нічна пітливість, психічні розлади (зменшує емоційну лабільність, покращує сон). Як зазначалося вище, тритерпени, що входять до складу екстракту кореневища циміцифуги, захищають кісткову тканину: запобігають ушкодженню остеобластів, збільшують їхній ріст, покращують вміст колагену, мінералізацію кісток. Окрім того, екстракт кореневища циміцифуги знижує больовий синдром під час менструацій у пременопаузі.
Екстракт цисусу чотирикутного
Екстракт цисусу чотирикутного впливає на ферменти (ліпазу, α-амілазу, α-глюкозидазу), які мають вирішальне значення для травлення та засвоєння жирів і вуглеводів, за рахунок чого він проявляє такі ефекти:
• регулює вироблення адипонектину та лептину [9, 10];
• чинить антисклеротичну дію, знижує рівень загального холестерину, ліпопротеїдів низької щільності (ЛПНЩ) [9];
• знижує рівень глюкози в крові та покращує чутливість до інсуліну [8, 9];
• регулює співвідношення остеобластів і остеокластів, покращуючи мінеральну щільність кісткової тканини (МЩКТ) [11-15];
• сприяє нормалізації метаболізму, схудненню та подальшому контролю маси тіла [9-15].
Механізм дії цисусу за ожиріння реалізується здебільшого через підвищення рівня адипонектину – гормона, що синтезується та секретується білою жировою тканиною (переважно адипоцитами). Його секреція стимулюється інсуліном і знижується при ожирінні. Адипонектин виконує захисну функцію проти гіперглікемії, інсулінорезистентності й атеросклерозу (АС), модулює чутливість до інсуліну та гомеостаз глюкози. Оптимальний рівень адипонектину – єдиний захисний фактор, що зменшує інсулінорезистентність як у жировій тканині, так і в печінці та м’язах. Крім того, адипонектин захищає від розвитку низки інших захворювань – протидіє накопиченню жирів у стінках артерій, зменшуючи ймовірність утворення тромбів, які можуть спричинити інфаркт міокарда. Отже, через наявність інсуліносенсибілізувального ефекту екстракт цисусу чотирикутного можна розглядати як альтернативу синтетичного агоніста рецепторів адипонектину (AdipoRon) і використовувати для покращення чутливості до інсуліну в жінок у пери-/постменопаузі з метаболічним синдромом.
Чому такий важливий адипонектин? Він проявляє низку протекторних ефектів:
1) метаболічний захист. У людей з вісцеральним ожирінням нижчий рівень адипонектину пов’язаний з метаболічним синдромом, ендокринними хворобами та ССЗ. Рівень адипонектину – незалежний фактор ризику ССЗ. Його концентрація має чітку негативну кореляцію з коефіцієнтом атерогенності, рівнем тригліцеридів, прозапальних цитокінів. Адипонектин захищає печінку, знижує її інсулінорезистентність, запалення і фіброз [15];
2) протизапальний захист. Адипонектин знижує рівень прозапальних цитокінів, пригнічує прозапальні функції макрофагів і CD4+ лімфоцитів, знижує адгезію;
3) захист ендотелію. Адипонектин – це «майстер» із захисту епітелію судин (як унаслідок хвороб, так і віку). Він знижує адгезію моноцитів, гальмує проліферацію клітин гладких м’язів у судинній стінці, що реалізується в потужному антиатерогенному ефекті. Адипонектин стимулює утворення оксиду азоту (NO), пригнічує активацію ендотеліальних клітин, інгібує TNF‑індуковану експресію адгезійних молекул;
4) протионкогенний захист. Адипонектин має антипроліферативні й онкозахисні властивості. Вважається, що підвищена частота розвитку раку в людей із надлишковою масою тіла пов’язана саме з його дефіцитом при ожирінні. Дефіцит адипонектину сприяє більш ранньому метастазуванню. Ракові клітини більшості пухлин мають рецептори до адипонектину; за впливу на них він гальмує проліферацію й ангіогенез, знижує адгезію;
5) захист нирок. У хворих на цукровий діабет низький рівень адипонектину сприяє розвитку діабетичної нефропатії, а його введення відновлює функцію ниркових клітин подоцитів;
6) захист від стресу та депресії. Помірні дози адипонектину покращують стан і знижують симптоми депресії. Агресивні стресові обставини знижують рівень адипонектину. Загалом нижчий рівень цього гормона пов’язаний з підвищеним ризиком розвитку посттравматичного стресового розладу (ПТСР) після травматичної події.
Ефективність екстракту цисусу чотирикутного досліджувалася в рандомізованому подвійному сліпому плацебо-контрольованому дослідженні за участю 67 пацієнтів із надмірною масою тіла віком 25-60 років протягом 8 тиж. Пацієнти основної групи приймали 300 мг Cissus quadrangularis, контрольної – плацебо. Оцінка результатів проводилася шляхом декількох вимірювань маси тіла та жиру на початковому рівні й після дослідження, а також візуалізації тіла за допомогою рентгенівського поглинання подвійної енергії (DEXA) – золотого стандарту для оцінки відсотка жиру в організмі. Через 8 тиж пацієнти основної групи втратили в середньому 7,4 кг порівняно з 0,5 кг у групі плацебо; спостерігалося зменшення жиру в організмі на 12,8%, виміряне DEXA, порівняно зі збільшенням жиру в організмі на 0,3% у групі плацебо; зменшення окружності талії на 8,9% в основній групі порівняно зі зменшенням на 1,6% у контрольній групі; зменшення окружності стегон на 7,7% в основній групі порівняно зі зменшенням на 1,8% у групі плацебо. Крім того, в пацієнтів основної групи відзначалися статистично значущі покращення рівнів артеріального тиску, загального холестерину, тригліцеридів, лептину й адипонектину – двох гормонів, які допомагають регулювати насичення, апетит і метаболізм [15].
Механізм дії Cissus quadrangularis при остеопорозі у жінок у перименопаузі та постменопаузі пов’язаний з анаболічною дією, яку він чинить в остеобластах опосередковано через транскрипційну активність RUNX2, збільшує експресію мРНК факторів росту (IGF-I, IGF-II, IGF-IR), а також інгібує RANKL (Receptor activator of nuclear factor kappa-B ligand) через активацію NF‑κβ та MAPK. RANKL відіграє важливу роль у метаболізмі кісткової тканини, активуючи остеокласти. Крім того, Cissus quadrangularis підвищує мінералізацію кісток шляхом накопичення мукополісахаридів і збільшує мінеральну щільність кісткової тканини; знижує сироватковий рівень прозапальних цитокінів IL‑1β, IL‑6 і TNF та гальмує втрату кісткової маси [17-20].
Екстракт насіння африканського манго
Високий вміст розчинної клітковини в екстракті насіння африканського манго (Irvingia gabonensis) впливає на зниження концентрації холестерину, тригліцеридів і глюкози в плазмі, а глікопротеїни, що містяться в ньому, інгібують ферменти гідролази, блокуючи активні центри чи змінюючи конфігурацію ферменту. За рахунок інгібіторної активності α-амілази підтверджується антидіабетичний потенціал Irvingia gabonensis через її здатність знижувати рівень глюкози в крові натще.
За даними 4 баз даних (PubMed, EMBASE, Web of Science, Cochrane Central) було проведено метааналіз рандомізованих контрольованих досліджень, у яких досліджувався вплив добавки екстракту насіння Irvingia gabonensis на антропометричні показники та серцево-судинні біомаркери в коливаючих дозуваннях добової дози від 100 до 1000 мг. Цей метааналіз показав значне зниження маси тіла та сприятливий вплив Irvingia gabonensis на рівень загального холестерину, ЛПНЩ, ліпопротеїдів високої щільності (ЛПВЩ) і тригліцеридів у плазмі крові.
Механізм дії екстракту насіння африканського манго реалізується через адипонектин (гормон, який виробляє жирові клітини, щоб збалансувати енергію, зменшити розмір жирових клітин, захистити клітини серця, судин) і через лептин (гормон, який впливає на мозок, регулюючи апетит, насичення, запаси жиру). Крім того, екстракт насіння африканського манго сприяє зменшенню рівня С‑реактивного білка, загального холестерину, ЛПНЩ, а також поступовому всмоктуванню вуглеводів у кишечнику, що зменшує підвищення рівня глюкози в плазмі крові після прийому їжі. Клітковина насіння Irvingia gabonensis може зв’язуватися із жовчними кислотами в кишечнику та виводити їх з організму із фекаліями, що зумовлює підвищення його потреби в більшій кількості холестерину для перетворення на жовчні кислоти, отже, зниження рівня загального холестерину й інших ліпідів у плазмі крові.
В 5 рецензованих подвійних сліпих плацебо-контрольованих клінічних дослідженнях за участю >300 пацієнтів було показано, що Irvingia gabonensis безпечно відновлює метаболічний стан і значно знижує масу тіла та покращує його склад – співвідношення жиру й м’язів. Так, у рандомізованому подвійному сліпому дослідженні за участю 102 пацієнтів із надмірною масою тіла, які приймали 150 мг екстракту насіння африканського манго 2 р/день перед їдою протягом 10 тиж, було показано, що група Irvingia gabonensis мала статистично значущі покращення маси тіла й складу тіла порівняно з контрольною групою. У цьому дослідженні отримано такі результати, опубліковані в Lipids in Health and Disease: пацієнти групи Irvingia gabonensis втратили в середньому 28 фунтів (12,7 кг), зменшили окружність талії на 6,7 дюйма (17 см) і кількість жиру в організмі на 18,4%. Крім того, зразки сироватки крові групи Irvingia gabonensis продемонстрували значне покращення рівня загального холестерину, ЛПНЩ, глюкози в крові, С‑реактивного білка, адипонектину та лептину порівняно із групою плацебо. Схожі результати отримано ще в 3 додаткових клінічних дослідженнях за участю 160 пацієнтів [21].
У 10-тижневому рандомізованому подвійному сліпому плацебо-контрольованому дослідженні за участю 72 пацієнтів з ожирінням і надмірною масою тіла (45,8% чоловіків; 54,2% жінок) порівнювалися результати в 3 групах (n=24): плацебо, Cissus quadrangularis, Cissus qadrangularis + Irvingia gabonensis. Усі пацієнти отримували по 1 капсулі препарату 2 р/день перед їдою. Під час цього дослідження їм не було запропоновано серйозних змін у дієті чи фізичних вправах. За результатами дослідження дві активні групи показали статистично значущу різницю за всіма 6 змінними до 10-го тижня порівняно із групою плацебо. Величина відмінностей була помітною до 4-го тижня та продовжувала збільшуватися протягом випробувального періоду (до 10-го тижня). Пацієнти із групи Cissus quadrangularis + Irvingia gabonensis втратили 6,0 см в окружності талії (5,8%) через 4 тиж і 21,9 см до 10-го тижня. Через 10 тиж середній розмір талії у групі Cissus quadrangularis + Irvingia gabonensis становив 82,4 проти 101,4 см у групі плацебо (p<0,0001) і 91,2 см у групі Cissus quadrangularis (р<0,001). З огляду на внутрішньогрупову середню відсоткову зміну від початкового рівня до 10 тиж комбіновані групи плацебо, Cissus quadrangularis і Cissus quadrangularis + Irvingia gabonensis втратили 1,0; 8,6 і 21,0% відповідно. Отже, група Cissus quadrangularis продемонструвала значне зниження всіх параметрів порівняно із групою плацебо. У групі Cissus quadrangularis + Irvingia gabonensis спостерігалося ще більше їхнє зниження. Дослідники дійшли висновку, що комбінація Cissus quadrangularis та Irvingia gabonensis чинить синергетичний ефект щодо зниження рівнів загального холестерину, холестерину ЛПНЩ і глюкози в плазмі крові натще порівняно з лише Cissus quadrangularis, створюючи в такий спосіб кращий антиатерогенний засіб. Саме тому таке поєднання має бути корисним і в лікуванні ожиріння та пов’язаних із ним ускладнень. Ефективність Cissus quadrangularis пов’язана із вмістом у ньому різних стероїдних компонентів, флавоноїду (3-O‑альфа-L‑рамнопіранозилкемпферолу), стильбену (3-(4-гідроксибензиліден)-2-(2,5-дигідроксифеніл)-1-(4-гідроксифеніл)індан‑4,6-діол), а також 4 відомих структурно споріднених флавоноїдів та стильбену. Ці компоненти також мають здатність пригнічувати певні ферменти, як-от α-амілаза, глюкозидаза та ліпаза. Irvingia gabonensis має гіпохолестеринемічні, гіпоглікемічні, антиамілазні, антиліпазні й антиоксидантні властивості [22].
Екстракт дуднику
Екстракт дуднику у своєму складі містить лігустилід, полісахариди, ферулову кислоту, завдяки яким полегшує вазомоторні клімактеричні прояви, покращує циркуляцію крові, чинить антиоксидантний, антисклеротичний, антиагрегантний, гіпотензивний ефекти. Крім того, Angelica sinensis перешкоджає втраті МЩКТ та остеопорозу, чинить м’яку седативну дію, знімає підвищену дратівливість і емоційну нестійкість [22].
Висновки
Отже, Меномедін®-М містить комбінацію із синергічною дією екстрактів цисусу чотирикутного, насіння африканського манго, дуднику, циміцифуги, які сприяють фізіологічному й безпечному зменшенню симптомів менопаузи, контролю маси тіла, коригуванню метаболічних розладів, зниженню ризиків розвитку менопаузального остеопорозу, зменшенню кардіоваскулярних ризиків і покращенню якості життя жінки.
Цей фітокомплекс сприяє адаптації жіночого організму до вікових змін у період гормональної перебудови та зменшує нейровегетативну симптоматику проявів клімактеричного синдрому:
- має селективну естрогенорецепторну модулювальну активність;
- чинить м’який седативний вплив, знімає підвищену дратівливість і емоційну нестійкість;
- через дофамінергічні та серотонінергічні механізми знижує вироблення гонадотропних гормонів, що дозволяє зменшити вазомоторні прояви.
Меномедін®-М корегує метаболічні розлади, сприяє нормалізації показників ліпідного та вуглеводного обміну, допомагає контролювати масу тіла та сприяє її зниженню:
- регулює вироблення адипонектину, лептину;
- чинить антисклеротичний вплив, знижує загальний холестерин, ЛПНЩ;
- знижує рівень глюкози в плазмі крові та покращує чутливість до інсуліну;
- зменшує експресію адипогенних ферментів, що покращує ліпідний обмін;
- допомагає регулювати апетит та насичення.
Меномедін®-М також сприяє зниженню ризиків розвитку остеопорозу та покращує МЩКТ, захищаючи кісткову тканину, запобігаючи окислювальному ушкодженню остеобластів, збільшуючи їхній ріст, вміст колагену та мінералізацію.
Отже, питання корекції менопаузальних розладів є важливими з погляду сімейного лікаря, але водночас лікарі первинної ланки не завжди мають повне розуміння і знання щодо цього питання, а тому повинні постійно їх вдосконалювати. Згідно з відповідним Уніфікованим клінічним протоколом, сімейні лікарі проводять профілактику, діагностику, лікування менопаузальних розладів у межах їхньої компетенції. Оскільки гормональне лікування симптомів менопаузи призначається лікарем акушером-гінекологом, сімейний лікар має у своєму арсеналі застосування негормональних комплексів, серед яких чільне місце посідає Меномедін®-М.
Список літератури знаходиться в редакції.