4 січня, 2022
Феродефіцит та вагітність: що робити та коли починати?
За матеріалами конференції
У рамках освітнього вебінару «Феродефіцит та вагітність: що робити та коли починати?», який відбувся 7 вересня 2021 року, було розглянуто ключові аспекти впливу статусу заліза на репродуктивне та соматичне здоров’я жінки на преконцепційному етапі й у період вагітності, запропоновано оптимальні профілактично-лікувальні дози для подолання проблеми залізодефіциту та анемії. Експертами були надані рекомендації щодо нутритивного забезпечення організму матері й дитини в цілях профілактики численних ризиків та ускладнень вагітності.
Ключові слова: вагітність, залізодефіцит, анемія, фолієва кислота, ліпосомальне залізо.
Проблему залізодефіциту під час вагітності розкрила у своїй доповіді завідувач відділення патології вагітності та пологів ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України», доктор медичних наук, професор Ірина Анатоліївна Жабченко.
Сучасний стан здоров’я населення та демографічна ситуація досі залишаються невтішними. За статистикою Всесвітньої організації охорони здоров’я (ВООЗ, 2017), у світі щодня від ускладнень вагітності, пологів і післяпологового періоду гине близько 830 жінок, хоча при теперішньому рівні медичних знань своєчасна й адекватна лікарська допомога мала б запобігти таким трагічним результатам. Утім варто зазначити, що в останнє десятиліття у світі має місце тенденція вступу у вагітність жінок старшого репродуктивного віку (>35 років), які вже мають певний «багаж» проблем зі здоров’ям, що можуть посилюватися в період гестації, ускладнювати його перебіг і погіршувати результат вагітності. Вважається, що існуванню «тихих пандемій» – цукрового діабету, ожиріння, метаболічного синдрому, анемії – досі не приділяється достатньої уваги.
За даними ВООЗ, у 35‑40% гінекологічних хворих існує супутнє захворювання – анемічний синдром, частота якого не знижується. У 2011 році організацією було рекомендовано впровадити в усіх країнах на національному рівні менеджмент крові пацієнта, у зв’язку з тим що залізодефіцитна анемія (ЗДА) лідирує у списку 38 найбільш поширених захворювань людства.
Кожна третя жінка репродуктивного віку й кожна друга вагітна мають виражений дефіцит заліза (ВООЗ, 2015). Цей стан найчастіше діагностується у дітей до 2 років (30% у загальній структурі захворювання), у вагітних (60%), а також у жінок репродуктивного віку (30%).
«Портрет» сучасної вагітної жінки можна охарактеризувати наступним чином (Радзинський В. О., 2020):
- збільшення середнього віку народження первістка (28+) (часто це 35+, завдячуючи успіхам репродуктології);
- зростання частки жінок з екстрагенітальною патологією (як правило, не з однією нозологією);
- значне збільшення числа вагітних із надлишковою масою тіла та ожирінням і, як наслідок, із гестаційним цукровим діабетом, метаболічним синдромом, прееклампсією тощо;
- доступність спеціальної інформації в інтернеті, яка не завжди є достовірною, але «програмує» вагітну на певний стереотип поведінки та шкодить взаєминам лікаря й пацієнтки.
Неможливо заперечити той факт, що в теперішніх реаліях на планування вагітності значним чином впливають стресогенні навантаження: наявність воєнного конфлікту в країні та поява прошарку населення зі статусом «переміщені особи»; погіршення соціально-економічних умов існування; «постарішання» контингенту населення, що тільки планує реалізацію своєї репродуктивної функції, з наявністю соматичних та психологічних проблем; життя в нових умовах пандемії з багатьма невідомими.
Довготривалий стрес екстраполюється на перинатальні наслідки й може проявлятись наступними станами:
- збільшення частоти загрози переривання вагітності, передчасних пологів та їх реалізації;
- загострення під час вагітності хронічних соматичних захворювань;
- підвищення індексу маси тіла напередодні вагітності та патологічне збільшення ваги впродовж гестаційного періоду (за рахунок зростання рівня кортизолу, що підвищує апетит);
- посилення нутритивних дефіцитів;
- підвищення рівня тривожності, депресивних станів, суїцидальних настроїв тощо.
З огляду на це практикуючим лікарям важливо робити акцент на прегравідарній (преконцепційній) підготовці – комплексі діагностичних, профілактичних та лікувальних заходів, спрямованих на оцінку стану здоров’я та підготовку подружньої пари до зачаття, виношування вагітності й народження здорової дитини. Насамперед це відбувається шляхом оцінки факторів ризику (медичних, соціально-економічних, культурних), навчання та інформування жінок із груп ризику, проведення заходів для зменшення або усунення дії негативних факторів.
Що можливо скоригувати до настання вагітності? Це мають бути наступні важливі заходи:
- корекція способу життя та харчової поведінки;
- відновлення нутритивного статусу за дефіциту заліза, магнію, фолієвої кислоти (ФК), вітаміну D;
- санація хронічних вогнищ інфекції;
- обстеження соматичного статусу та консультація профільних фахівців.
Загальновідомо, що харчування – одна з визначальних складових здоров’я та добробуту населення. Нераціональне та неякісне харчування вагітної жінки шкодить не тільки її організму, а й здоров’ю плода. При цьому негативний вплив має як недостатнє за основними параметрами харчування, так і надлишкове споживання їжі, що супроводжується гіподинамією й ожирінням з усіма його негативними впливами на системи та органи людини. Нутритивні дефіцити не залежать від пори року та місця проживання, тому у 70‑80% вагітних жінок має місце полігіповітаміноз. До того ж 90% популяції має дефіцит фолатів, пов’язаний як із недостатнім споживанням фолатвмісних харчових продуктів, так і з порушенням функції ферментів фолатного циклу.
Саме тому, згідно із сучасними рекомендаціями ВООЗ, обов’язковим є отримання жінками препаратів заліза та ФК у період преконцепційної підготовки та вагітності. Що стосується інших мікроелементів і вітамінів, то застосування останніх під час гестації має бути обґрунтоване доказами їх дефіциту.
Як відомо, з їжі всмоктується 2,5 мг заліза на добу, натомість як із лікарських засобів – у 15‑20 разів більше. Важливим фактором також є різниця у надхоженні заліза із продуктами харчування:
- найбільша кількість заліза міститься у м’ясних продуктах і засвоюється організмом людини на 25‑30%;
- засвоювання заліза, що надходить з інших продуктів тваринного походження (яйця, риба), становить 10‑15%, з рослинних продуктів – лише 3‑5%.
Латентний залізодефіцит та анемія суттєво впливають на формування центральної нервової системи (ЦНС) плода й подальший розвиток психічної сфери дитини (Ших Е. В., 2018; Соловьева А. В., 2019):
✔ нестача заліза в матері у прегравідарному періоді та І триместрі може викликати більш драматичні зміни у нервовій системі плода, ніж його дефіцит у ІІ та ІІІ триместрах;
✔ особливо чутливим щодо феродефіциту є фетальний нейрогенез:
- формування мозку плода потребує величезної кількості кисню та енергії;
- диференціювання нейронів та відділів ЦНС неможливе без залізовмісних ферментів;
✔ зниження тканинного заліза (за рівнем феритину) у ЦНС відбувається нерівномірно: сіра речовина страждає раніше за білу;
✔ більш вразливими до латентного дефіциту заліза є «архітектура» та дозрівання аксонів порівняно з більш стійкими процесами мієлінізації;
✔ за анемії матері у плода знижені оксигенація клітин ЦНС та енергетичний обмін (метаболізм глюкози);
✔ антенатальний дефіцит заліза впливає у подальшому на психомоторний розвиток, риси поведінки та пізнавальні здібності дитини;
✔ залізодефіцит, навіть без анемії, у вагітної призводить до порушення когнітивних функцій у потомства.
Найкращою профілактикою ускладнень феродефіциту є корекція дисбалансу заліза до настання вагітності. Щоденна пероральна добавка 30‑60 мг заліза та 400 мкг ФК має бути частиною планового допологового нагляду, розпочатого якомога раніше і продовженого протягом усієї вагітності.
Доповідач наголосила на такій рекомендації: усім жінкам репродуктивного віку, що мають менструації, та дівчаткам-підліткам слід додатково приймати препарати заліза в дозі 30‑60 мг щоденно впродовж 3 міс на рік (ВООЗ, 2016).
Професор І. А. Жабченко акцентувала увагу на важливості дієти з достатнім вмістом м’ясних і рибних продуктів та обмеженням бобових (через вміст фітатів, які гальмують засвоєння заліза). Чай та каву варто вживати через деякий час після їди, оскільки вони також здатні зменшити біодоступність заліза (Pavord S., Daru J., 2019). Також спікер наголосила, що призначення пероральних препаратів заліза є ефективним, доступним і безпечним способом замісної терапії та профілактики залізодефіцитних станів.
Темі «Залізодефіцит і анемія у вагітних» присвятив свою доповідь член-кореспондент НАМН України, завідувач відділення внутрішньої патології вагітних ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України», професор кафедри акушерства, гінекології та репродуктології НУОЗ України ім. П. Л. Шупика, доктор медичних наук Володимир Ісаакович Медведь. Він зауважив, що дефіцит заліза є основним і найбільш поширеним наслідком порушення харчування у світі, особливо серед дітей і жінок у країнах, що розвиваються. Разом із тим дефіцит заліза – єдиний вид недостатності поживних речовин, який також у значних масштабах поширений у промислово розвинених країнах. Щонайменше у половині випадків анемію вагітних можна усунути, вживаючи препарати заліза (ВООЗ, 2017). Втрата заліза відбувається поступово (рис. 1), тому чим раніше розпочата корекція залізодефіциту, тим швидше буде компенсований дефіцит.
Рис. 1. Послідовність втрати організмом заліза
Анемія – це синдром, що характеризується зменшенням кількості еритроцитів та/або концентрації гемоглобіну в одиниці об’єму крові. Анемія, пов’язана з дефіцитом заліза (залізодефіцитна анемія, ЗДА) – найпоширеніший, але не єдиний вид анемії. Частота ЗДА у вагітних у світовій популяції становить 38,2% із великими розбіжностями між окремими країнами. Доповідач наголосив на важливості диференціації діагнозу, оскільки призначення препаратів заліза за відсутності ЗДА є шкідливим і протипоказаним.
Клініцистам варто також пам’ятати про інші види анемій, зокрема анемію хронічного запалення, коли механізми мобілізації заліза з депо порушуються і зниження гемоглобіну може відбуватися за нормального чи підвищеного рівня феритину.
Латентний залізодефіцит часто супроводжує вагітність і наприкінці її спостерігається у 90% жінок, а в післяпологовому періоді та під час лактації – у 55%. Для відновлення запасів заліза, витраченого в періоди вагітності, пологів та лактації, потрібно не менше 2‑3 років. Феродефіцит призводить до функціональних та морфологічних змін тканин, й особливо страждають ті з них, що постійно регенерують: епітелій шкіри, дихальних щляхів, шлунково-кишковий тракт, імунна система, головний мозок.
Залізодефіцит може спричиняти різні акушерські ускладнення (Боровикова, 2010; Rao, 2007):
- під час вагітності:
- плацентарна недостатність і гіпоксія плода (до 63%);
- прееклампсія та еклампсія;
- невиношування й передчасні пологи;
- під час пологів:
- слабка пологова діяльність;
- гіпотонічна кровотеча;
- народження дітей із малою вагою;
- після пологів:
- гнійно-запальні захворювання.
Цікавим є той факт, що залізо відповідальне не тільки за синтез гемоглобіну, а й за забезпечення функцій імунокомпетентних клітин. Тканинна гіпоксія, що виникає внаслідок залізодефіциту, сприяє розвитку синдрому «метаболічної інтоксикації» і вторинної імунологічної недостатності. Народжені від матерів зі ЗДА, навіть якщо вона була скоригована до моменту пологів, схильні до розвитку дефіциту заліза протягом усього дитячого віку, особливо від 6 до 12 міс. У довгостроковому дослідженні описано порушення розвитку мовних навичок, дрібної моторики і здатності до навчання у дітей, народжених з низьким рівнем феритину в пуповинній крові. Крім того, анемія, діагностована до 30 тиж гестації, значною мірою пов’язана зі збільшенням ризику в дітей (обстежено 532 232 дітей) розладів спектра аутизму, порушення уваги/гіперреактивності та інтелектуальної недостатності (Боровикова, 2010; Rao, 2007; Wiegersma, 2019).
Особливу увагу професор В. І. Медведь зосередив на положеннях, викладених у документі «Рекомендації ВООЗ щодо надання допологової допомоги з метою формування позитивного досвіду вагітності» (2017). Насамперед він зазначив, що щоденний прийом всередину препаратів заліза в дозі 30‑60 мг і ФК 400 мкг вагітними дозволяє знизити частоту післяпологового сепсису, передчасних пологів і малої ваги при народженні (рекомендація А.2.1).
Коментар робочої групи містить наступні твердження:
- у країнах/регіонах, де поширеність анемії серед вагітних становить ≥40%, щоденному прийому заліза в дозі 60 мг слід віддавати перевагу перед прийомом меншої дози;
- у І та ІІІ триместрах анемію діагностують при рівні гемоглобіну Hb <110 г/л, у ІІ триместрі – при Hb <105 г/л;
- у випадку діагностування анемії дозу заліза подвоюють до досягнення рівня Hb ≥110 г/л, потім відновлюють прийом профілактичної дози.
Класифікація анемії у вагітних за ступенем тяжкості, залежно від рівня Hb (норма ≥110 г/л, у ІІ триместрі – 105 г/л):
- легкий – 100‑109 (104) г/л;
- середній – 70‑99 г/л;
- тяжкий – <70 г/л.
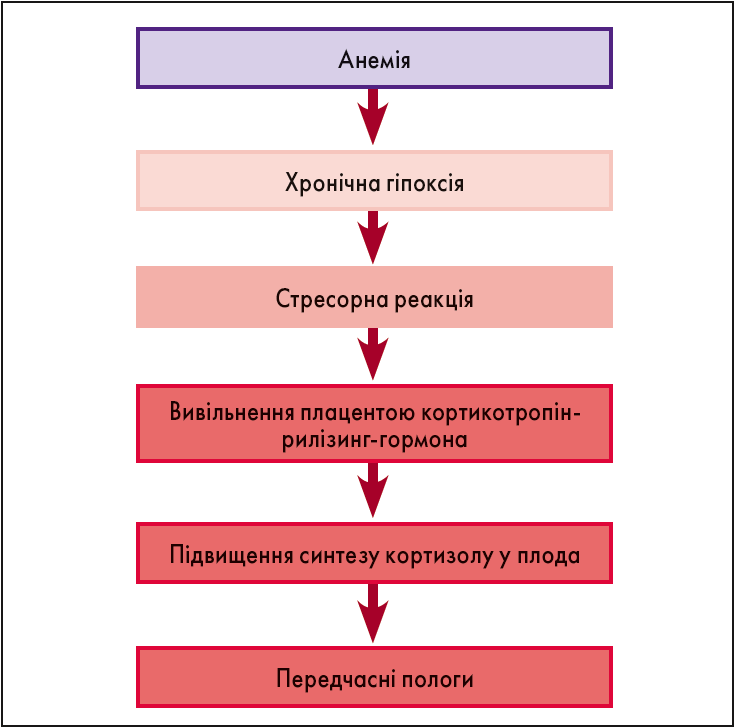
Дослідження показують, що анемія під час вагітності може призводити до передчасних пологів (Rahmati S., 2020) (рис. 2). Натомість переконливі дані, на яких безпосередньо базуються рекомендації ВООЗ, були продемонстровані у Кокранівському огляді 2015 року (44 дослідження, n=43 274): щоденний профілактичний пероральний прийом препаратів заліза під час вагітності достовірно знижує ризик передчасних пологів до 34 тиж (відношення ризиків [ВР] 0,51; 95% довірчий інтервал [ДІ] 0,29‑0,91).
Рис. 2. Анемія: механізми ініціації передчасних пологів (гіпотеза Allen)
До Кокранівського огляду також увійшли 4 дослідження (n=4374), у яких вивчалась кореляція у жінок щоденного прийому заліза з післяпологовою інфекцією: І група – прийом заліза 60 мг/день; ІІ група – відсутність прийому. Достовірно значущі результати (ВР 0,68; 95% ДІ 0,5‑0,92) підтвердили важливість вживання препаратів заліза. Схожі дані стосувалися систематичного огляду (11 досліджень, 17 613 новонароджених), у якому вивчався взаємозв’язок щоденного прийому заліза та народження дітей із малою вагою (<2500 г) у двох групах: І група – прийом заліза 60 мг/день; ІІ група – відсутність прийому (ВР 0,84; 95% ДІ 0,69‑1,03).
Окремого розгляду в контексті даної проблеми потребує тяжка анемія (Hb <70 г/л), що збільшує материнську смертність на 21% (800 тис. вагітних щороку) незалежно від причин. Анемія вже давно стала медико-соціальною проблемою, яку важливо вміти попередити.
Експерти ВООЗ наголошують: якщо щоденне вживання препаратів заліза неможливе через побічні ефекти й поширеність анемії серед вагітних у популяції не перевищує 20%, для поліпшення материнських і неонатальних наслідків рекомендоване періодичне вживання всередину препаратів заліза в дозі 120 мг 1 раз/тиж і ФК у дозі 2800 мкг 1 раз/тиж (рекомендація А.2.2).
Думка британських експертів дещо відрізняється, і до груп ризику латентного залізодефіциту та анемії під час вагітності вони відносять такі категорії пацієнтів (Національний інститут здоров’я і досконалості допомоги – NICE, 2019):
- попередня анемія;
- ≥3 пологів в анамнезі;
- багатоплідна вагітність;
- інтергенетичний інтервал ≤1 року;
- недостатнє/неповноцінне харчування;
- вегетаріанство/веганство;
- підлітковий вік;
- клінічно значущі кровотечі в анамнезі (аномальна маткова кровотеча, міома матки, геморой, запальні захворювання кишечника тощо);
- ожиріння (варіант хронічного запалення з високим рівнем гепсидину та ліпокаїну‑2);
- екстрагенітальна патологія, особливо травного тракту;
- жінки, для яких підтримка рівня сироваткового феритину особливо важлива:
- високий ризик кровотечі під час вагітності та пологів;
- відмова від гемотрансфузій (Свідки Єгови тощо);
- потенційні складнощі в забезпеченні сумісною донорською кров’ю.
Тему нутритивних дефіцитів продовжила професор І. А. Жабченко доповіддю «Профілактично-лікувальні стратегії для забезпечення неускладненого перебігу вагітності в умовах сьогодення». Вона зазначила, що такими стратегіями на етапі прегравідарної підготовки та вагітності є корекція феродефіциту, профілактика фолатдефіцитних станів і невиношування вагітності, відновлення нутритивного статусу.
Як відомо, для подолання проблеми залізодефіциту та досягнення оптимального рівня цього мікроелемента в сироватці крові та депо необхідним є тривалий прийом лікарських препаратів. Проте через часті побічні реакції та погану переносимість цих засобів комплаєнс пацієнтів є невисоким. Вирішення даної проблеми стало можливим завдяки використанню сучасних технологій і створенню інноваційної форми – ліпосомального заліза. За такої формули транспортерами заліза виступають ліпосоми, що являють собою замкнуті сфери, здатні переносити лікарські форми (Biniwale P., Pal B., 2018).
Переваги такої форми заліза зумовлені наступними властивостями:
- ліпосомальне залізо всмоктується безпосередньо з кишечника, не подразнюючи слизову шлунка;
- ліпосоми формують оболонку заліза й захищають його від дії кислот і ферментів у шлунку та кишечнику;
- забезпечує цільову доставку заліза;
- дозволяє приймати менші дози завдяки прямому всмоктуванню без необхідності в білкових носіях;
- допомагає уникнути побічних ефектів, поширених при засвоюванні заліза, у тому числі й у вагітних жінок: фарбування слизових оболонок та емалі зубів, печії, подразнення кишечника, закрепу;
- біодоступність ліпосомального заліза у 3,5 раза вища, ніж у пірофосфату заліза, й у 2,7 раза – ніж у сульфату заліза.
Як свідчать клінічні дані, ліпосомальне залізо істотно підвищує рівень гемоглобіну, феритину у жінок із дефіцитом заліза. Дослідження у пацієнтів із нирковою недостатністю (Pisani A., Riccio E., 2015) виявило, що ефективність ліпосомального заліза зіставна з парентеральними формами.
Таким чином, ліпосомальне залізо, схвалене Управлінням із санітарного нагляду за якістю харчових продуктів і медикаментів (FDA) та Європейським агентством із безпеки продуктів харчування (EFSA), характеризується високою біодоступністю, доброю переносимістю й є хорошою терапевтичною опцією для тривалого використання.
Ще одну ключову роль у жіночому організмі відіграє вітамін B9 (ФК), оскільки:
- фолати необхідні для нормальної овуляції;
- нестача ФК пов’язана з низьким рівнем естрадіолу впродовж усього менструального циклу, підвищенням концентрації фолікулостимулюючого гормона у період очікуваної овуляції та зменшеною кількістю прогестерону в крові – у лютеїнову фазу;
- у жінок із дефіцитом фолатів на 33% підвищена ймовірність спорадичної ановуляції;
- дефіцит фолатів та пов’язана з ним гіпергомоцистеїнемія беруть участь у патогенезі порушень вуглеводного обміну, зумовлюючи низку ускладнень вагітності;
- гіпергомоцистеїнемія викликає оксидативний стрес у тканинах матково-плацентарного комплексу, що призводить до дефектів імплантації зародка, а в майбутньому – до безпліддя, спорадичного викидня або звичного невиношування;
- жінки, що проходять цикл екстракорпорального запліднення з більш високим рівнем фолатів, мають більшу ймовірність настання клінічної вагітності (Murto T. еt al., 2014).
Таким чином, ФК залишається чи не найважливішим елементом для здоров’я жінки й майбутньої дитини у період гестації. Однак її вплив на організм матері й плода дещо відрізняється залежно від терміну прийому. У преконцепційному періоді та І триместрі вагітності прийом ФК дозволяє запобігти виникненню вроджених вад розвитку (ВВР) плода, затримці внутрішньоутробного розвитку плода (ЗВУРП) через формування первинної плацентарної недостатності (ПН), анемії, прееклампсії, аутизму, а також порушенню когнітивної функції та мови в дитини. Прийом ФК у ІІ та ІІІ триместрах вагітності дозволяє уникнути прееклампсії, ЗВУРП через формування вторинної ПН, а також анемії. Важливо зазначити, що останній триместр є критичним для формування лімбічних та кіркових структур головного мозку плода: у цей період мозок плода може піддаватися токсичному впливу гомоцистеїну. Саме тому дотація ФК є такою ж важливою у ІІІ триместрі, як і в першому (Hind N Moussa et al., 2016).
Висновки спостережень, у яких вивчалося значення раннього початку прийому ФК, продемонстрували, що у жінок, які додатково отримували ФК понад рік до настання вагітності, ризик передчасних пологів та народження дитини з низькою масою тіла знижувався на 60‑70% порівняно з таким при прийомі фолатів протягом менш ніж року до зачаття – 30‑50%. У популяційному дослідженні, проведеному у Великій Британії (110 тис. вагітних жінок), виявлено, що лише стартова терапія фолатами прегравідарно позитивно впливає на перебіг та результат вагітності, натомість як початок прийому ФК після настання вагітності такого ефекту не має.
В інформаційному листі Міжнародної федерації гінекології та акушерства (FIGO, 2015) зазначається, що прийом фолатів у преконцепційному періоді та впродовж вагітності не обмежується лише профілактикою ВВР у плода. Додатковий прийом вітаміну B9 до та після зачаття достовірно знижує ризик виникнення передчасних пологів, народження дітей із низькою масою тіла й, крім того, аутизму.
Професор І. А. Жабченко неодноразово наголосила на важливості прийому докозагексаєнової кислоти (ДГК) у ІІ та ІІІ триместрах вагітності. Омега‑3-поліненасичені жирні кислоти (ПНЖК) є незамінними для нормального функціонування мозку, оскільки швидко забезпечують притік енергії, необхідної для передачі сигналів від клітини до клітини (Macy O. еt al., 2007). ДГК необхідна для правильного формування й нормального функціонування нервової системи як на етапі внутрішньоутробного розвитку, так і з перших днів життя новонародженого. Біологічну роль цієї ПНЖК підтверджує той факт, що вона активно транспортується від матері до плода через плаценту, а також присутня у грудному молоці.
Висока концентрація ДГК у сірій речовині головного мозку та зовнішніх сегментах паличок фоторецепторних клітин сітківки вказує на її провідну роль у функціонуванні мозку та зорового аналізатора плода. Більше того, згідно аналізу результатів 70 рандомізованих клінічних досліджень, ймовірність розвитку передчасних пологів у терміні <37 тиж та ранніх передчасних пологів у терміні <34 тиж була нижчою в жінок, які отримували омега‑3 ПНЖК під час вагітності, порівняно з тими вагітними, які не отримували їх із продуктами харчування або у вигляді біологічних добавок. Також відзначено достовірне зниження ризику перинатальної смертності, необхідності лікування новонароджених в умовах реанімації, ймовірності народження дітей із малою вагою, можливо, незначне підвищення ймовірності народження великих плодів у групах вагітних, які отримували омега‑3 ПНЖК (Middleton P., 2018).
Допологова підготовка майбутніх матерів шляхом корекції дефіциту заліза, фолієвої кислоти та інших важливих нутрієнтів є основою фізіологічного перебігу вагітності без ускладнень та народження здорової дитини. На сьогодні завданням лікаря акушера-гінеколога є забезпечення організму жінки цими важливими мікроелементами.
Підготувала Наталія Довбенко