25 квітня, 2022
Європейські рекомендації щодо діагностики та лікування вульвовагінального кандидозу
Представляємо вашій увазі рекомендації Німецького, Австрійського й Швейцарського товариств акушерства та гінекології щодо діагностики та лікування вульвовагінального кандидозу. У публікації проаналізовано й роз’яснено всі суперечливі твердження та надано рекомендації щодо ведення пацієнтів із гострим та хронічним рецидивуючим вульвовагінальним кандидозом.
Ключові слова: вульвовагінальний кандидоз, Candida albicans, гострий вульвовагініт.
Вульвовагінальний кандидоз (ВВК) є однією з найбільш частих скарг на прийомі у гінеколога [1, 2], яка значно погіршує якість життя пацієнток [3]. Переважаючим видом збудника, що викликає це захворювання, є Candida albicans, за ним йдуть інші, non-albicans види, такі як C. glabrata, C. tropicalis, C. krusei та C. рarapsilosis [8]. Інфекції, зумовлені non-albicans видами, зазвичай супроводжуються більш легкими симптомами, ніж вагініт, спричинений C. albicans. Non-albicans вагініт частіше розвивається під час вагітності, після антибіотикотерапії або у жінок із підвищеним рівнем естрогену, наприклад під час замісної гормональної терапії або використання оральних контрацептивів [5]. ВВК зазвичай вражає піхву та її присінок і може поширюватися за межі малих та великих статевих губ, пахової та періанальної ділянок. Рекомендується віддавати перевагу термінам «кандидоз» і «Candida albicans vulvovaginitis» [19], натомість як суфікс «-iasis» слід використовувати лише для паразитарних інфекцій (наприклад, для трихомоніазу) [20].
Вульвовагінальний кандидоз: сприяючі фактори
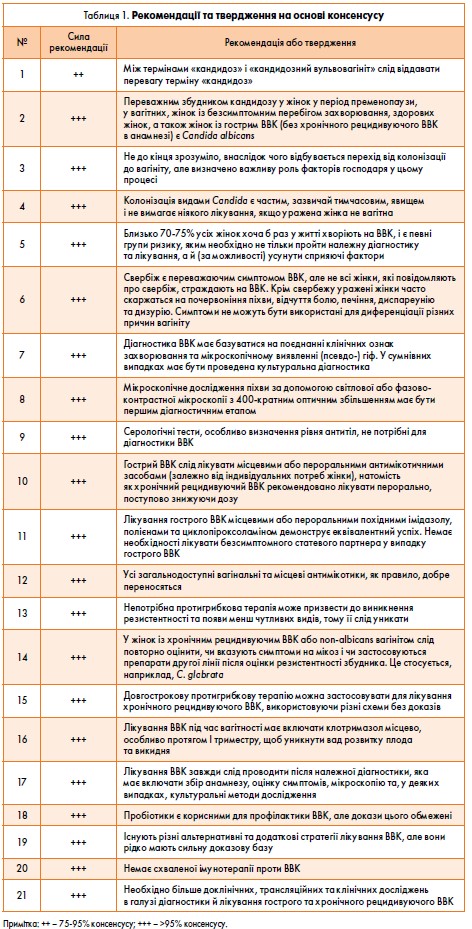 Під час інтернет-опитування 30‑50% із 6 тис. жінок у п’яти європейських країнах та США повідомили про наявність ВВК, а 9% – про те, що мають це захворювання вже протягом кількох років [74]. Серед основних факторів, які можуть впливати на появу ВВК, виділяють цукровий діабет, вживання антибіотиків, мікробіоту піхви, гормональні зміни, використання контрацептивів, а також генетичні фактори та фактори способу життя (табл. 1).
Під час інтернет-опитування 30‑50% із 6 тис. жінок у п’яти європейських країнах та США повідомили про наявність ВВК, а 9% – про те, що мають це захворювання вже протягом кількох років [74]. Серед основних факторів, які можуть впливати на появу ВВК, виділяють цукровий діабет, вживання антибіотиків, мікробіоту піхви, гормональні зміни, використання контрацептивів, а також генетичні фактори та фактори способу життя (табл. 1).
Цукровий діабет
Пацієнти із цукровим діабетом і високим рівнем глюкози у сироватці частіше мають ВВК і погано реагують на антимікотичну терапію [28, 75]. Хоча C. glabrata менш вірулентна, ніж інші види, але у жінок із цукровим діабетом 2-го типу спостерігається більш часта колонізація цим збудником порівняно зі здоровими жінками [30, 82]. Протидіабетичні інгібітори натрій-глюкозного котранспортера‑2 (SGLT2), наприклад дапагліфлозин і канагліфлозин, не тільки збільшують глюкозурію, а й підвищують кількість епізодів ВВК [5, 83, 84].
Застосування антибіотиків
Жінки, статеві шляхи яких вже колонізовані Candida, мають підвищений ризик розвитку ВВК після лікування антибіотиками [87‑90]. Однак точний патогенез виникнення ВВК після антибіотикотерапії досі невідомий. Клінічний досвід свідчить про те, що після антибіотикотерапії може бути розглянута протигрибкова профілактика, але у цілому вона не рекомендована через ризик розвитку резистентності [91].
Вагінальна мікробіота
ВВК часто розвивається у жінок із нормальною вагінальною мікробіотою, але повідомлялося про нижчу кількість лактобактерій у жінок із ВВК порівняно із жінками без цього захворювання [92]. Різноманітність мікробіоти, здається, є надзвичайно важливою, хоча зв’язок між нею та ВВК не так чітко визначений, як при бактеріальному вагінозі [44, 93]. Деякі лактобактерії, наприклад Lactobacillus rhamnosus, також мають антагоністичний ефект проти Candida [94‑100]. Було показано, що інтравагінальне введення L. rhamnosus або L. casei rhamnosus (Lcr35) двічі на день протягом 1 тиж після місцевого застосування міконазолу демонструвало достатню вагінальну колонізацію та зниження частоти рецидивів ВВК протягом 6 міс після лікування [101, 102]. Захисний ефект лактобактерій здебільшого зумовлений їх адгезією до епітеліальних клітин піхви та пригніченням росту патогенів.
Гормональні фактори
Симптоми ВВК найчастіше спостерігаються у середині менструального циклу через підвищення рівня естрогену та вмісту глікогену у вагінальному епітелії та під час лютеїнової фази, натомість як швидке зниження симптомів відбувається після зниження рівня естрогену під час менструації [69]. Жінки, які використовують комбіновані оральні контрацептиви (КОК), також мають вищий рівень естрогену, як і жінки у постменопаузі, які отримують замісну гормональну терапію; відповідно обидві групи мають підвищений ризик розвитку ВВК [104]. Окрім цього гормональний статус жінки може мати прямий вплив на імунну відповідь та патогенність Candida [105].
Систематичний огляд показав підвищений ризик розвитку ВВК під час прийому КОК, який, імовірно, залежить від дозування естрогену [108]. Водночас прогестини мають захисну дію проти ВВК [44, 109]. Щодо використання внутрішньоматкових спіралей (ВМС), Donders et al. [77] рекомендують уникати ВМС, що вивільняють левоноргестрел (ЛНГ-ВМС), у жінок із рецидивуючим ВВК або підвищеним ризиком цього захворювання. Імовірність ВВК була особливо високою протягом першого року використання ЛНГ-ВМС і значно зростала протягом п’яти років після введення засобу.
Генетичні фактори
Генетичні фактори можуть відігравати певну роль у появі рецидивів ВВК. Генетичний поліморфізм лектину, що зв’язує манозу [110, 111], і несекреторний фенотип групи крові за Льюїсом та AB0 були ідентифіковані як фактори ризику рецидиву ВВК [112]. Нещодавно були описані антитіла проти компонентів Candida, і В-клітини, що їх продукують, вважаються захисними [114‑118]. Жінки з атопічним діатезом і схильністю до алергічних реакцій 1-го типу мали більшу ймовірність розвитку ВВК, ніж здорові жінки [119]. Клінічні ознаки ВВК, такі як почервоніння та свербіж, також можуть бути проявами алергічної реакції, особливо при рецидивуючому ВВК [1, 120]. У жінок із рецидивуючим ВВК експресуються білки теплового шоку під час безсимптомного інтервалу, які потім можуть викликати подібні імунологічні захисні реакції, як, власне, й клітини самої Candida [121, 122].
Фактори способу життя
Sobel підкреслив недооцінену роль впливу сексуальної поведінки на частоту рецидивів ВВК [1] і повідомив, що рецидиви відбувалися частіше після орального статевого акту [90, 123, 124]. Крім того, відомо, що психосоціальний стрес може викликати рецидивуючий ВВК через імуносупресію [125, 126]. І навпаки, ВВК негативно впливає на роботу та соціальне життя пацієнта. Деякі експерти також відмічають роль харчування у розвитку ВВК, оскільки споживання продуктів, багатих на цукор і вуглеводи, а також продуктів із високим вмістом дріжджів або молочних продуктів було пов’язане зі збільшенням росту грибків [81, 127]. Овочі та білкові продукти можна вживати без будь-яких обмежень. Вживання йогурту може мати позитивний пробіотичний ефект, а вівсяні висівки та лляне насіння мають протигрибкові властивості [8]. Однак наявні докази впливу харчування на ріст Candida та захворюваність на ВВК загалом можна вважати слабкими.
Клінічні прояви ВВК
Приблизно у 90% випадків ВВК свербіж є переважаючим симптомом захворювання, хоча лише 35‑40% жінок, які скаржаться на свербіж, дійсно мають ВВК (табл. 1) [70, 128, 129]. Вагінальні виділення можуть відрізнятися за консистенцією – від рідких (часто на початку гострого ВВК) до грудкуватих, а також бути зовсім відсутніми при рецидивуючому ВВК [6, 130]. На відміну від бактеріального вагінозу вагінальні виділення при ВВК зазвичай не мають неприємного запаху, проте мають білувату, грудкувату консистенцію [6]. На додаток до свербежу, що спостерігається перед менструаціями у межах піхви та вульви, більшість жінок із ВВК скаржаться на почервоніння піхви та вульви, болючість, печіння, диспареунію та дизурію [6]. У жінок у пременопаузі кандидоз зазвичай вражає присінок піхви та вульву, натомість як жінки у постменопаузі частіше мають ураження пахової ділянки та вульви. Кандидозного цервіциту не існує як такого.
Діагностика
Для правильної діагностики ВВК завжди необхідно виявити наявність (псевдо-) гіф, зокрема щоб відрізнити його від безсимптомної колонізації. Крім належного збору анамнезу та гінекологічного огляду, обов’язковим є мікроскопічне дослідження вагінальних виділень із застосуванням фізіологічного розчину або 10% розчину гідроксиду калію за допомогою світлової або фазово-контрастної мікроскопії з оптичним збільшенням 400× (окуляр 10× плюс об’єктив 40×) [21, 145]. Також можна виміряти вагінальний рН.
Бластоспори та/або (псевдо-) гіфи можна виявити під час мікроскопії у 50‑80% випадків ВВК [144], натомість як під час колонізації їх можна виявити лише в половині випадків. Також може бути виявлено підвищену кількість лейкоцитів. Якщо під час мікроскопії бластоспори або (псевдо-) гіфи не виявлено, можливо, кількість мікроорганізмів була надзвичайно малою, що призвело до низької чутливості дослідження. Однак запалення може бути спровоковане навіть за низького грибкового навантаження, і тому в деяких випадках для ідентифікації виду збудника слід проводити більш чутливе культуральне дослідження, наприклад у пацієнтів із хронічним рецидивуючим ВВК.
Типове середовище для культуральної діагностики Candida spp. являє собою Сабуро-декстрозний агар (вміст глюкози – 2%). Інші середовища, доступні для виявлення Candida, включають CHROMagarTM та Microstix-Candida. Хромогенні середовища дозволяють негайно ідентифікувати певні види Candida завдяки їхній характерній пігментації та полегшують виявлення змішаних культур у разі одночасної присутності двох або більше видів дріжджів, наприклад коли наявні C. albicans та C. glabrata. У пацієнток зазвичай розвивається вагініт, пов’язаний із C. albicans, натомість резистентна C. glabrata залишається in situ після лікування. C. glabrata присутня під час колонізації, і немає потреби в її усуненні/лікуванні за відсутності будь-яких симптомів. Сучасні ДНК-гібридизаційні тести вагінальних виділень із дзеркала гінекологічного огляду показали чутливість і специфічність для виявлення Candida до 96,3% [148].
Лікування гострого ВВК
 Гострий ВВК можна лікувати місцево за допомогою місцевих похідних імідазолу (наприклад, клотримазолу, еконазолу, ізоконазолу, фентиконазолу, міконазолу). Існують вагінальні супозиторії та креми з різним дозуванням, а також пероральні препарати для лікування тривалістю від 1‑3 до 6‑7 днів [154]. Центри контролю та профілактики захворювань США (Centers for Disease Control and Prevention, CDC) також рекомендують тіоконазол, бутаконазол та терконазол [155].
Гострий ВВК можна лікувати місцево за допомогою місцевих похідних імідазолу (наприклад, клотримазолу, еконазолу, ізоконазолу, фентиконазолу, міконазолу). Існують вагінальні супозиторії та креми з різним дозуванням, а також пероральні препарати для лікування тривалістю від 1‑3 до 6‑7 днів [154]. Центри контролю та профілактики захворювань США (Centers for Disease Control and Prevention, CDC) також рекомендують тіоконазол, бутаконазол та терконазол [155].
Альтернативними варіантами лікування для невагітних жінок є пероральні триазоли (тобто флуконазол, ітраконазол, позаконазол, вориконазол), полієни (тобто ністатин) [1, 154, 156] та циклопіроксоламін [157]. Амфотерицин В є полієном, який не випускається у формах для місцевого застосування. Показники успіху лікування є порівнянними для різних стратегій лікування [158] і коливаються від 85% через 1‑2 тижні й 75% через 4‑6 тижнів [9, 25, 159‑161]. Доведено, що місцеве лікування 500 мг клотримазолу у вигляді вагінальних таблеток або 10% вагінального крему так само ефективне, як разове пероральне введення 150 мг флуконазолу [25]. Аналогічно, немає суттєвої різниці у полегшенні симптомів у пацієнтів між різними видами лікування. Було показано, що лікування імідазолом для місцевого застосування під час вагітності було більш ефективним, ніж місцеве лікування ністатином [12]. Якщо ВВК вражає вульву за межами присінку піхви або пахової ділянки, рекомендується застосовувати протигрибковий крем (наприклад, клотримазол) двічі на день протягом одного тижня (табл. 2).
Крім антимікотиків як варіант лікування можуть бути використані антисептичні засоби, такі як деквалінію хлорид [165, 166]. Октенідин також був випробуваний як альтернативне лікування у випадках гострого ВВК [167, 168].
Лікування хронічного рецидивуючого ВВК
Приблизно у половини пацієнтів із ВВК спостерігається рецидив невдовзі після закінчення початкової терапії [160, 184]. У рандомізованому плацебо-контрольованому дослідженні 387 жінок, які отримували 150 мг флуконазолу щотижня протягом 6 міс, 42,9% пацієнтів, які отримували флуконазол, та 21,9% тих, хто отримував плацебо, одужали через 12 міс [160]. Місцевий ністатин також виявився ефективним у випадках хронічного рецидивуючого ВВК, особливо зумовленого non-albicans видами або грибками, стійкими до флуконазолу [156].
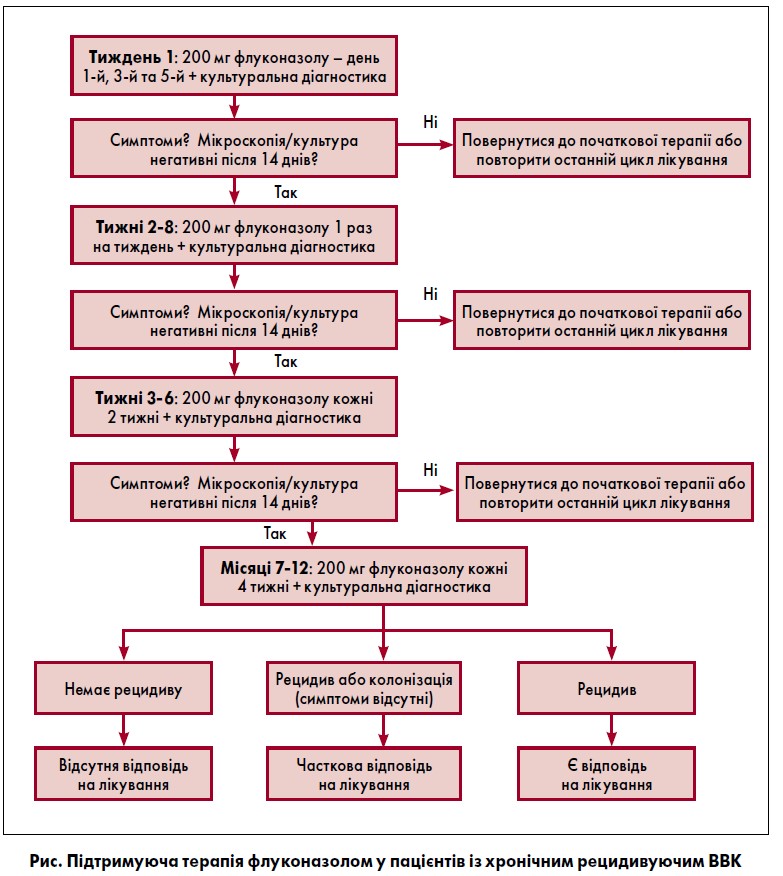 Donders et al. [111, 185] рекомендують початкову дозу 200 мг флуконазолу протягом 3 днів у перший тиждень лікування хронічного рецидивуючого ВВК, а потім підтримуючу схему, доки у пацієнта не зникнуть симптоми захворювання або грибки – 200 мг флуконазолу 1 раз на місяць протягом одного року (рисунок). Майже 90% пацієнтів, які лікувалися за цією схемою, одужали після 6 міс лікування, а 77% – через рік [111, 186]. Терапія флуконазолом зменшує частоту клінічних рецидивів під час лікування у пацієнтів із рецидивуючим ВВК, але зазвичай не гарантує довготривалої ремісії.
Donders et al. [111, 185] рекомендують початкову дозу 200 мг флуконазолу протягом 3 днів у перший тиждень лікування хронічного рецидивуючого ВВК, а потім підтримуючу схему, доки у пацієнта не зникнуть симптоми захворювання або грибки – 200 мг флуконазолу 1 раз на місяць протягом одного року (рисунок). Майже 90% пацієнтів, які лікувалися за цією схемою, одужали після 6 міс лікування, а 77% – через рік [111, 186]. Терапія флуконазолом зменшує частоту клінічних рецидивів під час лікування у пацієнтів із рецидивуючим ВВК, але зазвичай не гарантує довготривалої ремісії.
Лікування ВВК під час вагітності
У кількох ретроспективних [190, 192‑194] та одному проспективному рандомізованому дослідженні [195] повідомлялося про значне зниження частоти передчасних пологів після вагінального лікування клотримазолом при ВВК протягом І триместру вагітності.
В австралійському дослідженні жінок із ВВК у І триместрі було виявлено тенденцію до зменшення передчасних пологів після лікування клотримазолом [196]. В іншому випробуванні повідомлялося про збільшення частоти передчасних пологів після повторної безсимптомної колонізації Candida на ранніх термінах вагітності [197]. Пероральний прийом 150‑300 мг флуконазолу вважався безпечним під час вагітності, хоча він ніколи не був схвалений для застосування у вагітних жінок. Дійсно, прийом флуконазолу ≤150 мг можна вважати безпечним із точки зору його ембріопатичного ризику [13]. Однак, згідно з даними великого дослідження датського реєстру, загальна доза 150‑6000 мг флуконазолу, введена протягом І триместру вагітності, була пов’язана зі значно підвищеним ризиком розвитку тетради Фалло у плода (відношення шансів 3,16; 95% довірчий інтервал 1,49‑6,71) [204]. Ця ж дослідницька група також повідомила про підвищений ризик викидня після перорального прийому флуконазолу на ранніх термінах вагітності [205]. В американському національному дослідженні із профілактики вроджених вад розвитку проаналізували дані 43 257 жінок і виявили значний зв’язок між застосуванням низьких доз флуконазолу протягом І триместру та частотою розщеплення губи й піднебіння у плода та транспозиції великих судин [206].
Хоча є мало клінічних досліджень щодо використання деквалінію хлориду як альтернативного засобу для лікування ВВК під час вагітності, наявні дані свідчать про хорошу переносимість та ефективність цього засобу [165, 166, 168]. Таким чином, деквалінію хлорид можна розглядати як один із терапевтичних варіантів при ВВК під час вагітності.
Через велику поширеність ВВК та ріст резистентності грибкових патогенів вкрай важливим є застосування оптимальних схем діагностики й лікування гострого та хронічного рецидивуючого ВВК. Протигрибкові препарати слід застосовувати з обережністю, адже невиправдана протигрибкова терапія може призвести до виникнення резистентності та появи менш чутливих видів збудників.
Реферативний огляд за матеріалами: Farr A., Effendy I., Tirri B. F. et al. Guideline: Vulvovaginal candidosis (AWMF 015/072, level S2k). Mycoses. 2021;64:583‑602. doi: 10.1111/myc.13248.
Підготувала Анастасія Романова
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 1-2 (47-48) 2022 р.



