15 листопада, 2017
Серцево-судинні захворювання та запаморочення: важливість недіагностованих вестибулярних порушень

Запаморочення – поширена скарга серед пацієнтів, які приходять на консультацію до лікарів загальної практики, кардіологів, невропатологів і отоларингологів. Цей неспецифічний термін описує відчуття зміненої орієнтації в просторі; через суб’єктивний характер запамороченню складно дати конкретне визначення, його неможливо виміряти, воно зумовлює труднощі як при встановленні діагнозу, так і при призначенні відповідного лікування. Цей стан зустрічається приблизно в 6,1-21% населення, при цьому його поширеність з віком збільшується і може досягати 30% серед осіб віком понад 65 років.
Найбільшою проблемою в медицині сьогодні є центральне запаморочення, що може супроводжуватися такими неврологічними симптомами, як атаксія, дизартрія, диплопія, слабкість. Його причинами можуть бути вертебро-базилярна недостатність, інсульт, транзиторна ішемічна атака, мігрень, розсіяний склероз, пухлини задньої черепної ямки, нейродегенеративні розлади. Запаморочення є частою причиною екстреного звернення за медичною допомогою, передувати якому можуть різні чинники. Клініцисти відмічають 2 типові ситуації, коли спілкуються з пацієнтом: або ж він повідомляє про гострий початок запаморочення, що має місце й на момент опитування; або ж особа без скарг на запаморочення на момент опитування розповідає про транзиторні епізоди цього стану (часто про декілька) в анамнезі. Останніми роками з’явилося більше доказів того, що ішемія у вертебро-базилярному басейні може маніфестувати ізольованим вертиго без інших вогнищевих симптомів. Ще більш актуальними є результати дослідження OxVasc: у 22% пацієнтів з інсультом у вертебро-базилярному басейні відзначалися незначні транзиторні неврологічні симптоми впродовж 90 днів до інсульту, найчастіше запаморочення. Щоб запобігти розвитку інсульту, вкрай важливо визначити тих пацієнтів, у яких епізод вертиго був ознакою легкої транзиторної ішемічної атаки.
У дослідженнях F. Perren (2007) і S. Olindo (2011) доведено зв’язок між гіпоплазією вертебро-базилярної артерії і порушенням кровообігу в цій ділянці; гіпоплазія хребтової артерії частіше спостерігалася у хворих зі скаргами на запаморочення, ніж у контрольній групі. Важливо відзначити, що в представлених дослідженнях гіпоплазія хребтової артерії частіше відмічалася у випадках із запамороченням без інсульту, але за наявності серцево-судинних захворювань (ССЗ) у порівнянні з відповідним показником у контрольній групі. У дослідженні K. Kerber (2009) показано, що запаморочення також може спостерігатися при стенозі базилярної артерії і стентуванні стенозованих артерій. Встановлено, що звивистість хребтової артерії, спричинена механічним тиском на артерію через положення голови, призводить до ішемії, а наявність атеросклерозу ще більш суттєво зменшує дистальний кровотік у таких судинах.
Діагностичний пошук у пацієнтів із запамороченням складний. Магнітно-резнансна томографія (МРТ) корисна при виявленні серйозної гострої патології, пов’язаної із запамороченням. Чутливість і специфічність комп’ютерної томографії (КТ) вища за такі контрастної магнітно-резонансної ангіографії (МРA) (95,2 і 94,8% відповідно) у випадках важкого стенозу хребтової артерії. У недавньому дослідженні, в якому порівнювалися контрастна МРА, КТ і дуплексна сонографія при виявленні стенозу хребтової артерії ≥50%, перший метод мав найвищу чутливість і специфічність (83 і 91% відповідно). Своєю чергою, КТ характеризувалася хорошою чутливістю (68%) і відмінною специфічністю (92%), кращою доступністю, високою просторовою розподільною здатністю і коротшим часом сканування, ніж MРA. За висновками дослідників, КТ може бути більш інформативна для встановлення зв’язку між аномальними змінами хребтових артерій і центральним запамороченням. Вважається, що КТ може бути більш ефективна для організації клінічного лікування.
Відповідно до Міжнародного клінічного протоколу присінкових порушень (Трінус К.Ф., Клауссен К.Ф., 2016) вестибуло-сенсорні скарги можна кількісно оцінювати за допомогою опитувальника «Типи запаморочень». Авторами рекомендовано такі підходи:
Кількісна оцінка скарг. Напади запаморочення вважають значимими, якщо їхня тривалість перевищує 1 хв, а частота – один напад на місяць. Беруть до уваги також додаткові симптоми, як-от: головний біль, затьмарення, шум у вухах, порушення пам’яті, емоційні розлади та втрату свідомості, а також слабкість, утому, зміни сприйняття часу і т. ін., поєднані з нападами запаморочення. Серед вегетативної симптоматики найчастіше спостерігаються нудота, блювання, діарея, пітливість і серцебиття.
У стандартизованій формі результати описують так: 0 балів – скарги відсутні; 1 бал – скарги на запаморочення, тривалість якого перевищує 1 хв; 1 бал – скарги на напади, частота яких перевищує один раз на місяць; 1 бал – скарги на додаткову симптоматику. Можливу комбінацію симптомів виражають числом від 0 до 3.
Письмова проба Фукуди. Пацієнту пропонують написати «33» в стовпчик, рука не торкається столу та паперу, очі заплющені. Здорові особи це легко виконують. Стандартизують результати таким чином: 0 балів – стовпчик прямий; 1 бал – стовпчик хвилястий; 2 бали – стовпчик відхиляється більш ніж на 30°; 3 бали – дисметрія.
Клінічна характеристика згідно з Міжнародним клінічним протоколом з присінкових порушень (Трінус К. Ф., Клауссен К. Ф., 2016)
Початкова фаза захворювання маніфестує невираженими короткими нападами запаморочення. Протягом кількох наступних місяців їхня тривалість збільшується, а інтенсивність наростає; приєднуються нестерпний головний біль, нудота, епізоди блювання аж до втрати свідомості. У цей період пацієнт звертається за медичною допомогою, але в загальній структурі хвороби запаморочення часто ігнорують як лікар, так і хворий, оскільки на перший план виходять «більш важливі» симптоми. Лише акцентуація уваги на запамороченні нагадує хворому, що саме з цього почалися всі проблеми. Зазвичай пацієнту нелегко описати запаморочення, складно добрати слова для характеристики свого стану. Часто все суб’єктивно трактується як порушення сприйняття руху та простору. Хворі розповідають, що «пливуть», земля рухається під ногами, «щось не так перед очима» (скляні очі, мікропсія та макропсія. – Прим. авт.). Коли пропонують деталізувати напрямок та інші параметри руху, хворі не здатні цього зробити. Часом вони описують свої відчуття, неначе голова знаходиться в скляній сфері чи в шоломі. Симптоми провокують рухи головою, їзда в транспорті, підйом у ліфті. Зазвичай це супроводжується від’ємним сприйняттям ситуації: хворі відчувають страх смерті, скаржаться на нездужання, клаустрофобію чи агорафобію. Багато пацієнтів нарікають на непереносимість окремих видів транспорту (кінетоз), інші – на дискомфорт на висоті (акрофобію), непевність у сутінках та темряві (ніктофобію). Їм важко дивитись на рухомі предмети (оптокінез), спостерігаються порушення координації, труднощі при спусканні по сходах (десцендофобія), короткочасні затьмарення та кидання в бік.
У березні поточного року дослідниками були опубліковані дані, присвячені епідеміології запаморочення серед населення північної частини Польщі. Це було четверте у світі та перше в Польщі дослідження, що стосувалося цього питання. Метою було встановити частоту виникнення запаморочення серед мешканців міста і району Битів і спробувати визначити найважливіші клінічні характеристики підтипів запаморочення, про які повідомляли мешканці цього регіону. Епідеміологічні дослідження проводилися в період з липня по вересень 2017 р. серед 4799 осіб, які були випадковим чином відібрані серед пацієнтів Центру сімейного здоров’я «Салюс» (м. Битів, Польща). Дослідження проводилося за допомогою епідеміологічного опитувальника, підготовленого спеціально для цієї мети. Анкета складалася з 4 частин. Перша частина опитувальника стосувалася демографічних даних, таких як вік, стать, освіта і ситуація, пов’язана з роботою. У другій частині респонденти надавали інформацію стосовно того, чи виникало у них запаморочення та/або порушення рівноваги хоча б раз протягом 12 міс до моменту заповнення цієї анкети. Критерії запаморочення, представлені в анкеті, були подані відповідно до визначень Drachman і співавт.:
• справжнє запаморочення (вертиго) – суб’єктивне відчуття руху (обертання, розгойдування) навколишнього світу по відношенню до тіла або тіла по відношенню до навколишнього світу без будь-якої зовнішньої причини для цього руху, що виникає раптово та може супроводжуватися нудотою або блюванням, а також нестійкістю при ходьбі;
• пресинкопе (рresyncope) – відчуття, близьке до втрати свідомості, колапсу, яке супроводжується появою скотом, обмеженням видимості, відчуттям дзвону у вухах, блідістю шкіри, пітливістю, нудотою, відчуттям слабкості в ногах без втрати свідомості;
• дизеквілібріум (disequilibrium) – постуральна нестабільність, із залученням ніг і сухожиль без патологічних відчуттів у голові;
• синдром оглушення свідомості (lightheadedness) – стан, що описується як втрата чутливості, дезорієнтація, відчуття тяжкості в голові і супроводжується страхом падіння, відчуттям нестабільності та розгойдування землі.
Було встановлено, що з 4799 респондентів тільки 780 (16,4%) повідомили про наявність запаморочення. Поширеність запаморочення була значно вищою серед жінок, ніж серед чоловіків – 76,2% (n=594) проти 23,8% (n=186) відповідно. Найчастіше запаморочення зустрічалося в групі людей віком понад 50 років (45% від загальної кількості пацієнтів зі скаргами на головокружіння запаморочення), рідше – у віковій групі 18-34 років (31%), найрідше – в осіб віком від 35 до 49 років (24%) (табл. 1).
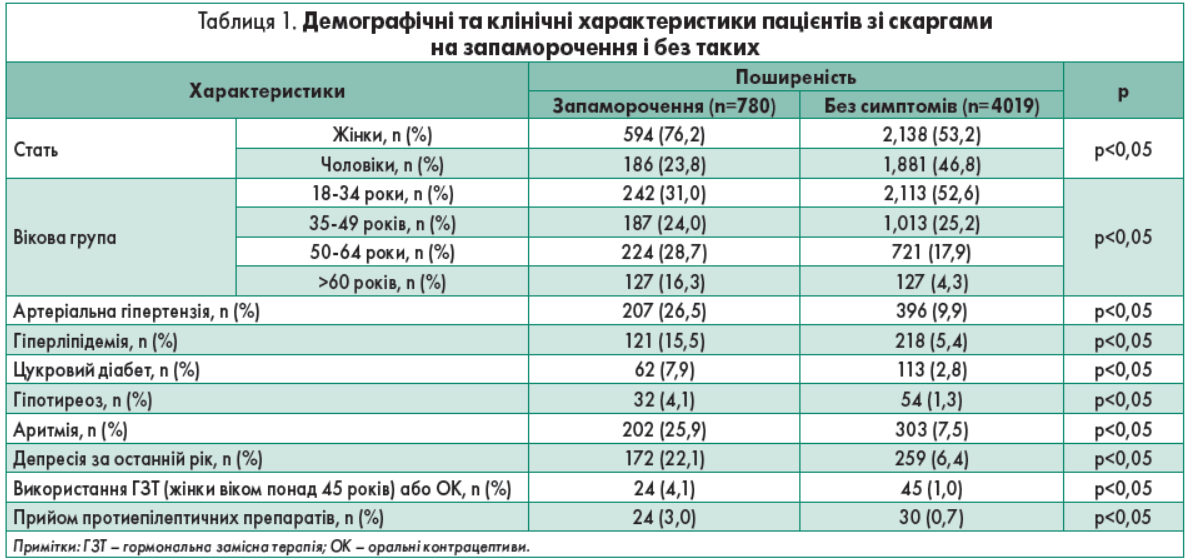
Також був зроблений висновок про те, що запаморочення статистично достовірно частіше спостерігалося серед людей, які страждають на артеріальну гіпертензію (26,5 проти 9,9%), гіперліпідемію (15,5 проти 5,4%), цукровий діабет (7,9 проти 2,8%), аритмію (25,9 проти 7,5%), гіпотиреоз (4,1 проти 1,3%), а також в осіб, які приймають протиепілептичні препарати (3,0 проти 0,7%), жінок, які використовують оральні контрацептиви (4,1 проти 1,0%). Була також виявлена сильна залежність між виникненням запаморочення та депресією.
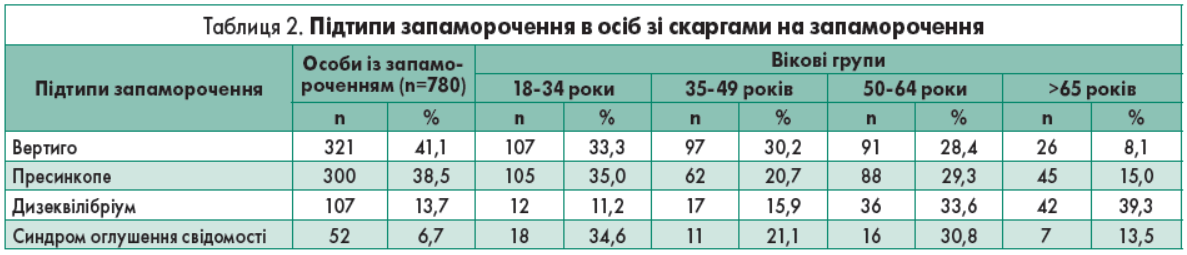
Найпоширенішим підтипом запаморочення виявилося вертиго (зустрічалося в 41,1% пацієнтів зі скаргами на запаморочення), другим за частотою виникнення було пресинкопе (38,5%) (табл. 2). При цьому вертиго та пресинскопе частіше зустрічалися серед молодих людей (віком до 34 років) – 33,3 і 35,0% відповідно.
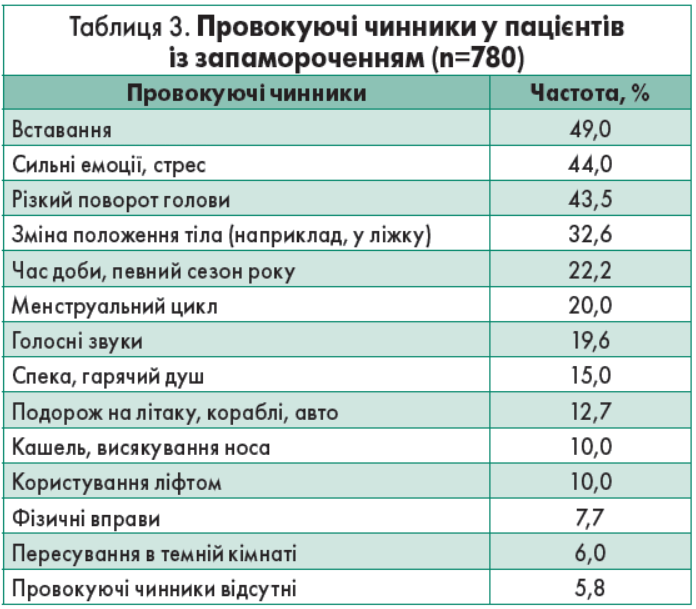
Найбільш значущими факторами, що зумовлюють запаморочення, були постуральні зміни (при вставанні – 49,0% випадків, при зміні положення тіла – 32,6%), різкі рухи голови та шиї (43,5% випадків), у 343 (44,0%) респондентів запаморочення було асоційоване із сильними емоціями або стресом (табл. 3). Деякі з учасників дослідження повідомили про більш ніж один провокуючий чинник, що спричиняє запаморочення.
Ортостатична гіпотензія, також відома як постуральна гіпотензія, виникає при різкому переході в положення стоячи з положення лежачи або сидячи. Вставання зумовлює зміщення об’єму циркулюючої крові до периферії, тим самим зменшуючи центральний венозний тиск, серцевий викид і середній артеріальний тиск (АТ). Повернення АТ до вихідного рівня в здорових осіб швидко досягається за допомогою декількох механізмів контролю, як-от:
• барорецептори, розташовані в дузі аорти і каротидному синусі, фіксують зниження АТ і подають сигнал у вазомоторний центр для стимулювання вазоконстрикції та збільшення частоти серцевих скорочень шляхом посилення тонусу симпатичної і зниження тонусу парасимпатичної нервової системи;
• постійна активація скелетно-м’язових насосів, які перешкоджають накопиченню крові в нижніх кінцівках;
• активація нирками ренін-ангіотензин-альдостеронової системи, яка сприяє утриманню натрію та води для збільшення об’єму циркулюючої крові.
Ризик дисфункції цих механізмів зростає з віком, найчастіше вона розвивається в пацієнтів з коморбідною за ССЗ патологією (наприклад, із серцевою недостатністю і захворюванням нирок) або при лікуванні (наприклад, на тлі прийому антигіпертензивних і гіпоглікемічних засобів). Ортостатична гіпотензія виникає, коли АТ значно падає після переходу з положення лежачи або сидячи в положення стоячи. Найпоширенішим визначенням ортостатичної гіпотензії є зниження систолічного АТ ≥20 мм рт. ст. або падіння діастолічного АТ ≥10 мм рт. ст. протягом перших 3 хв після вставання. Ортостатична гіпотензія, встановлена шляхом вимірювання систолічного та діастолічного АТ, пов’язана з підвищеним ризиком розвитку інсульту, серцевої недостатності та смерті. Щороку ортостатична гіпотензія в США зумовлює близько 80 тис. випадків госпіталізації. Частота цього стану особливо висока серед літніх людей і значно корелює з одночасним прийомом декількох гіпотензивних препаратів. Серед пацієнтів, які отримували 1, 2 і ≥3 лікарські препарати, що потенційно можуть призводити до розвитку ортостатичної гіпотензії, поширеність останньої становила 58, 60% і 65% відповідно. Прийом гідрохлортіазиду був пов’язаний з найбільшою частотою ортостатичної гіпотензії (65%); іншими препаратами, які часто використовуються в лікарській практиці та можуть зумовлювати цей стан, виявилися лізиноприл (60%), фуросемід (56%) і теразозин (54%).
Доведено, що саме ССЗ є важливим предиктором запаморочення нез’ясованої природи, яке може також виникати внаслідок кортикально-підкіркового синдрому, вторинного по відношенню до ураження ділянок білої речовини, залучених у процес координації рухів. Ураження білої речовини позитивно корелюють з віком, найбільша поширеність важких ССЗ спостерігається у пацієнтів віком понад 76 років. Значне залучення головного мозку при ССЗ пов’язане з розвитком геріатричних синдромів і може представляти собою клінічний стан, здатний спричиняти запаморочення і падіння в літніх людей. Зміни у вестибулярній функції також проявляються з віком, вони включають дегенерацію периферичних вестибулярних структур, втрату нейронів у вестибулярних ядрах і їхніх кортикальних проекціях. Доведено, що, незважаючи на наявність ССЗ, рівень патологічних периферичних вестибулярних розладів є високим (мають місце у 35,0% хворих). Ця інформація важлива як для неврологів, так і для геронтологів, оскільки запаморочення в пацієнтів з початковими проявами ССЗ часто вказують на наявність недіагностивоних периферичних вестибулярних розладів. Обов’язкова нейроотологічна оцінка має вирішальне значення, а висока поширеність периферичних вестибулярних порушень підкреслює важливість розпізнавання будь-яких основних причин запаморочення, які потенційно піддаються лікуванню, особливо тих, що представлені периферійними вестибулярними розладами.
Терапевтична тактика
Лікування має бути безперервним, при цьому на кожному подальшому етапі слід удосконалювати лікувальний процес, а не виключати попередній досвід. Схему заходів необхідно будувати відповідно до ступеня тяжкості хвороби, який треба оцінити до початку лікування:
• легкий – щоденна діяльність, як побутова, так і професійна, не порушена, хворий скаржиться на короткотривалі напади запаморочення, додаткові симптоми відсутні;
• напівлегкий – запаморочення порушує побутову та/чи професійну діяльність, можуть бути присутні супутні ознаки;
• середній – щоденна побутова та професійна діяльність під час нападу порушена, порушена рівновага, можливі епізоди блювання; патологічні ознаки виявляються за допомогою ністагмографії пупілометрії та ЕКГ з неврологічним навантаженням; додаткові дані отримують за допомогою постурографії та обертальних проб (якщо стан хворого дозволяє їхнє проведення); у хворого можуть бути присутні ознаки невротизації;
• тяжкий – побутова та професійна діяльність значно обмежена, можливі випадки падіння та численні напади блювання; необхідне максимально детальне інструментальне обстеження;
• дуже тяжкий – побутова та професійна діяльність неможлива, хворий потребує допомоги, втрачено здатність до самообслговування; рухи головою спричиняють інтенсивне запаморочення з падіннями та блюванням; інструментальні методи (максимально детальне обстеження): патологічні ознаки присутні в даних КТ, ністагмографії (спонтанний ністагм), пупілометрії та на ЕКГ; у гострому періоді постурографію й обертальні проби провести неможливо; хворий потребує детального обстеження включно з нейровізуалізаційним, біохімічним, вірусологічним, бактеріологічним дослідженням тощо.
Лікування запаморочення в першу чергу має бути спрямоване на усунення його причин, але здебільшого вони не зрозумілі. Основного значення в терапії пацієнтів із запамороченням набуває патогенетична і симптоматична терапія. Запропоновані на сьогодні лікарські препарати для лікування запаморочення належать до різних фармакологічних груп і мають різну ефективність і переносимість. Дотепер немає чіткої картини в розумінні механізмів вертиголітичної дії основних медикаментів.
Найбільшою ефективністю для лікування запаморочення характеризуються засоби, що діють на рівні вестибулярних рецепторів або центральних вестибулярних структур. Препарат Вертінекс® (прохлорперазину малеат, таблетки по 5 мг) виробництва «Кусум Хелтхкер ПВТ. ЛТД» (Індія) застосовується в симптоматичному лікуванні пацієнтів із запамороченням (вестибулярна дисфункція I-III ступеня). Вертінекс® має комплексну вестібулолітичну, антиеметичну, протимігренозну дію, що сприяє усуненню не тільки запаморочення, а й вегетативних проявів (нудоти, блювання, головного болю, гіперсалівації, брадикардії). Цей препарат показаний для симптоматичного лікування хворих з вестибулярним запамороченням (периферичним і центральним), у тому числі із запамороченням, що супроводжується вегетативними розладами.
Після прийому всередину Вертінекс® швидко всмоктується в шлунково-кишковому тракті, але піддається значному пресистемному метаболізму в стінках кишечнику. Зазначений лікарський засіб активно метаболізується в печінці і повністю виводиться з організму із сечею і жовчю. Показаннями до застосування Вертінексу є вестибулярні порушення із запамороченням, шумом у вухах, нудотою, блюванням, зниженням слуху, гідропсом лабіринту внутрішнього вуха включно з мігренню; препарат також може застосовуватися як додатковий лікувальний засіб для короткочасного впливу при тривожних станах. Вертінекс® призначається per os дорослим по 1-2 таблетки 3 р/день, препарат приймають до їди. Дозу слід встановлювати індивідуально залежно від ефекту.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 20 (417), жовтень 2017 р.