5 грудня, 2017
Случай симультанного хирургического лечения фолликулярной карциномы щитовидной железы и ее метастазов в шейном отделе позвоночника
 Проведение сложных синхронных операций – одно из направлений развития современной хирургии и повышения ее эффективности и экономичности. В данной статье описан сложный клинический случай успешного одномоментного хирургического лечения фолликулярной карциномы (ФК) щитовидной железы (ЩЖ) и ее метастазов в шейном отделе позвоночника, приведших к компрессии спинного мозга.
Проведение сложных синхронных операций – одно из направлений развития современной хирургии и повышения ее эффективности и экономичности. В данной статье описан сложный клинический случай успешного одномоментного хирургического лечения фолликулярной карциномы (ФК) щитовидной железы (ЩЖ) и ее метастазов в шейном отделе позвоночника, приведших к компрессии спинного мозга.
Одной из проблем современной клинической медицины является рост заболеваемости раком ЩЖ (РЩЖ). Последний устанавливается в 7-15% случаев выявленных новообразований ЩЖ (S. Guth, 2009; L. Santacroce, 2016). Следует отметить, что благодаря более совершенному скринингу, ранней диагностике, а также инновационным методам лечения данной патологии показатели смертности от этого заболевания в последние десятилетия существенно снизились. Например, в 2010 г. скорректированная по возрасту смертность в расчете на 100 тыс. человек в год составила в среднем 0,1% (0,5-1,5% у мужчин и 1,5% у женщин) против 20-30% в 70-80-е гг. XX века (N. Howlader, 2011).
По данным крупного европейского популяционного исследования EUROCARE‑5 (2017), в ходе которого проанализировано 86 690 случаев заболевания РЩЖ в 29 странах за период 2000-2007 гг., показатель 5-летней выживаемости после лечения составил в среднем 88% у женщин и 81% у мужчин. Кроме того, у лиц женского пола отмечено снижение данного показателя с возрастом (с 95% в возрасте 15-54 лет до 57% у пациентов старше 75 лет). 10-летняя выживаемость составила 89% у женщин и 79% у мужчин (L. Dal Maso, 2017).
Высокодифференцированный РЩЖ (ВДРЩЖ) представлен папиллярной и фолликулярной карциномами. ВДРЩЖ составляет подавляющее большинство (>90%) всех видов РЩЖ. При этом диагноз «папиллярная карцинома» (ПК) устанавливается в 75-85% случаев, ФК – в 17-20% (В. Haugen, 2016). Последние представляют собой инкапсулированные опухоли, которые по степени выраженности инвазивных свойств подразделяются на минимально инвазивные и широко инвазивные. При этом микроскопический рисунок трансформированных клеток напоминает нормальную структуру, что затрудняет их диагностику.
Особенностью ФК (в отличие от ПК) является более медленный рост. Метастазирование, возникшее в результате ангиоинвазии и гематогенного распространения, обусловливает более агрессивное течение ФК и происходит преимущественно в легкие, костную ткань, головной мозг, мочевой пузырь и кожу. Поражение лимфоузлов при ФК встречается реже, чем при ПК (в менее чем 10% случаев).
Клиническая картина и ФК, и ПК на ранних этапах характеризуется отсутствием каких-либо симптомов. Однако со временем пациентов может беспокоить постоянный кашель, осиплость, затруднения при дыхании или глотании, чувство сдавливания в области трахеи и пищевода. На момент установления диагноза ФК у 10-15% пациентов уже имеются отдаленные метастазы в кости и легкие, которые нередко расцениваются как легочные или остеоартикулярные симптомы (например, спонтанные переломы). Признаков гипертиреоза или гипотиреоза, как правило, не наблюдается. ФК преимущественно встречается у пациентов в возрасте от 40 до 60 лет, при этом женщины страдают этим недугом гораздо чаще. Прогноз относительно продолжительности жизни больных зависит от их возраста, у молодых пациентов прогноз более благоприятный, чем у лиц старше 45 лет.
Как известно, наиболее чувствительным методом дифференциальной диагностики доброкачественных и злокачественных узлов остается их тонкоигольная аспирационная пункционная биопсия (ТАПБ). В аспирационных образцах обнаруживают неоплазии фолликулярного типа, включающие различные формы доброкачественных узлов ЩЖ, ПК и фолликулярный вариант ПК (K. Pak, 2015). В дополнение к цитоморфологическим исследованиям, с целью улучшения дифференциальной диагностики ФК и незлокачественной аденомы, разрабатываются новые тесты, использующие современные биомолекулярные технологии. Так, для исследования белковых биомаркеров ФК была применена комбинация методов жидкостной хроматографии и масс-спектрометрии в фиксированных формалином парафинированных образцах ткани. Это дало возможность выявить 14 потенциальных биомаркеров, два из которых (SUCLG2 и ETFB) в значительной степени ассоциировались с результатами иммуногистохимического окрашивания. Обладая 75% чувствительностью и 80% специфичностью, они позволяли отличить ФК от фолликулярной аденомы (ФА) при помощи специфических расчетов, основанных на интенсивности окрашивания (Х. Lai, 2017). Однако диагноз ФК может быть поставлен только при окончательном патогистологическом исследовании удаленного узла по признаку наличия транскапсулярной и/или васкулярной инвазии. Степень инвазивности определяется на основании гистологического исследования множественных срезов, а также с использованием гистохимических и иммуногистохимических методов, позволяющих четко выделять сосудистую стенку (Т.И. Богданова, 2000; С.И. Матящук, 2004; 2005).
Следует отметить, что в высокодифференцированных папиллярных и фолликулярных раковых опухолях обнаружено несколько специфических молекулярных мутаций, которые, по-видимому, связаны с более агрессивным поведением опухоли. Изучение дифференциального профиля экспрессии генов агрессивных и неагрессивных ФК позволило выявить 94 гена, отличающие ФК от ФА (включая PBP и CKS2), и 4 гена, которые различаются при агрессивных и неагрессивных ФК (NID2, TM7SF2, TRIM2 и GLTSCR2) (М. Williams, 2011; М. Eszlinger, 2017).
Хирургическое вмешательство (тотальная или частичная тиреоидэктомия) является безальтернативным первичным методом лечения ВДРЩЖ. Тотальная тиреоидэктомия рекомендована в случаях выявления в ходе операции высокоинвазивных форм ВДРЩЖ или метастазирования. Гемитиреоидэктомия может быть применена при наличии монофокального ВДРЩЖ, диагностированного в процессе послеоперационной гистологии, при условии, что опухоль инкапсулирована, имеет небольшие размеры и подтвержден благоприятный гистологический тип (Guideline NCCN2016; В. Haugen, 2016; R. Carlson, 2014; F. Pacini, 2012; G. Francis, 2015; R. Paschke, 2017; P. Perros, 2014; R. Carlson, 2014).
После тиреоидэктомии у пациентов групп высокого, а иногда и среднего риска проводится терапия радиоактивными изотопами 131I (в дозе 100-300 mCi) с целью удаления (абляции) остаточных (ремнантных) клеток карциномы и возможных микроскопических очагов опухоли. Эффективность радиойодной терапии определяется средней дозой облучения неопластических очагов, а также радиочувствительностью опухолевой ткани. Установлено, что радиочувствительность выше у более молодых пациентов с небольшими метастазами ВДРЩЖ и низким поглощением 18FDG (М. Schlumberger, 2007). Сегодня методом выбора для подготовки к проведению радиойодной абляции является введение рекомбинантного человеческого тиреотропин-альфа (рчТТГ) на фоне продолжения терапии левотироксином (F Pacini, 2013; D. Xu, 2016; R. Tuttle, 2010). Исследования показали, что терапия с использованием радиоактивного йода в комплексе с рчТТГ сопоставима по эффективности с методом отмены тиреоидных гормонов, однако лучше переносится пациентами, что отражается на показателях качества их жизни (П.П. Зиныч, 2016).
Отдаленные метастазы – наиболее частая причина смерти от РЩЖ. В исследовании D. Hirsch и соавт. (2017) из 138 пациентов с ВДРЩЖ (66,7% больных ПК и 13,8% – ФК) 55,1% имели удаленные метастазы (в легкие – 85,6%, костную ткань – 39,9%, мозг – 5,8% и печень – 3,6%). После комбинированного лечения – тотальной тиреоидэктомии с последующей радиойодной терапией – в течение 8,2 года наблюдения зафиксировано излечение у 24,6%, улучшение/стабилизация процесса – у 31,6%, прогрессирование заболевания – у 43,4% пациентов. Улучшение показателей общей выживаемости и замедление прогрессирования заболевания ассоциировалось с более молодым возрастом, наличием метастазов только в легкие и высокой радиойодной авидностью последних (D. Hirsch, 2017).
При подтвержденном диагнозе ВДРЩЖ прогноз с точки зрения 20-летней выживаемости составляет 96-98%, при наличии отдаленных метастазов последняя сокращается до 10 лет. Частота возникновения отдаленных метастазов при первичном диагнозе ФК колеблется от 1 до 9%, из них метастазы в костную ткань составляют всего 2-3% (Е. Sampson, 2007). Вариант развития одиночных метастазов позвоночника, сопровождаемых компрессией спинного мозга, в мировой научной литературе рассматривается как чрезвычайно редкий (<10 случаев). Так, описаны 2 случая вертебрального метастатического процесса с иммунофенотипом, характерным для ФК ЩЖ у 39-летнего мужчины с литическим поражением поясничных позвонков и 35-летней женщины с поражениями грудных позвонков.
Впоследствии у обоих пациентов выявлены одиночные узлы в области ЩЖ. После проведения местной лучевой терапии у больных отмечено значительное симптоматическое улучшение (N. Sharma, 2017). Опубликован также случай малоинвазивной ФК с агрессивным течением – вторичным поражением позвоночника с последующей компрессией спинного мозга, что, в свою очередь, спровоцировало прогрессирующую боль в спине (М. Alvarado, 2014). В литературе освещена редкая клиническая ситуация – метастазирование ФК в верхнюю конечность, что вызывало у пациента сильную боль и изначально было расценено как патологический перелом (D. Kim, 2012; W. Yang, 2017). Таким образом, при установлении причин хронического остеоартропатического болевого синдрома следует учитывать вероятность наличия метастатической карциномы ЩЖ.
Предпочтительными методами лечения метастазов являются: хирургическое удаление локорегионального образования, терапия 131I (при радиочувствительных формах), внешняя лучевая терапия, а также термическая абляция, супрессивная терапия препаратами тиреоидных гормонов и системная терапия ингибиторами киназы (В. Haugen, 2016). Мультикиназные ингибиторы МАР-киназы способны ингибировать пролиферацию клеток ВДРЩЖ, уменьшать метастазирование, а также регулировать механизмы, защищающие опухолевые клетки от апоптоза. Эффективность этих препаратов (сорафениб, ленватиниб и др.), одобренных для лечения как папиллярного, так и фолликулярного ВДРЩЖ, подтверждена целой серией плацебо-контролируемых клинических исследований, в которых показана способность указанных лекарственных средств увеличивать безрецидивную выживаемость пациентов с ВДРЩЖ, рефрактерным к радиойодной терапии.
В целом качество и продолжительность жизни пациентов с ВДРЩЖ во многом зависят от своевременной его диагностики и проведения адекватного лечения. При несоблюдении этих условий либо может развиться неоперабельная опухоль ЩЖ, либо, из-за наличия отдаленных метастазов, возникает необходимость в проведении неоднократных хирургических вмешательств или сочетанных операций. Преимуществом последних является то, что они позволяют избавить пациента не только от двух и более заболеваний, но и устранить риск повторных операций и связанных с ними возможных осложнений (А.В. Федоров, 2011). Приведем один из таких клинических случаев.
Клинический случай
Больная Ш., 61 год, поступила в нейрохирургическое отделение госпиталя Государственной пограничной службы Украины с жалобами на ощущение удушья, затруднения при глотании грубой пищи, ограниченную подвижность головы, невозможность открыть рот больше чем на 1,5-2,0 см, периодическую осиплость голоса, отсутствие движений и чувствительности в правых конечностях, нарушение мочеиспускания (по типу задержки), головную боль, сердцебиение.
Анамнез заболевания. Считает себя больной в течение 25 лет, когда впервые был установлен диагноз «узловой зоб». Пациентка не обращалась в больницу по месту жительства, соответственно, лечение не проводилось. За последний год пациентка отметила ухудшение общего состояния, а также значительное увеличение размеров ЩЖ. За месяц до госпитализации больная обратилась за помощью к мануальному терапевту. После проведенных манипуляций состояние ухудшилось: наступило постепенное исчезновение чувствительности в верхних, а затем и в нижних конечностях. За 7 дней до госпитализации подвижность и сила в конечностях с правой стороны стремительно начали снижаться, за сутки до госпитализации – исчезли. На фоне ухудшения неврологического состояния возникло нарушение мочеиспускания по типу острой задержки.
В медицинских профильных учреждениях по месту жительства больная была признана неоперабельной ввиду больших размеров образования ЩЖ и тяжести состояния. Пациентка самостоятельно обратилась в консультативную поликлинику ГУ «Институт эндокринологии и обмена веществ им. В.П. Комиссаренко НАМН Украины».
Результаты обследований на догоспитальном этапе
Ультразвуковое исследование ЩЖ: ЩЖ представлена конгломератом образований размером от 26 до 64 мм. Образования различной эхогенности, неоднородны по эхоструктуре. Регионарные лимфоузлы не визуализируются. Измерить достоверные объемы железы не представляется возможным. Трахея значительно смещена влево.
ТАПБ узлов ЩЖ: узел правой доли – 64 мм, узел левой доли – 26 мм, фолликулярная неоплазия (BSRTC: IV. Follicular Neoplasm or Suspicious for a Follicular Neoplasm).
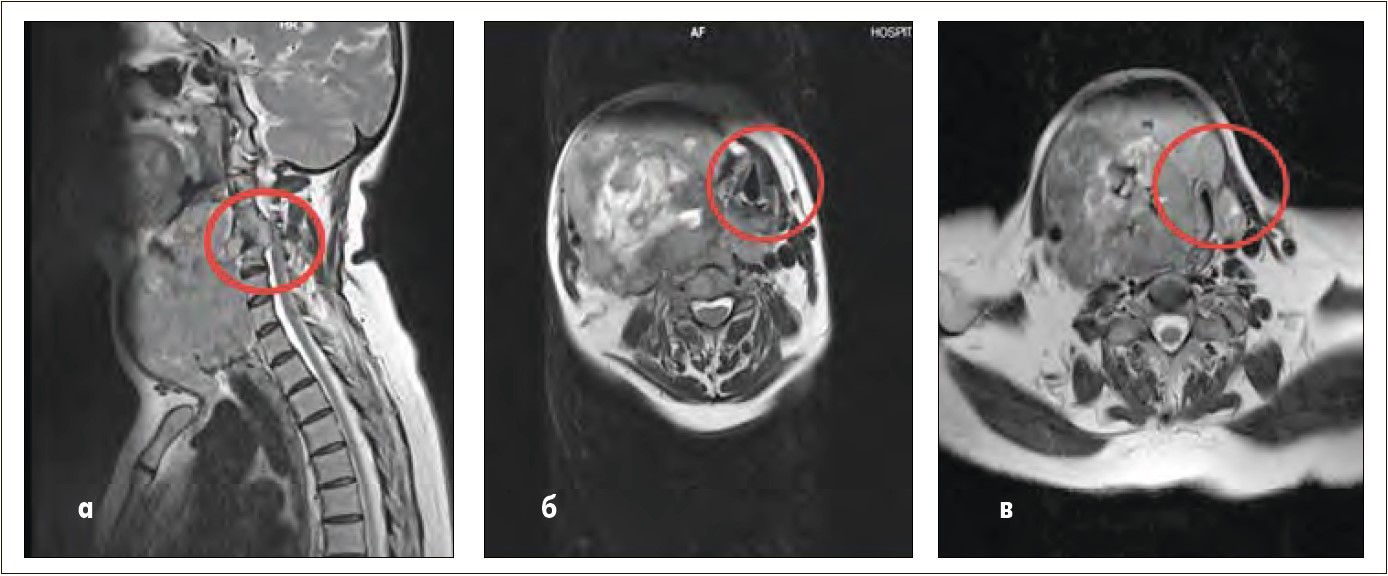
Магнитно-резонансная томография (МРТ) шеи и органов грудной полости: МРТ-признаки объемного образования мягких тканей шеи справа с распространением в средостение и выраженным дислокационным синдромом. Очаговое метастатическое поражение легких вторичного генеза, лимфоаденопатия в/грудных лимфатических узлов. Объемное образование 3-го ребра слева, правой лопатки (mts). МРТ-признаки патологического перелома тела С4 позвонка с замещением его дополнительным мягкотканным образованием. Очаговое поражение шейного отдела позвоночника (С3, С5) вторичного генеза (mts). Компрессия дурального мешка, вещества спинного мозга на уровне С4 (сагитальный размер с/м канала на этом уровне 0,6 см) (рис. 1, а, б, в).
|
Рис. 1. МРТ головы и шейного отдела позвоночника пациентки Ш. на догоспитализационном этапе (компрессия спинного мозга – а, гортани – б, трахеи – в) |
Объективный статус: общее состояние относительно удовлетворительное (рис. 2). Кожа и слизистые оболочки чистые, розовые, нормальной влажности. Частота сердечных сокращений – 80 уд./мин, артериальное давление 140/80 мм рт. ст., частота дыхательных движений 18/мин. При аускультации дыхание чистое, везикулярное. Тоны сердца звучные, ритмичные. Живот мягкий, безболезненный.
 Неврологический статус: сознание ясное, оценка по Шкале комы Глазго 15 баллов. Больная адекватная, ориентирована. Черепные нервы: OD=OS, фотореакция живая, подвижная, содружественная. Имеет место экзофтальм. SpHNy в обе стороны, мелкий, в крайних отведениях. Глотание, фонация не нарушены. Бульбарных расстройств, признаков поражения ствола головного мозга не выявлено. Сухожильно-периостальные рефлексы D>S по гемитипу. Ахиллов рефлекс отсутствует справа. Брюшные рефлексы вялые. Отмечается парапарез, до 2 баллов. Гипестезия по гемитипу правосторонняя. Мышечный тонус резко снижен по гемитипу справа. Нарушение функции тазовых органов по типу острой задержки мочи – мочеиспускание периодическое, каплями, при сильных сокращениях мышц, выделение незначительные. Мочевыведение с помощью мочевого катетера. Биохимические, гормональные и общий анализы крови, а также показатели мочи в пределах референтных значений.
Неврологический статус: сознание ясное, оценка по Шкале комы Глазго 15 баллов. Больная адекватная, ориентирована. Черепные нервы: OD=OS, фотореакция живая, подвижная, содружественная. Имеет место экзофтальм. SpHNy в обе стороны, мелкий, в крайних отведениях. Глотание, фонация не нарушены. Бульбарных расстройств, признаков поражения ствола головного мозга не выявлено. Сухожильно-периостальные рефлексы D>S по гемитипу. Ахиллов рефлекс отсутствует справа. Брюшные рефлексы вялые. Отмечается парапарез, до 2 баллов. Гипестезия по гемитипу правосторонняя. Мышечный тонус резко снижен по гемитипу справа. Нарушение функции тазовых органов по типу острой задержки мочи – мочеиспускание периодическое, каплями, при сильных сокращениях мышц, выделение незначительные. Мочевыведение с помощью мочевого катетера. Биохимические, гормональные и общий анализы крови, а также показатели мочи в пределах референтных значений.
Учитывая ухудшение общего состояния и неврологического статуса пациентки, было принято решение о проведении симультанной операции по жизненным показаниям. Впервые в Украине 26.06.2017 г. пациенту с ФК и отдаленными mts в шейный отдел позвоночника, выраженной компрессией спинного мозга была выполнена синхронная операция: тиреоидэктомия, корпорэктомия С3-С5, передний корпородез С3-С5.
Ход операции. Длилась операция 6 ч 55 мин, кровопотеря составила 2 л. Интубация выполнена назотрахельно вследствие невозможности провести таковую оротрахельно. Во время операции зафиксирован мультифокальный рост опухоли, высокая инвазивность опухолевого процесса в сосуды и окружающие ткани (рис. 3, а, б), метатромбы в магистральных сосудах. Учитывая наличие последних, v. jugularis interna с правой стороны была лигирована (рис. 3, в).
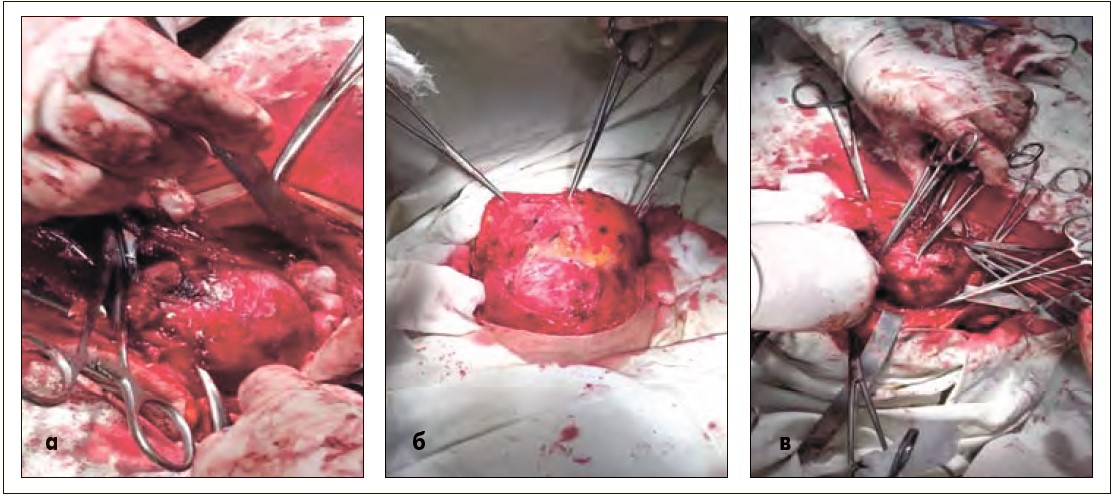 Рис. 3. Первый этап операции – тиреоидэктомия
Рис. 3. Первый этап операции – тиреоидэктомия
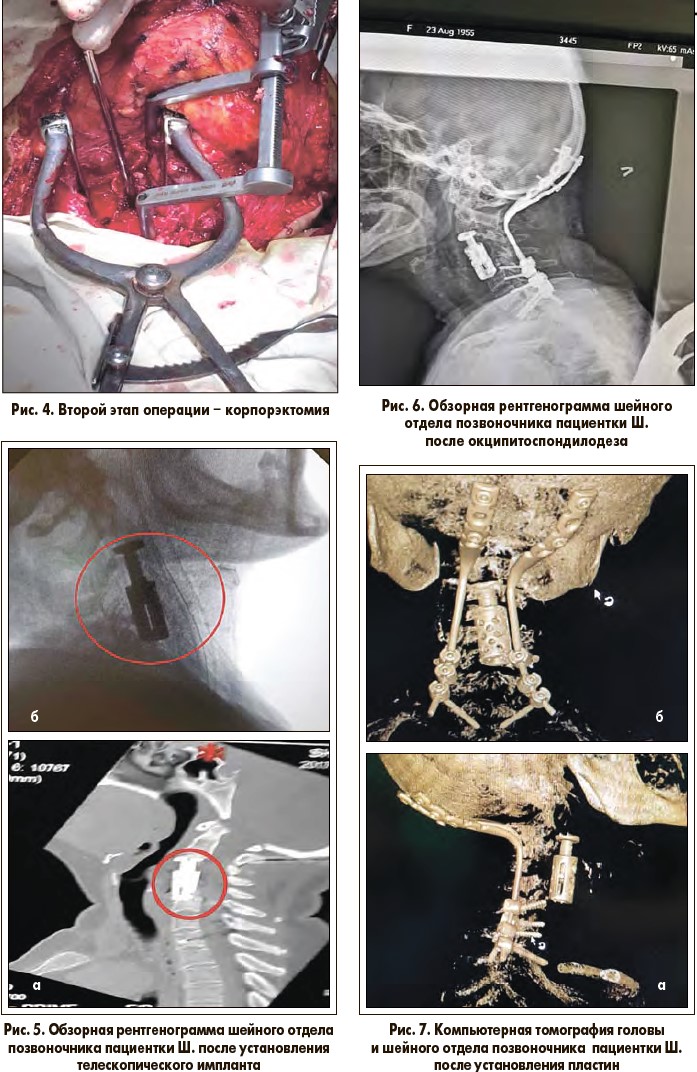
Далее проведена корпорэктомия С3-С5 и передний корпородез С3-С5 (рис. 4) с установлением телескопического импланта (рис. 5).
Из-за большой кровопотери принято решение третий этап операции отложить до стабилизации состояния пациентки.
Послеоперационный период протекал без особенностей. Симптомов гипопаратиреоза не выявлено, паратгормон после операции в пределах референтных значений. Симптоматика повреждения возвратных нервов отсутствовала. Пациентка экстубирована спустя 12 ч после окончания операции, активизирована в пределах отделения на 2-е сутки. Тогда же появились движения в кисти правой руки, на 4-е сутки наблюдалось восстановление двигательной активности в правом предплечье. На 6-е сутки больная смогла простоять 1 мин без посторонней помощи.
Патогистологическое заключение от 30.06.2017 г. – фолликулярный рак с тотальным поражением ЩЖ с множественной инвазией в сосуды. Метастазы ФК в позвонки с патологическим переломом.
07.07.2017 г. пациентке выполнен третий этап операции – окципитоспондилодез (затылочная кость – С6-С7-Th1) (рис. 6, 7).
Заключительный диагноз: фолликулярный рак ЩЖ pT4mN0M1 (шейные позвонки С3-С5) со смещением срединных структур и распространением в средостение, выраженным компрессионным синдромом шеи, вторичное поражение 3-го ребра слева, правой лопатки, легких, лимфатических узлов средостения (mts). Позвоночно-спинномозговая травма (ПСМТ): патологический перелом тела С4 позвонка с замещением его мягкотканного компонента, с резким сжатием спинного мозга. Правосторонний гемипарез, гемигипестезия, гемигипотония.
Пациентка выписана из нейрохирургического стационара на 22-е сутки после оперативного лечения в стабильном состоянии и с позитивной неврологической динамикой (рис. 8).
В позднем послеоперационном периоде больной проведен курс радиойодтерапии в дозе 7200 МБк 131I. Состояние пациентки удовлетворительное, наблюдается полный регресс неврологической симптоматики (рис. 9). В качестве супрессивной заместительной терапии больная принимает L-тироксин Берлин Хеми в дозе 175 мкг/сут. Пациентка находится под динамическим наблюдением в поликлинике онкодиспансера по месту жительства и поликлинике ГУ «Институт эндокринологии и обмена веществ им. В.П. Комиссаренко НАМН Украины».
Представленный клинический случай одновременно интересный и сложный в отношении выбора тактики лечения. С одной стороны – злокачественная опухоль больших размеров, множественные метастазы, с другой – тяжесть состояния пациентки, обусловленная вторичным поражением шейного отдела позвоночника с компрессией спинного мозга и выраженной неврологической симптоматикой. Высокий риск оперативного вмешательства привел к отказу от хирургического лечения и признанию пациентки неоперабельной в эндокринологических и нейрохирургических стационарах, куда больная Ш. поначалу обращалась. Однако правильно выбранная тактика хирургического лечения и профессионализм хирургов и анестезиологов обеспечили успешное проведение операции по удалению опухоли и метастазов с хорошим клиническим результатом.
Освещение и подробный анализ таких достаточно редких клинических примеров призваны помочь принять правильное решение в аналогичных ситуациях и выработать тактику лечебно-диагностических мероприятий для врачей специализированных стационаров.
Список литературы находится в редакции.
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 3 (39), жовтень 2017 р.