28 червня, 2019
Артеріальна гіпотензія
 Артеріальна гіпотензія – це симптомокомплекс, зумовлений зниженням системного артеріального тиску (АТ) внаслідок зменшення кровотоку та перфузійного тиску в усіх органах і тканинах. До артеріальної гіпотензії (АГТ) не належить ізольоване зниження діастолічного АТ.
Артеріальна гіпотензія – це симптомокомплекс, зумовлений зниженням системного артеріального тиску (АТ) внаслідок зменшення кровотоку та перфузійного тиску в усіх органах і тканинах. До артеріальної гіпотензії (АГТ) не належить ізольоване зниження діастолічного АТ.
Класифікація. Згідно з Міжнародною класифікацією хвороб 10-го перегляду (МКХ‑10) АГТ належить до IX класу «Хвороби системи кровообігу», який включає:
- ідіопатичну гіпотензію (І95.0);
- ортостатичну гіпотензію (І95.1);
- гіпотензію, спричинену лікарськими препаратами (І95.2);
- інші види гіпотензії (І95.8);
- гіпотензію неуточнену (І95.9).
Сьогодні широко використовують класифікацію гіпотензивних станів Н.С. Молчанова в модифікації І. Брязунова, А. Мулатова (2008).
Класифікація гіпотензивних станів Н.С. Молчанова в модифікації І. Брязунова, А. Мулатова.
І. Фізіологічна гіпотензія (адаптивна):
- гіпотензія як індивідуальний варіант норми;
- гіпотензія підвищеної тренованості (у спортсменів);
- адаптивна компенсаторна гіпотензія (у жителів високогір’я);
- натрійзалежна (при зниженому вживанні натрію хлориду).
ІІ. Патологічна гіпотензія:
1) первинна артеріальна (нейроциркуляторна, есенціальна) гіпотензія:
а) транзиторна;
б) лабільна;
в) стабільна;
2) вторинна (симптоматична) гіпотензія:
а) гостра;
б) хронічна.
АГТ розцінюють як фізіологічну у разі відсутності клінічних проявів захворювання: скарг суб’єктивного характеру та симптомів вегетативної дисфункції.
АГТ кваліфікують як первинну, якщо вона розвивається на тлі синдрому вегетосудинної дистонії або порушення ауторегуляції, які характеризуються вираженим зниженням загального периферичного опору судин.
АГТ розглядають як вторинну, або симптоматичну, якщо вона виникає на тлі захворювань нирок, ендокринної системи (гіпотиреозу, хвороби Аддісона), шлунково-кишкового тракту, серцево-судинної системи (вроджених або набутих вад серця, міокардиту, дилатаційної та гіпертрофічної кардіоміопатії, ексудативного перикардиту), центральної нервової системи, прийому лікарських препаратів.
Для гострої АГТ характерне різке зниження АТ (більш ніж на 30% або 40 мм рт. ст.), що виникає при колапсі та гострій недостатності кровообігу внаслідок порушення функції серця, зниження тонусу судин, зменшення об’єму циркулювальної крові (ОЦК). Захворювання проявляється різким зниженням як артеріального, так і венозного тиску, гіпоксією мозку, порушенням життєво важливих функцій організму. У дітей зниженням АТ часто супроводжуються тяжкі аритмії, внутрішньосерцеві блокади, алергічні реакції, крововтрата.
Епідеміологія. Поширеність АГТ, за даними різних авторів, варіює в широкому діапазоні – від 0,6 до 29,1% дорослого населення (Т.А. Литовченко, 2011) та від 3,1 до 20,9% дитячого населення (Н.Н. Архипова, 2008; Т.М. Творогова, 2012; В.Г. Майданник, 2013; І.Н. Ісаєва, 2011). Варіативність епідеміологічних даних можна пояснити різноманітністю форм захворювання.
З віком поширеність АГТ збільшується. Так, серед дітей молодшого шкільного віку вона становить 1,2-3,1%, а серед дітей старшого шкільного віку – 9,6-14,3%. Дівчатка хворіють на АГТ частіше, ніж хлопчики (Е.Т. Лильин, 2007).
Ортостатична гіпотензія у 15% випадків може бути причиною синкопе (D. Eytan et al., 2017).
Етіологія. Причинами фізіологічної гіпотензії є певні особливості конституції дитини, пов’язані з генетичними факторами, а також адаптація організму до різних умов. До фізіологічної АГТ належать гіпотензія підвищеної тренованості, яка розвивається у спортсменів внаслідок пристосування організму до постійних фізичних навантажень, та адаптивна компенсаторна гіпотензія, яка характерна для жителів високогірних районів, тропіків і північних широт. Діти з фізіологічною АГТ лікування не потребують.
Первинна АГТ – це поліетіологічне захворювання, у розвитку якого беруть участь як екзогенні, так і ендогенні фактори, а також спадкова схильність.
Спадкова схильність до первинної АГТ простежується у сім’ях 14,8-68,9% дітей. Найчастіше схильність до АГТ передається за материнською (у 36-54% випадків), рідше – за батьківською (у 20-23%) або за обома (у 13%) лініями (К.М. Дзилихова, 2010; И.А. Малеваная, 2008). У літературі наведено дані про можливий аутосомно-домінантний тип успадкування первинної АГТ. Окрім цього, у дітей з АГТ реєструють обтяжену спадковість також за артеріальною гіпертензією, що свідчить про ризик подальшої трансформації гіпотензії в гіпертензію.
Одні автори (I. Hajjar et al., 2008) вважають, що спадкова схильність зумовлена недостатністю регулюючих структур головного мозку або їх надмірною реактивністю, інші – кількісним дисбалансом білків мембран еритроцитів (Л.В. Березовская, 2005).
Виявлено гени, що визначають рівень загального холестерину, малонового діальдегіду та α-холестерину, підвищений вміст яких є фактором ризику розвитку первинної АГТ.
У дітей з первинною гіпотензією часто зустрічаються ознаки синдрому дисплазії сполучної тканини та розширення кореня аорти. АГТ має чіткий зв’язок з астенічною конституцією і зниженими показниками маси та зросту дитини.
Пусковим фактором розвитку АГТ часто є порушення вегетативно-ендокринної регуляції АТ у період статевого дозрівання.
У сім’ях дітей з АГТ встановлено високу частоту психотравмівних ситуацій (алкоголізм батьків, неповна сім’я, погані житлово-побутові та соціальні умови тощо). Постійне значне психоемоційне напруження у школі сприяє розумовій перевтомі та гіподинамії. Частота АГТ значно вища серед дітей, які навчаються у спеціалізованих школах, порівняно з учнями загальноосвітніх шкіл.
Несприятливий перебіг вагітності та пологів матері у поєднанні з низьким АТ під час вагітності формує негативну «метаболічну пам’ять» у дитини, а також вегетативну дисфункцію, що зумовлює схильність до зниження АТ.
Наявність вогнищ хронічної інфекції також сприяє розвитку АГТ. Вони, істотно змінюючи реактивність організму, підвищують чутливість центральної нервової системи (ЦНС) та її судинорухового центру до впливу пресорних факторів.
Показано, що в осіб з АГТ часто наявні такі фактори ризику, як низька фізична активність, стрес, неповноцінний сон і порушення режиму харчування.
Вторинну АГТ можуть спричиняти запальні та дистрофічні захворювання серця і судин, тубулопатії, хвороби крові, перебіг яких характеризується порушенням гемопоезу та ураженням згортальної та протизгортальної систем крові, патологічні процеси, що призводять до розладів місцевих, гуморальних, автономних вегетативних і центральних механізмів регуляції діяльності серця, тонусу судин, підтримання водно-електролітного балансу. Внаслідок цих патологічних процесів можливе зниження серцевого викиду, загального периферичного опору судин, зменшення ОЦК, в’язкості крові, що спричиняє розвиток гіпотензії. Здебільшого у пацієнтів із вторинною АГТ симптоматика основного захворювання превалює, проте у деяких випадках АГТ є раннім проявом цього захворювання (наприклад, при наднирковозалозовій недостатності вона може передувати пігментації шкіри).
Причинами вторинної АГТ можуть бути недостатність аортального клапана, дилатаційна та гіпертрофічна кардіоміопатія, ексудативний перикардит, міокардит, порушення ритму серця, серцева недостатність. Захворювання може розвинутися на тлі туберкульозу, пневмонії, астми, гіпотиреозу, гіпофізарно-адреналової недостатності, цукрового діабету. Хронічна АГТ виникає на тлі анемії, голодування, гіповітамінозу, вираженого астенічного синдрому. Серед медикаментозних препаратів гіпотензію можуть індукувати антидепресанти, β-адреноблокатори, інгібітори ангіотензинперетворювального ферменту, блокатори кальцієвих каналів, атропіноподібні та антигістамінні препарати.
Патогенез і патофізіологія артеріальної гіпотензії. АТ регулює низка механізмів, які тісно взаємопов’язані. Відповідно до гідравлічного рівняння на рівень системного АТ прямий вплив має серцевий викид і периферичний опір судин. Ці два фактори забезпечують контроль АТ на трьох основних анатомічних ділянках: артеріоли, венули та серце. Нирки, підтримуючи об’єм внутрішньосудинної рідини, також беруть участь у контролі АТ.
Контроль АТ забезпечується завдяки барорецепторним рефлексам, опосередкованим через вегетативну нервову систему, та гуморальним механізмам. Окрім цього, на тонус судин впливають вазоактивні речовини судинного ендотелію, такі як оксид азоту та ендотелін‑1, а також кініни, простагландини А й Е, що чинять вазодепресорну дію. Певну роль у регуляції АТ відіграє рівень серотоніну та його метаболітів у плазмі крові.
У дітей зі стабільною АГТ відбувається зниження глюкокортикоїдної та мінералокортикоїдної функцій кори надниркових залоз, пригнічення функціональної активності щитоподібної залози та порушення периферичного метаболізму її гормонів.
Дисбаланс вегетативної регуляції, що виникає при АГТ, призводить до підвищення функції холінергічної системи та зниження функції адренергічної системи, зміни чутливості α- і β-адренорецепторів до нейромедіаторів.
На рівні центральної регуляції АТ під впливом інтоксикації, психогенних та інших патологічних факторів відбувається порушення синхронізації між процесами збудження і гальмування як у корі головного мозку, так і у підкіркових вегетативних центрах (переважання гальмівного процесу у лімбічній зоні мозку, порушення зв’язків між корою головного мозку, лімбічною системою та центрами регуляції тонусу судин гіпоталамуса і довгастого мозку).
Однією з ланок патогенезу АГТ є ішемічне ураження у результаті перинатальної травми надсегментарних структур та порушення їх зв’язків зі спинальним симпатичним сегментарним апаратом, який регулює тонус судин (B. Krishnan, D.G. Benditt, 2014; A.L. Wagoner et al., 2016).
Як один із варіантів захворювання виділяють постпрандіальну гіпотензію, яка виникає після вживання їжі внаслідок викиду судинорозширювальних пептидів у шлунково-кишковий тракт і збільшення притоку крові до органів травлення під час їди.
Клінічна картина артеріальної гіпотензії. Зниження АТ – основний облігатний симптом для діагностики АГТ. Інші клінічні симптоми первинної АГТ у дітей варіабельні та залежать від ступеня тяжкості захворювання і супутніх вегетативних і психосоматичних розладів.
АГТ із тяжким перебігом характеризується значним зниженням якості життя і поганим самопочуттям пацієнтів. Хворого непокоїть частий та сильний головний біль, який має різну локалізацію, інтенсивність і тривалість, що порушує повсякденне життя. У більшості випадків біль локалізується у ділянці потилиці, має постійний характер (через порушення венозного відтоку у зв’язку з низьким тонусом вен), залежить від зміни погоди, може бути мігренеподібним. Під час зміни положення тіла, тривалого перебування у вертикальному положенні та задушливому приміщенні часто виникає запаморочення, яке може поєднуватися з ваготонічними вегетативними проявами у вигляді блідості шкіри, холодного поту, порушення зору (пелена, миготіння мушок), шуму у вухах, нудоти, різкого зниження АТ. У пацієнтів із тяжким перебігом АГТ часто трапляються непритомні стани тривалістю від 30 с до 5-7 хв. Можлива також глибока втрата свідомості, що не супроводжується судомами. Непритомні стани виникають при психоемоційному напруженні, тривалому перебуванні у вертикальному положенні. Для тяжкого перебігу захворювання характерні вегетативні пароксизми вагоінсулярного типу – миттєва слабкість, млявість, нудота, слинотеча, блідість шкіри, холодний липкий піт, переймоподібний біль у животі, зниження АТ, у деяких випадках – тахікардія. У таких пацієнтів спостерігаються також зниження фізичної працездатності, підвищена втомлюваність, потреба у тривалому відпочинку після невеликого фізичного навантаження. Зниження розумової працездатності проявляється у погіршенні пам’яті, порушенні концентрації уваги, уповільненні асоціативного мислення.
АГТ із середньотяжким перебігом характеризується меншою вираженістю симптомів. Головний біль менш інтенсивний, його тривалість становить 1-2 год, зникає після відпочинку, рідко виникає необхідність у прийомі аналгетиків. Для таких пацієнтів характерними є запаморочення, пресинкопальні або синкопальні стани вазодепресорного характеру, у них трапляються кардіалгії колючого або стискального характеру тривалістю від декількох секунд до декількох хвилин.
Легкий перебіг АГТ проявляється симптомами психоемоційного характеру (часта зміна настрою, плаксивість, неспокійний сон), кардіалгіями, головним болем (неінтенсивний, виникає тільки при емоційному перенапруженні). Непритомність та вегетативні пароксизми у таких хворих відсутні.
Зміни діяльності серцево-судинної системи при АГТ мінімальні та мають функціональний вагозалежний характер. Як правило, межі відносної серцевої тупості становлять вікову норму, лише в 25% випадків спостерігається тенденція до розширення меж серця ліворуч (А.И. Абдрахманова, 2013). При аускультації можливе виявлення ослаблених тонів серця, часто вислуховується третій тон, відзначається тенденція до брадикардії.
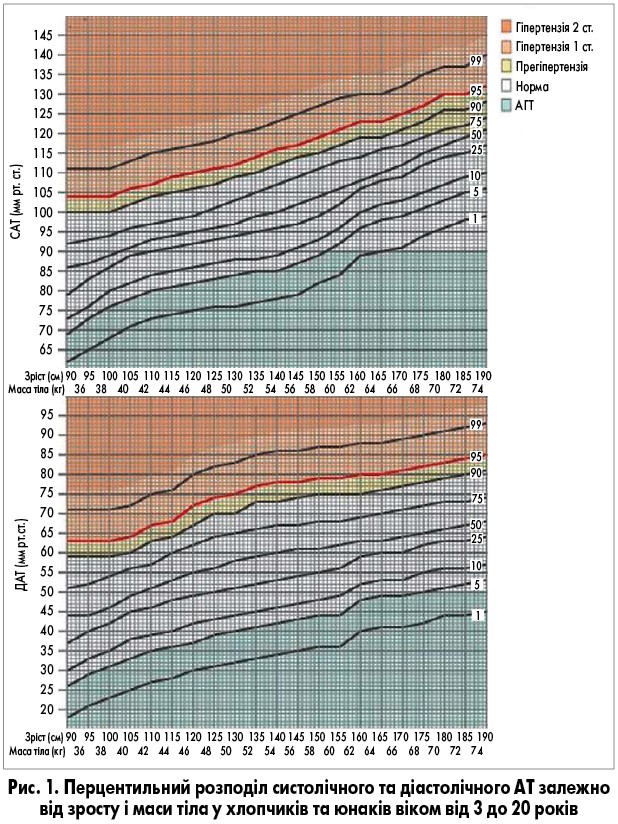
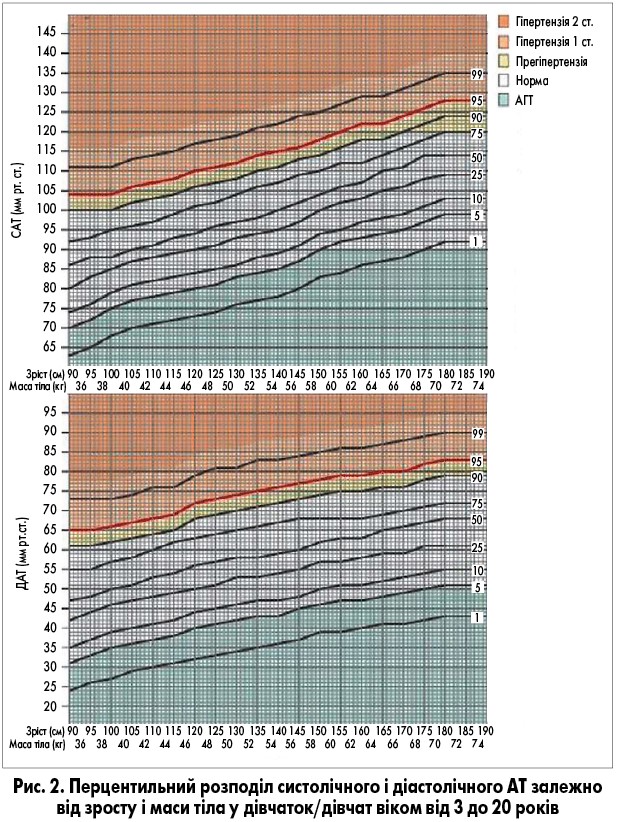
Діагностика. АГТ у дітей характеризується значеннями АТ нижче 5 перцентиля кривої розподілу в дитячій популяції відповідно до віку, статі та зросту або менше 90/50 мм рт. ст. для дітей 10 років і старше (A. Banker et al., 2016; M.E. Kleinman et al., 2010).
На рисунках 1 і 2 наведено перцентильний розподіл АТ у дітей та підлітків різної статі та віку (від 3 до 20 років), який можна використовувати для встановлення АГТ за даними офісного вимірювання АТ.
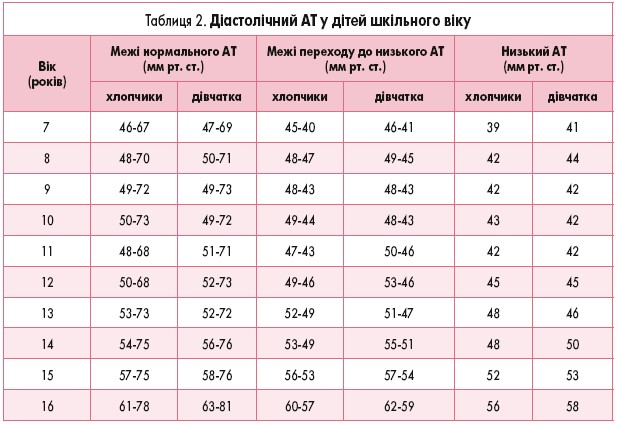
Деякі автори (І.П. Брязгунов, 2000) виділяють низький АТ і межі переходу до низького АТ у дітей (табл. 1 і 2).
При різкому зниженні АТ і встановленні діагнозу шоку у дітей, в яких раніше був нормальний тиск, діагностичне значення мають показники систолічного АТ, представлені у таблиці 3.
Для більш точної діагностики АГТ і контролю її лікування в динаміці використовують добовий моніторинг АТ (ДМАТ).
Для діагностики АГТ за даними ДМАТ аналізують наступні показники.
- Середні значення тиску (систолічного, діастолічного), отримані протягом доби, дня, ночі та інших інтервалів. Вони більш точно відображають дійсний рівень АТ у хворого, ніж одноразові вимірювання.
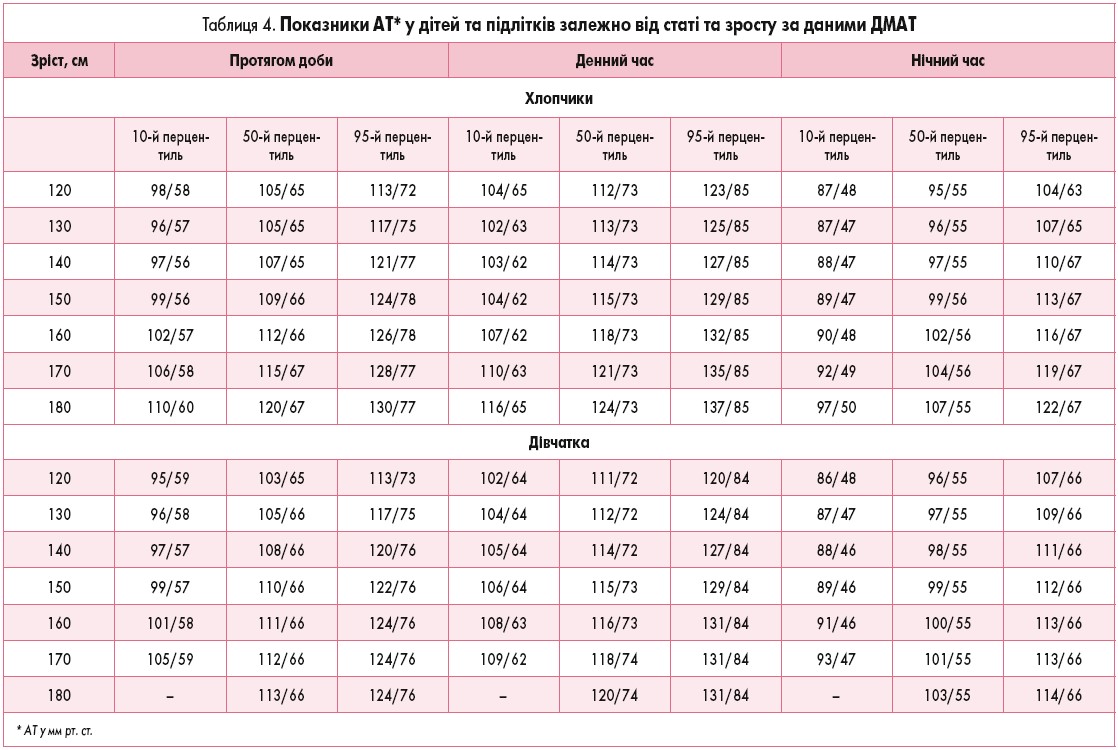
- Індекси навантаження тиском: індекс часу гіпотензії (ІЧГ) систолічного (САТ) і діастолічного (ДАТ) артеріального тиску – відсоток часу, протягом якого значення САТ і ДАТ були менші за нижню межу норми (10-й перцентиль) для цього віку, статі та зросту. При лабільній формі захворювання ІЧГ перебуває у межах 25-50%, при стабільній формі становить більше 50%. Значення 10-го перцентиля САТ і ДАТ за денний та нічний період у дітей залежно від зросту, які широко використовують для діагностики АГТ за даними ДМАТ, наведено у таблиці 4 (M. Soergel et al., 1997).
- Показники добового ритму АТ – добовий індекс (ДІ) АТ, який характеризує нічне зниження тиску.
- Показники варіабельності АТ. Варіабельність АТ, як правило, розраховують як стандартне відхилення середньої величини (SD) АТ за добу, день і ніч.
Діагностичними критеріями лабільної форми АГТ за даними ДМАТ є:
- ІЧГ для середньодобового, середньоденного і середньонічного САТ і ДАТ становить від 25 до 50%;
- варіабельність АТ – нормальна або знижена.
Діагностичними критеріями стабільної форми АГТ є:
- середньодобовий, середньоденний та середньонічний САТ та/або ДАТ нижчий за показники 10-го перцентиля залежно від статі та віку дитини;
- ІЧГ для середньодобового, середньоденного і середньонічного САТ та/або ДАТ більше 50%;
- варіабельність АТ знижена.
Специфічні зміни на електрокардіограмі (ЕКГ) при первинній АГТ відсутні, але часто спостерігається синусова брадикардія, міграція водія ритму, АВ-блокада І ступеня, синдром ранньої реполяризації. Ці зміни відображають вплив парасимпатичної нервової системи на регуляцію ритму і провідності серця. Для диференційної діагностики їх нейрогенного генезу проводять пробу з атропіном: 0,1% розчин атропіну вводять підшкірно або внутрішньовенно з розрахунку 0,02 мг/кг маси тіла, але не більше 1 мл. ЕКГ записують у момент введення препарату і через 5, 10 і 30 хв після його введення. При вагозалежних порушеннях відновлюється АВ-провідність і зникає міграція водія ритму.
Ехокардіографія (ЕхоКГ) у дітей з первинною АГТ підтверджує функціональний характер змін з боку серцево-судинної системи. У пацієнтів із тяжким і середньотяжким перебігом захворювання виявляють збільшення кінцево-діастолічного об’єму лівого шлуночка (ЛШ) при нормальних показниках кінцево-систолічного об’єму, що характеризує підвищену релаксаційну здатність міокарда ЛШ. Остання у поєднанні з гіпермобільністю стінок та збільшенням маси міокарда ЛШ відображає перебудову внутрішньосерцевої гемодинаміки, спрямовану на підтримання середнього гемодинамічного АТ. Ця особливість кінетики міокарда ЛШ є причиною дисфункції та пролапсу мітрального клапана, які зустрічаються у кожної 5-ї дитини з первинною АГТ (А.И. Абдрахманова, 2013).
У частини хворих, переважно з тяжкими клінічними проявами АГТ, на висоті значних фізичних навантажень або при «катехоламіновому стресі» виявляють порушення скоротливості міокарда, які можна розглядати як прояв його дистрофії, що супроводжуються неадекватним гемодинамічним забезпеченням.
Центральна гемодинаміка при АГТ може бути представлена як гіперкінетичним, так і гіпокінетичним типом кровообігу. Найбільш часто визначається гіперкінетичний тип, який характеризується високими значеннями хвилинного об’єму крові.
Окремо виділяють ортостатичну гіпотензію, яку встановлюють у випадку стійкого зниження САТ щонайменше на 20 мм рт. ст. і/або ДАТ щонайменше на 10 мм рт. ст. під час активного стояння тривалістю від 30 до 180 с або тілт-тесту при підйомі головного кінця щонайменше на 60°.
Диференційна діагностика. Якщо у дитини показники АТ нижчі за норму, першим етапом диференційної діагностики є визначення, чи ці зміни АТ є фізіологічними, чи проявами патологічної гіпотензії. Відсутність у пацієнта скарг та об’єктивних ознак захворювання дає підстави з достатньою достовірністю зробити висновок про фізіологічний характер виявленої АГТ. Конституціональну гіпотензію виявляють частіше у дітей з астенічною будовою тіла. Для таких хворих характерним є різке зниження АТ в ортостатичному положенні. У них виявляють також інші ознаки підвищеного тонусу парасимпатичного відділу вегетативної нервової системи: червоний стійкий дермографізм, гіпоглікемію, брадикардію, лейкопенію з лімфоцитозом. Для того щоб повністю виключити приховану патологічну АГТ, необхідно провести дослідження з метою виявлення хронічних вогнищ інфекції (хронічного тонзиліту, гаймориту, холециститу), глистяної інвазії, лямбліозу, ендокринних захворювань (гіпофізарної, наднирковозалозової недостатності).
У випадку патологічної гіпотензії диференційна діагностика полягає у встановленні її походження – первинного або вторинного (симптоматичного).
Найбільш частою причиною вторинної АГТ є хронічна недостатність надниркових залоз. Для цього захворювання, крім гіпотензії, характерні такі ознаки:
- порушення обміну меланіну (проявляється посиленим відкладанням пігменту у шкірі, особливо у складках долонь, місцях контакту з одягом);
- ураження шлунково-кишкового тракту (хронічний гастрит зі зниженою кислотністю, виразки шлунка та дванадцятипалої кишки, спастичний коліт);
- порушення всіх видів обміну (переважання катаболічних процесів над анаболічними, що проявляється прогресуючим схудненням, зниженням виділення гормонів іншими ендокринними залозами);
- психоневрологічні розлади (виражена астенізація, загальна слабкість, сонливість, погіршення пам’яті; з прогресуванням хвороби з’являються негативізм, інтелектуальне виснаження).
З метою підтвердження наявності хронічної недостатності надниркових залоз виконують наступні дослідження.
- Визначення вмісту 17-оксикортикостероїдів (17-ОКС) у сечі. Наявність захворювання можна припустити, якщо вміст 17-ОКС не менше ніж удвічі нижчий за норму.
- Проба з адренокортикотропним гормоном (АКТГ; проба Торна):
а) після введення 25 ОД АКТГ внутрішньом’язово (в/м) через 4 год визначають вміст еозинофілів у сироватці крові: проба позитивна, якщо кількість еозинофілів зменшилася на 50% та більше порівняно з початковими показниками (коротка проба Торна);
б) після введення в/м 25 ОД АКТГ через 8 год також визначають кількість еозинофілів у капілярній крові; проба позитивна, якщо кількість еозинофілів зменшилася на 70% та більше (довга проба Торна).
При первинній наднирковозалозовій недостатності виявляють антитіла до надниркових залоз. Захворювання вторинного походження найчастіше спричинене туберкульозом. Про туберкульозну етіологію свідчить наявність петрифікатів у надниркових залозах, які виявляють за допомогою рентгенологічного або ультразвукового дослідження.
У випадку різкого зниження АТ диференційна діагностика необхідна для своєчасного встановлення стану і причини шоку.
Діагноз шок – насамперед клінічний. Його встановлюють за наявності у хворого таких діагностичних ознак:
- централізація кровообігу та порушення перфузії периферичних органів і тканин (шкіра холодна, блідо-ціанотичного або мармурового кольору, холодний липкий піт);
- олігурія (діурез <20 мл/год);
- гіпотензія (клінічно значущим є зниження тиску на 30 мм рт. ст. та більше порівняно з «робочим» тиском, звичним для хворого);
- зниження пульсового тиску;
- порушення свідомості.
Окрім перелічених ознак, важливим для встановлення діагнозу шоку є зменшення лужних резервів крові внаслідок накопичення недоокиснених продуктів метаболізму, насамперед лактату, що призводить до розвитку метаболічного ацидозу.
Продовження у наступному номері.
Тематичний номер «Педіатрія» №2 (49), травень 2019 р.