19 липня, 2021
Біль у спині: можливості ад’ювантної терапії
Показники, що описують поширеність болю в спині (БС), вражають. За даними дослідження S. Kinkade (2007), БС протягом місяця напередодні анкетування відчували приблизно 18% опитуваних, щоденно БС відзначали 5,6% учасників. За даними American Academy of Family Physicians (AAFP), повторні епізоди БС спостерігаються в 70-80% американців. Більшість із них займаються самолікуванням – до фахівців звертається лише кожен п’ятий пацієнт. Подібні тенденції є характерними і для української популяції.
Як диференціювати різні види болю? Хто з фахівців повинен займатися їх лікуванням? Чи існують способи запобігти хронізації БС? Ці важливі питання обговорювалися під час вебінару «Шлях пацієнта з БС: від сімейного лікаря до невролога» (3 грудня 2020 р.) у рамках проєкту NEYROSFERA, започаткованого Українською асоціацією болю голови та призначеного для неврологів, сімейних лікарів, психіатрів, які займаються менеджментом хронічних больових синдромів; проєкт реалізується за підтримки фармацевтичної компанії Dr. Reddy’s.
Біль у спині: все складніше, ніж здається
 БС входить до топ‑3 причин втрати працездатності; саме ця локалізація є провідною в структурі больових синдромів, при цьому спектр причин, які його провокують, надзвичайно широкий. Завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, доктор медичних наук, професор Михайло Михайлович Орос виступив із доповіддю, в якій детально висвітлив вертеброгенні й невертеброгенні причини БС, а також поділився лайфхаками, що полегшують діагностику.
БС входить до топ‑3 причин втрати працездатності; саме ця локалізація є провідною в структурі больових синдромів, при цьому спектр причин, які його провокують, надзвичайно широкий. Завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, доктор медичних наук, професор Михайло Михайлович Орос виступив із доповіддю, в якій детально висвітлив вертеброгенні й невертеброгенні причини БС, а також поділився лайфхаками, що полегшують діагностику.
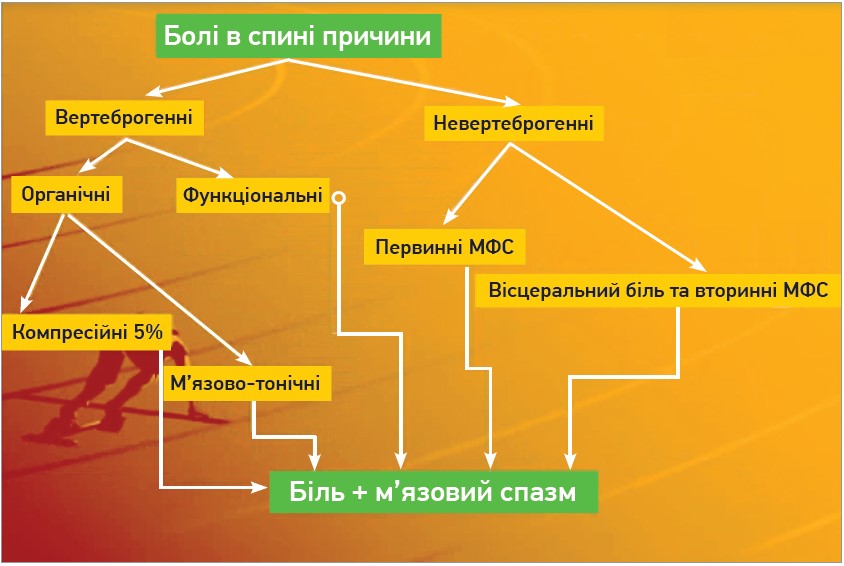
В 70% випадків БС має неспецифічний характер. Основні його причини наведені на рисунку 1.
До вертеброгенних причин БС належать протрузія/грижа міжхребцевого диска, сакралізація, люмбалізація, фасетковий синдром (ФС), хвороба Бехтєрєва (анкілозивний спондиліт), хвороба Форестьє, нестабільність хребтово-рухового сегмента (ХРС) із формуванням спондилолістезу, переломи хребців, остеопороз (ОП), пухлини хребців, функціональні вертеброгенні порушення, кокцигодинія, порушення постави, стеноз хребтового каналу. Менеджментом пацієнтів із неспецифічним БС повинен займатися сімейний лікар.
Рис. 1. Причини БС
Примітка: МФС – міофасціальний синдром.
Наявність грижі міжхребцевого диска слід запідозрити, коли в положенні сидячи, при керуванні автомобілем, згинанні вперед, під час чхання, кашлю, акту дефекації БС посилюється, а в положенні лежачи на спині, стоячи і при згинанні колін – зменшується. Такі пацієнти зазвичай відмовляються присісти на прийомі в лікаря, а також не можуть випрямити ноги при перебуванні в горизонтальному положенні.
Сакралізація й люмбалізація – вроджені стани, пов’язані зі зміною кількості хребців у попереково-крижовому відділі (відповідно 4 і 6 хребців у поперековому відділі), що спричиняє певні обмеження щодо способу життя пацієнта. Наприклад, хворі повинні уникати тяжких тривалих фізичних навантажень, падінь, спати на жорсткому матраці.
Типова ознака ФС – при нахилі вперед інтенсивність БС не змінюється або навіть зменшується, а от згинання назад неможливе.
Анкілозивний спондиліт супроводжується осифікацією зв’язок, що обмежує рухливість хребта, проби Отта та Шобера позитивні: при нахилі відстань між хребцями не збільшується. Схожою симптоматикою проявляється анкілозивний гіперостоз (хвороба Форестьє, яку називають «молодшим братом хвороби Бєхтєрєва»), однак за наявності зазначеного стану патологічні зміни розвиваються повільніше, менш виражені, а больові епізоди за відсутності активної провокації трапляються рідко.
Нестабільність ХРС із формуванням спондилолістезу відрізняється появою болю після тривалого перебування стоячи або сидячи без можливості спертися на щось спиною, однак здатність нахилятися вперед і назад зберігається.
Компресійні переломи хребців, особливо в грудному відділі, часто залишаються недіагностованими (після легкого падіння, в жінок похилого віку та/або тих, що приймають гормональні засоби, протиепілептичні препарати, побічним ефектом яких є ОП й остеопенія). Для таких пацієнтів важливо уникати аксіального навантаження, при спробі піднятися у вертикальне положення вони часто приймають позу «прохача», простягають руки й очікують допомоги оточуючих.
ОП супроводжується постійним болем, потребує проведення двоенергетичної рентгенівської абсорбціометрії, оскільки звичайна ультразвукова денситометрія неінформативна.
Пухлини хребців зустрічаються рідко, відзначаються локальною болючістю при перкусії у ділянці хребта, монотонно наростаючим болем, який не піддається стандартному лікуванню.
Функціональні вертеброгенні порушення характерні для пацієнтів молодого віку, часто асоціюються із защемленням виростів капсул міжхребцевих суглобів – меніскоїдами. Така категорія порушень – царина мануальних терапевтів, адже в більшості ситуацій для усунення болю достатньо їх втручання, спокою й лікувальної фізкультури (ЛФК).
Кокцигодинія (біль у ділянці куприка) здебільшого пов’язана з падіннями на куприк або патологічними процесами в ньому. Біль довготривалий, іррадіює у поперекову, пахову ділянки, не піддається лікуванню нестероїдними протизапальними препаратами (НПЗП). Високоінформативним є ректальне обстеження. Таким хворим при перебуванні в сидячому положенні доцільно підкладати надувний круг, що запобігає навантаженню на куприк і зміні його позиції.
Порушення постави (як-от кіфосколіоз) виявляють за допомогою функціональних тестів. Варто враховувати, що порушення в грудному відділі здатні спричиняти біль у поперековій ділянці.
Стеноз хребтового каналу характеризується неприємним болем, переміжною кульгавістю, потребою у відпочинку після подолання незначної відстані, часто знижений ахілів рефлекс, турбують порушення з боку сечостатевої системи. Біль полегшує специфічна поза з нахилом уперед. За наявності підозри на стеноз хребтового каналу хворого скеровують до невролога чи нейрохірурга.
Не менший і перелік невертеброгенних причин БС, стосовно клінічних проявів яких спікер теж зробив цікаві ремарки.
При МФС джерелом болю є безпосередньо м’яз, а під час пальпації визначаються тригерні точки. Психогенний біль – слушна версія, якщо в анамнезі хворого присутні ознаки тривожно-депресивного розладу, істерії, уникнення обов’язків; ризик неефективності стандартного лікування дуже високий. Зумовлювати БС може й патологія внутрішніх органів, наприклад, жовчно-кам’яна хвороба, гастроінтестинальні порушення (виразка шлунка внаслідок прийому НПЗП), захворювання легень (плеврит, пневмоторакс тощо).
При екстрамедулярних пухлинах спинного мозку поєднання БС із порушеннями чутливості та функції нижніх кінцівок – не рідкість. Епідурит і епідуральний абсцес характеризуються локальним підвищенням температури, болючістю й різким наростанням симптоматики; переважно це стрептококові абсцеси, які поширюються гематогенним шляхом. У пацієнтів, що перенесли лікування онкопатології або отримують його, однією з типових причин БС є метастази. Метод вибору для діагностики – позитронно-емісійна томографія або сцинтиграфія.
Варіант остеоартриту, що найчастіше зумовлює БС, – спондилоартрит. Ранній його прояв – сакроілеїт (порушення функції сакроілеальних суглобів, що підтверджується тестом коливання тазу – появою болю при натисканні на верхню передню клубову ость, позитивним тестом звисання ноги, болем при пальпації сакроілеального суглоба та його зникненням після блокади). Пальпацію й блокаду сакроілеального суглоба М. М. Орос порекомендував як найдоцільніший метод діагностики.
Деякі види гінекологічної патології, зокрема ендометріоз, хронічні запальні процеси в органах малого тазу, теж супроводжуються БС, як і патологія сечостатевої системи (особливо передміхурової залози, нирок) у чоловіків. Доповідач зауважив, що за протоколом для пацієнтів із БС обов’язковим є аналіз сечі, за потреби – консультація нефролога/уролога.
Аневризма черевної аорти маніфестує гострим пульсуючим болем, що охоплює поперекову ділянку й поширюється в обидві ноги. Верифікувати діагноз допомагають аускультація аорти, ультразвукова діагностика (УЗД) і консультація хірурга.
Туберкульоз (ТБ) хребта розвивається повільно і має «німий» перебіг. На ранніх етапах ураження кісткової тканини пацієнти не відчувають болю, згодом з’являються набряк, локальний больовий синдром з неврологічною симптоматикою або без неї. На тлі ТБ хребта ушкоджується міжхребцевий диск, що помітно при візуалізаційних дослідженнях. На користь саме ТБ під час диференціальної діагностики з ревматологічною й онкопатологією свідчить позитивний квантифероновий тест (що, однак, потребує правильної інтерпретації: наявність слабкопозитивної реакції не підтверджує на 100% наявність ТБ).
Установити, що причина БС полягає в існуванні куприкової кісти, можна, виконавши ретельний огляд щодо наявності нориці, пальпацію й УЗД зазначеної ділянки.
! «Червоними прапорцями», що вказують на необхідність дообстеження за допомогою лабораторних та інструментальних методів, консультацій суміжних спеціалістів, визнані:
- початок стійкого БС у віці до 15 та після 50 років;
- немеханічний характер болю (не зменшується в спокої та в положенні лежачи);
- поступове посилення болю;
- наявність онкопатології в анамнезі;
- виникнення болю на тлі лихоманки та зниження маси тіла;
- наявність ранкової скутості;
- симптоми ураження спинного мозку (параліч, тазові порушення);
- суттєві зміни показників лабораторних тестів.
«Коли слід скеровувати пацієнта до хірурга? Показання до цього – раптова анестезія, гостра гіпорефлексія, затримка сечовипускання, в’ялість анального сфінктера, степаж або інша суттєва слабкість ноги чи стопи», – підкреслив Михайло Михайлович.
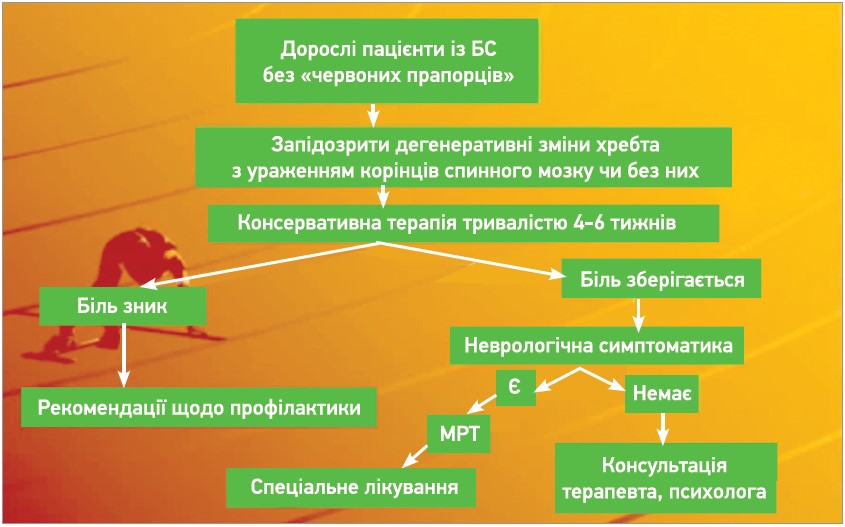
Алгоритм лікування пацієнта із БС представлений на рисунку 2.
Рис. 2. Алгоритм лікування пацієнта із БС, розроблений AAFP
Примітка: МРТ – магнітно-резонансна томографія.
Для лікування гострого БС рекомендуються НПЗП (короткими курсами), слабкі опіоїди (нетривалими курсами), ЛФК з інструктором, когнітивно-поведінкова терапія, в разі хронізації болю – антиконвульсанти (наприклад, прегабалін), антидепресанти, ад’ювантна терапія вітамінами групи В.
Якщо БС має нейропатичний характер (пекучий, стріляючий, нагадує відчуття повзання мурах і удару струмом, не піддається стандартному лікуванню НПЗП), варто застосовувати прегабалін, що забезпечує високу клінічну ефективність та значно покращує прогноз.
З огляду на власний клінічний досвід М. М. Орос порекомендував надавати перевагу препарату прегабаліну Судорега (Dr. Reddy’s). «Стартова доза прегабаліну – 75 мг 2 р/добу, поступово її слід титрувати до діючої. Препарат відрізняється дозозалежним ефектом. Зазвичай при виражених больових синдромах оптимальним є дозування 450 мг/добу. Якщо ми нарощуємо дозу кожні 3-7 днів, досягаємо 300 мг/добу, то за необхідності препарат можна приймати до 3 міс, – поінформував доповідач. – Припиняють застосування препарату поступово: для цього безбольовий період має складати щонайменше місяць, а тривалість періоду відміни – половину тривалості прийому».
Золотим стандартом ад’ювантного лікування всіх типів БС є комбінація вітамінів гпупи В; вони чинять нейротропну дію за рахунок забезпечення синаптичної передачі й аксонального транспорту, модуляції нервово-м’язової передачі в Н-холінорецепторах та участі в синтезі мієлінової оболонки, пригнічують синтез медіаторів запалення, потенціюють ефекти НПЗП. Вітаміни групи В впливають на всі рівні механізму появи болю (зниження модулювального контролю, центральну та периферичну сенситизацію). Ефективність комплексу вітамінів групи В у лікуванні БС (знеболювальна дія, усунення порушень чутливості) неодноразово продемонстрована в масштабних дослідженнях. Як ефективний і безпечний комплекс вітамінів групи В спікер запропонував Нейробіон (Dr. Reddy’s).
Завершуючи свій виступ, доповідач наголосив: «Верифікація діагнозу й лікування БС – це мистецтво; уявіть, наскільки складною й багатогранною є ця проблема. Все складніше, ніж здається на перший погляд».
Як не перетворити спринт на марафон? Способи профілактики хронізації болю
Хронічний БС здатний зробити життя нестерпним: він зумовлює соціальну дезадаптацію, депресію, тривожність, порушення сну, тривалу активацію симпатоадреналової системи, що спричиняє підвищення ризику кардіоваскулярних порушень. Можливості сімейного лікаря в запобіганні хронізації БС і сучасні стандарти лікування розглянула професор кафедри військової терапії Української військово-медичної академії (м. Київ), кандидат медичних наук Мар’яна Миколаївна Селюк.
 «При опитуванні й обстеженні пацієнта із БС рекомендую сімейним лікарям дотримуватися правила 3С – слухати, спостерігати, співвідносити. Застосовувати спеціальні опитувальники для оцінки болю й виявлення депресії, візуально-аналогову, числову рейтингову й вербальну рейтингову шкали. Призначати (за потреби) інструментальні методи діагностики – рентгенографію, комп’ютерну й МРТ, електронейроміографію, а також консультації суміжних фахівців», – порадила колегам М. М. Селюк, після чого зупинилася на дієвих способах профілактики трансформації болю в хронічний.
«При опитуванні й обстеженні пацієнта із БС рекомендую сімейним лікарям дотримуватися правила 3С – слухати, спостерігати, співвідносити. Застосовувати спеціальні опитувальники для оцінки болю й виявлення депресії, візуально-аналогову, числову рейтингову й вербальну рейтингову шкали. Призначати (за потреби) інструментальні методи діагностики – рентгенографію, комп’ютерну й МРТ, електронейроміографію, а також консультації суміжних фахівців», – порадила колегам М. М. Селюк, після чого зупинилася на дієвих способах профілактики трансформації болю в хронічний.
Щоб попередити хронізацію болю, слід:
- швидко вгамовувати гострий біль;
- в ранні терміни повертатися до повсякденної рухової активності;
- використовувати психотерапевтичну корекцію;
- оптимізувати руховий стереотип, у т. ч. виробничий, поставу, правильно організувати робоче місце;
- запобігати тривалому та/або надмірному навантаженню;
- проводити повноцінне комплексне лікування.
При гострому й загостренні хронічного неспецифічного БС клінічну динаміку слід оцінювати щотижня, при хронічному – 1 раз на 4-6 тиж; якщо терапія протягом 6 тиж є неефективною, потрібна консультація невролога.
Лікування БС передбачає комплексний підхід. Надзвичайно важливі немедикаментозні заходи. Пацієнт повинен більше ходити пішки, правильно розподіляти й піднімати вантажі (наприклад, покупки із супермаркету варто рівномірно розкладати в 2 пакети), нормалізувати масу тіла (за даними Arthritis Foundation, 1 кг зайвої маси тіла збільшує навантаження на колінні суглоби на 4 кг). Корисні ЛФК, фізіотерапія, ортопедична корекція (устілки, бандажі).
Фармакологічні схеми корекції болю передбачають НПЗП, місцеві анестетики, якщо долучається нейропатичний компонент, то й антидепресанти, антиконвульсанти, вітаміни групи В, опіати.
Недостатність вітамінів групи В (особливо В1, В6, В12) входить до основних причин хронізації болю. Адекватне надходження вітамінів групи В із їжею ускладнюється тим, що вони швидко руйнуються при термічній обробці, лише частково зберігаються при заморожуванні й консервуванні. Погіршується всмоктування деяких вітамінів у кавоманів.
Уперше комплекс вітамінів групи В в одній ампулі було розроблено компанією Merck в 1962 р., що стало революційним кроком у фармацевтичній і медичній сферах. З того часу накопичена переконлива доказова база щодо ефективності такого підходу. Доведено, що комбінація вітамінів групи В покращує енергозабезпечення нейронів, зменшує прояви ацидозу, посилює ефект нейротрансмітерів і задіяна в їх продукції (зокрема, адреналіну, норадреналіну, дофаміну, серотоніну), бере участь у синтезі мієлінової оболонки, забезпечує метаболічний вплив; вона ефективно вгамовує біль, нормалізує рефлекторні реакції, усуває порушення чутливості.
Спікерка відзначила, що використовує у щоденній практиці препарат Нейробіон (Dr. Reddy’s), до складу якого входять вітаміни В1 (100 мг), В6 (200 мг), В12 (240 мкг).
У спостереженнях за участю пацієнтів із БС комбінація Нейробіону із НПЗП забезпечувала вираженіший знеболювальний вплив і скорочувала тривалість лікування відчутніше, ніж монотерапія НПЗП. Застосування Нейробіону супроводжувалося суттєвим (майже удвічі) зменшенням ризику рецидивів порівняно із групою плацебо. Клінічного покращення допомагав досягти Нейробіон і в групі хворих, що страждали на нейропатичний діабетичний біль. Терапія препаратом прекрасно переноситься. Серед переваг Нейробіону – доведена ефективність у лікуванні больових синдромів, наявність таблетованої та ін’єкційної форм, здатність потенціювати дію НПЗП і скорочувати тривалість їх застосування. «У пацієнтів, які перенесли COVID‑19, часто фіксується зниження рівня вітаміну В12, тому доцільним є використання Нейробіону в рамках постковідної реабілітації», – запевнила М. М. Селюк.
Аналізуючи концепцію лікування нейропатичного болю, доповідачка сфокусувала увагу на пріоритетності призначення прегабаліну як засобу першої лінії та нагадала, що на українському ринку представлено ефективний, безпечний і доступний за ціною препарат Судорега (Dr. Reddy’s). «Підбір дози здійснюємо за принципом step by step, максимальна допустима – 600 мг/добу», – уточнила Мар’яна Миколаївна.
Вільям Ослер, відомий канадський лікар, стверджував: «Хто розуміє, що таке біль, той знає медицину». В контексті цього обговорення варто дещо доповнити його тезу: той знає медицину, хто розуміє, як швидко та ефективно усунути біль, використовуючи сучасні можливості терапії.
Підготувала Олександра Марченко
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (504-505), 2021 р.