12 вересня, 2021
Роль інгаляційних кортикостероїдів у лікуванні бронхообструктивного синдрому
 2 червня за підтримки Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ) і групи компаній «МедЕксперт» відбулася фахова науково-практична онлайн-конференція «Академія сімейного лікаря». Програма заходу була орієнтована на лікарів загальної практики – сімейної медицини, педіатрів і лікарів суміжних спеціальностей. Серед представлених доповідей чималу увагу було приділено хронічним захворюванням дихальних шляхів. Доцент кафедри фтизіатрії та пульмонології Львівського національного медичного університету ім. Данила Галицького, кандидат медичних наук Уляна Богданівна Чуловська детально розповіла про роль інгаляційних кортикостероїдів (ІГКС) у лікуванні бронхообструктивного синдрому.
2 червня за підтримки Національного університету охорони здоров’я України ім. П. Л. Шупика (м. Київ) і групи компаній «МедЕксперт» відбулася фахова науково-практична онлайн-конференція «Академія сімейного лікаря». Програма заходу була орієнтована на лікарів загальної практики – сімейної медицини, педіатрів і лікарів суміжних спеціальностей. Серед представлених доповідей чималу увагу було приділено хронічним захворюванням дихальних шляхів. Доцент кафедри фтизіатрії та пульмонології Львівського національного медичного університету ім. Данила Галицького, кандидат медичних наук Уляна Богданівна Чуловська детально розповіла про роль інгаляційних кортикостероїдів (ІГКС) у лікуванні бронхообструктивного синдрому.
Бронхообструктивний синдром є симптомокомплексом, зумовленим порушенням прохідності повітря бронхами (внаслідок стійкого чи зворотного звуження дихальних шляхів) з подальшим збільшенням опору потоку повітря при вентиляції.
Залежно від вираженості та стабільності бронхообструктивний синдром здатен чинити суттєвий вплив на клінічну картину захворювань, а також на ефективність їхнього лікування. Розрізняють незворотні (органічні зміни) та зворотні (функціональні зміни) механізми бронхіальної обструкції.
Незворотні зміни зумовлені такими патологічними станами:
- перибронхіальний фіброз;
- емфізема;
- рубцевий стеноз;
- об’ємні утворення в просвіті бронхів.
Зворотні зміни:
- бронхоспазм;
- набряк слизової;
- запальна інфільтрація;
- порушення мукоциліарного кліренсу;
- гіперсекреція слизу.
Існує достатньо багато патологій, котрі супроводжуються бронхіальною обструкцією. Доцільно відокремити захворювання, які спричиняють розвиток обов’язкової (первинної) бронхіальної обструкції (бронхіальна астма (БА), хронічне обструктивне захворювання легень) або факультативної (вторинної) бронхіальної обструкції (гострий бронхіт, пневмонія, туберкульоз легень, саркоїдоз легень, фіброзуючі альвеоліти, бронхоектатична хвороба, муковісцидоз, пухлини легень, системні ураження сполучної тканини тощо). Розглянемо детальніше захворювання, що супроводжуються розвитком первинної бронхообструкції, – БА, хронічне обструктивне захворювання легень (ХОЗЛ).
Бронхіальна астма
БА є гетерогенним захворюванням, що зазвичай характеризується хронічним запаленням дихальних шляхів і визначається наявністю в анамнезі таких респіраторних симптомів, як задишка, утруднене дихання, відчуття стискання в грудях, кашель. Перелічені симптоми варіюють у часі за своєю інтенсивністю і пов’язані з варіабельним обмеженням експіраторного потоку.
В основі діагностики БА лежить виконання спірометрії до та після застосування бронходилатора. Якщо після інгаляції із застосуванням бронходилатора показник ОФВ1 підвищується на ≥12%, це свідчить про зворотну бронхообструкцію, характерну саме для БА.
Патологічні процеси, що розвиваються за БА, включають запалення дихальних шляхів, ремоделювання дихальних шляхів, їхню гіперреактивність. Контролювати такі компоненти патогенезу БА можна за допомогою ІГКС, тому застосування саме такого класу препаратів сьогодні лежить в основі лікування цього захворювання.
Ключова роль ІГКС полягає у пригніченні запалення. Висока активність запального процесу в бронхах із часом обов’язково зумовлює ремоделювання дихальних шляхів (ушкодження епітелію, потовщення базальної мембрани, збільшення маси гладкої мускулатури бронхів, посилення васкуляризації) та розвиток незворотної бронхообструкції.
Лікування БА
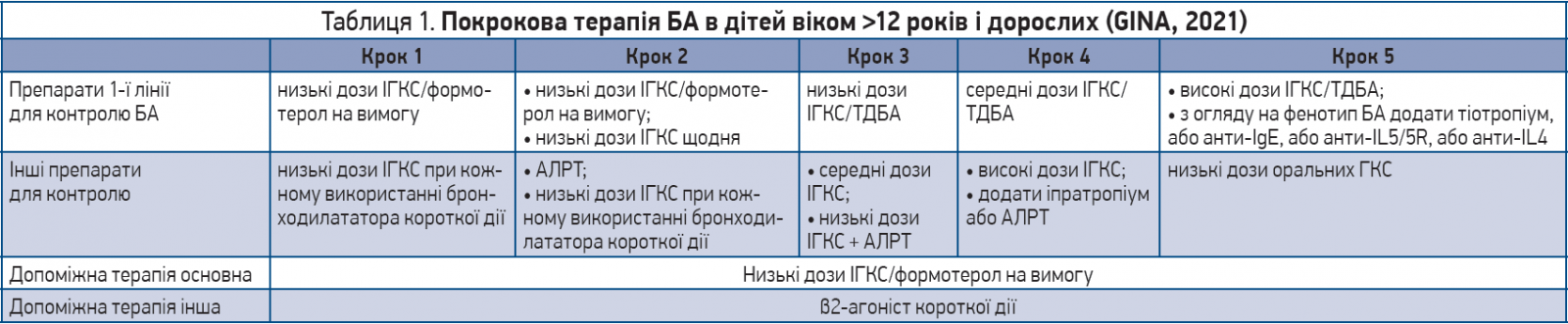
Лікування БА як у дорослих, так і в дітей має покроковий характер (пацієнт повинен розпочинати його з того кроку, який найбільше відповідає початковій тяжкості його БА). Щороку міжнародний комітет Глобальної ініціативи з боротьби із бронхіальною астмою (GINA) переглядає рекомендації щодо ведення пацієнтів з БА різних вікових категорій. Наприкінці квітня була опублікована оновлена версія цієї настанови.
Основні зміни стосувалися ведення підлітків віком >12 років і дорослих пацієнтів з астмою. Згідно із GINA (2021), на 1-2-му кроках терапії для полегшення симптомів астми найкращий підхід – використання комбінації низьких доз ІГКС і формотеролу (β2-агоніст тривалої дії). Альтернативним є застосування (як препаратів «швидкої допомоги») короткодіючих β2-агоністів у поєднанні з ІГКС (табл. 1).
Якому ІГКС варто віддати перевагу?
Завдяки своїм унікальним властивостям серед наявної на фармацевтичному ринку низки ІГКС значно відрізняється будесонід. Через високу гідрофільність цей препарат швидко розчиняється в бронхіальній рідині та проникає до клітин-мішеней, де зв’язується із глюкокортикоїдними рецепторами (ГК-рецептори), демонструючи швидкий терапевтичний ефект; він реверсивно з’єднується із внутрішньоклітинними жирними кислотами в дихальних шляхах і легеневій тканині, утворюючи ліпофільні ефіри. Ці сполуки не здатні зв’язуватися ГК-рецепторами, забезпечуючи тривале збереження будесоніду в дихальних шляхах. Під впливом внутрішньоклітинної ліпази, яка гідролізує ефірні зв’язки, препарат починає звільнятися від кон’югантів і відновлює спроможність зв’язуватися ГК-рецепторами. Затримка будесоніду в дихальних шляхах сприяє збереженню його тривалої протизапальної активності.
Слід зазначити, що препарат чинить високу глюкокортикоїдну, а також слабку мінералокортикоїдну активність. Так, за рівнем кортизолу плазми доза будесоніду 1000 мг/добу є еквівалентною дозі преднізолону 8,7 мг/добу, при цьому доза будесоніду 1000 мг/добу за протизапальною активністю еквівалентна дозі преднізолону 35 мг/добу в стероїдзалежних пацієнтів і 58 мг/добу в стероїднезалежних хворих.
На сьогодні будесонід – єдиний ІГКС, що належить до класу безпеки В за класифікацією Управління з контролю за якістю продуктів харчування та лікарських засобів США (FDA) при застосуванні у вагітних і жінок, які вигодовують немовлят грудним молоком; його дозволено використовувати в дітей віком від 6 міс.
Які дози ІГКС у лікуванні БА слід вважати низькими, середніми та високими?
Оскільки як препарат вибору рекомендовано застосовувати будесонід, розглянемо саме його дозування. Згідно з настановою GINA (2021), в дорослих і дітей віком >12 років низька доза будесоніду становить 200-400 мкг/добу, середня – 400-800 мкг/добу, висока – >800 мкг/добу. В дітей віком 6-11 років і <5 років низька доза будесоніду складає 100-200 мкг/добу, середня – 200‑400 мкг/добу, висока – >400 мкг/добу. В осіб дитячого віку альтернативою є застосування будесоніду в небулайзері. В такому випадку низькою дозою будесоніду вважається 0,25‑0,5 мг/добу, середньою – 0,5-1 мг/добу, високою – >1 мг/добу.
Показання до небулайзерної терапії будесонідом
Окрім індивідуальних дозованих інгаляторів, сьогодні досить широко використовується небулайзерна терапія.
Існують абсолютні показання до застосування небулайзерів:
- неможливість доставки лікарського препарату в дихальні шляхи за допомогою інших інгаляторів;
- необхідність доставки препарату до альвеол;
- необхідність швидкого отримання клінічного ефекту;
- тяжкий стан пацієнта, неспроможність використовувати інші інгалятори (діти, хворі похилого та старечого віку);
- інспіраторний потік становить <30 л/хв;
- неспроможність хворого затримати дихання на >4 с;
- порушення свідомості, рухові розлади.
Потенційну можливість небулайзерної терапії слід розглянути у випадках, наведених у таблиці 2.
Переваги небулайзерної терапії
Небулайзер забезпечує генерацію щодо однорідного високодисперсного аерозолю без умісту пропіленів, які можуть подразнювати дихальні шляхи. З огляду на відсутність потреби синхронізації вдиху й інгаляції небулайзерна терапія є простою та комфортною для хворого, завдяки чому її можна призначати пацієнтам будь-якого віку; при її застосуванні лише невелика кількість препарату осідає у ротовій порожнині, що виключає ризик значимої системної дії.
Небулайзерна терапія передбачає можливість включення в контур подачі кисню і штучної вентиляції легень.
Розвиток клінічного ефекту (поліпшення показників спірометрії) при застосуванні будесоніду у вигляді небулайзерної терапії з метою лікування загострень БА/ХОЗЛ відбувається значно швидше порівняно із призначенням системних внутрішньовенних або пероральних глюкокортикоїдів (ГК) – 1-2 год і 4-24 год відповідно. Значне зменшення ризику госпіталізації за використання зазначених підходів до лікування загострень БА/ХОЗЛ спостерігається через 2 та 4 год відповідно.
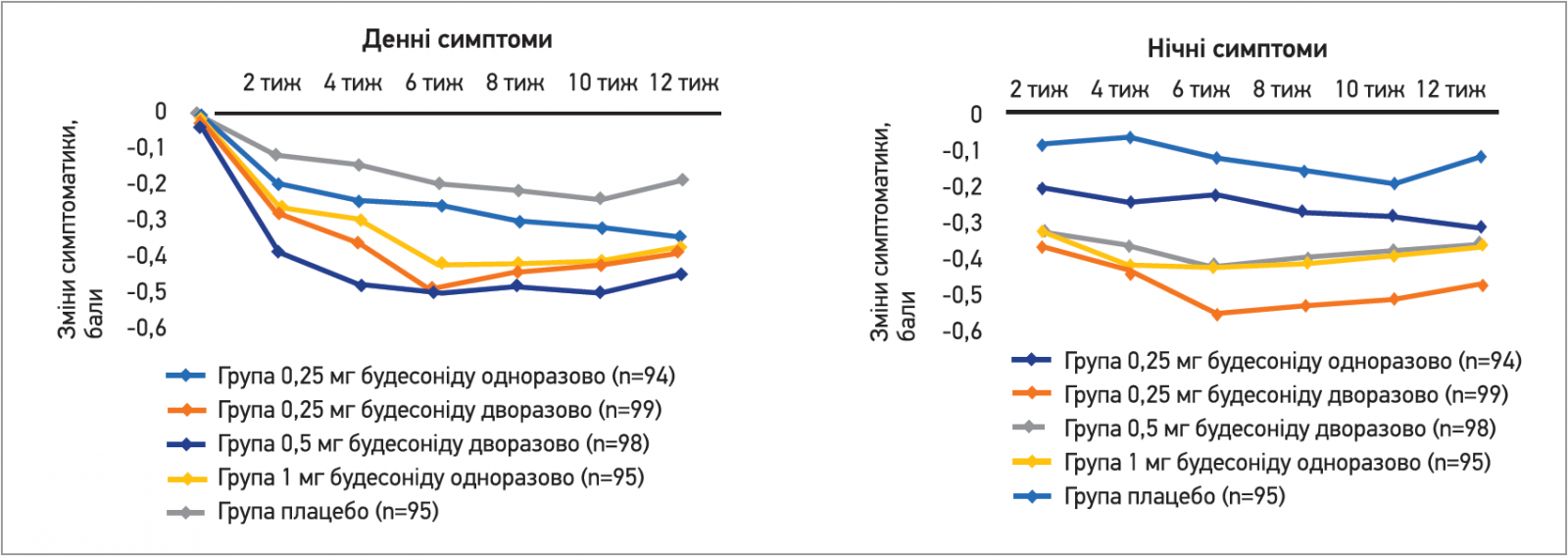
Небулайзерна терапія будесонідом у різних режимах дозування дає змогу ефективно зменшувати симптоматику в хворих із середньотяжкою астмою, про що переконливо свідчать результати мультицентрового рандомізованого сліпого плацебо-контрольованого клінічного дослідження з вивчення ефективності та безпеки небулайзерної терапії будесонідом у різних режимах дозування порівняно із плацебо (James W. et al., 1999). Отримані дані свідчать про можливість адекватного контролю як денних, так і нічних симптомів БА (рис. 1).
Рис. 1. Зміни від базового рівня денних і нічних симптомів протягом періоду дослідження для кожної групи лікування
Доступним препаратом будесоніду для небулайзерної терапії є Бенодил, здатний ефективно пригнічувати запалення в дихальних шляхах завдяки впливу на основні ланки запального процесу. Препарат показаний для контролю БА в дітей віком від 6 міс і дорослих.
У дітей віком від 6 міс до 12 років стартова небулайзерна терапія Бенодилом рекомендується в дозі 0,5-1 мг 2 р/добу до досягнення контролю БА з подальшим переходом на підтримувальні дози – 0,25-0,5 мг 2 р/добу. В дітей віком >12 років і дорослих стартове та підтримувальне лікування слід призначати в дозуванні 1-2 мг 2 р/добу й 0,5-1 мг 2 р/добу відповідно.
Лікування загострення БА
Загострення БА – епізод захворювання, що характеризується прогресуючим збільшенням симптомів (задишки, кашлю, свистячого дихання або скутості грудної клітки) та прогресуючим зниженням функції легень, які відрізняються від звичайного стану пацієнта й потребують змін у лікуванні. Початкова терапія передбачає багаторазове застосування короткодіючих інгаляційних бронхолітиків, раннє введення системних ГК, а також контрольовану кисневу терапію. Мета лікування – швидка ліквідація симптомів обструкції дихальних шляхів та гіпоксемії, лікування запалення й запобігання рецидиву.
Небулайзерна терапія будесонідом у комбінації з короткодіючими інгаляційними бронхолітиками має зіставну ефективність із системними кортикостероїдами в лікуванні БА в дорослих. Про це свідчать результати порівняльного клінічного дослідження із вивчення ефективності та безпеки додавання небулайзерної терапії будесонідом або системних кортикостероїдів до короткодіючих β2-агоністів (Волкова Л. И., Капитанова Д. В., 2008). Схожі результати було отримано в порівняльному клінічному дослідженні, в якому вивчали ефективність додавання небулайзерної терапії будесонідом до бронходилататорів короткої дії порівняно з пероральними кортикостероїдами при загостренні БА в дітей (Акушерова И. К., 2003).
Отже, при загостренні БА як альтернативу системним ГК можна використовувати Бенодил через небулайзер з метою швидкого поліпшення стану хворого та мінімального впливу на функції надниркових залоз. При загостренні захворювання Бенодил рекомендовано призначати в дозі 1-2 мг 2 р/добу всім віковим категоріям пацієнтів (дітям віком >6 міс і дорослим) до досягнення клінічного ефекту.
Хронічне обструктивне захворювання легень
ХОЗЛ – поширене гетерогенне захворювання, яке можна попередити та лікувати; характеризується стійкими респіраторними симптомами й обмеженням повітряного потоку, зумовленими патологією дихальних шляхів та/або альвеол, спричиненими зазвичай значним впливом шкідливих частинок або газів і внутрішніх факторів організму (в т. ч. аномальний розвиток легень).
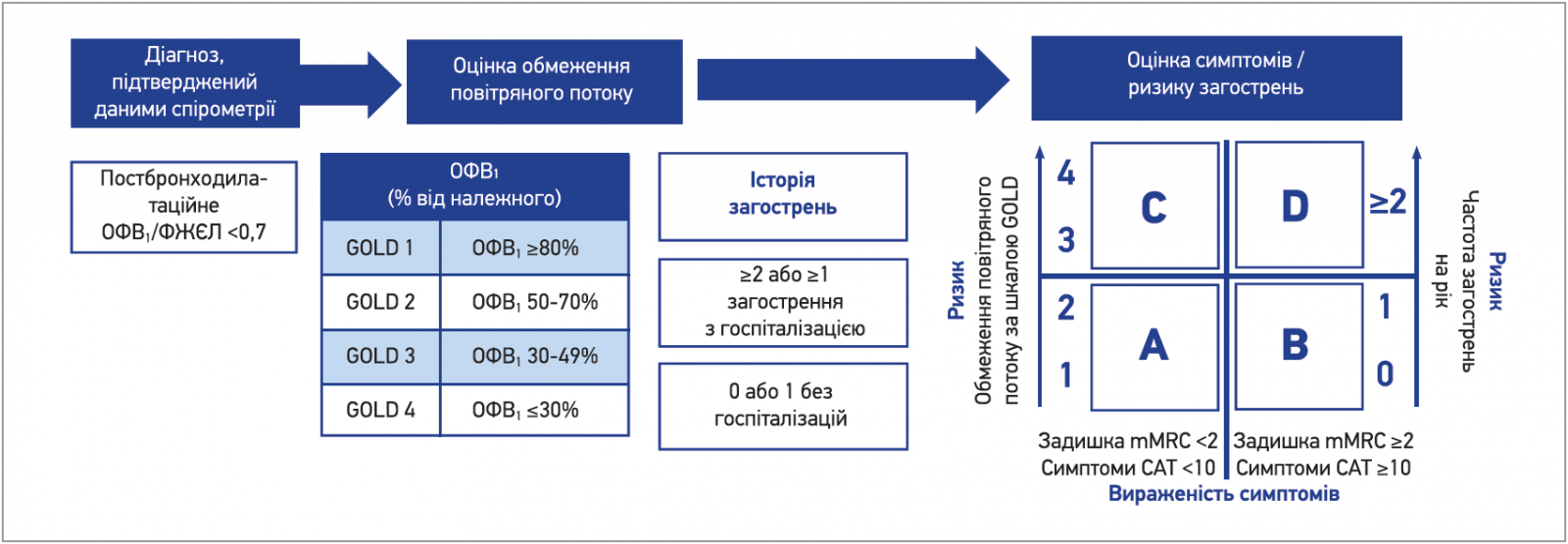
Відповідно до рекомендацій Глобальної стратегії діагностики, лікування та профілактики ХОЗЛ (Global Strategy for the Diagnosis, Management and Prevention of COPD, GOLD, 2017), тактика лікування насамперед залежить від ризику несприятливих подій у перебігу захворювання в майбутньому; ризик визначають з огляду на такі параметри: обмеження повітряного потоку за шкалою GOLD, частота загострень ХОЗЛ за минулий рік, показник задишки за модифікованою шкалою Медичної дослідницької ради (mMRС), загальна сума балів Тесту з оцінки ХОЗЛ (САТ). На основі отриманих результатів пацієнтів з ХОЗЛ розподіляють на 4 клінічні групи: А, В, С, D (рис. 2).
Рис. 2. Алгоритм установлення діагнозу й оцінки тяжкості ХОЗЛ (GOLD, 2017)
Примітки: mMRС – modified Medical Research Council Dyspnea Scale (шкала Ради медичних досліджень задишки); САТ – COPD Assessment Test (Тест з оцінки ХОЗЛ); ОФВ1 – об’єм форсованого видиху за 1-шу секунду; ФЖЄЛ – форсована життєва ємність легень.
Отже, групи хворих можна характеризувати так:
- хворі групи А – низький ризик загострень, мало симптомів: ≤1 загострення (без госпіталізації) за рік і mMRС <2 або САТ <10;
- хворі групи B – низький ризик загострень, багато симптомів: ≤1 загострення (без госпіталізації) за рік і mMRС ≥2 або САТ ≥10;
- хворі групи С – високий ризик загострень, мало симптомів: ≥2 загострень за рік або 1 загострення з госпіталізацією і mMRС <2 або САТ <10;
- хворі групи D – високий ризик загострень, багато симптомів: ≥2 загострень за рік або 1 загострення з госпіталізацією і mMRС ≥2 або САТ ≥10.
Група А:
- усім пацієнтам групи А має бути запропонована терапія бронходилататорами, при цьому можуть бути призначені препарати як короткої, так і тривалої дії;
- якщо позитивний ефект зафіксовано, лікування слід продовжити.
Група В:
- початкову терапію слід проводити з використанням бронходилататорів тривалої дії; бронходилататори короткої дії призначають як препарати за потреби;
- не існує доказів переваги одного класу бронходилататорів тривалої дії над іншими в цій групі пацієнтів. Вибір препарату необхідно здійснювати відповідно до індивідуального відчуття полегшення симптомів у кожного пацієнта;
- хворим з тяжкою задишкою варто призначити лікування двома бронходилататорами;
- потрібно враховувати супутні захворювання, які можуть спричинити додаткові симптоми та погіршити прогноз.
Група С:
- початкову терапію необхідно проводити з використанням одного бронходилататора тривалої дії. Холінолітики тривалої дії (наприклад, тіотропій) мають переваги над β2-агоністами тривалої дії щодо попередження загострень, у зв’язку із чим стартову терапію рекомендується проводити саме ними.
Група D:
- стартову терапію слід проводити з використанням холінолітиків тривалої дії з огляду на їхній позитивний ефект щодо зменшення задишки та попередження загострень;
- пацієнтам з тяжчими симптомами в разі САТ ≥20 (особливо з тяжкою задишкою та/або обмеженням фізичної активності) призначають холінолітик тривалої дії / бронхолітик тривалої дії;
- у частини хворих терапією першого вибору може бути застосування бронхолітиків тривалої дії / ІГКС; це лікування з великою імовірністю попереджає загострення в хворих з кількістю еозинофілів ≥300 од./мкл; бронхолітики тривалої дії / ІГКС можуть бути терапією першого вибору також у пацієнтів з астмою в анамнезі;
- ІГКС слід призначати з урахуванням співвідношення «користь-ризик» (табл. 3).
Лікування загострень ХОЗЛ
У разі легкого загострення ХОЗЛ рекомендовано призначити β2-агоніст короткої дії, за середньотяжкого – β2-агоніст короткої дії, пероральний кортикостероїд тривалістю 5-7 днів (альтернативний варіант – небулайзерна терапія будесонідом), антибіотик. Тяжке загострення ХОЗЛ потребує госпіталізації пацієнта.
Згідно з результатами рандомізованого клінічного дослідження H. Gunen і співавт. (2007) з вивчення і безпеки комбінованої терапії будесонід + β2-агоніст, автори зробили висновок, що небулайзерна терапія будесонідом має зіставну ефективність та може використовуватися як альтернатива пероральним системним кортикостероїдам у пацієнтів із загостренням ХОЗЛ.
З метою швидкого поліпшення стану пацієнта із загостренням ХОЗЛ можна застосувати препарат Бенодил для небулайзерної терапії у дозі 2 мг 2 р/добу впродовж 7 днів. Бенодил дає змогу ефективно впливати на основні ланки запального процесу без суттєвого впливу на функцію надниркових залоз.
Вплив вітаміну D3 на перебіг ХОЗЛ і БА
На сьогодні доведений і добре відомий лікарям позитивний вплив адекватного забезпечення вітаміном D3 на перебіг гострих респіраторних захворювань дихальних шляхів. Утім, не всім відомо, що дефіцит вітаміну D3 асоціюється з тяжчим перебігом ХОЗЛ. За даними метааналізу 25 рандомізованих досліджень з використанням вітаміну D3 у пацієнтів з ХОЗЛ, було отримано такі результати:
- зменшення кількості хворих із загостреннями ХОЗЛ на 61% (3 дослідження, n=612);
- збільшення показника ОФВ1 на 21% (19 досліджень, n=612);
- зменшення середнього значення тесту САР на 1,19 бала (5 досліджень, n=610);
- збільшення подоланої дистанції на 8,83 м відповідно до даних тесту на 6-хвилинну ходьбу (5 досліджень, n=287) (Li X. et al., 2020).
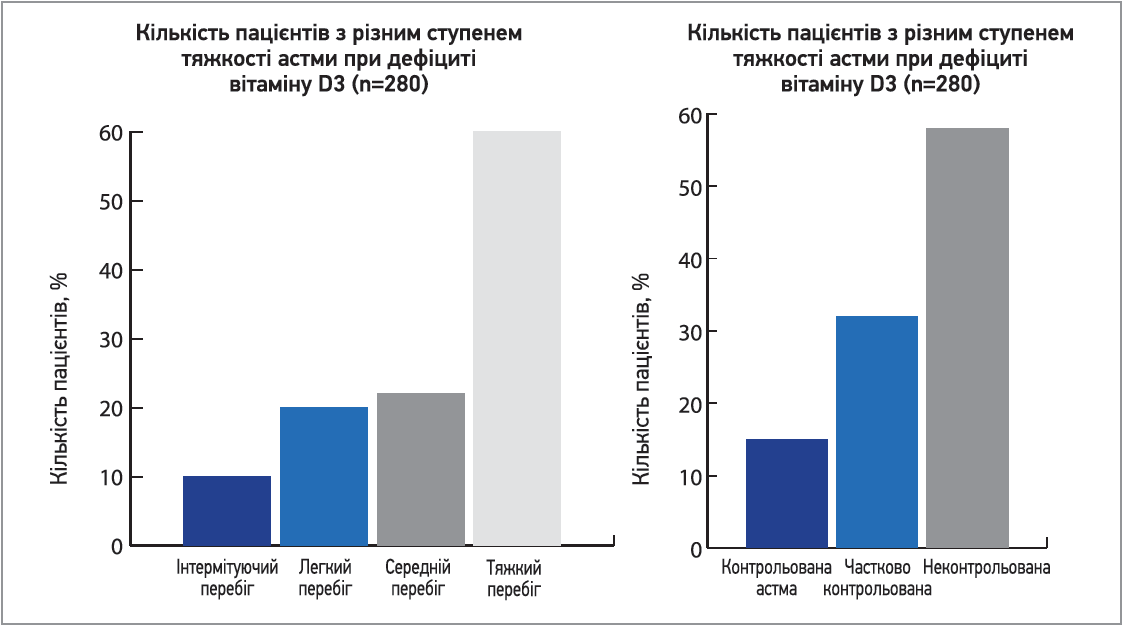
Тяжкість перебігу та контроль БА мають зворотний зв’язок з рівнем 25(ОН)D. За даними порівняльного дослідження K. Stephanie (2013), близько 60% пацієнтів з тяжким і неконтрольованим перебігом БА мають дефіцит вітаміну D3 (рис. 3).
Рис. 3. Дані порівняльного дослідження рівня вітаміну D3 в пацієнтів з БА
Щоденне споживання 2000 МО вітаміну D3 здатне суттєво зменшувати частоту загострень БА. За даними метааналізу 7 рандомізованих досліджень, додаткове застосування вітаміну D3 в пацієнтів з астмою (n=955) спричиняло:
- зменшення частоти загострень астми на 31%;
- зменшення частоти загострень астми, що потребували застосування системних КС, на 26%;
- зменшення частоти загострень астми, котрі потребували госпіталізації, на 54% (David A., 2017).
Для обрання оптимальної дози вітаміну D3 рекомендується провести визначення концентрації 25(ОН)D у плазмі крові. Рівень 25(ОН)D >30 нг/мл свідчить про достатнє забезпечення вітаміном D3, 21-30 нг/мл – про його недостатність, <20 нг/мл – про виражений дефіцит.
Якщо концентрація 25(ОН)D становить
10 нг/мл, рекомендована терапевтична доза вітаміну D3 складає 4000 МО/добу, 15 нг/мл – 3000 МО/добу, 20 нг/мл – 2000 МО/добу, 25 нг/мл – 1000 МО/добу.
Перелічені дозування спрямовані на досягнення цільової концентрації
25(ОН)D 30 нг/мл. Повторне визначення рівня 25(ОН)D слід проводити після 3-6 міс лікування.
Дорослим пацієнтам з ХОЗЛ і БА з метою підвищення ефективності лікування та профілактики загострень завдяки поліпшенню імунної відповіді доцільно призначити водний розчин вітаміну D3 – Аквадетрим (1 крапля містить приблизно 500 МО вітаміну D3) або його масляний розчин – Олідетрим (капсули по 1000, 2000 або 4000 МО вітаміну D3).
Профілактична доза вітаміну D3 становить 1000-2000 МО щодня (2-3 курси/рік по 30 днів); терапевтична – 4000 МО щодня (залежно від ступеня дефіциту) впродовж 30-45 днів з подальшим переходом на профілактичне дозування.
Отже, сьогодні лікарі в арсеналі мають доступні, ефективні, безпечні засоби контролю БА та ХОЗЛ і профілактики їхніх загострень, однак для досягнення помітних результатів терапії слід не забувати використовувати їх у своїй практичній діяльності.
Підготував В’ячеслав Килимчук