30 листопада, 2021
Вибір стратегії ведення осіб із фібриляцією передсердь: що важливіше – ритм або частота?
Актуальним питанням сучасної кардіології залишається вибір оптимальної тактики ведення пацієнтів із порушеннями серцевого ритму. Одним із поширених різновидів аритмії є фібриляція передсердь (ФП). Із доповіддю про особливості антиаритмічної терапії (ААТ) у хворих на ФП на XXII Національному конгресі кардіологів виступив завідувач кафедри функціональної діагностики Національного університету охорони здоров’я України (м. Київ), д. мед. н., професор Олег Йосипович Жарінов.
 Згідно з даними проведеного у Швеції дослідження, що включало більш як 270 тис. пацієнтів із ФП, вперше діагностована ФП є незалежним фактором ризику смерті (Andersson et al., 2013). Серед чинників, які визначають погіршення прогнозу в осіб із ФП, – наявність гострої «фонової» хвороби серця і потенційний ризик появи життєво небезпечних аритмій.
Згідно з даними проведеного у Швеції дослідження, що включало більш як 270 тис. пацієнтів із ФП, вперше діагностована ФП є незалежним фактором ризику смерті (Andersson et al., 2013). Серед чинників, які визначають погіршення прогнозу в осіб із ФП, – наявність гострої «фонової» хвороби серця і потенційний ризик появи життєво небезпечних аритмій.
Крім того, є ускладнення, специфічні для ФП:
- тромбоемболії;
- тахікардіоміопатії;
- загроза розвитку серцевої недостатності (СН);
- когнітивні розлади;
- зниження якості життя хворих.
Ризики зростають у міру прогресування аритмії (Stambler et al., 2003). Частота виявлення СН в осіб із різними формами ФП варіює від 29,8% при вперше виявленому епізоді до 32,9 і 44,3% при пароксизмальній та персистентній формах відповідно, а також до 55,6% при перманентній формі (Cardoso et al., 2013).
При виборі стратегії лікування пацієнта з аритмією постає дискусійне запитання: що важливіше – ритм чи частота серцевих скорочень (ЧСС)? У даній ситуації необхідно мати задокументований епізод порушення серцевого ритму, за першого звернення – спробувати зареєструвати аритмію за допомогою неінвазивних, або, у разі високого ризику, інвазивних методів дослідження. Це дозволить обрати оптимальний підхід до терапії. Також доцільно обговорювати тактику лікування при персистентній чи тривало персистентній ФП, наявних частих пароксизмах ФП чи неефективності ААТ.
У дослідженні AFFIRM (2002) порівнювали схеми ведення хворих на ФП із контролем ритму або ЧСС з позиції прогнозу щодо виживання. Було продемонстровано, що різниця показників смертності від усіх причин у зазначених підгрупах становила 23,8 і 21,3% відповідно. Предиктором виживання, зокрема, було тривале збереження синусового ритму, відношення ризику (ВР) становило 0,54. Такі самі висновки науковці зробили за результатами випробування EAST-AFNET 4, зауваживши, що саме ранній контроль синусового ритму має кращі прогнози (Kirchhof et al., 2020).
За словами спікера, ефективний контроль ритму дозволить відтермінувати час до формування у хворого постійної форми ФП і мати кращі прогнози для виживання. Результати дослідження EAST-AFNET 4 демонструють ефективність стратегії для пацієнтів віком від 70 років, у яких анамнез захворювання на ФП становив менш ніж один рік, а у 38% учасників це був перший симптомний епізод. У 90% хворих до терапії були включені антикоагулянти.
Дослідники отримали такі результати:
- Контролю ритму за допомогою антиаритмічних препаратів (ААП) досягнуто у 87% пацієнтів.
- Лише 8% хворих потребували лікування за допомогою радіочастотної катетерної абляції (РЧКА) на момент початку спостереження і 20% – протягом наступних двох років.
- Ранній контроль ритму асоціювався зі зниженням частоти серцево-судинної смертності (ВР 0,72) та інсультів (ВР 0,65).
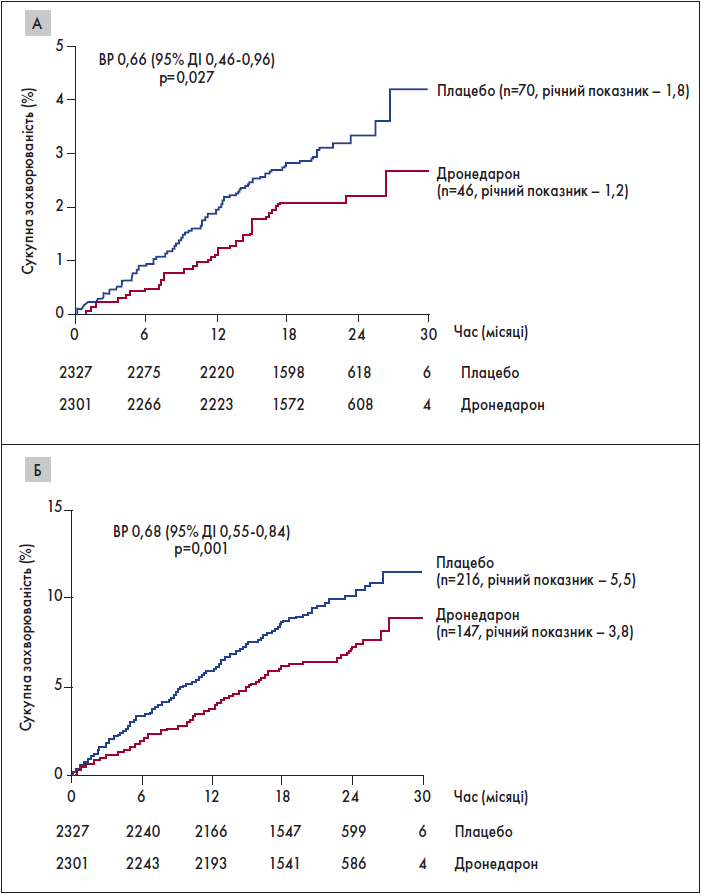
Окрім того, ефективність ААТ у запобіганні інсульту й серцево-судинним ускладненням доведено у дослідженні ATHENA (рисунок) (Connolly et al., 2009). Автори виявили зменшення кількості та тривалості пароксизмів ФП на тлі приймання ААП ІІІ класу дронедарону порівняно із плацебо.
Рисунок. Порівняння ефективності дронедарону порівняно із плацебо щодо попереджання інсультів (А) та серцево-судинних ускладнень (Б)
Одним із представників групи ААП ІІІ класу є аміодарон, ефективність якого доведено для збереження синусового ритму (Aggarwal, 2000). На сучасному фармацевтичному ринку України даний ААП представлений препаратом Кордарон («Санофі»).
Серед критеріїв вибору на користь стратегії контролю ритму при симптомній ФП слід виділити (ESC, 2020):
- молодий вік;
- перший епізод ФП або короткий анамнез захворювання;
- наявну тахікардіоміопатію;
- помірну дилатацію лівого передсердя чи порушення внутрішньопередсердної провідності;
- відсутність виразних супутніх хвороб, труднощів контролю ЧСС або зв’язку ФП із гострою хворобою;
- бажання пацієнта.
У консенсусі Європейської асоціації серцевого ритму (EHRA) та Європейського товариства кардіологів (ESC) щодо клінічного застосування ААП і прийняття клінічних рішень, в якому описані різні аритмогенні ефекти ААП, відзначено найнижчий показник для аміодарону – 0,7%. Також у документі вказані особливості застосування ААТ при структурній хворобі серця, зокрема стосовно того, що слід уникати використання ААП класів ІА, ІС і ІІІ, крім аміодарону і соталолу, в пацієнтів із виразною структурною хворобою серця (як-то дилатаційна кардіоміопатія, дисфункція лівого шлуночка, інфаркт/ішемія міокарда).
Обмеженням для використання аміодарону може бути тривалий QТ. Зміни на електрокардіограмі, при яких потрібно розглядати питання щодо припинення ААТ для аміодарону: симптомна брадикардія та збільшення тривалості корегованого QTc >500 mc (Dan et al, 2018).
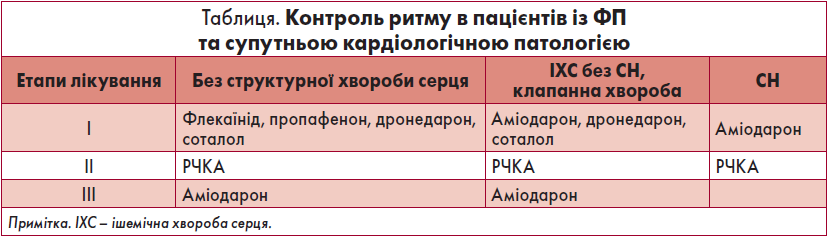
Також Олег Йосифович представив положення настанови ESC (2021) щодо контролю ритму в пацієнтів із симптомною ФП (при збереженні симптомів на тлі контролю ЧСС). Відповідно до рекомендацій, продемонстроване важливе місце аміодарону в арсеналі ААП (таблиця).
Стратегія терапії при рецидиві ФП на тлі аміодарону має декілька варіантів:
- Підвищення дози аміодарону із залученням β-блокатора.
- Катетерне лікування.
- Зміна тактики лікування ФП.
На сьогодні у лікуванні пацієнтів із ФП пріоритетною є тактика збереження ритму. Кордарон являє собою потужний засіб ААТ в арсеналі сучасного кардіолога.
Підготувала Ольга Загора