8 липня, 2022
Критерії безпеки вазотропних засобів із позицій клінічної фармакології: оцінка ризиків і шляхів оптимізації терапії в ангіоневрології
 Одними з провідних проблем сучасної клінічної нейрофармакології є розроблення та впровадження в клінічну практику ефективних і безпечних лікарських засобів нейротропного типу дії. Це пов’язано з подальшою актуалізацією нервової та психічної патології як однієї з провідних причин захворюваності, інвалідизації та смертності населення, особливо в розвинених країнах.
Одними з провідних проблем сучасної клінічної нейрофармакології є розроблення та впровадження в клінічну практику ефективних і безпечних лікарських засобів нейротропного типу дії. Це пов’язано з подальшою актуалізацією нервової та психічної патології як однієї з провідних причин захворюваності, інвалідизації та смертності населення, особливо в розвинених країнах.
Важливо підкреслити, що в сучасній клінічній практиці не меншу (а нерідко й більшу) роль, аніж ефективність впливу на патогенез та/або симптоматику тієї чи іншої патології центральної нервової системи (ЦНС), відіграє безпека застосування лікарського засобу. Загалом безпека фармакотерапії в конкретного пацієнта визначається низкою чинників:
1) властивостями самого препарату спричиняти ті чи інші побічні дії;
2) індивідуальною непереносимістю препарату;
3) наявністю супутньої патології (чинник коморбідності);
4) віком пацієнта (зміною фармакодинаміки та фармакокінетики при старінні);
5) поєднаним застосуванням різних препаратів в умовах комбінованої терапії (чинник поліпрагмазії).
Отже, всі критерії безпеки можна розподілити на дві групи:
- об’єктивні (пов’язані з особливостями конкретного препарату);
- суб’єктивні (пов’язані з особливостями фармакотерапії конкретного пацієнта).
Якщо суб’єктивні критерії визначаються суто індивідуальними характеристиками пацієнта, то об’єктивні критерії поняття «безпека» в клінічній фармакології є більш формалізованими. У клінічних випробуваннях, виконаних у сучасному форматі, до них передусім зараховують:
- відсутність або мінімальну вираженість побічних ефектів;
- відсутність серйозних побічних ефектів.
Саме з погляду цих критеріїв має сенс оцінити ризики застосування та можливості їх мінімізації для однієї з найширше використовуваних в ангіоневрології груп лікарських засобів – вазотропів центрального типу дії. Враховуючи те що переважна більшість таких засобів має також більшою чи меншою мірою виражені ноотропні ефекти, здебільшого застосування центральних вазотропів дає можливість уникнути супутнього призначення «чистих» ноотропних препаратів у разі судинної когнітивної дисфункції, хоча й щодо цього є низка спірних моментів, про які йтиметься далі.
Згідно із загальноприйнятою думкою вазотропи, як і ноотропи, є однією з найбезпечніших груп препаратів не тільки серед нейротропних засобів, а й у фармакології загалом. Сприятливі фармакокінетичні параметри, мінімальна вираженість лікарських взаємодій, обмежена кількість побічних ефектів і незначна кількість серйозних побічних ефектів, безрецептурний продаж багатьох їхніх представників призвели до широкого застосування ноо- та вазотропних засобів, але при цьому нерідко й до безсистемного та неконтрольованого їх прийому. Проте ставлення до цих засобів як до препаратів на кшталт вітамінів і рослинних сиропів, тобто «від усіх хвороб одразу» (нерідко далеких від порушень мозкового кровообігу), в тому числі від головного болю, запаморочення, сонливості або безсоння, депресії, тривоги тощо, здатне обернутися серйозними ризиками [2, 8].
Аксіомами для практичного лікаря мають стати такі положення:
1) призначення вазотропів і ноотропів має здійснюватися лише за чітко встановленого діагнозу та за конкретними показаннями;
2) необхідно дотримуватися курсового та добового дозового режимів;
3) потрібно враховувати можливість несприятливого поєднання різних препаратів у разі супутнього прийому;
4) потрібно враховувати вік хворого та наявність супутньої патології;
5) слід максимально, наскільки це можливо, скорочувати вимушену поліпрагмазію.
Можливі ризики та небезпеки ноотропної фармакотерапії доцільно розглянути на прикладі окремих засобів цієї групи, що часто застосовуються в ангіоневрології.
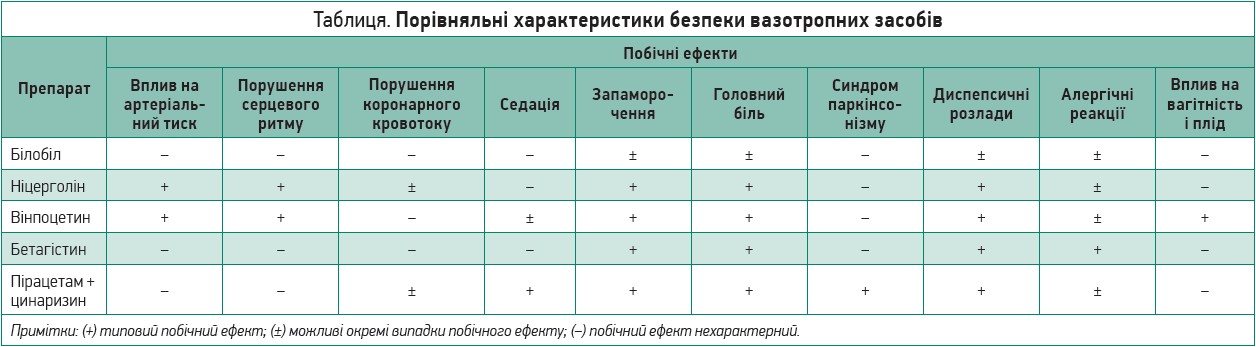
Ніцерголін давно й широко застосовується в клінічній практиці як вазотропний засіб переважно центрального типу дії з холінергічними та ноотропними властивостями. Проте побічні ефекти ніцерголіну пов’язані здебільшого з його α-блокувальним впливом на центральні та периферичні судини – еритема, гіперемія обличчя, тахікардія або брадикардія, ортостатична гіпотензія чи навіть колапс (за парентерального введення). Загальноактивувальні ефекти ніцерголіну щодо ЦНС визначають часті випадки запаморочення, головного болю, порушень сну. Холіноміметичні властивості ніцерголіну щодо шлунково-кишкового тракту та підвищення шлункової секреції можуть спричиняти розвиток диспепсичних розладів. Серйознішим ризиком у разі призначення ніцерголіну є підвищення потреби міокарда в кисні, що може спричиняти загострення стенокардії або аритмії, особливо при відповідному анамнезі. Нарешті, з особливою обережністю слід застосовувати ніцерголін за супутнього прийому гіпотензивних засобів і антикоагулянтів, що майже завжди застосовуються в ангіоневрології як компоненти комбінованої терапії [17, 23].
Отже, побічні ефекти ніцерголіну насамперед пов’язані з дисфункцією ЦНС і серцево-судинної системи, тобто ключових у розвитку цереброваскулярної патології, тому призначення цього препарату в ангіоневрологічній практиці має суттєві обмеження (артеріальна гіпотензія, стенокардія, аритмії) та потребує серйозної оцінки співвідношення ризик/користь під час прийняття рішення про початок терапії.
Вінпоцетин також є класичним центральним вазотропом із ноотропним компонентом дії. Донедавна його розглядали як досить безпечний препарат, хоч і з низкою побічних ефектів із боку серцево-судинної системи – гіпотензія, тахікардія (при парентеральному введенні), іноді екстрасистолії, що можуть бути клінічно значущими. Також можливі такі побічні ефекти, як головний біль, запаморочення та диспепсичні реакції [5, 10, 11]. Усе разом узяте змушує з особливою обережністю підходити до призначення препарату в деяких категорій пацієнтів.
Бетагістин, хоч і не є представником вазотропних засобів, досить часто прописується пацієнтам із запамороченням на тлі хронічної церебральної судинної недостатності. Значні побічні ефекти бетагістину, крім випадків головного болю та порушень рівноваги (можуть бути дуже небезпечними в літньому віці), меншою мірою пов’язані з ЦНС. Велику проблему становлять диспепсичні розлади (нудота, блювання, діарея) [9, 15] та виражені алергічні реакції (висип, набряки), пов’язані з гістамінергічними властивостями бетагістину [18]. Тобто бетагістин має досить серйозні ризики застосування, тому терапія цим засобом потребує ретельного лікарського контролю.
Особливе місце в ангіоневрологічній практиці посідають комбіновані лікарські засоби. Найвідомішим прикладом є поєднання класичного ноотропа пірацетаму та вазотропа цинаризину – така комбінація видається цілком доцільною. Важливо, проте, враховуючи масове призначення аналогічних засобів, чітко визначити потенційний ризик. Він пов’язаний із дуже серйозним ускладненням, що відзначається на тлі прийому цинаризину, – розвитком синдрому лікарського паркінсонізму.
За сучасними даними, цинаризин-індукований паркінсонізм становить близько 43% усіх випадків лікарського паркінсонізму [14]. Цей феномен має чітко виражений вік-залежний характер: що старший пацієнт, то ймовірнішим є розвиток у нього проявів паркінсонізму в результаті прийому цинаризину [22]. Це ускладнення безпосередньо пов’язане з дозою препарату та тривалістю його прийому [21]. Клінічними особливостями цинаризин-індукованого паркінсонізму є переважання симптому тремору, а також несприятливі прогностичні характеристики [14, 22].
Крім того, цинаризин має здатність провокувати розвиток депресій, а також зумовлювати седативний ефект і загальмованість [16], що обмежує можливість керування транспортними засобами та роботу з приладами. Цей ефект потенціюється при супутньому прийомі алкоголю, снодійних та інших нейротропних засобів. Усе це може суттєво впливати на повноцінну реалізацію соціальної функції пацієнтів – роботу, навчання тощо.
Відповідно, цинаризин, незважаючи на позитивні вазотропні ефекти, є потенційно досить небезпечним засобом з огляду на частоту й серйозність його побічних ефектів, особливо при довготривалому прийомі. Це важливо, адже комбінація призначається переважно особам похилого та старечого віку при різних формах хронічної цереброваскулярної недостатності, судинної деменції тощо, які потребують тривалої курсової терапії. У поєднанні з широко відомими побічними ефектами пірацетаму (збудливість, дратівливість, агресивність, головний біль, диспепсичні розлади, а в літньому віці – можливе посилення проявів коронарної недостатності) призначення комбінації пірацетаму з цинаризином не може бути широко рекомендовано в геріатричній практиці, в пацієнтів із патологією серцево-судинної системи, тобто в переважної більшості ангіоневрологічних пацієнтів.
Отже, проблема безпеки вазотропної фармакотерапії, враховуючи широку популярність цих засобів у багатьох галузях медицини, стає однією з найактуальніших у клінічній практиці. На чільне місце постає питання вибору максимально безпечного й ефективного вазотропного препарату для лікування тієї чи іншої патології. У цьому відношенні особливий інтерес становлять препарати гінкго.
Препарати гінкго нині є одними з найпопулярніших лікарських засобів вазотропного та ноотропного типів дії. Крім власне судинного механізму дії вони мають також антиоксидантний, мембраностабілізувальний, нейромедіаторний і нейротрофічний ефекти. Основні біологічні ефекти пов’язані з наявністю в їхньому складі флавонових глікозидів, терпенлактонів (гінкголіди, білобаліди), проантоціанідів і біологічних кислот. Ці препарати поєднують нейро-, геро- та стресопротекторний потенціал, а принциповими особливостями, що відрізняють препарати гінкго від інших ноотропних і вазотропних засобів, є [1, 3, 5, 6, 12]:
1) множинність фармакологічних ефектів і багатогранність впливу на нейрометаболічні, нейромедіаторні та судинні зміни в ЦНС в умовах ішемії та гіпоксії;
2) максимальна фізіологічність впливу на ЦНС;
3) поєднана фармакотерапевтична та фармакопрофілактична дія;
4) високий рівень безпеки, що визначається як природністю цих препаратів, так і якістю їх виробництва.
Слід наголосити, що останній критерій стосується тільки еталонних препаратів гінкго з максимальним ступенем очищення рослинної сировини, які оптимально поєднують ефективність і безпеку застосування. Це важливо, оскільки на відміну від інших вазотропів і ноотропів безпека цих засобів не корелює зі зменшенням дози, а визначається виключно ступенем очищення лікарської сировини. Якщо еталонні препарати гінкго характеризуються виключно високою безпекою, порівнянною з плацебо, то численні генеричні препарати гінкго та гінкговмісні дієтичні добавки з недостатнім ступенем очищення лікарської сировини здатні (особливо при супутніх інвазивних діагностичних або хірургічних утручаннях) призводити до розвитку серйозних геморагічних ускладнень унаслідок токсичної дії надлишкових концентрацій гінкго-кислот. При цьому спеціально проведені рандомізовані подвійні сліпі плацебо-контрольовані дослідження високих терапевтичних доз стандартизованого високоочищеного екстракту гінкго (до 240 мг/добу) не виявили підвищення ризику будь-яких ускладнень у ході лікування [13, 19].
Тому застосування еталонних препаратів гінкго дає змогу розв’язати завдання, недосяжне в разі призначення інших вазотропних і ноотропних засобів – поєднання максимальної ефективності завдяки застосуванню високих дозових навантажень зі збереженням максимальної безпеки завдяки використанню високоочищеної лікарської сировини. При цьому застосування еталонних препаратів гінкго у зв’язку з мінімальним потенціалом міжлікарської взаємодії з іншими лікарськими засобами, а також відсутністю вікових змін у процесі біотрансформації їхніх основних біологічно активних інгредієнтів дає змогу вирішувати два найважливіші клінічні завдання в ангіоневрології:
- гарантування безпеки комбінованої терапії з іншими нейротропними та соматотропними засобами;
- гарантування безпеки застосування в осіб літнього та старечого віку – основній групі пацієнтів із цереброваскулярною патологією.
Серед численних гінкговмісних препаратів, представлених в Україні, на особливу увагу заслуговує один із найбільш відомих і широко застосовуваних – Білобіл (KRKA, Словенія). Препарат випускається в трьох дозових формах, які містять стандартизований високоочищений екстракт гінкго, – Білобіл (40 мг в 1 капсулі), Білобіл Форте (80 мг в 1 капсулі) та Білобіл Інтенс, що містить максимальну дозу екстракту гінкго – 120 мг в 1 капсулі. Застосування препарату Білобіл Інтенс допомагає оптимізувати вазотропну фармакотерапію найрізноманітніших патологій в ангіоневрологічній практиці – від транзиторних ішемічних атак до судинної деменції 1-2 ступенів, у тому числі всіх клінічних форм хронічної ішемії головного мозку, – та забезпечити високі стандарти безпеки [3, 4, 7]. Водночас застосування засобів Білобіл і Білобіл Форте показано переважно в загальномедичній практиці при когнітивних порушеннях у поєднанні із загальномозковою симптоматикою (запаморочення, дзвін у вухах) у результаті хронічного стресу або на тлі психосоматичної патології, а також у разі початкових проявів атеросклерозу судин мозку в осіб похилого та старечого віку з явищами помірно вираженого когнітивного дефіциту (табл.).
На завершення варто зауважити, що одночасне забезпечення ефективності та безпеки фармакотерапії є одним із найскладніших завдань у клінічній неврології. Її вирішення пов’язане як із розробленням нових перспективних молекул і створенням на їхній основі нових лікарських засобів, так і з розширенням можливостей уже відомих препаратів і сполук. У цьому плані подальша інтенсифікація клінічних досліджень препарату Білобіл Інтенс і вдосконалення стратегії та схем його практичного застосування набувають важливого значення в прогресі раціональної фармакотерапії в ангіоневрології.
Список літератури знаходиться в редакції.