30 листопада, 2022
Лікування гіперглікемії при цукровому діабеті 2 типу: консенсусний звіт ADA/EASD (2022)
Американська діабетична асоціація (ADA) та Європейська асоціація з вивчення діабету (EASD) випустили оновлений консенсус щодо ведення пацієнтів із гіперглікемією на тлі цукрового діабету (ЦД) 2 типу.
Фундаментальними аспектами менеджменту при ЦД 2 типу залишаються модифікація способу життя, медикаментозна терапія, психологічна підтримка та навчання пацієнта навичкам самоконтролю. Сьогодні в управлінні гіперглікемією з’являється дедалі більше можливостей, але сам процес прийняття рішень, як для провайдерів медичних послуг, так і для пацієнтів, можуть ускладнювати зростання кількості методів цукрознижувальної терапії та нові дані про переваги й ризики кожного із цих методів, що постійно з’являються. Консенсусний звіт ADA/EASD (2022) містить дані, що ґрунтуються на великій кількості нових доказів високої якості, потрібних для успішної клінічної практики. Нижче наведено загальні положення з розділів, які стосуються засобів і методів цукрознижувальної терапії.
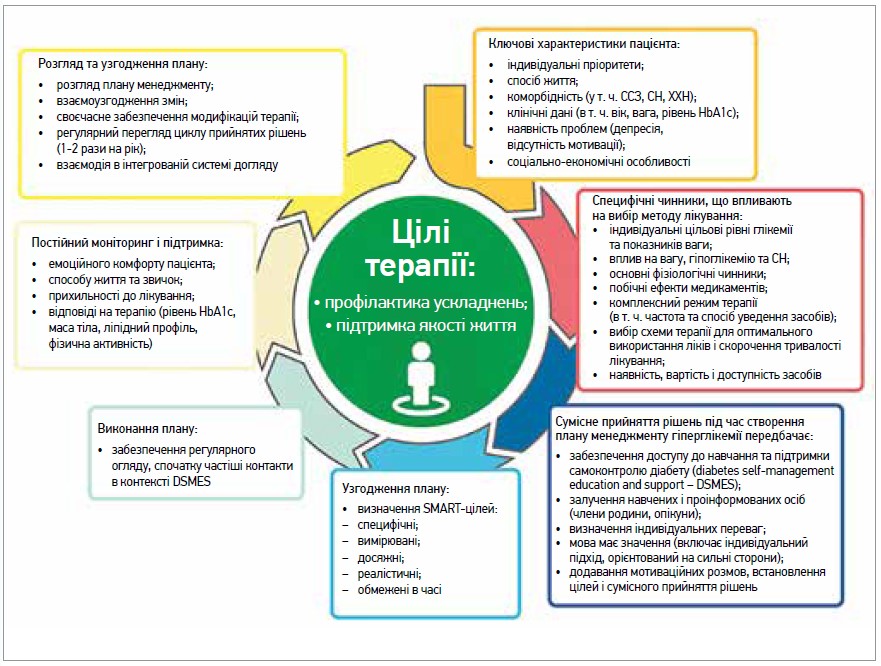
ЦД 2 типу є хронічним комплексним захворюванням, і його лікування потребує багатофакторної поведінкової й фармакологічної корекції, щоб запобігти або відстрочити ускладнення та зберегти якість життя (рис. 1). Комплексний підхід до терапії ЦД передбачає: контроль рівня глюкози в крові, маси тіла, серцево-судинних чинників ризику, супутніх захворювань і ускладнень. Ретельне врахування соціальних детермінант здоров’я й уподобань людей, які живуть із діабетом, має сприяти індивідуалізації цілей і стратегій лікування.
У цьому консенсусному звіті розглядаються підходи до контролю рівня глюкози в крові в невагітних дорослих із ЦД 2 типу. Принципи та підхід до досягнення цього узагальнено на рисунку 1. Ці рекомендації зазвичай не застосовуються до осіб із діабетом через інші причини, як-от моногенний діабет, вторинний діабет і ЦД 1 типу, або до дітей.
Рис. 1. Цикл прийняття рішень для персоніфікованого менеджменту глікемії при ЦД 2 типу
Обґрунтування, важливість і контекст цукрознижувальної терапії
Фундаментальні аспекти лікування діабету включають сприяння здоровій поведінці за допомогою лікувальної дієтологічної терапії, фізичної активності та психологічної підтримки, а також контролю маси тіла й консультування щодо зловживання тютюном за потреби. Це все часто надається в контексті навчання й підтримки самоконтролю діабету. Продемонстровано переваги застосування агоністів рецептора глюкагоноподібного пептиду‑1 (арГПП‑1) та інгібіторів натрійзалежного котранспортера глюкози 2 типу (іНЗКГ‑2) для осіб високого ризику з атеросклеротичними серцево-судинними захворюваннями (ССЗ), серцевою недостатністю (СН) або хронічною хворобою нирок (ХХН).
Цілі глікемічного лікування мають бути обрані індивідуально, враховуючи молодший вік (тобто <40 років), ризик ускладнень і супутні захворювання, а також вплив цих особливостей на ризик побічних ефектів терапії.
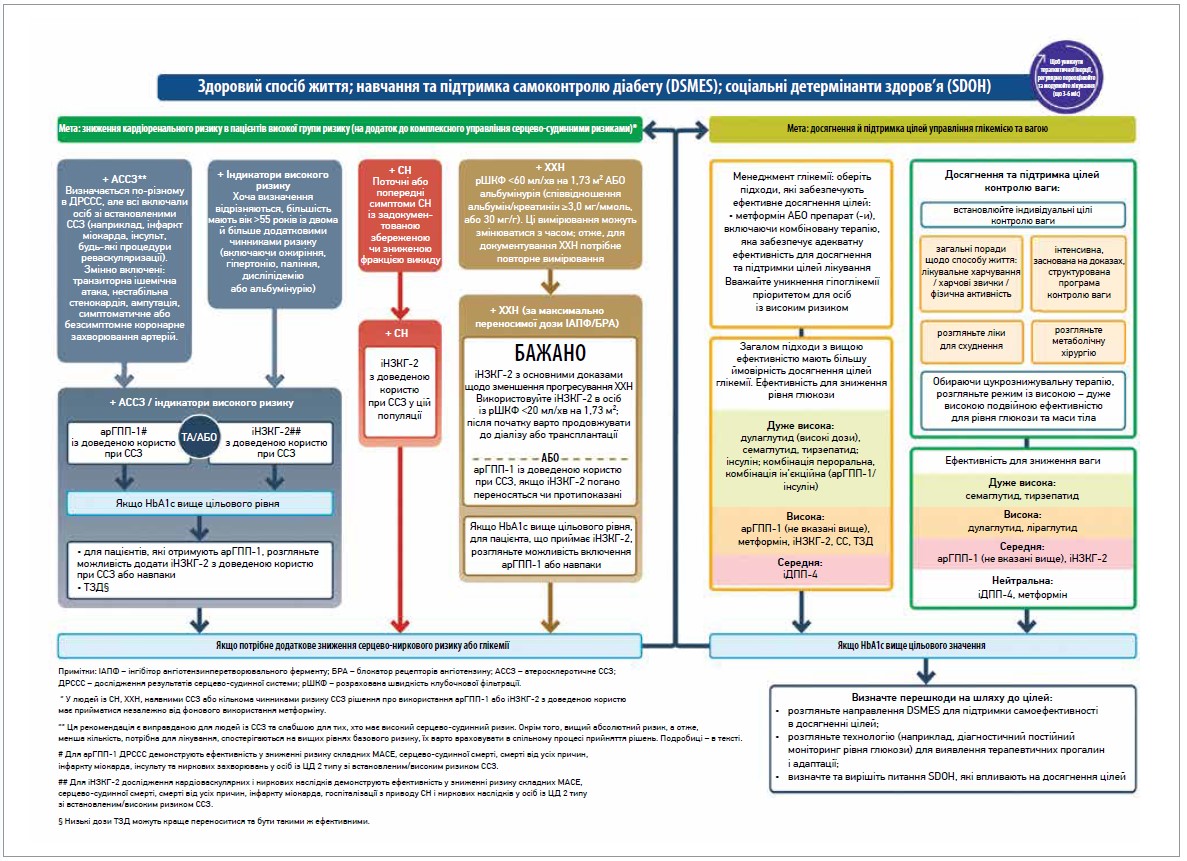
Рис. 2. Використання цукрознижуючих ліків в менеджменті цукрового діабету 2 типу
Сучасні принципи та підходи до персоніфікованої допомоги при діабеті (рис. 1) передбачають оцінку ключових характеристик і переваг для визначення індивідуальних цілей і стратегій лікування.
Зниження ваги як мета лікування
Зменшення маси тіла переважно розглядають як стратегію покращення рівня глікованого гемоглобіну (HbA1c) і зниження ризику ускладнень, пов’язаних із вагою. Проте нещодавно було визначено, що втрата ваги на 5-15% має бути основною метою лікування для багатьох людей, які живуть із ЦД 2 типу. Більша втрата ваги дає кращі результати. Втрата ваги на 5-10% покращує метаболізм, на 10-15% або більше – може мати ефект модифікації захворювання та сприяти ремісії діабету.
Моніторинг глікемії
Ефективність управління глікемією насамперед оцінюється шляхом визначення рівня HbA1c. Для більшості пацієнтів із мікросудинними ускладненнями й очікуваною тривалістю життя 10 років цільовим варто вважати рівень HbA1c ≤7%. При визначенні індивідуальних рівнів HbA1c потрібно враховувати їхню варіабельність і відхилення від середніх значень істинної глікемії пацієнта в певних етнічних групах, а також у разі станів, пов’язаних із патологією еритроцитів.
Регулярний самоконтроль глікемії є найбільш важливим для пацієнтів, які приймають інсулін. У людей із ЦД 2 типу, що не перебувають на інсулінотерапії, постійний самоконтроль глікемії має обмежену клінічну користь через потребу в додаткових навичках і вартість тестів. Проте моніторинг глікемії (особливо в поєднанні з психологічною підтримкою та навчанням) у деяких випадках може мати мотивувальний вплив на пацієнтів у контексті необхідності модифікації терапії та способу життя.
Оцінка серцево-судинного статусу
Основна причина смерті пацієнтів із ЦД 2 типу – атеросклеротичні ССЗ. ЦД сам собою є незалежним чинником ризику розвитку ССЗ, а більшість хворих мають і додаткові чинники, як-от артеріальна гіпертензія, дисліпідемія, ожиріння, ХХН, низька фізична активність, куріння.
Для визначення терапевтичного підходу першим кроком консенсус ADA/EASD (2022) пропонує оцінку серцево-судинного статусу в контексті комплексного управління ризиками розвитку ССЗ, запобігання або уповільнення прогресування ускладнень ЦД 2 типу та підтримання якості життя пацієнтів. Переваги контролю чинників ризику атеросклеротичних ССЗ продемонстровано в численних дослідженнях. Терапевтичні підходи до пацієнтів із СН й атеросклеротичними ССЗ представлено в рекомендаціях окремими алгоритмами.
Пацієнтам із ЦД 2 типу зі встановленим атеросклеротичним ураженням серця та судин як додаткову терапію призначають препарат із доведеною ефективністю щодо зниження кардіоваскулярного ризику та смертності від ССЗ.
Препарати для зниження рівня глюкози
Серцево-ниркові захисні цукрознижувальні препарати
Інгібітори натрійзалежного котранспортера глюкози 2 типу
іНЗКГ‑2 – це пероральні препарати, які знижують рівень глюкози в плазмі шляхом посилення екскреції глюкози із сечею. Вони мають проміжну та високу глікемічну ефективність із нижчою глікемічною ефективністю при нижчій швидкості клубочкової фільтрації. Проте сфера їх використання значно розширилася з огляду на дослідження серцево-судинних і ниркових наслідків. Дослідження продемонстрували їхню ефективність у зниженні ризику MACE, серцево-судинної смерті, інфаркту міокарда, госпіталізації з приводу СН і смертності від усіх причин, а також покращення ниркових наслідків в осіб із ЦД 2 типу з високим ризиком ССЗ.
Агоністи рецепторів глюкагоноподібного пептиду‑1
арГПП‑1 посилюють глюкозозалежну секрецію інсуліну, уповільнюють випорожнення шлунка, стримують підвищення глікемії після їди та знижують апетит і масу тіла. Крім покращення рівня HbA1c у дорослих із ЦД 2 типу, деякі арГПП‑1 також було схвалено для зниження ризику MACE у дорослих:
- зі встановленими ССЗ (дулаглутид, ліраглутид і підшкірний семаглутид);
- із численними серцево-судинними чинниками ризику (дулаглутид).
арГПП‑1 забезпечують відчуття насичення, сприяючи зменшенню споживання їжі. Найбільш частими небажаними явищами є побічні ефекти з боку шлунково-кишкового тракту (нудота, блювання та діарея), які можуть виникати на початку лікування й підвищення дози та зменшуються із часом. Тому рекомендується поступове титрування дози для пом’якшення цих небажаних явищ.
Деякі інші цукрознижувальні препарати
Метформін
Через високу ефективність у зниженні HbA1c, мінімальний ризик гіпоглікемії при застосуванні як монотерапії, потенціал помірної втрати ваги, хороший профіль безпеки та низьку вартість метформін традиційно рекомендований як цукрознижувальна терапія першого ряду для лікування ЦД 2 типу. Проте варто зазначити, що переваги арГПП‑1 та іНЗКГ‑2 для серцево-судинних і ниркових наслідків не залежали від застосування метформіну, тому ці препарати слід розглядати людям зі встановленим або високим ризиком ССЗ, СН або ХХН незалежно від застосування метформіну.
Інсулінотерапія
Основною перевагою інсулінотерапії є дозозалежне зниження глікемії в широких межах. Недоліки (крім гіпоглікемії) включають збільшення ваги, потребу в ін’єкціях і частому титруванні дози, постійний моніторинг глікемії. Також ефективність застосування інсуліну сильно залежить від його належного використання, що потребує навчання пацієнтів спеціальним навичкам, корекції дози залежно від дієти, ваги та фізичної активності. Терміни та спосіб уведення інсуліну (включаючи дозу) більше впливають на можливий розвиток несприятливих ефектів, аніж структурні відмінності його аналогів. У разі потреби застосування інсуліну призначають переважно його базальні аналоги. У відповідних розділах консенсусного звіту містяться докладні алгоритми інтенсифікації терапії із застосуванням інсуліну.
Комбінована терапія
Комбінація базального інсуліну з арГПП‑1 забезпечує більшу ефективність зниження глікемії, ніж монокомпонентна терапія, з меншим збільшенням ваги та нижчою частотою гіпоглікемії, ніж при інтенсифікованих схемах інсуліну, та кращою переносимістю з боку шлунково-кишкового тракту, ніж тільки арГПП‑1. У дослідженнях за участю людей із ЦД 2 типу, недостатньо контрольованим за допомогою базального інсуліну або арГПП‑1, перехід на фіксовану комбінацію базального інсуліну й арГПП‑1 продемонстрував значне покращення рівня глюкози в крові та досягнення цільових показників глікемії з меншою кількістю випадків гіпоглікемії, ніж у разі застосування лише базального інсуліну.
Комбінована терапія має кілька потенційних переваг, включаючи:
1) підвищену тривалість глікемічного ефекту;
2) одночасний вплив на різні патофізіологічні процеси, характерні для ЦД 2 типу;
3) позитивний вплив на комплаєнс;
4) додаткові клінічні переваги (наприклад, контроль глікемії та маси тіла з урахуванням профілю серцево-судинного ризику).
Перед призначенням інсуліну слід розглянути питання про застосування арГПП-1, якщо це можливо. Ці препарати дозволяють досягти цільових показників глікемії з меншим ризиком гіпоглікемії та збільшення ваги, ніж при застосуванні інсуліну.
Дослідження GRADE (Glycemia Reduction Approaches in Diabetes)
Започатковане в 2013 році багатоцентрове відкрите рандомізоване контрольоване дослідження «Підходи до зниження рівня глікемії при діабеті: порівняльна ефективність» (Glycemia Reduction Approaches in Diabetes – GRADE) проводилося в 36 дослідницьких центрах США. В ньому порівнювались 4 основні препарати для лікування ЦД 2 типу в комбінації з метформіном. Основні результати були опубліковані в двох статтях в The New England Journal of Medicine. Дослідження фінансувалося Національним інститутом діабету, захворювань органів травлення та нирок (NIDDK), що є частиною Національного інституту здоров’я (NIH).
У дослідженні взяли участь 5047 осіб із ЦД 2 типу, які вже приймали метформін. Учасники були випадковим чином розподілені в одну з 4 груп лікування. Три групи приймали метформін і ліки, які підвищують рівень інсуліну: ситагліптин, ліраглутид або глімепірид. Четверта група приймала метформін та інсулін гларгін U-100 – інсулін тривалої дії.
Дослідники виявили, що з-поміж 4 препаратів, схвалених Управлінням з контролю за продуктами харчування та лікарськими засобами США (FDA) для підтримання рівня глюкози в крові в рекомендованому діапазоні, інсулін гларгін і ліраглутид мали найкращі результати. Основним результатом був час до досягнення початкового рівня HbA1c ≥7%. Інсулін гларгін і ліраглутид були значно ефективнішими для досягнення та підтримання цільових показників HbA1c.
В осіб, які отримували ліраглутид, час утримання адекватного контролю глікемії (HbA1c ≤7%) був найдовшим серед препаратів порівняння:
- на 21 день більше, ніж для інсуліну гларгін;
- на 72 дні більше, ніж для глімепіриду;
- на 185 днів більше, ніж для ситагліптину.
Дослідження також розглядало вплив лікування на розвиток серцево-судинних захворювань, пов’язаних з діабетом. Дослідники виявили, що учасники групи ліраглутиду найменш схильні до серцево-судинних захворювань у порівнянні з іншими групами.
Крім того, учасники всіх груп лікування схудли. Протягом 4 років люди в групах ліраглутиду та ситагліптину втратили більше ваги (в середньому 3,16 та 1,81 кг відповідно), ніж у групах гларгіну та глімепіриду (менше 0,91 кг).
Дослідження також розглядало вплив лікування на розвиток серцево-судинних захворювань, пов’язаних з діабетом. Дослідники виявили, що учасники групи ліраглутиду найменш схильні до серцево-судинних захворювань у порівнянні з іншими групами.
Менеджмент гіперглікемії при ЦД 2 типу. Консенсусний звіт ADA та EASD, 2022 р.
Консенсусний звіт узагальнює велику кількість нещодавніх доказів, аби спростити для практикуючих лікарів прийняття клінічних рішень і зосередити їхні зусилля на наданні цілісної персоніфікованої допомоги.
Принципи медичної допомоги при ЦД 2 типу
Усім пацієнтам із ЦД 2 типу треба запропонувати доступ до поточних програм навчання та підтримання самоконтролю діабету.
Під час вибору глюкозознижувальних препаратів особливої уваги потребує оптимізація прихильності до лікування.
Медична дієтотерапія зосереджена на визначенні та формуванні стійких здорових дієтичних звичок і рекомендована для досягнення метаболічних цілей та цільової маси тіла.
Цілі SMART є більш ефективними для модифікації способу життя, ніж загальні рекомендації.
Фізична активність покращує глікемічний контроль і має бути важливим компонентом менеджменту ЦД 2 типу.
Спосіб життя та здорова поведінка при ЦД 2 типу
Дорослі з ЦД 2 типу повинні мати регулярну фізичну активність (>150 хв/тиж аеробної активності середньої та високої інтенсивності), їх слід мотивувати скорочувати тривалість сидіння та часто робити перерви під час сидіння.
Аеробну активність треба доповнювати тренуваннями на опір, гнучкість та/або баланс 2-3 рази на тиждень. Тренування балансу особливо корисне для літніх людей та осіб з обмеженою рухливістю / поганою фізичною витривалістю.
Втрата маси тіла завдяки здоровій поведінці може сприяти зниженню рівня глюкози в крові та зменшити інші фактори ризику, пов’язані із ССЗ.
Цілі лікування ЦД покликані запобігти ускладненням або відтермінувати їх розвиток та оптимізувати якість життя.
Ключові оновлення 2022
Наголошується на цілісному персоніфікованому та більш інтенсивному лікуванні; щоб уникнути терапевтичної інертності, слід розглядати призначення комбінованої терапії із самого початку лікування.
Досягнення та підтримання цільових показників глікемії і маси тіла однаково важливі, їх слід оцінювати одночасно з серцево-нирковим ризиком.
Метформін більше не є терапією першої лінії для всіх пацієнтів, оскільки використання арГПП‑1 та іНЗКТГ‑2 для осіб із встановленим АСССЗ або з декількома факторами ризику ССЗ слід розглядати не лише незалежно від початкового та цільового рівнів HbA1c, а й незалежно від застосування метформіну.
Атеросклеротичне серцево-судинне захворювання (АСССЗ) при ЦД 2 тип при ЦД 2 типу
В осіб зі встановленим АСССЗ слід використовувати арГПП‑1 із доведеною користю для зниження ризику великих несприятливих серцевих подій або іНЗКТГ‑2 з доведеною користю для зниження ризиків великих несприятливих серцево-судинних подій, госпіталізації з приводу СН та прогресування ХХН.
В осіб без встановлених ССЗ, але з кількома факторами ризику (вік ≥55 років, ожиріння, артеріальна гіпертензія, куріння, дисліпідемія, альбумінурія) можна використовувати арГПП‑1 з доведеною користю для зниження ризику великих несприятливих серцево-судинних подій або іНЗКТГ‑2 з доведеною користю для зниження ризиків великих несприятливих серцево-судинних подій, госпіталізації з приводу СН та прогресування ХХН.
В осіб зі встановленим ССЗ або кількома факторами ризику ССЗ рішення про використання арГПП‑1 або іНЗКТГ‑2 з доведеною користю ухвалюється незалежно від фонового використання метформіну або початкового рівня HbA1c.
Аналіз окремих компонентів великих несприятливих серцево-судиннних подій показав, що застосування арГПП‑1 знижувало всі три наслідки з вираженішим впливом на інсульт, дещо меншими впливами на серцево-судинну смерть та ІМ. Натомість використання іНЗКТГ‑2, хоча й знижувало серцево-судинну смертність, мало нейтральний вплив на інсульт.
Загалом вибір ліків для покращення серцево-судинних і ниркових наслідків не має відрізнятися в літніх осіб або залежно від статі.
Серцева недостатність (СН) при ЦД 2 типу
В осіб із СН зі збереженою або зниженою ФВ ЛШ слід застосовувати іНЗКТГ‑2, оскільки вони покращують наслідки щодо СН та нирок.
В осіб із СН можна розглянути призначення арГПП‑1, якщо потрібні додаткове зниження кардіоренального ризику ризику або контроль глікемії.
Хронічна хвороба нирок (ХХН) при ЦД 2 типу
В осіб із ХХН та рШКФ ≥20 мл/хв/1,73 м2 і відношенням альбумін/креатинін сечі >3,0 мг/ммоль (>30 мг/г) потрібно розпочати лікування іНЗКТГ‑2 з доведеною користю для зниження ризику прогресування ХХН.
Якщо таке лікування погано переноситься або протипоказане, можна розглянути призначення арГПП‑1 з доведеною користю для серцево-судинних наслідків для зниження ризику великих несприятливих серцево-судинних подій; лікування треба продовжувати, доки не буде показана замісна ниркова терапія. Прийом арГПП‑1 також рекомендований таким пацієнтам, якщо на фоні лікування іНЗКТГ‑2 показники HbA1c перевищують цільові значення
В осіб із ХХН іНЗКТГ‑2 та арГПП‑1 знижують ризик великих несприятливих серцево-судинних подій незалежно від рШКФ.
У людей із ХХН іНЗКТГ‑2 також знижують ризики госпіталізації з приводу СН та прогресування ХХН (включаючно з термінальною стадією хвороби нирок).
Важливе доповнення: Ліраглутид (Віктоза®) став першим неінсуліновим препаратом, затвердженим для лікування ЦД 2 типу в дітей. 2019 року Управління з контролю якості продуктів харчування та лікарських засобів США (FDA) схвалило застосування препарату Віктоза® для лікування педіатричних пацієнтів віком від 10 років із ЦД 2 типу. Невдовзі препарат Віктоза® було затверджено для використання в дітей та підлітків віком від 10 років із ЦД 2 типу Європейським агентством із лікарських засобів (ЕМА).
В Україні офіційно зареєстрованим ліраглутидом є також препарат Віктоза®, показанням для застосування якого є:
– недостатньо контрольований ЦД 2 типу в дорослих, підлітків і дітей віком від 10 років як доповнення до дієти та фізичних вправ;
– у монотерапії, коли застосування метформіну вважається недоцільним через непереносимість або наявність протипоказань;
– у комбінації з іншими засобами для лікування діабету.
Davies M. J., Aroda V. R., Collins B. S., et al. Management of hyperglycemia in type 2 diabetes, 2022. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care. 2022; dci220034.
Медична газета «Здоров’я України 21 сторіччя» № 13 (530), 2022 р.