14 січня, 2023
Стандарти медичної допомоги «Мезотеліома очеревини»
Затверджено наказом Міністерства охорони здоров’я України від 20 червня 2022 року № 1049
Мезотеліома очеревини (МО) – рідкісне агресивне первинне злоякісне новоутворення, яке характеризується поширеними множинними метастатичними пухлинними вузликами, що виникають в очеревині. Згідно із загальноприйнятою класифікацією, розрізняють дифузну злоякісну мезотеліому очеревини (ДЗМО), а також пограничні форми: мультикістозну мезотеліому очеревини та добре диференційовану папілярну мезотеліому очеревини. Незважаючи на новітні досягнення в лікуванні МО, все ж наявні труднощі у проведенні рандомізованих досліджень через те, що МО трапляється рідко та має агресивну біологію. З огляду на необхідність стандартизування діагностики та лікування МО, міжнародна група онкології перитонеальної поверхні PSOGI доручила робочому комітету розробити відповідні клінічні рекомендації.
Злоякісна мезотеліома – це пухлина, яка уражає серозні оболонки, утворені мезотелієм, такі як плевра, очеревина, перикард і піхвова оболонка яєчка. ДЗМО виявляють у 7-30% всіх випадків [2]. Частота діагностування ДЗМО значною мірою варіює географічно. Найвищі показники спостерігають у Великій Британії, Австралії та Новій Зеландії, найнижчі – у Японії, Словенії та інших країнах Центральної Європи. У США рівень захворюваності сягає у середньому 1,94 та 0,41 на 100 000 чоловіків і жінок відповідно [3, 4]. Прогнозується, що в проміжку між 2005 і 2050 роками у США буде діагностовано близько 94 000 нових випадків мезотеліоми плеври та 15 000 випадків ДЗМО [2]. Тоді як існує істотна перевага в кількості чоловіків з діагнозом мезотеліома плеври, із 300-400 нових випадків ДЗМО щороку частота цієї патології у чоловіків і жінок у США залишається однаковою [5].
Стандарт 1. Організація надання медичної допомоги
Положення стандарту медичної допомоги
Медична допомога пацієнтам з МО надається в онкологічних закладах охорони здоров’я або підрозділах закладів охорони здоров’я (ЗОЗ), що надають високоспеціалізовану медичну допомогу пацієнтам з МО.
Медична допомога пацієнтам з МО має включати міждисциплінарну співпрацю та інтегроване ведення хворих мультидисциплінарною командою фахівців, яка займається або спеціалізується на злоякісних новоутвореннях перитонеальної поверхні. Лікарі різних спеціальностей мають бути обізнані про основні фактори ризику та клінічні прояви онкологічних захворювань з метою раннього виявлення та направлення пацієнта до онкологічного ЗОЗ.
Обґрунтування
ДЗМО – рідкісне агресивне первинне злоякісне утворення, яке характеризується поширеними множинними метастатичними пухлинними вузликами, що виникають в очеревині.
Відсутні дані щодо специфічної профілактики ДЗМО. Водночас відомо, що азбест є визнаним канцерогеном, який призводить до виникнення мезотеліоми плеври. Хоча існує нижча кореляція, однак азбест також є фактором ризику і для ДЗМО. Тому для профілактики (запобігання) розвитку ДЗМО необхідно уникати контактів з азбестом удома і на виробництві. Рання діагностика та початок лікування ДЗМО сприяє уникненню інвалідизації та передчасної смерті пацієнтів.
Ефективні системи комунікації, які відповідають конкретним потребам окремих осіб, є найважливішими для забезпечення своєчасної діагностики, направлення та лікування пацієнтів. Пацієнти з МО мають бути впевнені, що усі спеціалісти охорони здоров’я, які беруть участь у їхньому лікуванні, добре спілкуються між собою і з ними. Управління терапевтичним процесом мультидисциплінарною командою вважається найкращою практикою лікування, а також невід’ємною складовою скоординованої допомоги в онкології.
Критерії якості медичної допомоги
Обов’язкові
- Наявні локально узгоджені письмові документи, що координують та інтегрують медичну допомогу – первинну, вторинну, третинну – для забезпечення своєчасного направлення, діагностики та лікування пацієнтів з МО.
- Задокументований індивідуальний план допомоги, узгоджений з пацієнтом і доступний мультидисциплінарній команді, що містить інформацію про діагноз пацієнта, його лікування і подальше ведення.
- Пацієнти і (за згодою) члени сім’ї/особи, які здійснюють догляд, забезпечуються у доступній формі інформацією щодо їхнього стану, плану лікування і подальшого спостереження, навчання навичок, необхідних для поліпшення результатів медичної допомоги, контактів для отримання додаткової інформації та консультації.
Бажані
Особам, які зазнають впливу азбесту чи мали контакт з ним у минулому, рекомендувати пройти скринінгову програму, а також здійснювати ультразвукове дослідження очеревини щорічно, щоб підвищити шанс виявлення пухлини на ранній стадії.
Стандарт 2. Діагностика
Положення стандарту медичної допомоги
Діагноз ДЗМО встановлюється в онкологічному ЗОЗ на підставі клінічних, рентгенологічних і хірургічних даних, також може бути уточнений шляхом проведення цитологічного дослідження зразків аспірату, гістологічного висновку за матеріалами морфологічного дослідження біоптату пухлинного утворення.
Пацієнтам, яким встановлено діагноз ДЗМО, можуть призначатись додаткові дослідження з метою вибору стратегії лікування, проведення періопераційної підготовки, визначення прогнозу захворювання.
Обґрунтування
ДЗМО у більшості випадків є безсимптомною. Будь-які прояви хвороби є нечіткими і неспецифічними. Здебільшого захворювання діагностується на пізній стадії, і в середньому проміжок від появи симптомів до встановлення діагнозу складає близько 4 місяців. У багатьох випадках ДЗМО виявляють випадково: під час операцій на черевній порожнині (у пацієнтів з повільно прогресуючим перебігом) або ж як супутній прояв іншої патології.
Диференційна діагностика може включати такі часті патологічні стани, як наявність перитонеальних метастазів пухлин шлунково-кишкового тракту або раку яєчника.
Патологічна діагностика ДЗМО має включати сукупний розгляд належних даних. Мезотеліома часто характеризується рецидивуючим серозним випотом, а отже – зразки аспірату далі відправляють на цитологічне дослідження. Встановлення остаточного діагнозу ДЗМО за допомогою лише цитологічного методу залишається суперечливим та проблемним, оскільки його діагностична чутливість коливається від 30 до 75%. Крім того, цитологічний аналіз не дозволяє оцінити проліферативний індекс за допомогою Кі-67, який можна було б розцінювати як важливий прогностичний фактор і який відіграє фундаментальну роль у прийнятті терапевтичних рішень.
Магнітно-резонансна томографія (МРТ) є альтернативним методом візуалізації в поперечному розрізі та має перевагу над комп’ютерною томографією (КТ) у визначенні індексу PCI у разі злоякісних новоутворень перитонеальної поверхні.
Критерії якості медичної допомоги
Обов’язкові
- Заходи для встановлення діагнозу ДЗМО включають збір анамнезу, фізикальне обстеження з метою виявлення клінічних ознак, що дозволяють запідозрити наявність злоякісного новоутворення, інструментальні та лабораторні дослідження.
- Діагностична та передопераційна візуалізація ДЗМО здійснюється за допомогою КТ-сканування.
- Для морфологічної діагностики ДЗМО проводиться аналіз зразків тканин належної якості, отриманих шляхом трепанобіопсії або діагностичної лапароскопії, а не цитологічне дослідження серозної рідини чи матеріалу методом тонкоголкової аспіраційної біопсії.
- Результат гістологічного дослідження матеріалу має містити інформацію щодо гістологічного підтипу ДЗМО (епітеліоїдний, двофазний чи саркоматоїдний), індексу Ki-67 та стану лімфатичних вузлів (за необхідності).
- Гістологічну оцінку діагнозу ДЗМО має проводити фахівець, який спеціалізується на злоякісних новоутвореннях перитонеальної поверхні.
Бажані
6. За необхідності діагностична та передопераційна візуалізація ДЗМО здійснюється за допомогою МРТ.
7. Визначення початкового рівня СА-125, мезотеліну у сироватці крові при передопераційному обстеженні пацієнтів з ДЗМО.
8. Лапароскопічна діагностика під час передопераційної підготовки пацієнтів з ДЗМО може проводитися з метою визначення індексу PCI перед операцією та резектабельності пухлини.
9. Передопераційну лапароскопію, у разі її призначення, має виконувати хірург із досвідом втручань при злоякісних новоутвореннях перитонеальної поверхні; з уведенням троакарів по серединній лінії та можливістю їх видалення під час подальшої операції з метою запобігання рецидиву в місці троакарних проколів; з ретельним дослідженням черевної порожнини та визначенням перитонеального ракового індексу РСІ, серозної рідини та брижі. Слід уникати біопсії діафрагмової очеревини через виникнення місцевої запальної реакції з утворенням спайок, що перешкоджає подальшому проведенню діафрагмової перитонектомії.
10. Відеозапис процедури.
Стандарт 3. Лікування
Положення стандарту медичної допомоги
Спеціальне лікування ДЗМО полягає у застосуванні хірургічних і хіміотерапевтичних методів у різних поєднаннях, у тому числі гіпертермічної внутрішньочеревної хіміотерапії (HIPEC), а також симптоматичного лікування.
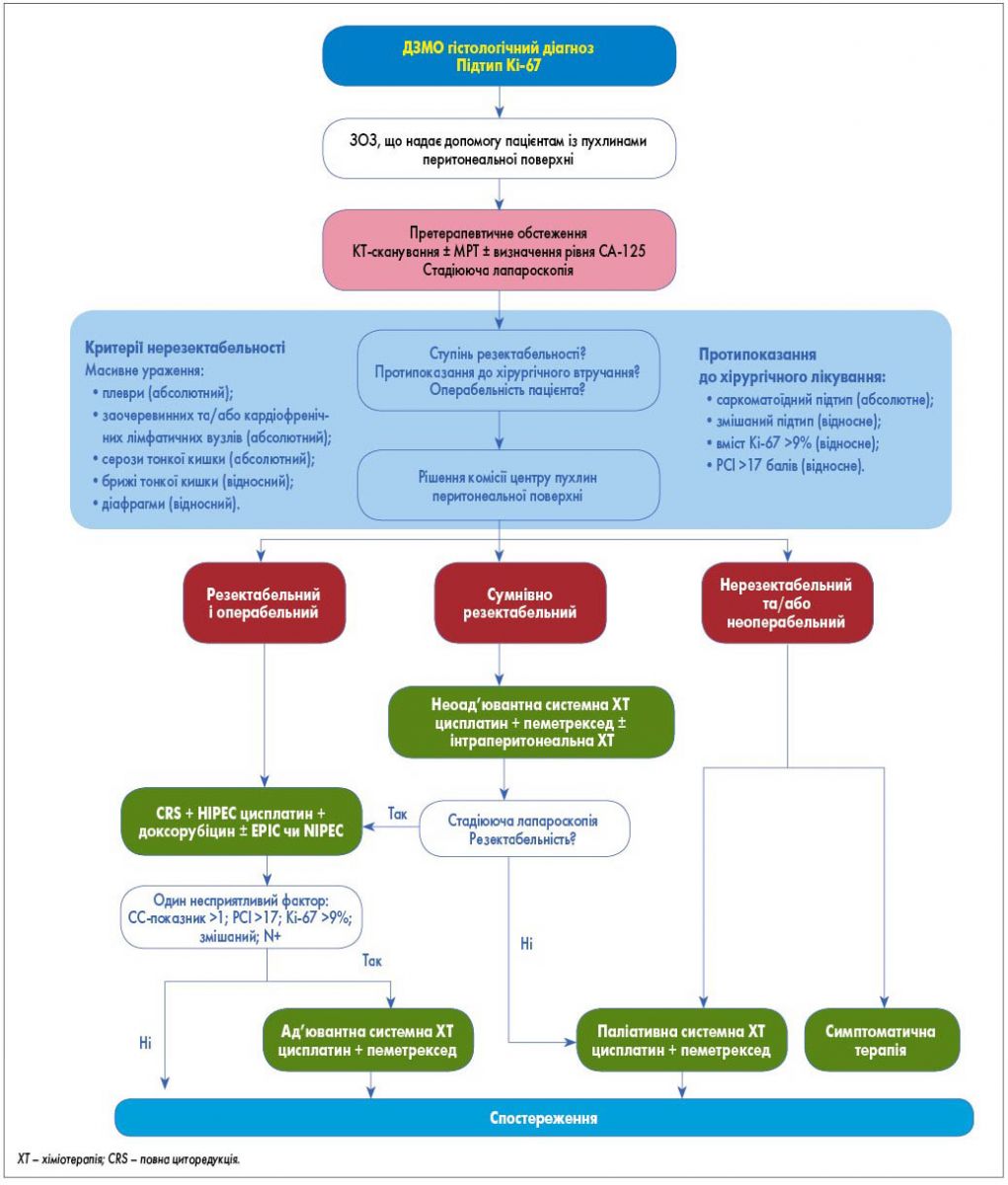
Вибір стратегії лікування ДЗМО визначається стадією захворювання, наявністю прогностичних факторів, резектабельністю перитонеальних метастазів (з метою досягнення повної циторедукції), віком і загальним станом пацієнта, його фізичною готовністю до хірургічного втручання (рис.).
Прогностичні критерії ефективності циторедуктивного втручання (повнота циторедукції CC):
- СС-0 – макроскопічні резидуальні пухлинні вогнища на очеревині після втручання відсутні;
- СС-1 – резидуальні вогнища діаметром не більше 2,5 мм;
- СС-2 – розмір резидуальних вузлів від 2,5 до 25,0 мм;
- СС-3 – розмір резидуальних пухлинних вузлів понад 25 мм.
Обґрунтування
Основні прогностичні фактори ДЗМО визначаються гістологічними даними (прогноз при епітеліоїдному типі кращий, ніж при саркоматоїдному або двофазному), також наявністю ураження лімфатичних вузлів та оцінкою повноти циторедукції (CC-0/1 краще, ніж CC-2 і CC-3; рис.). Проведення операції забезпечує найбільш тривалу виживаність пацієнтів із ДЗМО. Повна циторедукція (Cytoreductive surgery – CRS) зазвичай поєднується з HIPEC. Також відомо, що й інші параметри мають прогностичне значення, наприклад, експресія Ki-67.
За результатами комплексної передопераційної підготовки пацієнтів можна розділити на три групи:
- пацієнти з екстраперитонеальними метастазами та/або незадовільним загальним станом, який не дозволяє проведення серйозних хірургічних втручань на черевній порожнині та/або з явно нерезектабельними перитонеальними метастазами, виявленими на початковому дослідженні;
- пацієнти без екстраперитонеальних метастазів, що фізично готові до серйозного хірургічного втручання на черевній порожнині, з пухлиною, яка підлягає повній резекції;
- пацієнти, які не мають екстраперитонеальних метастазів, не є фізично готовими до серйозного хірургічного втручання на черевній порожнині, з пухлиною, яка не повністю піддається резекції або підлягає резекції шляхом кількох резекцій кишечнику, що, в свою чергу, сприятиме появі післяопераційних ускладнень (гранично-резектабельна пухлина).
Пацієнти першої групи можуть отримати позитивний результат від паліативного лікування, зокрема від системної ХТ, а також від лікування, спрямованого безпосередньо в порожнину очеревини, а саме – внутрішньочеревної ХТ. Хірургічне втручання можна розглядати у разі кишкової непрохідності або неконтрольованого болю у животі.
Другій групі рекомендоване радикальне лікування, що включає проведення повної циторедукції у поєднанні з HIPEC.
У пацієнтів третьої групи передопераційна підготовка включає обговорення можливості радикального хірургічного втручання. Найбільший виклик полягає у намаганнях підвищити ймовірність проведення радикального хірургічного втручання. Адже зменшення об’єму перитонеальної пухлини шляхом добре переносимого та ефективного передопераційного лікування є ключовим аспектом збільшення резектабельності та зменшення післяопераційних ускладнень.
Критерії якості медичної допомоги
Обов’язкові
- Неоперабельним пацієнтам і хворим з нерезектабельними ДЗМО (паліативним пацієнтам) слід пропонувати системну ХТ на основі препаратів платини. Найкращий режим лікування – комбінація цисплатину та пеметрекседу, інша схема лікування – поєднання цисплатину з гемцитабіном (табл.).

- Пацієнтам із ДЗМО, які отримували лікування CRS-HIPEC і мали принаймні один несприятливий фактор прогнозу (показник CC>1, саркоматоїдний або двофазний підтип, ураження лімфатичних вузлів, Ki-67 >9%, PCI >17), слід пропонувати ад’ювантну комбіновану системну ХТ.
- Пацієнтів з ДЗМО, які отримували лікування CRS-HIPEC та мали сприятливий прогностичний профіль (повна циторедукція, епітеліоїдний підтип, жодного ураження лімфатичних вузлів, Ki-67 ≤9% та PCI ≤17), можна лише спостерігати. Користь від ад’ювантної системної ХТ у цих пацієнтів не визначена.
- Лікування методом CRS-HIPEC є абсолютно протипоказаним для пацієнтів з ДЗМО за наявності саркоматоїдного типу пухлини за даними гістології; масивного ураження серозної оболонки тонкої кишки; супутнього ураження плеври та/або ураження ретроперитонеального та/або кардіофренічного лімфатичного вузла.
- Лікування методом CRS-HIPEC є відносно протипоказаним для пацієнтів з ДЗМО за наявності двофазного типу пухлини за даними гістології; пухлина не підлягає циторедукції до CC-0/1; Ki-67 >9% у передопераційному патологічному звіті; PCI >17 в передциторедукційному дослідженні; комбінації підмножини високого ризику з Ki-67 >9% та PCI >17 згідно з передопераційним обстеженням; масивного ураження брижі тонкої кишки та/або масивного ураження діафрагми.
Бажані
6. Застосування методу CRS-HIPEC рекомендується пацієнтам із ДЗМО замість паліативної допомоги за умови, що пацієнт перебуває у задовільному клінічному стані для серйозної операції, має резектабельну пухлину і що лікування проводиться у медичному закладі, який спеціалізується на злоякісних новоутвореннях перитонеальної поверхні.
7. Проведення HIPEC з використанням препаратів платини слід завжди розглядати після повної циторедукції аж до показника залишкової хвороби <2,5 мм у пацієнтів з ДЗМО замість інших поєднань препаратів з HIPEC.
8. Цисплатин і доксорубіцин вважаються найкращим режимом лікування, рекомендованим для HIPEC у пацієнтів із ДЗМО.
9. Локорегіонарна ад’ювантна терапія (EPIC та/або NIPEC) у контексті системної ХТ може бути запропонована пацієнтам з ДЗМО, які проходять CRS-HIPEC, за умови, що післяопераційні клінічні показники є задовільними.
10. Біопсія підозрілих заочеревинних лімфатичних вузлів і взяття проби на дослідження з непідозрілих вузлів можуть розглядатися під час циторедукції при ДЗМО з метою надання точнішої прогностичної характеристики пацієнта.
11. У пацієнтів з рецидивом ДЗМО із задовільним загальним станом, пухлиною, що піддається резекції, та сприятливим прогнозом (молодий вік, епітеліоїдний підтип пухлини, час до рецидиву >1 року, низький PCI), можна розглядати повторне застосування циторедукції та HIPEC.
12. Консультація фахівця з питань фертильності для жінок у пременопаузі, у яких діагностовано добре диференційовану папілярну МО і які є потенційними кандидатами на процедуру CRS-HIPEC.
13. У жінок репродуктивного віку з добре диференційованою папілярною МО без інших несприятливих прогностичних факторів, які є потенційними кандидатами на циторедукцію з/без HIPEC, що планують народити дитину, зберегти матку та яєчники, процедуру слід запропонувати після детальної консультації щодо ризиків і можливих ускладнень.
Стандарт 4. Подальше спостереження
Положення стандарту медичної допомоги
Через високу небезпеку виникнення рецидиву та/або іншої пухлини пацієнти з ДЗМО після спеціального лікування мають перебувати під спостереженням з плановими оглядами в онкологічному ЗОЗ, у якому отримували лікування, або за місцем реєстрації.
Пацієнт після спеціального лікування перебуває на обліку у лікаря загальної практики – сімейної медицини, який веде необхідну медичну документацію та сприяє дотриманню пацієнтом рекомендацій фахівців, у тому числі виконання плану спостереження.
Обґрунтування
Метою спостереження після лікування пацієнтів є виявлення потенційно резектабельних рецидивів і безперервна оцінка наслідків, пов’язаних із раннім і тривалим лікуванням. За досвідом головних центрів, які спеціалізуються на лікуванні новоутворень перитонеальної поверхні, режим подальшого спостереження може включати фізикальний огляд, КТ торакальної/черевної ділянки та визначення рівня онкомаркерів у сироватці крові через кожні 3-4 місяці протягом перших 2 років, потім – через кожні 6 місяців протягом 3 років, а далі щорічно.
Хоча ДЗМО має високу схильність залишатися всередині очеревини більшу частину свого природного розвитку, відома ціла низка випадків рецидиву за межами черевної порожнини після лікування. Невдале лікування може стати причиною рецидиву поза очеревиною, включаючи плевру, а також ретроперитонеальні лімфатичні вузли, тому на етапі спостереження слід проводити діагностичну візуалізацію не тільки черевної порожнини, а й грудної клітки.
Критерії якості медичної допомоги
Обов’язкові
- Пацієнти з ДЗМО після/без проведення спеціального лікування перебувають під спостереженням пожиттєво.
- Пацієнтам з ДЗМО після проведення CRS-HIPEC планове обстеження здійснюється через кожні 3-4 місяці протягом перших 2 років, потім через кожні 6 місяців протягом 3 років, а далі щорічно.
- План спостереження пацієнтів з ДЗМО після проведення CRS-HIPEC включає:
- опитування та фізикальний огляд;
- КТ грудної клітки/черевної порожнини/таза;
- визначення концентрації біомаркера CA-125;
- лабораторні дослідження за необхідності.
Індикатори якості медичної допомоги
Перелік індикаторів якості медичної допомоги
- Наявність у ЗОЗ клінічного маршруту пацієнта (КМП) з МО.
- Частка пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
- Частка випадків МО, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
- Виживаність пацієнтів з МО.
- Частка пацієнтів з ДЗМО, яким показане лікування із застосуванням методу CRS-HIPEC, пролікованих за допомогою цього методу.
Паспорти індикаторів якості медичної допомоги
1. Наявність у ЗОЗ КМП з мезотеліомою очеревини.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги: індикатор ґрунтується на положеннях Стандартів медичної допомоги «Мезотеліома очеревини».
Зауваження щодо інтерпретації та аналізу індикатора: цей індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинним Стандартам медичної допомоги цим індикатором висвітлюватися не може, але для аналізу вказаних аспектів необхідне обов’язкове запровадження КМП в ЗОЗ.
Бажаний рівень значення індикатора: 2022 рік – 90%; 2023 рік та подальший період – 100%.
Інструкція з обчислення індикатора. ЗОЗ, що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані подаються лікарями, які надають первинну медичну допомогу, лікарями-онкологами (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дані надсилаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів, які надають первинну медичну допомогу, лікарів-онкологів (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість лікарів, які надають первинну медичну допомогу, лікарів-онкологів (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою), зареєстрованих у районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, що містить інформацію про лікарів, які надають первинну медичну допомогу, лікарів-онкологів (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою), зареєстрованих на території обслуговування.
Чисельник індикатора складає загальна кількість лікарів, які надають первинну медичну допомогу, лікарів-онкологів (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою), зареєстрованих на території обслуговування, для яких задокументований факт наявності КМП з МО (наданий екземпляр КМП). Джерелом інформації є КМП, поданий лікарями, які надають первинну медичну допомогу, лікарями-онкологами (ЗОЗ, що забезпечують пацієнтів спеціалізованою/високоспеціалізованою медичною допомогою).
Значення індикатора наводиться у відсотках.
2. Частка пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги: індикатор ґрунтується на положеннях Стандартів медичної допомоги «Мезотеліома очеревини».
Зауваження щодо інтерпретації та аналізу індикатора: доцільно обраховувати індикатор окремо для лікарів, які надають первинну медичну допомогу, та для лікарів-онкологів.
При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем протягом звітного періоду. У первинній медичній документації мають бути зафіксовані факти медичного огляду пацієнта, а також наявність або відсутність повторних проявів захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку якщо лікар має достовірну інформацію про те, що пацієнт живий і перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження Стандартів медичної допомоги не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора. ЗОЗ, який має обчислювати індикатор: лікарі, які надають первинну медичну допомогу, лікарі-онкологи. Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій; канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування; Національний канцер-реєстр України.
Дані подаються лікарями, які надають первинну медичну допомогу, лікарями-онкологами до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, до онкологічного закладу, розташованого в районі обслуговування.
Дані надсилаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної обробки. При наявності автоматизованої технології ЗОЗ, у якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма № 025/о) або Реєстраційній карті хворого на злоякісне новоутворення (форма № 030-6/о), – автоматизована обробка. Автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється лікарями, які надають первинну медичну допомогу, лікарями-онкологами шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма № 025/о, форма № 030-6/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів, які надають первинну медичну допомогу, лікарів-онкологів, ЗОЗ, зареєстрованих у регіоні обслуговування, інформації про загальну кількість пацієнтів з діагнозом «Мезотеліома очеревини», а також тих із них, для яких наведена інформація про медичний стан протягом звітного періоду.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
Знаменник індикатора складає загальна кількість пацієнтів із діагнозом МО, які перебувають під спостереженням у лікаря, котрий надає первинну медичну допомогу, лікаря-онколога. Джерелом інформації є Медична карта амбулаторного хворого (форма № 025/о); Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів із діагнозом МО, які перебувають під спостереженням у лікаря, котрий надає первинну медичну допомогу, лікаря-онколога, для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності чи наявності рецидивів захворювання або проявів його прогресування. Джерелом інформації є Медична карта амбулаторного хворого (форма № 025/о), вкладний листок № 2 «Щорічний епікриз на диспансерного хворого»); Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
3. Частка випадків МО, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги: індикатор ґрунтується на положеннях Стандартів медичної допомоги «Мезотеліома очеревини».
Зауваження щодо інтерпретації та аналізу індикатора: цільовий (бажаний) рівень значення індикатора на етапі запровадження стандартів медичної допомоги не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора. ЗОЗ, який має обчислювати індикатор: канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування; Національний канцер-реєстр України.
ЗОЗ, який надає дані: онкологічний заклад; канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування; Національний канцер-реєстр України.
Дані подаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
Знаменник індикатора складає загальна кількість випадків МО, зареєстрованих протягом звітного періоду на території обслуговування. Джерелом інформації є Реєстраційна карта хворого на злоякісне новоутворення (форма 030-6/о); база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів з діагнозом МО, зареєстрованих протягом звітного періоду на території обслуговування, для яких задокументований факт морфологічного підтвердження діагнозу.
Джерелом інформації є Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
4. Виживаність пацієнтів з МО.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги: індикатор ґрунтується на положеннях Стандартів медичної допомоги «Мезотеліома очеревини».
Зауваження щодо інтерпретації та аналізу індикатора: показник відносної виживаності має розраховуватися за допомогою уніфікованого програмного забезпечення Національним канцер-реєстром України, в якому реалізована відповідна методологія. Доцільне обчислення показника 1-річної, 2-річної, 3-річної, 4-річної, 5-річної відносної виживаності в розрізах за статтю хворих та стадією. Неприпустимі прямі порівняння показника відносної виживаності з аналогічними показниками, обчисленими за іншою методологією (1-річна летальність; частка хворих, які не прожили року після встановлення діагнозу; частка хворих, що перебувають на онкологічному обліку 5 років і більше тощо). На валідність показника відносної виживаності впливає повнота даних про життєвий стан пацієнтів, що перебувають на онкологічному обліку. При значній (більше 5%) кількості випадків, цензурованих через відсутність достовірної інформації про життєвий стан хворих, можлива систематична помилка при порівняннях. Міжрегіональні порівняння показника відносної виживаності мають проводитися з урахуванням статистичної похибки. Слід зважати на загалом недостатню кількість пацієнтів для проведення щорічних міжрегіональних порівнянь. Дані відносної виживаності пацієнтів з МО, встановлені в 2015-2019 роках, наведені в Бюлетені Національного канцер-реєстру України № 22 «Рак в Україні, 2019-2020. Захворюваність, смертність, показники діяльності онкологічної служби» (інтернет-посилання на сайті Національного канцер-реєстру). Цільовий (бажаний) рівень значення індикатора на етапі запровадження стандартів медичної допомоги не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора. ЗОЗ, який має обчислювати індикатор: Національний канцер-реєстр України.
ЗОЗ, який надає дані: онкологічні заклади; канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташовані на території обслуговування; Національний канцер-реєстр України.
Дані подаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Показник відносної виживаності обчислюється автоматизованою системою ведення популяційного канцер-реєстру. При обчисленні враховуються вікові показники очікуваної смертності загальної популяції. Пацієнти, які вибули з-під диспансерного нагляду (відсутні відомості про життєвий стан хворого менш ніж через 5 років після встановлення діагнозу), цензуруються.
Знаменник індикатора складає загальна кількість пацієнтів із МО, зареєстрованих протягом звітного періоду на території обслуговування. Зі знаменника виключаються хворі, які мають більше одного злоякісного діагнозу (множинний рак).
Джерелом інформації є Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів з МО, зареєстрованих протягом звітного періоду на території обслуговування, які прожили 5 років і більше з моменту встановлення діагнозу.
Джерелом інформації є Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
5. Частка пацієнтів з ДЗМО, яким показане лікування із застосуванням методу CRS-HIPEC, пролікованих за допомогою цього методу.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги: індикатор ґрунтується на положеннях Стандартів медичної допомоги «Мезотеліома очеревини».
Зауваження щодо інтерпретації та аналізу індикатора: у первинній медичній документації мають бути задокументовані факти медичного огляду хворого, якому показане лікування із застосуванням методу CRS-HIPEC.
Інструкція з обчислення індикатора. ЗОЗ, що має обчислювати індикатор: лікарі, які надають первинну медичну допомогу, лікарі-онкологи, ЗОЗ; структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані подаються лікарями, які надають первинну медичну допомогу, лікарями-онкологами, ЗОЗ, розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, до онкологічного закладу, розміщеного в районі обслуговування.
Дані надсилаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. При наявності автоматизованої технології ЗОЗ, у якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма № 025/о) або Реєстраційній карті хворого на злоякісне новоутворення (форма № 030-6/о), – автоматизована обробка.
Індикатор обчислюється лікарями, які надають первинну медичну допомогу, лікарями-онкологами, ЗОЗ шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма № 025/о, форма № 030-6/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів, які надають первинну медичну допомогу, лікарів-онкологів, ЗОЗ, зареєстрованих у регіоні обслуговування, інформації щодо загальної кількості пацієнтів з діагнозом МО, яким показане лікування із застосуванням методу CRS-HIPEC.
Знаменник індикатора складає загальна кількість пацієнтів із діагнозом МО, яким показане лікування із застосуванням методу CRS-HIPEC. Джерелом інформації є Медична карта амбулаторного хворого (форма № 025/о); Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів із діагнозом МО, пролікованих за допомогою методу CRS-HIPEC, які перебувають під спостереженням у лікаря, котрий надає первинну медичну допомогу, лікаря-онколога. Джерелом інформації є Медична карта амбулаторного хворого (форма № 025/о), вкладний листок № 2 «Щорічний епікриз на диспансерного хворого»; Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о); база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
Список літератури знаходиться в редакції.
Повну версію дивіться: https://www.dec.gov.ua/wp-content/uploads/2022/06/2022_1049_standartmo.pdf/
Тематичний номер «Онкологія. Гематологія. Хіміотерапія» № 5 (78) 2022 р.