19 квітня, 2023
Вплив глімепіриду на зниження показників серцево-судинної смертності в пацієнтів із цукровим діабетом 2 типу та хронічною серцевою недостатністю
Пацієнти із цукровим діабетом (ЦД) 2 типу мають високу частоту коморбідної клінічно вираженої серцевої недостатності та субклінічної дисфункції лівого шлуночка. Відомо, що ЦД 2 типу підвищує ризики захворюваності та смертності серед хворих із хронічною серцевою недостатністю (ХСН). ЦД 2 типу та ХСН мають спільні патофізіологічні механізми, тому важливо контролювати їхні синергічні несприятливі ефекти, що спричиняють кінцеві події серцево-судинного континууму. Хоча стабільний і безперервний контроль глікемії може покращити прогноз пацієнтів із ЦД 2 типу та ХСН, не всі цукрознижувальні препарати мають доведений вплив на перебіг серцево-судинних захворювань.
Похідні сульфонілсечовини (ПС) ІІІ покоління, як-от глімепірид, широко використовують для лікування ЦД 2 типу через їхню безперечну гіпоглікемічну ефективність, відносно низький ризик гіпоглікемії, зручність щоденного використання та низьку ціну. За даними рандомізованих контрольованих досліджень (РКД), глімепірид продемонстрував високу серцево-судинну безпеку. Хоча результати деяких випробувань продемонстрували, що ПС є нейтральними щодо частоти госпіталізацій та несприятливих серцево-судинних подій у пацієнтів із ХСН, стандартне РКД глімепіриду не проводилося для вивчення його впливу на прогноз у хворих на ЦД 2 типу й підтвердженою ХСН.
Проспективне когортне дослідження W. He та співавт. мало на меті оцінити вплив глімепіриду на клінічні результати пацієнтів із ЦД 2 типу та ХСН, а також надати теоретичні докази для клінічного застосування глімепіриду в таких хворих.
Дизайн дослідження та інформація про пацієнтів
Збір інформації про госпіталізованих хворих із клінічним діагнозом ЦД 2 типу та ХСН проводили з 1 квітня 2012 р. по 1 квітня 2022 р.
ХСН визначали за такими критеріями:
- фракція викиду лівого шлуночка <50%;
- рівень N‑кінцевого мозкового натрійуретичного пропептиду (NT‑proBNP) >125 пг/мл та/або діаметр лівого шлуночка ≥50 мм.
Популяція випробування – 21 451 стаціонарний пацієнт віком >18 років із підтвердженими діагнозами ЦД 2 типу та ХСН. Після виписки зі стаціонару хворих розподілили на групу, яким призначили глімепірид для постійного прийому, та на групу, що не отримувала його. Аналіз за відповідністю балів схильності (propensity score matching, PSM) у співвідношенні 1:1 використовувався, щоб збалансувати різні фактори, які могли вплинути на клінічні результати лікування глімепіридом. Так, було сформовано когорту PSM, яку складали дві попарно підібрані групи пацієнтів (509:509). Їх проспективно спостерігали за допомогою телефонного опитування або безпосередньо на візитах до амбулаторної клініки кардіологічного центру до 1 липня 2022 р. За результатами спостереження групу глімепіриду додатково розподілили на підгрупи високої (2-4 мг/добу) та низької дози (1 мг/добу).
Основними клінічними наслідками, які оцінювали в дослідженні, були смертність від серцево-судинних захворювань, а також госпіталізації та невідтерміновані візити щодо серцевої недостатності. Вторинні кінцеві точки – смертність від усіх причин і госпіталізації щодо гострого інфаркту міокарда чи інсульту.
Результати
Із 21 451 пацієнта, яких було включено до загальної когорти на етапі стаціонарного лікування, 638 осіб отримали призначення глімепіриду, решта (20 813 хворих) не отримувала його. Після попарного підбору за коефіцієнтом схильності до двох груп для подальшого спостереження і порівняння залучили по 509 пацієнтів, котрі отримували глімепірид і не отримували його. В кожній групі по 66,8% становили чоловіки, середній вік груп із глімепіридом і без його застосування складав 67 і 66 років відповідно. Не спостерігалося суттєвих відмінностей у будь-яких інших початкових характеристиках між групами.
Оскільки пацієнти отримували численні призначення препаратів різних класів (цукрознижувальні, інгібітори АПФ, β-блокатори, діуретики, препарати наперстянки, антитромбоцитарні засоби, антикоагулянти, статини тощо), з метою вивчення впливу глімепіриду було проведено PSM‑аналіз за всіма препаратами. В результаті всі медикаментозні методи лікування були добре збалансованими між групами хворих, котрі отримували та не отримували глімепірид.
Клінічні наслідки під час госпіталізації
У загальній когорті (21 451 пацієнт до проведення PSM) аналізували тривалість госпіталізації, госпітальну смертність, частоту гіпоглікемії. З усієї когорти 738 хворих померли під час госпіталізації (3,4%), з них 7 (0,9%) були в групі глімепіриду та 731 (3,5%) – в групі без його застосування (p=0,001). Загалом у 2118 пацієнтів (9,9%) розвинулася гіпоглікемія під час госпіталізації (рівень глюкози в крові <70 мг/дл), зокрема у 66 (10,3%) у групі глімепіриду та в 2052 (9,9%) в групі без його застосування (p=0,685). Медіана часу перебування в лікарні становила по 9 днів у групах глімепіриду та без його застосування (p=0,482).
Після проведення PSM‑аналізу між попарно збалансованими групами (509:509) не спостерігалося суттєвої різниці за показниками госпітальної серцево-судинної смертності (p=0,087), частотою госпітальної гіпоглікемії (p=0,597) або тривалістю перебування в лікарні (p=0,242).
Результати подальшого спостереження когорти PSM
Первинні та вторинні кінцеві результати оцінювали під час амбулаторного спостереження в двох попарно збалансованих групах пацієнтів (509:509). Медіана спостереження склала 34,1 міс. Загалом за цей час відбулося 150 серцево-судинних смертей, з них 46 – в групі глімепіриду та 104 – в групі без його застосування. Також було зареєстровано 586 госпіталізацій або невідтермінованих візитів щодо серцевої недостатності: 238 і 348 у двох групах відповідно.
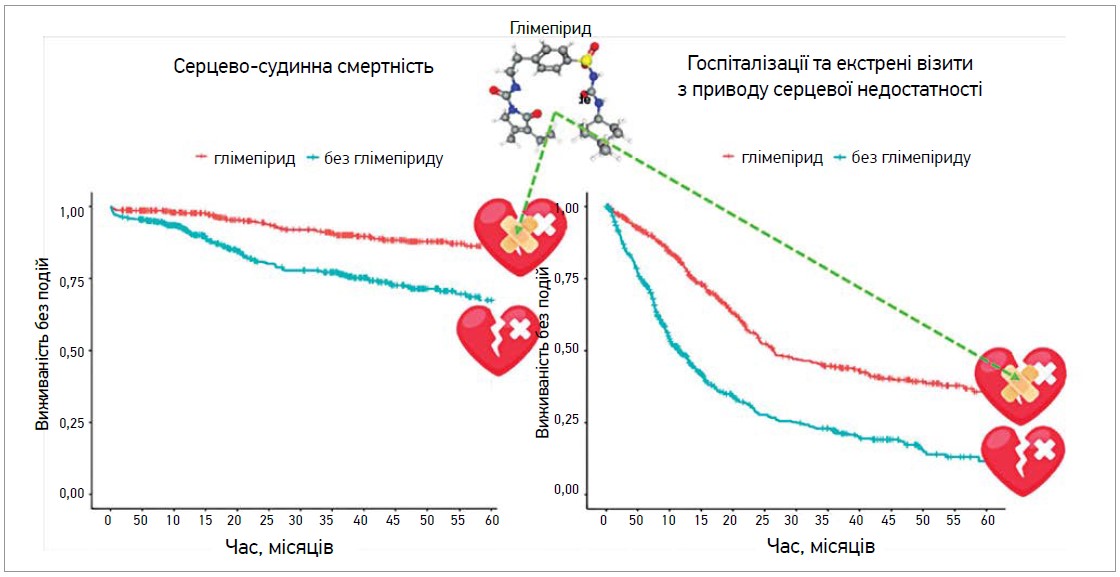
Крива виживання Каплана – Мейєра та пропорційний регресійний аналіз Кокса показали, що в групі глімепіриду порівняно із групою без його застосування були значно нижчими такі показники:
- серцево-судинна смертність (некориговане відношення ризиків (ВР) 0,37; 95% довірчий інтервал (ДІ) від 0,26 до 0,53; p<0,001);
- кількість госпіталізацій та невідтермінованих візитів щодо серцевої недостатності (некориговане ВР 0,44; 95% ДІ від 0,37 до 0,52; p<0,001).
Коли багатофакторну модель Кокса застосували для коригування незбалансованих факторів, що могли вплинути на результат, група глімепіриду все ще мала нижчу серцево-судинну смертність (скоригований ВР 0,34; 95% ДІ від 0,24 до 0,48; p<0,001), а також менше госпіталізацій, екстрених візитів щодо серцевої недостатності (скориговане ВР 0,42; 95% ДІ від 0,36 до 0,50; p<0,001), ніж у групі без застосування глімепіриду (рис.).
Рис. Вплив глімепіриду на смертність від серцево-судинних захворювань, госпіталізації та екстрені візити щодо серцевої недостатності в пацієнтів із ЦД 2 типу та ХСН (криві виживаності Каплана – Мейєра)
Крім того, тривале застосування глімепіриду зменшило частоту вторинних кінцевих подій:
- смертність від усіх причин (скориговане ВР 0,47; 95% ДІ від 0,35 до 0,63; p<0,001);
- кількість госпіталізацій щодо гострого інфаркту міокарда чи інсульту (скориговане ВР 0,53; 95% ДІ від 0,38 до 0,73; p<0,001).
Аналіз первинних кінцевих точок у підгрупах пацієнтів довів стійкий ефект глімепіриду незалежно від статі, статусу куріння, наявності ішемічної хвороби серця, віку (< або >65 років), фракції викиду лівого шлуночка (<40 чи ≥40%), дилатації лівого шлуночка, функціонального класу ХСН за NYHA, рівня HbA1c та функції нирок. Лікування глімепіридом було дещо ефективнішим стосовно зниження показників серцево-судинної смертності та кількості госпіталізацій і невідтермінованих візитів щодо серцевої недостатності в пацієнтів із діаметром лівого шлуночка >50 мм, рівнем глікованого гемоглобіну HbA1c <8%.
Додатковий аналіз виживаності за первинними та вторинними клінічними кінцевими точками проводили в групах, які отримували високі чи низькі дози глімепіриду. Крива виживання Каплана – Мейєра й аналіз у багатофакторній моделі Кокса показали, що смертність від усіх причин (скориговане ВР 0,54; 95% ДІ від 0,34 до 0,87; p=0,010) та серцево-судинна смертність (скориговане ВР 0,55; 95% ДІ від 0,31 до 0,99; p=0,047) були значно нижчими в групі високої дози, ніж у групі низької.
Можливі механізми, що лежать в основі захисту серцево-судинної системи: глімепірид підвищує рівень епоксиейкозатрієнової кислоти
Нещодавно під час вивчення шляхів арахідонової кислоти були виявлені її альтернативні метаболіти – епоксиейкозатрієнові кислоти (EET), які згодом під дією розчинної епоксидгідролази (sEH) перетворюються на дигідроксиейкозатрієнові кислоти (DHET). Також було встановлено, що глімепірид може пригнічувати фермент sEH, а це зумовлює накопичення EET і зниження продукції DHET. Саме збільшення концентрації EET має захисну дію на серце. Як ендогенний кардіопротекторний фактор EET може ефективно пригнічувати запалення, запобігати ендотеліальній дисфункції, ремоделюванню серця та фіброзу, що може бути основним механізмом серцево-судинного захисного ефекту глімепіриду. Глімепірид пригнічує активацію інфламасоми NLRP337, що може бути пов’язано з підвищенням рівня EET. Окрім того, він може відігравати кардіопротекторну роль у діабетичному серці, сприяючи ішемічному прекондиціонуванню. Традиційні ПС зв’язуються з рецептором SUR2 кардіоміоцитів, закриваючи канал KATФ на мітохондріях і в такий спосіб впливаючи на механізм ішемічного прекондиціонування міокарда. Натомість глімепірид специфічно зв’язується з рецепторами SUR1, але не впливає на КАТФ‑канал мітохондрій кардіоміоцитів. Глімепірид також може впливати на судинні ендотеліальні клітини, посилювати регуляцію активності ендотеліальної синтази оксиду азоту (eNOS) через PI3K-Akt-залежний шлях і пригнічувати індуковану цитокінами активацію ядерного фактора транскрипції NF‑κB, внаслідок чого відбувається зменшення окислювального стресу та клітинної дисфункції.
Висновки та перспективи
Через зміни в концепції лікування та нагальну потребу дослідження коморбідності ЦД 2 типу із ХСН відбувається переоцінка ефектів класу ПС як потенційно кардіопротекторних засобів, з яких глімепірид, безсумнівно, є найперспективнішим. У цьому проспективному когортному дослідженні оцінювали вплив лікування глімепіридом на клінічну картину та прогноз хворих із ЦД 2 типу і ХСН. Неупереджене рішення призначити глімепірид ухвалювали лікарі. Через відносно низьку вартість і високе співвідношення клінічної ефективності та безпеки у 638 учасників випробування було вирішено використовувати глімепірид протягом тривалого часу.
Отже, результати дослідження свідчать про те, що тривале безперервне лікування глімепіридом пов’язане зі зниженням серцево-судинної смертності та частоти госпіталізацій і екстрених візитів у зв’язку із серцевою недостатністю в пацієнтів із ЦД 2 типу та ХСН. Особливо відчутний позитивний вплив на прогноз відзначено в хворих зі збільшеним >50 мм лівим шлуночком і попередньо досягнутим контролем рівня глюкози в крові (HbA1c <8%). Окрім того, високі дози глімепіриду (2-4 мг/добу) мають більші серцево-судинні захисні переваги, ніж низькі (1 мг/добу), тому для тривалого застосування і покращення прогнозу в пацієнтів із ЦД 2 типу та ХСН рекомендується вища доза глімепіриду – 2-4 мг/добу.
Wu He, Gang Yuan, Yu Han et al. Glimepiride use is associated with reduced cardiovascular mortality in patients with type 2 diabetes and chronic heart failure: a prospective cohort study. European Journal of Preventive Cardiology, 2022; zwac312. https://doi.org/10.1093/eurjpc/zwac312.
Переклав з англ. Ігор Петеренко

Медична газета «Здоров’я України 21 сторіччя» № 6 (542), 2023 р.