3 червня, 2024
Менеджмент хронічного спастичного абдомінального болю
 Найважливішим проявом багатьох хвороб є біль, який свідчить про наявність та прогресування патологічного процесу, ушкодження тканин й ефективність лікування. Біль розподіляють на ноцицептивний (від ушкодження тканини), нейропатичний (ушкодження нервів), ноципластичний (підвищення чутливості нервової системи), однак на практиці його характер переважно є змішаним (Cohen S.P. et al., 2021). Фізіологія болю є украй складною; в його виникненні та сприйнятті відіграють участь багато органів і систем, однак провідною наразі вважається біопсихосоціальна модель відчуття й виникнення болю (Cohen S.P. et al., 2021).
Найважливішим проявом багатьох хвороб є біль, який свідчить про наявність та прогресування патологічного процесу, ушкодження тканин й ефективність лікування. Біль розподіляють на ноцицептивний (від ушкодження тканини), нейропатичний (ушкодження нервів), ноципластичний (підвищення чутливості нервової системи), однак на практиці його характер переважно є змішаним (Cohen S.P. et al., 2021). Фізіологія болю є украй складною; в його виникненні та сприйнятті відіграють участь багато органів і систем, однак провідною наразі вважається біопсихосоціальна модель відчуття й виникнення болю (Cohen S.P. et al., 2021).
Практично всі хвороби травної системи супроводжуються больовим синдромом, який може бути різноманітним: вісцерально-парієтальний (перитонеальний), психогенний, спастично-дистенсійний, судинний, післяопераційний, післятравматичний, епі-, мезо-, гіпогастральний, гостро-хронічний, короткочасно-тривалий, нападоподібний, слабковиражений тощо (Sabo C. M. et al., 2021; Lukic S. et al., 2022), що зумовлює різні підходи до менеджменту таких пацієнтів. За результатами клінічних досліджень та в настановах рекомендований персоналізований мультимодальний інтердисциплінарний підхід із залученням фармакотерапії, психотерапії, інтегративного й інвазивного лікування (Cohen S. P. et al., 2021). До інвазивного лікування, наприклад, належить сегментарна грудна епідуральна блокада, яка перериває усі соматичні та вісцеральні симпатичні й парасимпатичні нервові шляхи, а також рекомендована більшістю протоколів ведення післяопераційних пацієнтів (Boezaart A. P. et al., 2021). Незважаючи на тривалу історію застосування, дотепер певні аспекти фармакологічного лікування больового синдрому залишаються контраверсійними, а більшість хворих розпочинає медикаментозне лікування самостійно до консультації з лікарем без урахування провідних причин і механізмів виникнення болю. Саме тому лікування больового синдрому часто є великою проблемою, оскільки, крім органічних або функціональних основ, його виникнення має значення для індивідуального сприйняття відчуттів болю, яке залежить від типу реагування та стану нервової системи загалом.
З метою дослідження вивчення сучасних принципів фармаколікування болю за умов хвороб органів травлення проведено огляд літератури в системі PubMed.
Результати й обговорення
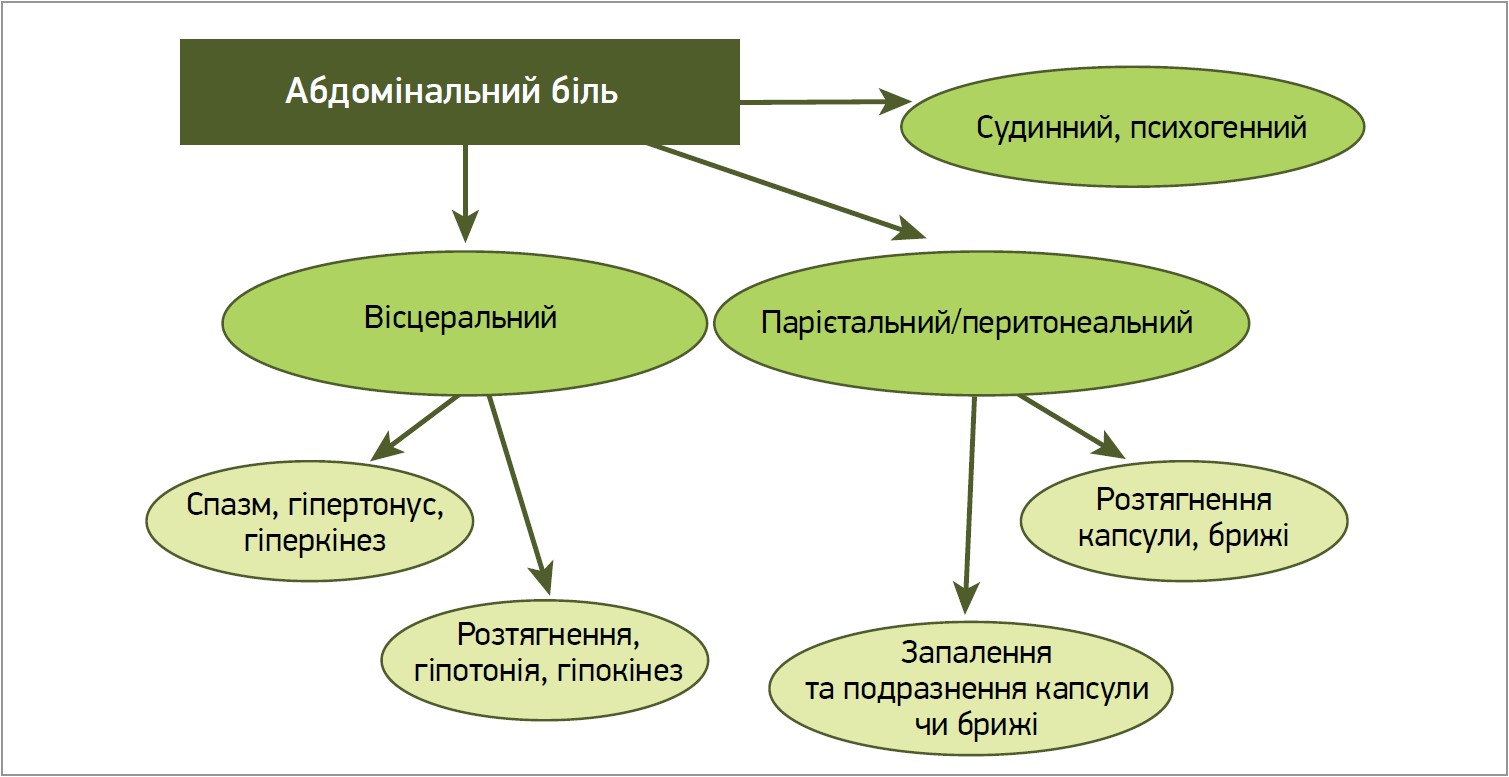
За характером виникнення біль у пацієнтів із хворобами травної системи можна розподілити на дві провідні групи: вісцеральний (від органів) і парієтальний/перитонеальний (від капсули органа чи брижі). Менш часто абдомінальний біль зумовлений судинними чи психогенними механізмами (рис.). Вісцеральний біль виникає унаслідок збудження ноцицепторів органів травної системи, що іннервуються вегетативною нервовою системою та передаються спинномозковими аферентними шляхами, де можуть перекриватися з іншими сигналами (Boezaart A. P. et al., 2021; Sun K. et al., 2023). Крім того, вісцеральний абдомінальний біль може зумовлюватися діаметрально протилежними процесами: спазм-розтягнення, гіпертонус-гіпотонія, гіперкінез-гіпокінез. Парієтальний біль зумовлюється подразненням очеревини чи капсули паренхіматозних органів унаслідок дії біологічно активних речовин запалення або розтягнення, що спричиняє подразнення симпатичних еферентних волокон (Boezaart A. P. et al., 2021). Судинний біль зумовлений спазмом судин через еферентну симпатичну систему та появою вогнища ішемії, яке надає власну активацію рецепторів, а психогенний пов’язаний з недостатністю серотонінових механізмів і може бути відповіддю на стресову ситуацію (посттравматичний стресовий синдром) зокрема (Antoniou G. et al., 2023).
Рис. Основні причини виникнення абдомінального болю
Абдомінальний біль має певні особливості, зумовлені мультисегментарною іннервацією внутрішніх органів, порівняно незначною кількістю рецепторів і тонкими немієлінізованими шляхами проведення: біль переважно не має чіткої локалізації, частіше сприймається як тупий, тривалий; супроводжується вегетативними (блідість, пітливість, рефлекторне блювання) та психоемоційними реакціями (Harnett K. M. et al., 2005; Sun K. et al., 2023). Деколи інтенсивність болю не відповідає ступеню ушкодження органа, що може бути підґрунтям помилкового діагнозу.
Провідну роль у виникненні абдомінального болю відіграє спазм унаслідок тривалого скорочення клітин гладких м’язів і гіперкінетичних реакцій порожнистих органів, що супроводжується порушенням пасажу їжі, місцевим підвищенням тиску, а це ще більше подразнює рецептори, потенціює біль, а також може зумовлювати ішемію (Jehangir A. et al., 2019). Спазм може виникати також у відповідь на стрес: описана т. зв. патогенетична вісь «мозок – кишечник», класичним прикладом активації якої є синдром подразненої кишки (Konturek P. et al., 2011; Sun K. et al., 2023). Фізіологічні засади скорочення клітин гладких м’язів відомі (Harnett K. M. et al., 2005; Li F. et al., 2012); патогенетичну роль також відіграють гіперчутливість та гіперреактивність гладких м’язів, запалення слизової оболонки з бар’єрною дисфункцією, зміна нейроендокринної регуляторної функції, імунна дисфункція, мікробний дисбіоз (Aguilera-Lizarraga et al., 2020; Kumari M. V. et al., 2021; Rothenberg M. E. et al., 2021; Sun K. et al., 2023). Однак більшість науковців вважають, що наше бачення патоґенезу абдомінального болю з розумінням типів залучених рецепторів і сигнальних молекул або ентеральних нейронів дотепер недостатнє (Li F. et al., 2012; Rothenberg M. E. et al., 2021). Постійно відкриваються нові медіатори болю, наприклад пептид, пов’язаний із геном кальцитоніну (neuropeptide calcitonin gene-related peptide, CGRP) (Urits I. et al., 2020), інтерлейкін‑6, який регулює проникність епітелію та впливає на метилювання гістону H3K9, що регулює відповідь на хронічну стресову ситуацію (Wiley J. W. et al., 2020), тощо. Вивчаються генетичні основи вираженості больового синдрому та реакції на нього (Ledergerber M. et al., 2021); зокрема, встановлено, що надмірна експресія генів, котрі належать до відчуття болю (GRPR, NPFF, TRPA1), можуть спричиняти вісцеральну гіперчутливість, отже, й абдомінальний біль (Ledergerber M. et al., 2021; Lin Z. et al., 2021).
Спастичний біль зумовлений будь-якими функціональними порушеннями травної системи (функціональна дисфагія, шлункова та кишкова диспепсія, пілороспазм, синдром подразненої кишки, дискінезія жовчовивідних шляхів) і часто є провідним у клініці органічних хвороб запального чи специфічного (пухлинного) характеру (Wong M. Y.W. et al., 2020).
Менеджмент пацієнта з абдомінальним болем нерідко супроводжується труднощами, зумовленими множинними механізмами його патоґенезу, мультисегментарною іннервацією органів травлення, індивідуальним сприйняттям болю, генетичними передумовами всіх цих процесів тощо (Jehangir A. et al., 2019). Низка питань дотепер залишається відкритою, оскільки більшість публікацій стосується лише одного фармакологічного препарату, а дослідження ефективності того чи іншого засобу фінансуються фірмами-виробниками. Для лікування спастичного абдомінального болю запропоновано багато препаратів – спазмолітики, антихолінергічні/антимускаринові, прокінетики, аналгетики, нестероїдні протизапальні препарати, різноманітні фіксовані комбінації, а також агоністи та антагоністи серотонінових рецепторів, опіати, антисекреторні / ферментні засоби, антидепресанти, соматостатин тощо (Brenner D. M. et al., 2021). Низка медикаментів для лікування інших хвороб і процесів також чинить спазмолітичний вплив на органи травної системи (наприклад, блокатори кальцієвих каналів, нітрати, метилксантини), але ця дія не є основною, а зазначені засоби переважно використовуються для ліквідації спазмів гладких м’язів іншої локалізації (коронарних судин, бронхіол тощо) (Brenner D. M. et al., 2021).
Основною групою препаратів для лікування спастичного абдомінального болю є спазмолітики, які можна призначати одразу після виникненню болю, тоді як засоби аналгетичної дії можуть спотворювати клінічну картину хвороби та значно утруднювати діагностику. Щоб обрати потрібну групу спазмолітиків, потрібно враховувати клінічну ситуацію, проте лікар повинен знати порівняльну характеристику доступних засобів. Препарати спазмолітичної дії відновлюють фізіологічні механізми скорочення гладких міоцитів на клітинному рівні, що на органному рівні зумовлює покращення кровопостачання органа, зменшення його гіпертонусу та внутрішньопорожнинного тиску, відновлення фізіологічного пасажу їжі, отже, й зникнення болю.
За переважним механізмом дії спазмолітики розподіляють на нейротропні, міотропні та змішаної дії. Нейротропні блокують передачу імпульсу у вегетативних гангліях або порушують зв’язування медіатора ацетилхоліну з М‑холінорецепторами клітин гладких м’язів. На сьогодні описано 5 видів рецепторів, розташованих із різною щільністю на клітинах органів травної системи та в нервово-м’язових синапсах, де переважно виявляються М3- і М4-типи.
Клінічне значення має розподіл спазмолітиків на неселективні (папаверин, платифілін, дротаверин) і селективні (мебеверин, отилоній, прифіній, пінаверій). Неселективні нейтротропні спазмолітики (М‑холінолітики: атропін, платифілін, метоцинію йодид) чинять вплив на всі типи мускаринових рецепторів у багатьох органах і системах, що зумовлює низку побічних проявів (сухість у роті, тахікардія, мідріаз, парез акомодації, фотофобія, підвищення внутрішньоочного тиску, атонія сечового міхура (до гострої затримки сечі), атонія кишок за умов тривалого застосування). До нейротропних спазмолітиків також належать засоби переважно центральної дії (бенактизин) і гангліоблокатори (бензогексоній), але застосування неселективних та центральних холінолітиків у гастроентерології обмежено. Селективні спазмолітики – нейротропні (холінолітики: пірензепін (М1), скополамін (М3), прифіній) чи міотропні (дротаверин, мебеверин, отилоній, пінаверій) – впливають на гладкі м’язи шлунково-кишкового каналу, жовчних і сечових шляхів. Міотропні селективні спазмолітики регулюють клітинні механізми скорочення гладких м’язів через зменшення вмісту внутрішньоклітинного кальцію в клітині та збільшення циклічного аденозинмонофосфату (цАМФ), що сповільнює з’єднання актину і міозину. Більшість сучасних спазмолітиків діє за обома механізмами (нейро- та міотропні).
Папаверин (похідний ізохіноліну, опіоїдний алкалоїд) є неселективним інгібітором фосфодіестерази; особливо ефективний у товстій кишці, практично не має спазмолітичної активності в дванадцятипалій кишці й антральному відділі шлунка. Через неселективність також впливає на судини, дихальну та сечостатеву системи. Папаверин метаболізується в печінці, виводиться нирками, повністю елімінується під час гемодіалізу. Побічна дія та ускладнення: сонливість, головний біль, нудота, диплопія, закреп, пітливість, алергічні реакції; за умов великих доз або швидкого внутрішньовенного введення – аритмія, повна чи часткова атріовентрикулярна (AВ) блокада, шлуночкові екстрасистолії, фібриляція шлуночків, артеріальна гіпотензія, гіперемія шкіри верхньої ділянки тулуба. Протипоказання: гіперчутливість до препарату, порушення AВ‑провідності, артеріальна гіпотензія, глаукома, тяжка печінкова недостатність, дитячий вік до року.
Дротаверин – міотропний спазмолітик, похідний ізохіноліну, інгібітор фосфодіестерази 4 типу, яка руйнує цАМФ. Селективність його до клітин гладких м’язів травної системи є у 5 разів вищою, ніж у папаверину. Ефективний для лікування спазмів шлунка, дванадцятипалої кишки, жовчних шляхів, підшлункової залози та практично неефективний для лікування спазму в тонкій кишці. Одностайності клініцистів у питанні ефективності дії у товстій кишці дотепер немає. Водночас дротаверин чинить спазмолітичну дію на коронарні, церебральні, периферійні судини (артерії), сечові шляхи, матку, послаблює ефект леводопи, посилює дію інших спазмолітиків. Ефективність у гастроентерології підтверджена дослідженнями доказової медицини за участю ≈11,5 тис. хворих. Побічна дія та ускладнення: запаморочення, відчуття пришвидшеного серцебиття та жару, посилення потовиділення, нудота, гіпотонія, безсоння, закреп, алергічні реакції. Протипоказання: індивідуальна непереносимість, виражена печінкова, ниркова, серцева недостатність, AВ‑блокада ІІ-ІІІ ст.; глаукома; дитячий вік до 6 років.
Мебеверин – міотропний селективний блокатор натрієвих каналів, зменшує проникність клітин гладких м’язів для іонів натрію, також блокує депо іонів кальцію та зменшує відтік калію із клітини, що не спричиняє гіпотонії гладких м’язів кишок і сфінктера Одді. Це зумовлює не лише спазмолітичний, а й прокінетичний ефекти. Мебеверин метаболізується з утворенням вератрової кислоти та мебеверинового спирту, що забезпечує швидку дію (за 20-30 хв). Ефективність мебеверину підтверджена дослідженнями доказової медицини за участю ≈3,5 тис. хворих. Найефективнішим мебеверин є в усуненні спазмів кишкового (товста кишка) та біліарного походження. Застосування мебеверину потребує обережності під час керування транспортним засобом або роботи з підвищеною концентрацією. Побічна дія та ускладнення: запаморочення, алергічні реакції (кропив’янка, набряк Квінке).
Отилонію бромід є міотропним селективним блокатором кальцієвих каналів, який вибірково впливає на гладкі м’язи органів травної системи. Отилоній практично не абсорбується, 97% його виділяється кишками, тому він має виражену місцеву дію. Найефективнішим препарат є за умов підвищеної активності товстої кишки, а також може використовуватися для ліквідації спазмів стравоходу, шлунка, тонкої кишки. Ефективність отилонію в пацієнтів із синдромом подразненої кишки підтверджена клінічними дослідженнями. Побічна дія та ускладнення: алергічні реакції. Протипоказання: підвищена чутливість, глаукома, вагітність.
Пінаверію бромід також є міотропним селективним блокатором кальцієвих каналів, що вибірково впливає на гладкі м’язи органів травлення. Абсорбується на 10%, але метаболізується та виводиться через печінку, тому є найефективнішим при спазмах кишок і жовчних ходів. Пінаверій посилює дію холінолітиків. Побічна дія та ускладнення: легкі шлунково-кишкові розлади чи шкірні реакції, алергічні прояви (містить жовтий барвник «захід сонця», який може спричинити алергічні реакції, включаючи астму); алергія найчастіше виявляється в пацієнтів, котрі мають в анамнезі непереносимість аспірину. Протипоказання: гіперчутливість до компонентів препарату й аспірину.
Прифінію бромід – селективний М‑холіноблокатор, ефективний за спазмів шлунка, біліарної системи, підшлункової залози. Препарат добре всмоктується, має високу біодоступність, швидко виводиться з організму (переважно із сечею). Прифіній дозволений для застосування вагітним. Побічна дія та ускладнення: сухість у роті, розширення зіниць, порушення акомодації, сонливість. Протипоказання: глаукома, затримка сечовипускання.
Гіосцину бутилбромід (напівсинтетичний алкалоїд) є найефективнішим при спазмах шлунка та біліарних шляхів. Побічна дія та ускладнення: антихолінергічні ефекти (сухість у роті, дисгідроз, тахікардія, затримка сечі); реакції гіперчутливості (особливо шкірні прояви, рідко – анафілаксія, що супроводжується задишкою і шоком); розчин для ін’єкцій – парез акомодації, порушення зору, підвищена чутливість очей до світла, загострення глаукоми, сухість слизової оболонки носа, сухість шкіри, зменшення потовиділення, тахіаритмія, затруднене сечовипускання, алергічні реакції. Протипоказання: міастенія гравіс, мегаколон; гіперчутливість до препарату; розчин для ін’єкцій – гіперчутливість до препарату, паралітичний ілеус, глаукома, гіпертрофія передміхурової залози із затримкою сечі, механічна кишкова непрохідність, тахіаритмія.
Пірензепін є селективним М1-холіноблокатором із мінімальною спазмолітичною дією, який пригнічує секрецію шлункового соку (гастрину, пепсину, соляної кислоти), покращує кровоток у підслизовому шарі шлунка та кишок, застосовується за гіперацидних станів, має усі притаманні холінолітикам побічні ефекти.
Комбіновані препарати зі спазмолітичною дією. Для посилення ефекту запропоновано використовувати спазмолітики у фіксованих комбінаціях з іншими засобами, які підвищують силу дії: аналгетиками (метамізол), місцевими анестетиками (бензокаїн), нестероїдними протизапальними препаратами (парацетамол, мефенамінова кислота, ібупрофен) або з деякими екстрактами рослин.
Пітофенон і фенпівериній належать до групи синтетичних парасимпатолітиків із безпосередньою міотропною (пітофенон) і М‑холінолітичною (фенпівериній) дією на гладкі м’язи ШКТ, жовчних і сечових каналів, меншою мірою – на бронхи. Основні показання: ниркова, кишкова та жовчна кольки. Пітофенон і фенпівериній не застосовуються для тривалого лікування спазмів. Ці препарати чинять виражений вплив на шлунково-дуоденальну моторику: знижують тонус, амплітуду, частоту контракцій, які знаходяться під холінергічним контролем, пригнічують секрецію шлункових і слинних залоз, підшлункової залози. На секрецію шлунка діють пригнічувально переважно щодо пепсину та муцину, слабше – соляної кислоти. Пітофенон і фенпівериній характеризуються неповною резорбцією, під час якої вони повністю іонізуються, мають слабку ліпорозчинність та не проходять через гематоенцефалічний бар’єр. Антисекреторна активність пітофенону та фенпіверинію спостерігається через 1 год після орального застосування і триває ≈3 год. Препарати метаболізуються в печінці шляхом окиснення, при цьому ≈90% виділяється в сечу та ≈10% через кишки; період напіввиведення складає ≈10 год. Пітофенон міститься в >20 лікарських засобах. Побічна дія та ускладнення пітофенону і фенпіверинію: алергічні реакції, гіпотонія, сухість у роті, парез акомодації. Протипоказання: глаукома, затримка сечовипускання, гіперчутливість до компонентів препарату, вагітність, лактація.
Для боротьби зі спастичним абдомінальним болем використовують також прокінетики, аналгетики та нестероїдні протизапальні препарати, опіати, антисекреторні засоби, антидепресанти, антагоністи рецепторів до серотоніну (ондасетрон), ефективність яких посилюється за комбінованого застосування. Прокінетики є антагоністами дофамінергічних рецепторів; зараз клінічно використовуються засоби ІІІ поколінь. До прокінетиків І покоління належить метоклопрамід – неселективний антагоніст, який діє через тригерні зони мозку, внаслідок чого підвищується тонус нижнього стравохідного сфінктера, вивільняється ацетилхолін у травному каналі, прискорюється випорожнення шлунка, покращується моторно-евакуаторна функція стравоходу та кишок. Прокінетики ІІ (домперидон) і ІІІ покоління (цизаприд) не проходять через гематоенцефалічний бар’єр, тому не мають сторонніх ефектів засобів прокінетичної дії І покоління.
Топічні та нозологічні особливості лікування спазму. За хвороб шлунка (шлункова диспепсія, гастрит, пептична виразка, пілороспазм) біль переважно зумовлений порушенням ритму перистальтики, зміною антродуоденальної координації, кислотоутворювальної та секреторної функцій шлунка, збільшеною чутливістю до нервових імпульсів (Lukic S. et al., 2022). Саме тому найефективнішими є спазмолітики (дротаверин, піневерій, прифіній, гіосцин), гастрокінетики (метоклопрамід, цизаприд), пірензепін. Однак слід пам’ятати, що епігастральний біль може бути зумовлений сигналами не лише зі стравоходу, шлунка чи дванадцятипалої кишки, а й біліарних шляхів і жовчного міхура, печінки, підшлункової залози, а також серця та його коронарних судин.
За хвороб біліарного тракту (біліарні дискінезії, холелітіаз, холецистит, холестероз) біль може виникати внаслідок підвищеного тиску в біліарній системі, змін моторики та тонусу жовчного міхура і сфінктера Одді, підвищення тонусу вагусу, зміни чутливості сфінктерів до нейтротрансміттерів, гастроінтестинальних гормонів. Також біль може з’являтися внаслідок подразнення жовчного міхура та протоків біліарним сладжем або конкрементом. Біліарний біль може мати різну інтенсивність, але гострий характер (жовчна колька) в усіх випадках потребує диференційної діагностики з патологічними процесами черевної порожнини, яким необхідне хірургічне лікування. Однак наведені в літературі відмінності жовчної кольки від болю при функціональному біліарному розладі не завжди однозначно дозволяють це зробити. Нормалізація роботи біліарної системи досягається насамперед за фізіологічного функціонування сфінктера Одді, що відновлює пасаж не лише жовчі, а й панкреатичного секрету, тому засоби першої лінії мають впливати переважно на сфінктер Одді. До них належать селективні спазмолітики, холінолітики, гімекромон, анестетики, комбіновані засоби. Мебеверин виявився в 20-40 разів ефективнішим за папаверин; він має подвійний механізм дії: зниження проникності для іонів натрію є основою спазмолітичного ефекту, а непряме зменшення відтоку іонів калію запобігає гіпотонії сфінктера та дуоденопанкреатичному рефлюксу. Гімекромон чинить вибіркову спазмолітичну дію на сфінктер Одді та сфінктер жовчного міхура без впливу на моторику міхура, посилює утворення й виділення жовчі, збільшує уміст жовчних кислот і холестерину в жовчі; побічні ефекти гімекромону – підвищена чутливість, протипоказання – непереносимість препарату, порушення функції печінки та нирок, закупорка жовчних шляхів, виразковий коліт, жовчна колька, гострий холецистит, холангіт. Спазмолітичною активністю на сфінктер Одді також характеризуються препарати, які використовуються за інших хвороб, – нітрати, ксантини, ефедрин. При дисфункції сфінктера Одді ефективними є прокінетики у середніх терапевтичних дозах, хоча їхній вплив на сфінктер не доведений великими дослідженнями, а позитивний насамперед можна пояснити нормалізацією моторики інших відділів травної системи. Слабку дію на сфінктер Одді чинять неселективні спазмолітики (дротаверин, папаверин), блокатори кальцієвих каналів (пінаверій, отилоній). У структурі помилок лікування патології біліарного тракту чільне місце (≈40%) посідає призначення неселективних спазмолітиків (дротаверин) за наявності на фармацевтичному ринку засобів із селективними ефектами (мебеверин). На практиці часто складно вирішити те, якому препарату віддати перевагу (спазмолітикам чи іншим засобам). Це питання допомагають вирішити ендоскопічна ретроградна панкреатохолангіографія, стандартна й ендоскопічна методики УЗД, проба з морфіном і нітрогліцерином (якщо морфін посилює біль, а нітрогліцерин його зменшує, йдеться про спазм сфінктера Одді).
Біль за хвороб підшлункової залози (панкреатит) часто є досить сильним, має оперізувальний характер і нелегко лікується. Це зумовлено втягненням різних механізмів у його виникнення: обструкція вивідної протоки залози з підвищенням тиску всередині протоки, гіпертензія в жовчних шляхах, ішемія підшлункової залози внаслідок набряку органа, збільшення ацинусів і стискання ними капілярів, запалення із продукцією значної кількості цитокінів, інших біологічно активних речовин, утворення псевдокіст у залозі, морфофункціональні зміни в нервових сплетіннях, що іннервують залозу, – периневральне запалення (Singh V. K. et al., 2019). Лікування болю в пацієнтів із панкреатитом можливо лише за умови ліквідації основних механізмів виникнення – або підвищеного внутрішньопанкреатичного тиску з розвитком ішемії, або порушень у периферійній чи центральній ланках ноцицептивної іннервації. Саме тому для зменшення панкреатичного болю використовуються спазмолітики, панкреатичні ферменти у високих дозах, урсодезоксихолева кислота, аналгетики (нестероїдні протизапальні препарати → наркотичні засоби з мінімальними побічними ефектами (трамадол) → опіати), а також немедикаментозні методи менеджменту (стентування, внутрішньопротокова літотрипсія, хірургічне лікування холелітіазу). Особливо ефективними спазмолітики є у комбінації з анксіолітиками (Black C. J. et al., 2020). Провідні показання для призначення спазмолітиків пацієнтам із панкреатичним абдомінальним болем – дисфункція сфінктера Одді та дискінезія кишок. Обговорюється доцільність призначення ксантинів, які мають певний антицитокіновий ефект, однак застосовувати їх за гіперферментних панкреатитів слід украй обережно через здатність стимулювати зовнішню секрецію підшлункової залози за механізмом цАМФ.
У разі хвороб тонкої кишки (ентерит, синдром подразненої кишки) больовий спастичний синдром часто супроводжується діареєю. Останнім часом переглянуто роль моторних порушень у розвитку синдрому подразненої кишки, які зараз вважаються вторинними. У хворих на ішемічну хворобу кишок біль переважно виникає після їди; може бути асоційованим із підвищенням або зниженням показників артеріального тиску чи нападом стенокардії, здебільшого не має чіткої локалізації, залежить більше від кількості, ніж якості їжі, може бути дуже інтенсивним, що (особливо на початку хвороби) також потребує диференційної діагностики з гострими абдомінальними станами (гострий панкреатит, апендицит, гострий холецистит, кишкова непрохідність, прободіння виразки тощо) (Swierczynski M. et al., 2023). Серед групи спазмолітиків рекомендовані отилоній, мебеверин; не рекомендований дротаверин. Для ліквідації спастичного болю також слід ліквідувати діарею (Mousavi T. et al., 2020). Останнім часом переглянуто роль блокаторів кальцієвих каналів та антагоністів рецепторів нейрокініну‑2, які замінили антихолінергічні препарати; як терапію другої лінії також запропоновано використовувати рифаксимін, хоча він має нижчу ефективність, ніж алосетрон та елюксадолін (Mousavi T. et al., 2020).
Біль у разі хвороб товстої кишки (коліт, синдром подразненої кишки, закреп, мегаколон) переважно зумовлений порушенням моторної функції (частіше це гіперкінез) і дискоординацією тонічного та пропульсивного компонентів скорочення, зміною секреторної, а також сенсорної функцій. Виражену спазмолітичну дію на абдомінальний біль товстої кишки мають папаверин і мебеверин. Передумовою ліквідації спастичного болю при хворобах товстої кишки є нормалізація частоти та характеру випорожнень.
Під час призначення спазмолітичної терапії слід звертати особливу увагу на загальні протипоказання до застосування спазмолітиків, до яких належать усі гіпотонічні стани, зокрема нейроциркуляторна дистонія за гіпотонічним або змішаним типом; літній вік пацієнтів з артеріальною гіпертензією, котрі вже отримують декілька антигіпертензивних препаратів, через загрозу критичної гіпотензії та церебральної ішемії; виражені порушення АВ- або внутрішньошлуночкової серцевої провідності (насамперед для дротаверину, папаверину), потреба лікування препаратами леводопи, дія якої за одночасного застосування зі спазмолітиками послаблюється в хворих на паркінсонізм (Liu Y. F. et al., 2023). Слід пам’ятати також і те, що пацієнти, які одночасно приймають β-блокатори, можуть гірше відповідати на спазмолітичну терапію та потребувати збільшення доз, оскільки β-блокатори (особливо неселективні) стимулюють активність гладких м’язів та посилюють спазм.
Висновки
Спазмолітичні засоби – важлива складова фармакологічного лікування хвороб практично всіх органів травлення; вони мають вибірковість дії на органи та процеси, різні провідні механізми; ці препарати варто призначати із врахуванням клінічної ситуації, а також базисного лікування, показань і протипоказань.
Список літератури знаходиться в редакції.