15 жовтня, 2024
Характеристика факторів серцево-судинного ризику в пацієнтів з артеріальною гіпертензією, які приймають подвійну комбінацію антигіпертензивних препаратів: результати багатоцентрового дослідження «ФАКТОР‑дуо»

 Відомим є той факт, що в глобальному масштабі смертність унаслідок серцево-судинних захворювань (ССЗ) переважає смертність від будь-якої іншої хвороби. Артеріальна гіпертензія (АГ) тривалий час залишається провідним чинником ризику ССЗ. За даними Всесвітньої організації охорони здоров’я, 1,28 млрд дорослого населення віком від 30 до 79 років мають АГ, дві третини з них проживають у країнах із низьким і середнім рівнями доходу.
Відомим є той факт, що в глобальному масштабі смертність унаслідок серцево-судинних захворювань (ССЗ) переважає смертність від будь-якої іншої хвороби. Артеріальна гіпертензія (АГ) тривалий час залишається провідним чинником ризику ССЗ. За даними Всесвітньої організації охорони здоров’я, 1,28 млрд дорослого населення віком від 30 до 79 років мають АГ, дві третини з них проживають у країнах із низьким і середнім рівнями доходу.
У 2019 році глобальна поширеність АГ становила 34% серед чоловіків і 32% серед жінок [1]. В Україні поширеність АГ значно вища: 43% чоловіків і 45% жінок мають підвищений артеріальний тиск (АТ). При цьому 65% осіб знали про наявність у них АГ, 49% лікувалися, натомість лише 14% досягали цільового АТ <140/90 мм рт. ст., що суттєво нижче, ніж у середньому по світу – 21% [2]. Зазвичай АГ співіснує з іншими факторами серцево-судинного ризику (ССР), нездоровим способом життя, котрі посилюють негативні ефекти АГ та самостійно спричиняють розвиток ССЗ [3]. Оцінювання й розуміння супутніх станів і факторів ССР є важливими передумовами для вибору стратегії лікування пацієнта з АГ.
Доведено, що тривалий оптимальний контроль АТ має найбільший потенціал для зменшення ризику ССЗ на популяційному рівні [4], тому більшість пацієнтів з АГ, крім модифікації способу життя, потребує медикаментозної терапії. Результати останнього ретроспективного аналізу лікування 1,1 млн пацієнтів з АГ у Великій Британії продемонстрували, що частота розвитку впродовж 10 років первинної кінцевої точки (нефатальні інфаркт міокарда (ІМ) та інсульт, госпіталізація з приводу серцевої недостатності або серцево-судинна смерть) була значно меншою при застосуванні подвійної комбінації антигіпертензивних препаратів порівняно з монотерапією [5]. За умови високої прихильності до лікування подвійна комбінація є ефективною приблизно в 50-66% пацієнтів з АГ [6]. Для досягнення інтенсивнішого контролю АТ (систолічний АТ (САТ) у межах 130-140 мм рт. ст., діастолічний АТ (ДАТ) <80 мм рт. ст.) у пацієнтів віком менш ніж 70 років, зважаючи на доведені переваги щодо поліпшення прогнозу шляхом зниження ризику розвитку ССЗ [7], рекомендовано потрійну комбінацію. Призначення трьох препаратів (блокатора ренін-ангіотензин-альдостеронової системи (РААС), блокатора кальцієвих каналів (БКК) і тіазидного/тіазидоподібного діуретика), за даними досліджень, забезпечує кращий контроль АТ, ніж звичайне лікування [8], і може контролювати АТ у 90% пацієнтів з АГ [9]. Однією з основних причин незадовільного контролю АТ в усьому світі залишається низька прихильність до антигіпертензивної терапії, а одним із суттєвих чинників неприхильності є виникнення побічних ефектів (ПЕ) лікарських засобів. Зокрема, найчастіший ПЕ БКК – набряки гомілок – є значною перешкодою на шляху до їх використання.
З огляду на ці аспекти доцільно вивчити характеристики факторів ССР і структури антигіпертензивної терапії в пацієнтів з АГ, які приймають подвійну комбінацію антигіпертензивних препаратів і не досягають ефективного контролю АТ. Крім того, практичний інтерес полягає в порівняльному аналізі ефективності й переносимості двох БКК – амлодипіну та лерканідипіну – при додаванні до подвійної комбінації блокатор РААС / діуретик пацієнтам із неконтрольованою АГ.
Мета роботи – вивчити характеристики факторів ССР, структуру й ефективність терапії в пацієнтів з АГ на тлі подвійної комбінації антигіпертензивних препаратів, а також оцінити ефективність і переносимість БКК (амлодипіну та лерканідипіну) при додаванні до подвійної комбінації блокатор РААС / діуретик.
Матеріали та методи
Багатоцентрове дослідження за участю 62 лікарів (сімейні лікарі, лікарі загальної практики, кардіологи) амбулаторно-поліклінічних закладів м. Києва та Київської області, м. Львова та Львівської області, м. Дніпра та Дніпропетровської області, м. Чернігова, м. Кременчука, м. Запоріжжя, м. Івано-Франківська, м. Тернополя, Хмельницької області проведено у 2023-2024 роках.
Критеріями залучення в дослідження були:
▶ чоловіча/жіноча стать, вік 18-80 років, наявність гіпертонічної хвороби;
▶ попередній прийом подвійної комбінованої антигіпертензивної терапії щонайменше протягом місяця до скринінгу;
▶ підписана інформована згода на участь у дослідженні.
Критеріями незалучення були:
- вторинна АГ;
- перенесений мозковий інсульт, перенесений ІМ менш ніж 1 рік тому;
- стенокардія;
- міокардит, вади серця, застійна серцева недостатність, що потребують спеціального лікування;
- декомпенсований цукровий діабет (ЦД) та/або епізоди гіпоглікемії в анамнезі;
- вагітність і годування грудьми;
- ниркова та печінкова недостатність.
- зловживання алкоголем, наркотиками.
Дизайн дослідження передбачав візит відбору, на якому після підписання пацієнтом інформованої згоди оцінювали демографічні показники, фактори ССР (статус куріння, споживання алкоголю, фізичну активність, наявність обтяженого сімейного серцево-судинного анамнезу), вивчали супутні ССЗ, порушення вуглеводного обміну на підставі анамнестичних даних і медичної документації. Фізикальне обстеження передбачало визначення антропометричних показників (зріст, маса тіла, розрахунок індексу маси тіла – ІМТ). Також на візиті відбору (візит 1) оцінювали поточну антигіпертензивну терапію та її ефективність за даними офісних вимірювань АТ. Офісний АТ вимірювали за методикою, рекомендованою Європейським товариством гіпертензії [10]. Після проведеного обстеження в разі неконтрольованої АГ (офісний АТ ≥140/90 мм рт. ст.) на тлі подвійної комбінації блокатора РААС із діуретиком лікар на власний розсуд додавав третій антигіпертензивний препарат із класу БКК (амлодипін 5-10 мг/добу або лерканідипін 10-20 мг/добу).
Загалом у дослідження було залучено 1616 пацієнтів з АГ, з них 1198 особам (74,1%), які приймали подвійну комбінацію блокатора РААС із діуретиком і не досягали цільових рівнів АТ, відповідно до уніфікованого клінічного протоколу «Артеріальна гіпертензія» та сучасних настанов з лікування АГ було додано БКК. У структурі призначень домінував лерканідипін (Ванлерк, АТ «Київський вітамінний завод»), його було обрано для 76% пацієнтів; амлодипіну було надано перевагу в інших 24% пацієнтів. Вибір БКК та його дози ґрунтувався на клінічному досвіді й уподобанні лікаря для кожного пацієнта. Ефективність інтенсифікованої терапії та її переносимість оцінювалася через 4±1 тиж від візиту 1 за даними офісних вимірювань і домашнього моніторування АТ (ДМАТ). Пацієнти були навчені проводити ДМАТ згідно з рекомендаціями Європейського товариства гіпертензії [10], всім їм було надано інструкцію та форму для запису результатів ДМАТ. Оцінка ефективності й переносимості терапії передбачала окремий аналіз у підгрупах амлодипіну та лерканідипіну.
Статистичний аналіз проведено з використанням програмного забезпечення IBM SPSS Statistic 22. Характер розподілу змінних оцінювали за тестом Колмогорова – Смирнова, за результатами якого для аналізу даних використовували параметричні або непараметричні методи статистики. Для кількісних змінних розраховували середнє значення показника та середню стандартну помилку, для якісних – кількість і відсотки. Для порівняння середніх величин різних вибірок застосовували t-критерій Стьюдента чи U‑тест за методом Манна – Вітні, для порівняння якісних показників – хі-квадрат за Пірсоном з побудовою таблиць спряженості. При значенні р<0,05 відмінності вважали статистично значущими. Дані представлено у вигляді М±m.
Результати
У дослідження було залучено 1616 пацієнтів з АГ, з яких 41,9% становили чоловіки. Середній вік пацієнтів дорівнював 63,8±0,3 року, тривалість АГ – 13,3±0,3 року. Жінки були старші за чоловіків (відповідно, 65,5±0,4 та 61,4±11,5 року, р=0,0001) і мали триваліший анамнез АГ (відповідно, 14,0±0,4 та 12,4±0,4 року, р=0,002). Поміж обстежених 28,7% вказували на обтяжений сімейний анамнез щодо ССЗ, 27,9% осіб були активними курцями, 67,8% осіб зазначили, що взагалі не вживають алкогольні напої, лише 1% пацієнтів визнали щоденне вживання алкоголю. Достатній рівень фізичної активності (>5000 кроків/день) засвідчив практично кожний четвертий опитуваний (24,6%), 42,8% вказали на щоденне подолання близько 5000 кроків, практично кожен третій (31,2%) зазначив, що проходить <2000 кроків/день. Ожиріння було виявлено в 38,6% пацієнтів (рис. 1).
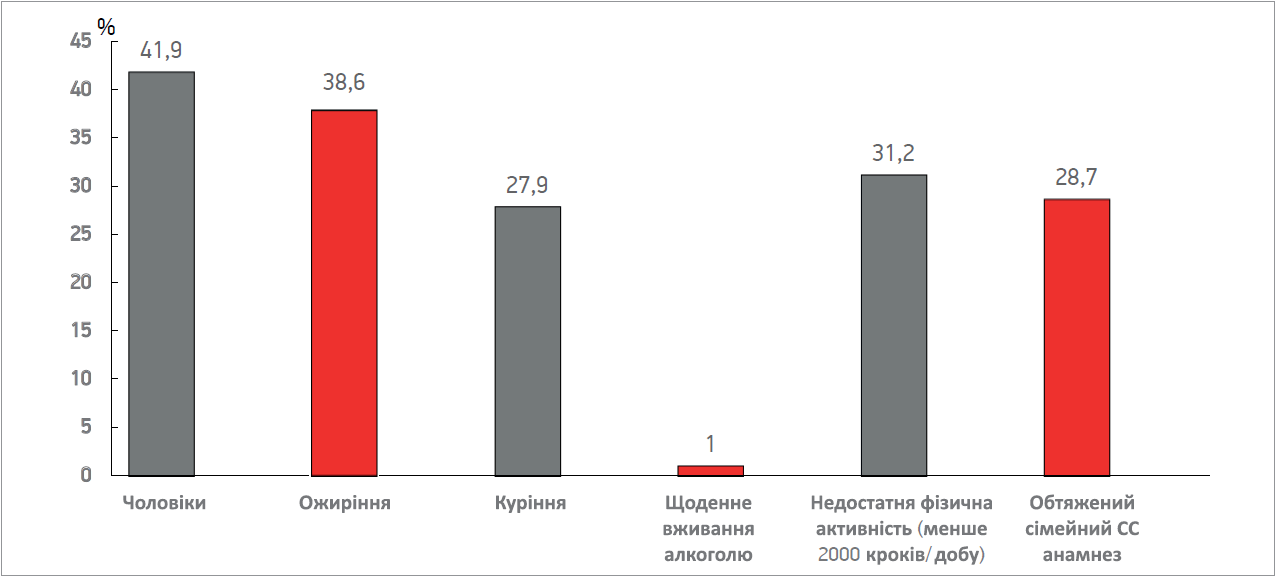 Рис. 1. Характеристика факторів ризику в пацієнтів, залучених у дослідження
Рис. 1. Характеристика факторів ризику в пацієнтів, залучених у дослідження
Примітка: СС – серцево-судинний.
Аналіз за статевою ознакою продемонстрував, що серед чоловіків було значно більше курців, аніж серед жінок (відповідно, 51,5 та 9,6%, р=0,0001); значно більше чоловіків, у 3,6 раза, порівняно з жінками вказували про вживання алкоголю (51,6 та 14,2%, р=0,0001). Натомість жінки демонстрували нижчий рівень рухової активності: <2000 кроків/день проходили 35,5% жінок і 26,0% чоловіків (р=0,011). За відсотковим показником обтяженої спадковості жінки та чоловіки з АГ не різнилися (31,1% – для чоловіків, 27,3% – для жінок, р=0,344).
За даними медичної документації, супутній ЦД 2 типу зареєстровано у 24,5% пацієнтів, перенесений інсульт / транзиторну ішемічну атаку (ТІА) – у 8,7% осіб, ІМ/реваскуляризацію виявлено у 8,3% пацієнтів (рис. 2). Відсоток пацієнтів із ЦД 2 типу та перенесеними цереброваскулярними подіями, ожирінням не відрізнявся між жінками й чоловіками, натомість ІМ/реваскуляризація були у 2,4 раза частіше в чоловіків, аніж у жінок, – відповідно, 2,0 та 4,9% (р=0,0001).
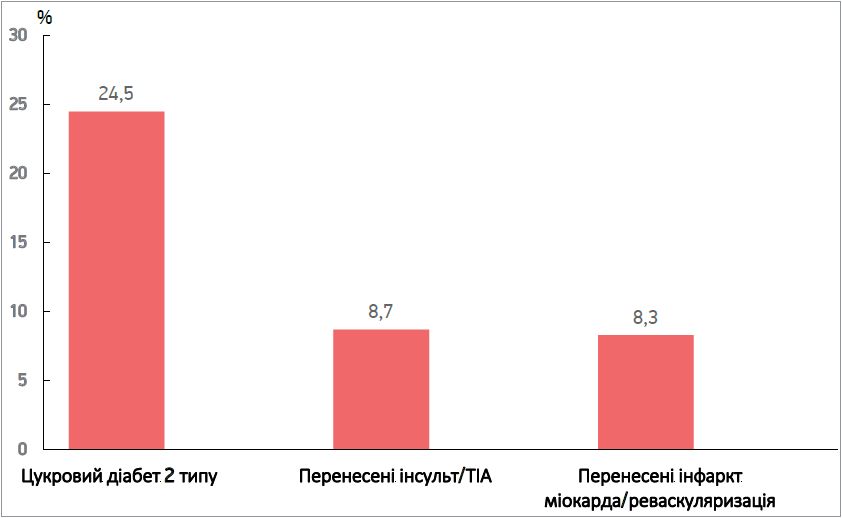 Рис. 2. Частота виявлення ЦД 2 типу та ССЗ серед пацієнтів з АГ, залучених у дослідження
Рис. 2. Частота виявлення ЦД 2 типу та ССЗ серед пацієнтів з АГ, залучених у дослідження
На момент скринінгу рівень САТ у середньому становив 158,5±0,4 мм рт. ст., ДАТ – 91,3±0,3 мм рт. ст., частота пульсу – 75,0±0,3 за 1 хв. У жінок вихідний ДАТ був нижчим, аніж у чоловіків (відповідно, 92,6±0,4 та 91,4±0,4 мм рт. ст., р=0,019), вочевидь через старший вік, показники САТ і частоти серцевих скорочень (ЧСС) не різнилися (рис. 3). На тлі подвійної комбінації антигіпертензивних препаратів рівень АТ відповідав 1 та 2 ступеням АГ (40,4 та 51,2% відповідно), лише 8,4% мали АГ 3 ступеня.
За результатами аналізу даних первинного обстеження було встановлено, що більшість (49,1%) пацієнтів використовували комбінації на основі інгібіторів ангіотензинперетворювального ферменту (ІАПФ), серед яких домінували комбінації з діуретиком – 42,7%. Комбінації на основі блокаторів рецепторів ангіотензину ІІ (БРА) отримували 40,8%, серед них також переважали комбінації з діуретиком – 31,4%. Бета-блокатор із блокатором РААС застосовували 9% осіб, інші комбінації – 1,1% пацієнтів (рис. 3). Варто зазначити, що більшість пацієнтів (84,5%) приймали фіксовані комбінації антигіпертензивних препаратів, на що вказували як чоловіки, так і жінки. За результатами опитування, 60,5% пацієнтів регулярно використовували антигіпертензивні препарати, інші – з перервами. Відсоток жінок, які постійно застосовували лікування, був значно вищий, аніж серед чоловіків (відповідно, 65,1 та 53,7%, р=0,0001).
терапія на етапі скринінгу" src="/multimedia/userfiles/images/2024/ZU_17_2024/ZU_17_2024_st28-31_pic3.png" alt="ZU_17_2024_st28-31_pic3.png" />
Рис. 3. Рівень АТ і застосована антигіпертензивна терапія на етапі скринінгу
Примітка: ФК – фіксовані комбінації.
Супутня терапія, котру приймали пацієнти з АГ, містила статини в 53,2% випадків, ацетилсаліцилову кислоту – в 64,7%, клопідогрель – у 2,6%. Істотної різниці між жінками та чоловіками щодо частоти застосування статинів, ацетилсаліцилової кислоти, клопідогрелю не було.
Серед 1616 пацієнтів з АГ для окремого аналізу було виділено 1198 осіб (74,1%), що використовували подвійну комбінацію блокатора РААС із діуретиком і не досягали оптимального контролю АТ, яким лікарі на власний розсуд відповідно до чинних медико-технологічних документів додали БКК (лерканідипін або амлодипін). У структурі призначень переважав лерканідипін, який використовувався в 910 пацієнтів (76,0%), амлодипін додавали 288 (24,0%) особам. Середня доза лерканідипіну становила 13,6±0,2 мг (68% від максимальної рекомендованої дози 20 мг), амлодипіну – 7,1±0,2 мг (71% від максимальної рекомендованої дози 10 мг), тобто застосовані середні дози препаратів були зіставними. Дози лерканідипіну розподілися так: 10 мг приймали 567 пацієнтів (47,4%), 20 мг – 343 пацієнти (28,6%). Розподіл доз амлодипіну був таким: 5 мг було призначено 136 пацієнтам (11,3%), 10 мг – 152 пацієнтам (12,7%). Істотної різниці щодо призначення різних доз БКК між жінками та чоловіками не було. Додавання БКК (лерканідипіну або амлодипіну) сприяло значному зниженню рівня АТ. За даними офісних вимірювань значення САТ зменшилося зі 158,5±0,4 до 131,9±0,3 мм рт. ст. (р=0,0001), у середньому на 26,8±0,4 мм рт. ст. Рівень ДАТ знизився з 91,9±0,3 до 80,8±0,2 мм рт. ст. (р=0,0001), у середньому на 11,1±0,3 мм рт. ст. (рис. 4). Використання потрійної комбінації антигіпертензивних препаратів дало змогу досягти цільового рівня офісного АТ <140/90 мм рт. ст. у 69,1% пацієнтів, залучених у дослідження. Натомість оптимального цільового значення «домашнього» АТ <135/85 мм рт. ст. було досягнуто в 54,3% пацієнтів.
Більшість пацієнтів (80,3%) приймали БКК ввечері, лише в 19,7% осіб БКК призначено вранці разом з подвійною комбінацією антигіпертензивних препаратів. Результати аналізу продемонстрували, що за однакового вихідного рівня АТ прийом БКК ввечері сприяв вірогідно більшому зниженню офісного САТ/ДАТ на 27,9±0,4/11,8±0,4 мм рт. ст. (вечірній прийом), аніж додавання БКК вранці – відповідно, на 24,1±0,9/8,3±0,6 мм рт. ст. (р=0,0001). Цільових рівнів АТ було досягнуто в 72,1% пацієнтів, що використовували БКК ввечері, порівняно з 62,3% пацієнтів, які додавали до подвійної комбінації БКК вранці (χ2=7,5; р=0,023). За даними домашнього вимірювання АТ час прийому БКК не впливав на ефективність антигіпертензивної терапії. Ступінь зниження АТ також не залежав від статі пацієнтів.
Порівняльний аналіз антигіпертензивної дії лерканідипіну й амлодипіну продемонстрував зіставну ефективність обох БКК: офісний САТ/ДАТ знизився, відповідно, на 27,8±0,4/11,7±0,3 та 26,5±0,7/10,4±0,6 мм рт. ст. (р>0,05) (рис. 4).
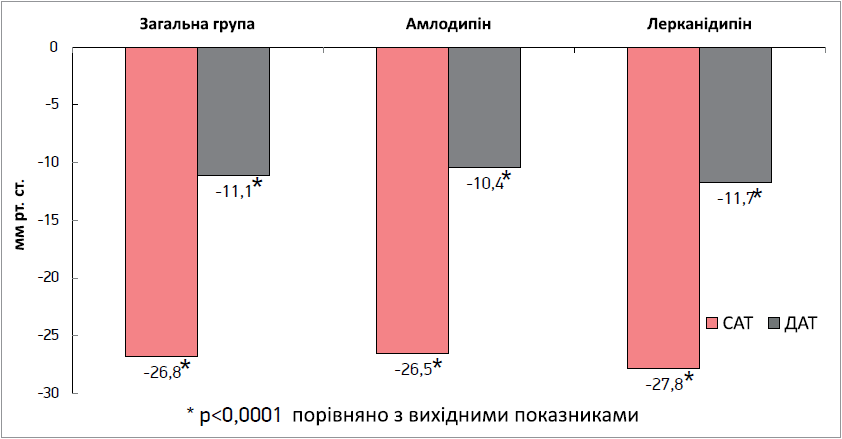 Рис. 4. Ефективність потрійної комбінації антигіпертензивних препаратів при додаванні БКК порівняно з подвійною комбінацією (в загальній групі пацієнтів, підгрупі амлодипіну та лерканідипіну)
Рис. 4. Ефективність потрійної комбінації антигіпертензивних препаратів при додаванні БКК порівняно з подвійною комбінацією (в загальній групі пацієнтів, підгрупі амлодипіну та лерканідипіну)
Частка пацієнтів, які досягли цільового рівня АТ за даними офісних і домашніх вимірювань, також не відрізнялася в групах порівняння: під впливом лерканідипіну цільовий офісний АТ досягнуто в 72,1% пацієнтів, цільовий домашній АТ – у 56,3%; під впливом амлодипіну – відповідно, в 70,6 та 53,3% пацієнтів. Пацієнти обох підгруп не різнилися за віком, статтю, частотою куріння, вживання алкоголю, тривалістю АГ, наявністю ожиріння, перенесених цереброваскулярних ускладнень, ІМ/реваскуляризації. Вихідний рівень АТ і ЧСС у пацієнтів обох підгруп також був зіставний. Лікування БКК не супроводжувалося зміною ЧСС у загальній групі пацієнтів. Установлено, що й у підгрупах лерканідипіну й амлодипіну через 4 тиж їх застосування ЧСС не змінилася.
Загалом переносимість терапії БКК можна оцінити як хорошу. Частота ПЕ становила 5,7%. У структурі ПЕ переважали периферичні набряки, почервоніння обличчя, головний біль, гіпотонія, тахікардія. Частота розвитку ПЕ при застосуванні лерканідипіну була суттєво нижчою, ніж на тлі використання амлодипіну (відповідно, 3,6 та 12,3%, р=0,0001) (рис. 5). ПЕ, які потребували скасування препарату, також частіше виникали на тлі амлодипіну: 4 проти 1% на тлі лерканідипіну (р=0,001). Найчастішими ПЕ при застосуванні БКК очікувано були периферичні набряки, що спостерігалися в 6,5 раза частіше під впливом амлодипіну порівняно з лерканідипіном. У дослідженні було продемонстровано дозозалежний ефект БКК щодо виникнення набряків гомілок, який більше простежувався при застосуванні амлодипіну. Застосування амлодипіну в дозі 10 мг у 1,5 раза частіше призводило до розвитку периферичних набряків порівняно з прийомом амлодипіну в дозі 5 мг – відповідно, 14,9 та 10,3% (р=0,001). Частота периферичних набряків під впливом лерканідипіну в дозах 10 і 20 мг практично не різнилася: 2,3 та 2,9% відповідно (р>0,05).
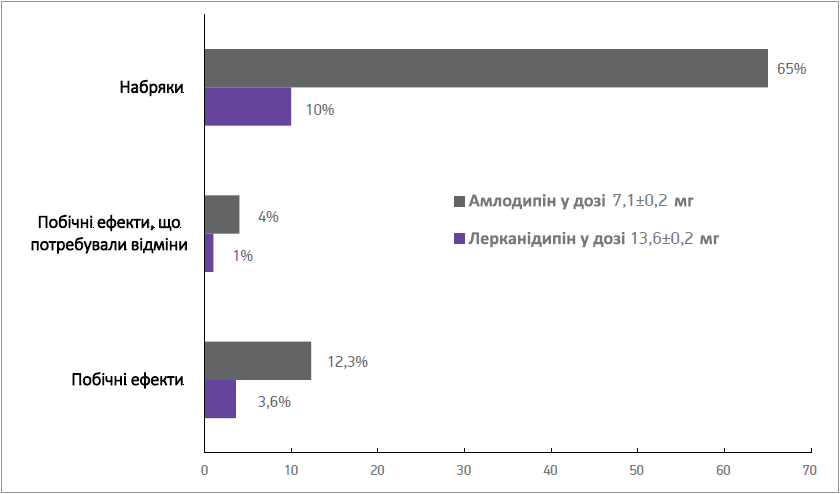 Рис. 5. Побічні явища на тлі додавання лерканідипіну й амлодипіну до подвійної комбінації антигіпертензивних препаратів (різниця між підгрупами статистично значуща)
Рис. 5. Побічні явища на тлі додавання лерканідипіну й амлодипіну до подвійної комбінації антигіпертензивних препаратів (різниця між підгрупами статистично значуща)
Отже, призначення лерканідипіну чи амлодипіну як третього антигіпертензивного препарату продемонструвало зіставну їх ефективність за кращої переносимості лерканідипіну.
Обговорення
Представлене дослідження проведено під час війни на умовно безпечних територіях України. Доведено, що тривалий збройний конфлікт обмежує зусилля щодо боротьби з факторами ССР навіть на територіях, які не є зоною бойових дій. У систематичному аналізі M. Jawad і співавт. [11], який охопив дані з 23 збройних конфліктів, проаналізовано їхній вплив на ризик ССЗ. За його результатами було підтверджено значне зростання ризику розвитку ішемічної хвороби серця та цереброваскулярних ускладнень у цивільного населення країн, які потерпають від бойових дій. Дослідники зазначили, що збільшення ризику ССЗ відбувалося на тлі зростання порушень вуглеводного обміну, підвищення концентрації ліпідів крові, рівня АТ, вживання алкоголю та тютюну. У нашому дослідженні аналіз факторів ССР і супутніх станів у пацієнтів з АГ продемонстрував, що майже третина (27,9%) пацієнтів була активними курцями, частка чоловіків, які курили, в 5,4 раза перевищувала відповідний відсоток у жінок. Серед чоловіків було значно більше осіб (у 3,6 раза), які щоденно вживали алкоголь. Незалежно від статі ожиріння було зареєстровано в 38,6% осіб, ЦД 2 типу, за даними медичної документації, виявлений у 24,5%, перенесений інсульт/ТІА – у 8,7% учасників дослідження. Більша кількість чоловіків з наявністю в анамнезі перенесеного ІМ / реваскуляризації, можливо, зумовлена поширеністю куріння серед чоловіків, тому що відомим є факт існування причинно-наслідкового зв’язку між уживанням тютюну й захворюваністю та смертністю від ішемічної хвороби серця [12]. У дослідженні «МАГНАТ» [13], яке було проведено 2018 року із залученням пацієнтів з АГ із зіставними віковою та статевою структурою, частка курців була значно меншою (19,9%), був нижчий відсоток осіб з ожирінням (29,3%) та ЦД (12,4%).
За даними досліджень і метааналізів продемонстровано, що фізична активність позитивно впливає на рівень АТ як у нормотензивних осіб, так і в пацієнтів з АГ [14]. Зниження АТ, спричинене аеробними вправами, було стабільним в учасників з АГ та нормотензією, а також у осіб з надмірною та нормальною масою тіла. Навіть помірний рівень фізичної активності пов’язаний зі зниженням ризику розвитку АГ [15]. Ці висновки свідчать, що фізична активність є ефективним заходом модифікації способу життя для профілактики та лікування АГ. Недостатню фізичну активність у нашому аналізі визнала третина пацієнтів з АГ загальної групи, але частіше малорухомий спосіб життя вели жінки (36%) порівняно з чоловіками (26%). Слід зазначити, що такі показники відповідають даним щодо поширеності недостатньої фізичної активності в пацієнтів з АГ у світовому розрізі: в середньому 27,5% з вищою поширеністю серед жінок (31,7%), аніж серед чоловіків (23,4%) [16].
На важливу роль модифікації способу життя вказують результати дослідження з використанням менделівської рандомізації, в якому вивчали причинно-наслідкові зв’язки між 18 факторами ССР, способом життя та розвитком АГ [17]. За його даними, шість факторів тісно асоційовані з вищими шансами розвитку АГ: ЦД 2 типу (відношення шансів (ВШ) 1,12 [1,09-1,14]), концентрація тригліцеридів (ВШ 1,17 [1,10-1,25]), ІМТ (ВШ 1,42 [1,37-1,48]), куріння (ВШ 1,24 [1,18-1,31]), алкогольна залежність (ВШ 1,10 [1,06-1,13]) і безсоння (ВШ 1,17 [1,13-1,20]). Тобто модифікація факторів ризику є невіддільним компонентом профілактики та лікування АГ.
Результати дослідження засвідчують, що пацієнти з АГ, які мешкають в Україні в умовах воєнного конфлікту, характеризуються значно більшою поширеністю класичних факторів ризику, супутніх порушень вуглеводного обміну, ССЗ та потребують додаткового втручання.
Особливості впливу факторів ризику на розвиток ССЗ вивчено в масштабному дослідженні, що охопило 1,5 млн учасників із 34 країн і 8 регіонів, середній вік яких становив 54,4 року. Його результати продемонстрували, що 57,2% випадків ССЗ у жінок і 52,6% у чоловіків пов’язані з п’ятьма модифікованими факторами ризику (ІМТ, САТ, холестерином не ліпопротеїнів високої щільності, курінням і ЦД). Поширеність цих факторів ризику мала регіональні відмінності, але найвиразніше на розвиток ССЗ впливає рівень САТ, який «відповідає» за 29,3 та 21,6% випадків серед жінок і чоловіків [18]. За даними нашого дослідження, вихідний рівень офісного АТ у середньому становив 158,5/91,3 мм рт. ст., що значно перевищує цільовий рівень. На тлі подвійної комбінації антигіпертензивних препаратів половина пацієнтів (51,2%) мали 2 ступінь АГ, понад третина (40,4%) – 1 ступінь і 8% – 3 ступінь. За результатами опитування, 60,5% пацієнтів регулярно лікувалися. При цьому жінок, які постійно приймали антигіпертензивні препарати, було на 11,4% більше, ніж чоловіків. Натомість результати інших досліджень щодо статевої відмінності в прихильності до лікування мають суперечливий характер: повідомляють як про більшу, так і про нижчу прихильність до терапії в жінок. Неприхильність до лікування має багатофакторне підґрунтя, зокрема соціально-демографічні, психологічні та клінічні чинники. Наприклад, є дані, що жінки можуть мати меншу прихильність після гострого ІМ або інсульту [19]. За результатами ретроспективного дослідження встановлено, що чоловіча стать, деменція, перенесений інсульт і поліфармація асоціюються з низькою прихильністю до антигіпертензивного лікування [20].
У структурі антигіпертензивної терапії домінували (84,5%) фіксовані комбінації на основі ІАПФ у 49,1% пацієнтів, на основі БРА – в 40,8%. Другим компонентом у комбінаціях із блокаторами РААС були переважно діуретики, лише 9% пацієнтів використовували комбінацію з бета-блокаторами. Сучасні рекомендації [9] відносять комбінації блокатора РААС у поєднанні з тіазидним/тіазидоподібним діуретиком або БКК до препаратів першої лінії в лікуванні АГ. Багатонаціональне когортне дослідження із залученням 2,3 млн пацієнтів з АГ, які отримували ІАПФ або БРА, ще раз підтвердило відсутність істотної різниці між ІАПФ і БРА в запобіганні розвитку серцево-судинних ускладнень, а саме ІМ (коефіцієнт ризику 1,11 для ІАПФ порівняно з БРА [95% довірчий інтервал (ДІ) 0,95-1,32]), серцевої недостатності (коефіцієнт ризику 1,03 [0,87-1,24]), інсульту (коефіцієнт ризику 1,07 [0,91-1,27]), комбінованих серцево-судинних подій (коефіцієнт ризику 1,06 [0,90-1,25]). Одночасно БРА мали кращий профіль безпеки: значно нижчий ризик ангіоневротичного набряку, кашлю, панкреатиту та шлунково-кишкової кровотечі [21]. Пацієнти в нашому дослідженні отримували сучасне лікування АГ, але в більшості не досягали оптимального контролю АТ. З огляду на отримані дані пацієнтам до подвійної комбінації ІАПФ/БРА з діуретиком додавали БКК. Результати нашого дослідження підтверджують думку про те, що потрійна комбінована терапія є ефективнішою, ніж подвійна антигіпертензивна терапія [9]. Використання потрійної комбінації дало змогу досягти оптимального рівня АТ у 69% пацієнтів за даними офісних вимірювань і в 54% за даними ДМАТ. Поєднуючи три антигіпертензивні препарати зі взаємодоповнювальними механізмами дії, потрійна комбінована антигіпертензивна терапія впливає на численні шляхи, що беруть участь у регуляції АТ, підвищуючи її загальну ефективність, особливо в пацієнтів, які мають багато супутніх факторів ССР і коморбідних захворювань. Незалежно від того, який препарат (амлодипін чи лерканідипін) отримували наші пацієнти додатково до подвійної комбінації при зіставних середніх дозах амлодипіну та лерканідипіну, вплив на рівень АТ суттєво не відрізнявся. Зіставну антигіпертензивну ефективність підтверджено в інших дослідженнях за участю пацієнтів з АГ [22]. Одне з останніх досліджень, яке було проведене в Кореї із залученням 6250 пацієнтів з АГ, визнало відсутність відмінностей у контролі АТ протягом трирічного періоду спостереження [22]. У цьому ж дослідженні було вивчено частоту MACE, яка охоплювала смерть від ССЗ, ІМ, інсульт, госпіталізацію з приводу серцевої недостатності та коронарну реваскуляризацію. Отриманий аналіз засвідчив, що частота МАСЕ між групами лерканідипіну й амлодипіну статистично значуще не відрізнялася та становила, відповідно, 2,8 та 4,1% (р=0,11). Пацієнти в когорті лерканідипіну мали більшу поширеність ЦД, гіперліпідемії, хронічної хвороби нирок; ССР, оцінений за допомогою SCORE2/SCORE2-OP, також був вищим порівняно з групою амлодипіну. Автори зазначили, що лерканідипін має аналогічну з амлодипіном ефективність у запобіганні серцево-судинним подіям, навіть у пацієнтів з вищим профілем ССР. Головним чинником неоптимального контролю АТ визнано недостатню прихильність пацієнтів до антигіпертензивної терапії. Застосування антигіпертензивних препаратів іноді супроводжується розвитком ПЕ, що може призводити до погіршення прихильності до лікування. У дослідженні за участю 514 пацієнтів з АГ встановлено, що особи, які отримували 1, 2, 3, 4 препарати для контролю АТ, звітували про побічні реакції в 13; 27,6; 26,7 та 22,0% випадків. Частота розвитку побічних явищ зростала пропорційно збільшенню кількості застосованих антигіпертензивних препаратів. За використання діуретиків побічні реакції були зареєстровані у 27,9% пацієнтів, за прийому БКК – у 26,8%, ІАПФ – у 26,8%. Як наслідок, 49,5% осіб припинили антигіпертензивну терапію або потребували її заміни [23]. У нашому дослідженні переносимість лікування з БКК розцінено як хорошу, частота виявлення побічних явищ становила лише 5,7%. Додавання лерканідипіну супроводжувалося в 3,4 раза нижчим відсотком виникнення побічних реакцій, аніж за використання амлодипіну, в тому числі повне скасування БКК через побічні ефекти спостерігалося в 4% пацієнтів на тлі лікування амлодипіну та лише в 1% осіб, яким було додано лерканідипін. Найчастішим побічним явищем при застосуванні БКК, який впливає на прихильність до лікування, є набряк гомілок. Набряк гомілок, пов’язаний із прийомом БКК, спричинений змінами капілярного тиску, що призводить до витоку рідини в інтерстицій і з’являється не через затримку води, не піддається лікуванню діуретиками. У нашому дослідженні периферичні набряки спостерігалися в 6,5 раза частіше при застосуванні амлодипіну, ніж при лікуванні лерканідипіном. Наші результати підтвердили одне з численних досліджень [24], у якому амлодипін мав значно (p<0,001) вищу частоту набряків стопи (19%) порівняно з лерканідипіном (9%). Метааналіз 2022 року підтвердив високий ризик виникнення периферичних набряків при використанні амлодипіну порівняно з плацебо (відносний ризик (ВР) 3,34; 95% ДІ 2,08-5,37). Водночас лерканідипін мав меншу ймовірність розвитку набряків гомілок і не було встановлено статистичної значущості між лерканідипіном і плацебо (ВР 1,27; 95% ДІ 0,48-3,33) [25].
Сучасні європейські рекомендації щодо АГ стверджують, що потрійна комбінація має бути ефективною в приблизно 90% пацієнтів [9]. Можливо, використання потрійної комбінації антигіпертензивних препаратів з меншою ймовірністю виникнення ПЕ значно покращить прихильність пацієнтів до лікування, нагадування про необхідність модифікації способу життя доповнить медикаментозну терапію та допоможе досягти цільових рівнів АТ.
Висновки
- Пацієнти з АГ, залучені в дослідження, характеризувалися значною поширеністю таких факторів ССР, як ожиріння (38,6%), куріння (27,9%) та недостатня фізична активність (31,2%). При цьому суттєво вищий відсоток куріння та вживання алкоголю було зареєстровано серед чоловіків, натомість нижчий рівень фізичної активності – серед жінок.
- У дослідженій когорті пацієнтів з АГ супутній ЦД 2 типу мала практично чверть пацієнтів, перенесений інсульт / ТІА – 8,7%, ІМ/реваскуляризацію – 8,3%. При цьому статинотерапію отримували 53,2% обстежених, а антитромбоцитарні препарати – 64,7%.
- У структурі антигіпертензивної терапії домінували комбінації ІАПФ з тіазидним/тіазидоподібним діуретиком – 42,7%, ІАПФ із БКК – 6,4%. БРА частіше призначалися в комбінації з діуретиком – 31,4%, з БКК – 9,4%. Поміж інших комбінацій частіше використовували ІАПФ з бета-блокатором – 9%. У призначеннях переважали фіксовані комбінації антигіпертензивних препаратів, їх частка сягала 84,5%.
- Додавання БКК до неефективної подвійної комбінації суттєво поліпшило контроль АТ: цільового рівня офісного АТ вдалося досягти в 69,1% пацієнтів; оптимального цільового значення «домашнього» АТ – у 54,3% пацієнтів.
- Лерканідипін і амлодипін продемонстрували зіставну антигіпертензивну ефективність: зниження офісного САТ/ДАТ становило, відповідно, 27,8/11,7 та 26,5/10,4 мм рт. ст. (р>0,05). Частка пацієнтів, які досягли цільового рівня АТ за даними офісних і домашніх вимірювань, також не відрізнялася під впливом лерканідипіну й амлодипіну.
- Лерканідипін порівняно з амлодипіном продемонстрував кращий профіль переносимості: частота розвитку ПЕ при лікуванні лерканідипіном була суттєво нижчою, ніж при використанні амлодипіну (відповідно, 3,6 та 12,3%). Набряки гомілок спостерігали в 6,5 раза частіше під впливом амлодипіну, ніж лерканідипіну.
Висловлюємо подяку всім лікарям – учасникам дослідження «ФАКТОР‑дуо».
Дослідження проведено за підтримки фармацевтичної компанії «Київський вітамінний завод».
Український кардіологічний журнал. 2024; 31 (4): 23-34. https://doi.org/10.31928/2664-4479-2024.4.2334.
* Список лікарів – учасників дослідження «ФАКТОР‑дуо»
Акімова Н. І. (Дніпро), Андрусяк М. І. (Київ), Анікіна Т. М. (Самар), Антонівська Н. В. (Ірпінь), Архіпова А. О. (Київ), Баранова О. Є. (Київ), Батушкін В. В. (Київ), Бережна О. І. (Кам’янське), Бойко Т. В. (Київ), Бондаренко Р. Ю. (Івано-Франківськ), Вайда У. С. (Львів), Габрель А. В. (Київ), Голованова А. В. (Київ), Горовцова М. В. (Київ), Гринь Л. П. (Київ), Грищенко Л. В. (Чернігів), Гуцул О. І. (Львів), Діденко О. З. (Львів), Дудко І. В. (Запоріжжя), Зинич Р. О. (Львів), Катаєва Ю. В. (Волочиськ), Квятковська П. О. (Запоріжжя), Клюйко І. Ф. (Запоріжжя), Комінко О. В. (Київ), Коцаба Н. В. (Дніпро), Кремена К. М. (Дніпро), Кухарь К. О. (Дніпро), Кушнерик Ю. В. (Київ), Кушнір Л. В. (Дніпро), Левченко І. О. (Київ), Лісовська Л. О. (Дніпро), Логін Н. Б. (Тернопіль), Макарова А. О. (Київ), Можарівська К. М. (Київ), Нестеренко Л. О. (Київ), Онікій І. І. (Кременчук), Оренчук Т. В. (Червоноград), Парфенюк Р. М. (Хмельницький), Пелих Є. С. (Дніпро), Письменна Ю. А. (Дніпро), Плахотна Т. В. (Київ), Прокопчук Ю. М. (Біла Церква), Радецька В. П. (Хмельницький), Самбір О. В. (Київ), Сарай С. О. (Дніпро), Стельмах О. Я. (Золочів), Талаш С. В. (Тернопіль), Тетерюк А. С. (Київ), Ткаченко Т. М. (Павлоград), Химко Н. Р. (Львів), Хромуляк А. В. (Шумськ), Хрустальова Л. О. (Дніпро), Ціва Т. А. (Київ), Чевжик К. О. (Київ), Чепесюк Л. Я. (Тернопіль), Чубата С. І. (Дніпро), Шарупіч Ю. П. (Київ), Шкутенко Ю. Є. (Дніпро), Шумейко Н. О. (Павлоград), Юрченко Л. В. (Бровари)
Медична газета «Здоров’я України 21 сторіччя» № 17 (578), 2024 р



 Міщенко Л. А.
Міщенко Л. А.
 Матова О.О.
Матова О.О.